
- •1. Структура и организация гинекологической помощи в рф. Виды медицинской помощи пациенткам с гинекологическими заболеваниями.
- •Включает в себя:
- •Этапы оказания медицинской помощи:
- •Первичная медико-социальная помощь (мероприятия):
- •Профилактический медицинский прием:
- •Профилактический медицинский осмотр группы здоровья:
- •Дневной стационар:
- •Стационарная помощь
- •Первичная медико-санитарная помощь несовершеннолетним включает:
- •Группы диспансерного наблюдения:
- •Психологическое доабортное консультирование:
- •Искусственное прерывание беременности по желанию женщины:
- •Искусственное прерывание беременности по медицинским показаниям:
- •2. Методы инструментальной диагностики гинекологических заболеваний.
- •3. Методы лабораторной диагностики гинекологических заболеваний.
- •4. Периоды развития женского организма. Специальные методы гинекологического обследования девочек.
- •Внутриутробный период
- •Период новорожденности
- •Нейтральный период
- •Препубертатный период
- •Пубертатный период
- •Период половой зрелости
- •Менопауза
- •5. Анатомо-физиологические особенности половых органов девочки в различные возрастные периоды. Стадии развития вторичных половых признаков по Таннер.
- •Рост волос в подмышечной впадине (Ax):
- •Дополнительные методы обследования при подозрении на половую патологию у детей:
- •6. Преждевременное половое созревание. Этиология, клиника, диагностика, принципы терапии.
- •Степень полового развития Tanner 2 и более у девочек младше 9 лет - признак ппр!
- •Конституциональная форма ппр носит наследственный, семейный характер.
- •7. Задержка полового развития девочек. Этиология, клиника, диагностика, принципы терапии
- •8. Пороки развития половых органов. Классификация. Принципы диагностики и терапии.
- •Ещё одна, более понятная классификация:
- •9. Гематокольпос, гематометра у девочек. Этиология, клиника, диагностика и лечение.
- •10. Современные представления о регуляции менструального цикла. Характеристика нормального менструального цикла. Тесты функциональной диагностики.
- •Параматеры нормального Менструального цикла:
- •Регуляция Менструального цикла:
- •Циклические изменения в яичниках:
- •Циклические изменения в матке:
- •Циклические изменения в шейке матки и во влагалище:
- •Циклические изменения в молочных железах:
- •1) Цитологическое исследование влагалищных мазков (кольпоцитология):
- •2) Изучение свойств цервикальной слизи:
- •3) Определение базальной температуры (бт):
- •11. Аномальные маточные кровотечения репродуктивного и пременопаузального периодов. Патогенез, клиника, диагностика.
- •12. Аномальные маточные кровотечения периода полового созревания. Диагностика. Принципы терапии.
- •13. Олигоменорея. Классификация, методы исследования уровней поражения, принципы лечения.
- •14. Аменорея. Классификация. Методы исследования уровней поражения регуляции менструального цикла, принципы лечения.
- •15. Первичная аменорея. Классификация. Методы исследования, принципы Лечения.
- •Аменорея вследствие нарушения функции гонад
- •Аменорея обусловленная экстрагонадными причинами
- •16. Вторичная аменорея. Классификация. Методы исследования, принципы Лечения. (см. Подробнее вопросы 75-79 большого файла)
- •17. Дисменорея. Этиология, классификация методы исследования, дифференциальная диагностика, методы лечения девочек-подростков.
- •Первичная альгодисменорея
- •Вторичная альгодисменорея
- •18. Синдром поликистозных яичников. Клинические проявления заболевания. Фенотипы спя.
- •19. Методы диагностики и принципы лечения синдрома поликистозных яичников.
- •20. Воспалительные заболевания внутренних половых органов у женщин. Этиология, классификация, клиника и диагностика.
- •21. Острые воспалительные заболевания придатков матки. Этиология, клиника, диагностика. Принципы лечения больных с острыми воспалительными заболеваниями придатков матки.
- •22. Эндомиометрит. Этиология, клиника, диагностика, терапия.
- •23. Острый пельвиоперитонит. Этиология, клиника, диагностика, терапия.
- •24. Воспалительные заболевания наружных половых органов. Классификация. Методы обследования. Принципы терапии.
- •25. Заболевания вульвы и влагалища у девочек. Классификация, принципы терапии. Особенности течения воспалительных заболеваний половых органов у девочек.
- •26. Бактериальный вагиноз. Клиника, диагностика, лечение
- •27. Урогенитальный хламидиоз. Этиология, патогенез. Клиника, классификация, диагностика, основные принципы лечения.
- •28. Трихомониаз. Этиология, клиника, диагностика, лечение. Особенности у девочек.
- •У девочек:
- •29. Гонорея. Этиология. Классификация, диагностика. Особенности у девочек.
- •У девочек:
- •30. Острая восходящая гонорея. Клиника, дифференциальная диагностика. Принципы лечения. Критерии излеченности.
- •31. Хроническая гонорея. Клиника, диагностика. Принципы лечения. Критерии излеченности.
- •32. Туберкулез половых органов. Классификация, этиология, особенности течения, диагностика, лечение.
- •33. Внематочная беременность. Классификация, этиология. Клиника. Диагностика. Тактика ведения. Осложнения.
- •34. Внематочная беременность. Разрыв маточной трубы. Трубный аборт. Клиника. Диагностика, лечение.
- •35. Трубная беременность прогрессирующая. Клиника. Диагностика. Тактика ведения. Осложнения.
- •36. Классификация трофобластических опухолей. Критерии диагноза злокачественных трофобластических опухолей.
- •37. Трофобластическая болезнь: патогенез, классификация, клиника, лечение.
- •38. Пузырный занос. Патогенез, классификация, клиника, диагностика, лечение.
- •39. Герминогенные опухоли яичников. Дисгерминома яичника. Клиника, диагностика, лечение. Особенности течения и лечения ее у девочек.
- •40. Зрелая тератома яичника. Перекрут ножки опухоли. Клиника, диагностика, лечение. Понятие анатомической и хирургической ножки.
- •41. Опухолевидные образования яичников. Тактика ведения. Методы обследования девочек при подозрении на опухоль половых органов.
- •42. Кисты яичников. Классификация. Дифференциальная диагностика. Тактика ведения. См. Выше
- •43. Опухоли стромы полового тяжа. Клиника, диагностика, лечение. Особенности течения и лечения их у девочек.
- •44. Эпителиальные опухоли яичников. Простая серозная и папиллярная цистаденомы. Диагностика и лечение.
- •45. Миома матки. Классификация. Этиология. Клиника. Методы диагностики. Принципы ведения.
- •1. Лабораторные исследования:
- •2. Медикаментозная подготовка
- •47. Показания к оперативному лечению миомы матки. Виды операций.
- •1. Лабораторные исследования:
- •2. Медикаментозная подготовка
- •49. Вторичный и метастатический рак яичников. Диагностика, тактика ведения.
- •50. Перекрут ножки опухоли яичника. Клиника, диагностика, лечение.
- •51. Апоплексия яичника. Клиника. Дифференциальная диагностика., лечение. Особенности течения у девочек.
- •52. «Острый живот» в гинекологии. Этиология. Методы диагностики. Дифференциальная диагностика. Особенности «острого живота» у девочек.
- •53. Эндометриоз. Определение понятия. Теории возникновения эндометриоза. Классификация. Современные методы диагностики.
- •54. Клиника генитального эндометриоза. Современные методы диагностики и принципы лечения генитального эндометриоза.
- •2. Физикальное обследование
- •3. Инструментальная диагностика
- •55. Аденомиоз. Клиника, диагностика и лечение.
- •56. Клиника экстрагенитального эндометриоза (пупка, послеоперационного рубца и других органов).
- •1. Эндометриоз пупка
- •2. Эндометриоз послеоперационного рубца
- •3. Эндометриоз других органов
- •57. Хирургические и консервативные методы терапии эндометриоза. Реабилитация больных.
- •1. Медикаментозная поддержка
- •2. Физиотерапия
- •3. Диета и питание
- •59. Предрак эндометрия. Этиология, классификация, клиника, Диагностика и лечение.
- •60. Рак эндометрия. Клиника, диагностика, стадии распространения, Лечение.
- •61. Фоновые состояния шейки матки. Диагностика, терапия.
- •!Вирус папилломы человека (впч) (99,7%):
- •Факторы риска развития патологии шейки матки:
- •Ниже мелким шрифтом подробно будут описаны фоновые и предраковые заболевания: фоновые заболевания шейки матки:
- •Предраковые заболевания шейки матки:
- •62. Предрак шейки матки. Этиология, клиника, диагностика, лечение. См. Вопрос №61
- •63. Методы диагностики заболеваний шейки матки. Кольпоскопия диагностике патологии шейки матки.
- •64. Рак шейки матки. Этиология, классификация. Клиника, диагностика, лечение и профилактика.
- •65. Оказание неотложной помощи при кровотечении из пораженной раком шейки матки. Профилактика рака шейки матки.
- •66. Бесплодный брак. Алгоритм и методы обследования супружеской пары. Вспомогательные репродуктивные технологии.
- •67. Современные методы контрацепции. Классификация. Подростковая контрацепция.
- •Традиционные методы контрацепции:
- •1. Механические методы:
- •3. Ритмические методы:
- •Современные средства контрацепции:
- •68. Внутриматочная контрацепция. Виды, показания и противопоказания.
- •69. Гормональные методы контрацепции. Классификация. Преимущества и недостатки.
- •70. Современные методы искусственного прерывания беременности.
- •Ранние сроки (до 12 недель (периода имплантации) включительно):
- •Поздние сроки (с 12 недели (момента имплантации) и до 21 недели:
- •71. Медикаментозное прерывание беременности: особенности, показания противопоказания, осложнения.
37. Трофобластическая болезнь: патогенез, классификация, клиника, лечение.
Гестаuионная трофобластическая болезнь – общее понятие, которое охватывает связанные с беременностью неопластические поражения, включая пузырный занос, хориокарциному и трофобластические опухоли. Они возникают из продукта зачатия, который внедрен в ткани матери.
Частота трофобластической болезни 0,1-0,25% от всех беременных.
Патогенез:
Патогенез болезни рассматривается с двух позиций:
1) Трофобластическая болезнь обусловлена патологией хориального эпителия плодного яйца.
2) Развитие заболевания связывается с патологией материнского организма (снижение защитных сил, иммунитета, гормональные нарушения).
Риск возникновения трофобластической болезни повышается у женщин, у которых при прошлых беременностях имела место гибель плода, а хорионкарциномы - в 10 раз выше у женщин с пузырным заносом в прошлом.
Классификация:
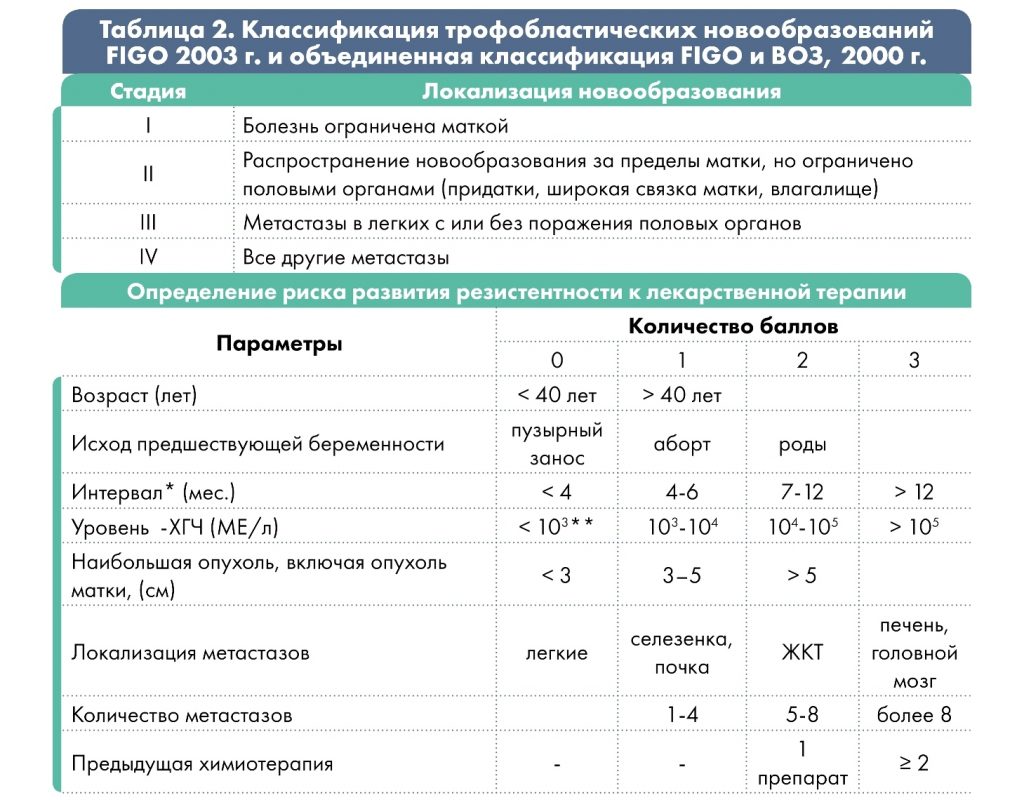 Классификация
трофобластических новообразований
FIGO 2000 (объединенная классификация FIGO и
ВОЗ, 2000 г.)
Классификация
трофобластических новообразований
FIGO 2000 (объединенная классификация FIGO и
ВОЗ, 2000 г.)
При сумме баллов ≤ 6 – низкий риск развития резистентности опухоли к ХТ; ≥ 7 баллов – высокий.
Классификация пузырного заноса (ПЗ) в вопросе ниже.
Классификация хорионкарциономы:
I. Ортотропная хорионкарцинома:
1-я стадия - без метастазов с локализацией опухоли в том органе, где имела место имплантация плодного яйца (в различных отделах матки, трубах, яичнике и брюшной полости)
2-я стадия - с метастазами из первичного очага - матки по кровеносной системе в другие органы (влагалище, легкие, другие органы)
3-я стадия - с метастазами и прорастанием опухоли в соседние органы (большой сальник, параметрий, мочевой пузырь, прямую и сигмовидную кишку)
II. Гетеротопная хорионкарцинома - первичные очаги расположены в различных органах, но вне области имплантации плодного яйца, чаще в легких, стенке влагалища и головном мозге.
III. Тератогенная хорионкарцинома - образуется из смешанных опухолей эмбрионального происхождения, редко встречается у небеременных женщин.
Хорионкарцинома в большинстве случаев развивается на фоне пузырного заноса на задержавшихся в матке его элементах, реже – после выкидыша, преждевременных и даже срочных родов. Хорионкарцинома чаще встречается у многорожавших. Обычно первичный очаг развивается в матке и лишь иногда - в трубах или яичниках.
 При
хорионкарциноме происходит разрастание
обоих слоев трофобласта. В клетках
цитотрофобласта отчетливо видны
вакуолизация, метастатические
процессы. Протоплазма синцития содержит
много вакуолей, канальцев и полостей,
в ядрах - многочисленные фигуры
митозов. Рядом с очагом хорионкарциномы
определяются больших размеров клетки
с одним большим или несколькими ядрами.
Элементы хорионкарциномы проникают в
миометрий, разрушая его и сосуды, питающие
матку, в миометрии обнаруживаются
некротизированные участки.
При
хорионкарциноме происходит разрастание
обоих слоев трофобласта. В клетках
цитотрофобласта отчетливо видны
вакуолизация, метастатические
процессы. Протоплазма синцития содержит
много вакуолей, канальцев и полостей,
в ядрах - многочисленные фигуры
митозов. Рядом с очагом хорионкарциномы
определяются больших размеров клетки
с одним большим или несколькими ядрами.
Элементы хорионкарциномы проникают в
миометрий, разрушая его и сосуды, питающие
матку, в миометрии обнаруживаются
некротизированные участки.
Клиническая картина хориокарциномы:
- как правило, заболеванию предшествует перенесенная осложненная беременность (пузырный занос, спонтанный выкидыш, внематочная беременность)
- мажущие кровянистые выделения, не поддающиеся терапии, включая выскабливание стенок матки, и приводящие к анемии
- боли внизу живота
- недомогание, головокружение, сердцебиение.
- при метастазах в легкие - кашель, кровохарканье, боли в груди
- при некрозе и инфицировании узлов хорионкарциномы - лихорадочное состояние
- бели, возникающие в начале болезни и имеющие серозный характер, а по мере распада опухоли - гнойный с гнилостным запахом.
По частоте возникновения метастазов можно назвать следующие органы: легкие (60%), влагалище (40%), мозг (17%), печень (16%), почки (12%) и др.
Диагностика:
Анамнез, клиническая картина, ультразвуковое исследование, рентгенологический метод (гистерография, ангиография, рентгенография органов грудной клетки, биологический и иммунологический (определение Р-глобулина, ХГ в крови и моче), гистологическое исследование соскоба из матки (ворсины хориона), определение маркеров (онкофетальных АГ, бета-хориогонина в крови) с помощью иммуноклональных АТ и радиоиммунологически.
При гинекологическом исследовании: местно в области первичного очага или метастазов определяются уплотнения; узлы во влагалище имеют округлую форму, сине-багровый цвет; матка увеличена; яичники большие за счет тека-лютеиновых кист. Молочные железы также могут увеличиваться с явлениями галактореи.
Лечение:
1. Хирургическое лечение (экстирпация матки с придатками, ампутация матки при перевязке внутренних подвздошных артерий) рекомендуется только по жизненным показаниям (угрожающие кровотечения, септические состояния), при резистентности опухоли к химиотерапии, больших размерах матки и яичников.
2. Моно- или полихимиотерапия – Несколько линий терапии: 1-я линия, затем оценка проведенного лечения, затем, по показаниям – 2-я линия терапии. Резистентность опухоли к химиотерапии оценивают по баллам: при сумме баллов ≤ 6 – низкий риск развития резистентности опухоли; ≥ 7 баллов – высокий (см.классификацию).
наиболее эффективный метод (метотрексат, актиномицин D, циспластин, циклофосфан, винкристин), проводится курсами по 8-15 дней с интервалами между ними 10-15 дней.
3. Лучевое лечение – показано при наличии изолированных метастатических очагов (в легких, влагалище, головном мозге) и при резистентности к химиотерапии применяется лучевое лечение.
Диспансеризация больных с хорионкарциномой проводится в течение всей жизни.
Критериями эффективности лечения служат, наряду с клиническими данными, показатели уровней хорионического гонадотропина - нормализация его уровня в крови и моче в течение двух недель и более считается началом ремиссии.
Наступление новой беременности допускается через 1-2 года после пузырного заноса и через 2—3 года после хорионкарциномы.
