
5 курс / Госпитальная терапия / Осенний семестр / Ответы Экзамен Раздел «Диф.диагностика эндокринной патологии»
.pdf

•Не рекомендуется применение ангиопротекторов, антиоксидантов, ферментных препаратов и витаминов для лечения ДР у пациентов с СД 2 ввиду отсутствия доказательств их эффективности;
•Рекомендуется проведение пантертинальной ЛКС на стадии препролиферативной ДР для предотвращения прогрессирования ДР;
•Рекомендуется проведение панретинальной ЛКС на стадии пролиферативной ДР для предотвращения изменений в сетчатке, ведущих к необратимой потере зрения;
•Рекомендуется интравитреальное введение ингибиторов ангиогенеза при наличии клинически значимого ДМО у пациентов с СД 2 для уменьшения отека сетчатки и предотвращения потери зрения;
•Рекомендуется проведение хирургического лечения – задней субтотальной закрытой витрэктомии при наличии ДМО с тракционным компонентом, гемофтальма, тракционной отслойки сетчатки у пациентов с СД 2 для снижения инвалидизации, связанной с потерей зрения при этих терминальных осложнениях ДР.
12. Диабетические микроангиопатии. Диабетическая нефропатия: определение, классификация, патогенез, клиника, диагностика, лечение.
Диабетическая нефропатия (ДН) – это специфическое поражение почек при СД, сопровождающееся формированием узелкового гломерулосклероза, приводящего к развитию терминальной почечной недостаточности, требующей проведения заместительной почечной терапии (диализ, трансплантация).
ДН — результат воздействия метаболических (гипергликемия, гипердипидемия) и гемодинамических (артериальная гипертензия (АГ), внутриклубочковая гипертензия) факторов на 2 почечную микроциркуляцию, модулируемый генетическими факторами.
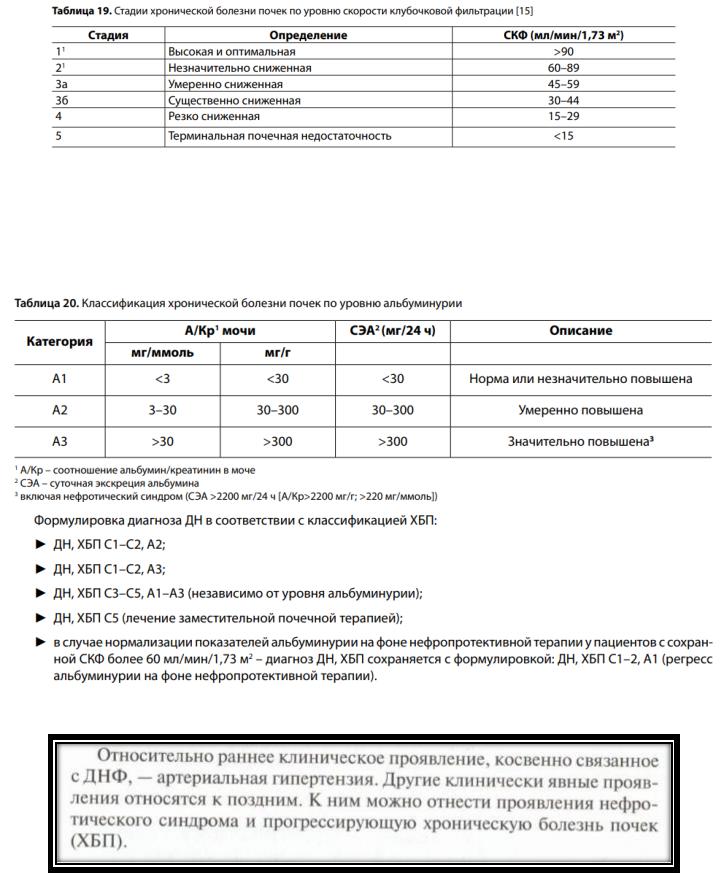
ДН развивается у 20–40% пациентов с СД 2 , возможна диагностика осложнения одновременно с заболеванием. Развитие ДН существенно повышает риск кардиоваскулярной патологии и стоимость лечения.
Согласно концепции ХБП, оценка стадии почечной патологии осуществляется по величине СКФ, признанной как наиболее полно отражающей количество и суммарный объем работы нефронов, в том числе связанной с выполнением неэкскреторных функций. Кроме того, выделяют три категории альбуминурии:
Специфические симптомы ДН на стадии ХБП С1–3а А1–2 отсутствуют у пациентов с СД 2. На стадии ХБП С4–5 отмечают слабость, сонливость, быструю утомляемость, выраженные стойкие отеки, стабильно повышенное АД, тошноту, иногда рвоту без облегчения состояния. На стадии ХБП С3–5 А3 отмечают отеки стоп, голеней, иногда бедер, лица, снижение аппетита, нарастание и постоянно повышенное АД.
Клиническая картина

Диабетическая нефропатия характеризуется несколькими стадиями: микроальбуминурией, протеинурией, хронической почечной недостаточность. Стадия микроальбуминурии и протеинурии при обычном обследовании не диагностируется.
Стадия микроальбуминурии характеризуется увеличением выделения альбумина с мочой от 30 до 300 мг в сутки. При общем анализе мочи белок не выявляется. Характерной клинической картины на этой стадии не развивается. В некоторых случаях может отмечаться небольшое повышение артериального давления.
Стадия протеинурии характеризуется увеличением экскреции белка с мочой более 300 мг в сутки. Сначала в моче обнаруживаются только альбумины, т. е. протеинурия является селективной. При прогрессировании заболевания селективность протеинурии снижается, что проявляется экскрецией с мочой крупнодисперсных белков
– глобулинов. Если протеинурия составляет более 3,5 г в сутки, это свидетельствует о развитии нефротического синдрома. Клинически он проявляется отеками, локализующимися на лице. Повышение артериального давления развивается у 65–80 % больных, при этом повышается как систолическое, так и диастолическое давление. Артериальная гипертония при диабетической нефропатии отличается стабильностью и отсутствием чувствительности к антигипертензивным препаратам. Нефротический синдром приводит к развитию диспротеинемии, а при прогрессировании – к гипопротеинемии.
С того времени, когда установится стойкая протеинурия, отмечается снижение скорости клубочковой фильтрации меньше 80 мл/мин, снижение концентрационной способности почек, что приводит к гипоизостенурии, а затем к повышению уровня креатинина и мочевины в крови. Это стадия хронической почечной недостаточности. На этой стадии к протеинурии добавляются все симптомы, характерные для хронической почечной недостаточности. Эта стадия имеет прогрессирующее течение, темп которого может быть различным.
Стадия хронической почечной недостаточности характеризуется снижением потребности организма в экзогенном инсулине. Данный факт объясняется снижением активности инсулиназа, а также снижением связывания инсулина с белками плазмы крови в результате гипопротеинемии. Клинически данная стадия проявляется повышением склонности к гипогликемическим состояниям. Для их профилактики необходимо уменьшить дозу вводимого инсулина и одновременно увеличить содержание углеводов в пище. Самым мощным фактором прогрессирования хронической почечной недостаточности является артериальная гипертензия. В большинстве случаев на этой стадии возникают различные воспалительные процессы мочевыделительной системы, такие как восходящий пиелонефрит и др.
Диагностика:

•Рекомендуется оценка соотношения альбумин/креатинин (предпочтительно) или определение концентрации альбумина в разовой порции мочи и расчет СКФ у пациентов с СД 2 в дебюте заболевания и далее не реже 1 раза в год для выявления осложнения;
•Рекомендуется оценка потенциальных осложнений ХБП пациентам с СД 2 и СКФ менее 60 мл/мин/1,73 м2 (АГ, электролитные нарушения, метаболический ацидоз, анемия, минеральные и костные нарушения) для своевременной инициации терапии;
•Рекомендуется незамедлительное обращение пациентов с СД 2 к врачу-нефрологу при быстром прогрессировании почечной патологии для определения этиологии и терапии.
Лечение:

13.Особенности течения сердечно-сосудистых заболеваний при сахарном диабете.
Свысоким уровнем доказательности и огромным количеством исследований в рекомендациях Европейского общества кардиологов и Европейской ассоциации СД
(European Society of Cardiology – EASC and the European Association for the study of diabetes
– EASD) представлены следующие факты:
• Присутствует взаимосвязь между гипергликемией и ССЗ. В исследовании DECODE было выявлено, что повышение уровня гликемии более 8 ммоль/л увеличивает риск развития сердечно-сосудистой патологии в 2 раза.
Согласно Европейскому проспективному исследованию EPIC-Norfolk, повышение гликированного гемоглобина на 1% увеличивает риск ССЗ в 1,31 раза. Подобные результаты были получены и в исследованиях ARIC и UKPDS: снижение HbA1c на 1% уменьшало риск ИМ на 14%, инсульта – на 12%.
Помимо этого в исследовании ADVANCE (Action in Diabetes and Vascular Disease: Preterax and Diamicron Modified Release Controlled Evaluation) увеличение гликированного гемоглобина на 1% (начальный уровень HbA1c от 6,5%) почти в 2 раза повышало риск микрососудистых осложнений, а при исходном уровне HbA1c от 7% уже возрастал риск и макрососудистых заболеваний на 38%. В то же время снижение этого показателя на 1% нивелировало риск микрососудистых событий на 26% , а макрососудистых – на 22%, а также произошло снижение сердечно-сосудистой и общей смертности на 25% и 22% соответственно.
• Частота ССЗ у мужчин с СД в 2–3 раза, а у женщин в 3–5 раз выше, чем у лиц без
СД.
•Постпрандиальная гипергликемия – более значимый фактор риска развития сердечно-сосудистых событий, нежели уровень гликемии натощак. Поэтому логично, что постпрандиальная гликемия повышает риск развития ССЗ у пациентов с удовлетворительными показателями гликемического профиля натощак.
•СД и ССЗ представляют собой взаимоотягощающие заболевания.
Сам по себе СД 2-го типа ускоряет и усугубляет прогрессирование атеросклероза, который в большинстве случаев возникает до установления диагноза СД и появления начальной клиники.
На сегодняшний день СД 2-го типа рассматривают как эквивалент присутствия у пациента клинически выраженного сердечно-сосудистого заболевания (ССЗ), что говорит о необходимости уделять этой проблеме особое внимание. При диабете ССЗ встречаются в 2–5 раз чаще, чем у лиц без данной патологии. При этом высок риск развития таких состояний, как ишемическая болезнь сердца (ИБС), инфаркт миокарда (ИМ), артериальная гипертензия (АГ), острое нарушение мозгового кровообращения (ОНМК). Так, 69% больных СД имеют дислипидемию, 80% – АГ, 50–75% – диастолическую дисфункцию, 12– 22% – хроническую сердечную недостаточность (ХСН). Смертность от ИМ среди больных с СД в 1,5–2 ра - за выше, чем среди людей, не страдающих этим заболеванием, как в острой стадии ИМ, так и при продолжительном наблюдении
Вструктуре смертности пациентов с СД 2-го типа примерно 60–75% занимает смерть от коронарного атеросклероза и 10–25% – от церебрального и периферического.
Вчастности, атеросклероз при СД имеет определенные особенности: начало его развития – на 8–10 лет раньше в сравнении с теми людьми, у которых диабет отсутствует,
иможет быть диагностирован еще у пациентов на стадии нарушения толерантности к глюкозе. Атеросклеротическое поражение – это двусторонний процесс, чаще всего локализованный в сосудах среднего диаметра. Оно быстро прогрессирует и протекает у лиц с СД в более тяжелой форме.
Известно, что распространенность ИБС среди пациентов с СД 2-го типа выше в 2–4 раза, АГ – в 3 раза, ОИМ – в 4–7 раз выше, чем среди лиц без этого заболевания.
Стоит отметить, что клинические проявление ИБС при СД имеют ряд особенностей:
•Во-первых, одинаковая частота возникновения заболевания у мужчин и женщин, тогда как у лиц, не имеющих СД, ИБС чаще развивается у мужчин;
•Во-вторых, у больных СД чаще имеют место безболевые («немые») формы ИБС, вплоть до безболевого ИМ, что объясняется наличием автономной нейропатии, из чего вытекает поздняя постановка диагноза, несвоевременное назначение лечения и, как следствие, более высокая частота развития осложнений;
•Течение ИБС часто заканчивается внезапной аритмической смертью, а среди больных СД риск такого исхода увеличивается в 2 раза.
Еще одним основополагающим механизмом преждевременного и ускоренного прогрессирования ССЗ при СД служит инсулинорезистентность (ИР). ИР независимо от других значимых факторов риска кардиальных осложнений значительно увеличивает предрасположенность к возникновению ССЗ.
Висцеральное ожирение – это не только мощный корригируемый фактор риска СД 2-го типа, но и основной предиктор сопряженных с ожирением множества заболеваний. Это маркер метаболического синдрома, который совмещает в себе гормональные и метаболические нарушения, объединенные общим патофизиологически процессом, ИР.
Также нельзя не затронуть тему гипогликемии. Ее влияние на увеличение сердечнососудистой смертности полноценно обосновано множеством различных механизмов. Вопервых, происходит изменение реологии – увеличение коагуляции крови и количества эритроцитов, приводящих к увеличению вязкости крови. Во-вторых, повышается концентрация эндотелина и С-реативного белка, активируется симпатоадреналовая система (увеличивается ЧСС и АД), усиливается вазоконстрикция и уменьшается вазодилатация (гипоксия, нарушение кровоснабжения миокарда, аритмии). Помимо этого в условиях недостатка глюкозы происходит снижение АТФ, провоцирующее гипоксию и снижение ритма сердца. Ну и, естественно, перенесенная гликемия снижает адаптацию организма к стрессу.

14. Диабетическая нейропатия: определение, классификация, патогенез, клиника, лечение.

Таким образом (кратко и понятно):
Поражение нервной системы при СД встречается в 50% случаях. Выделяют диабедитическую мононейропатию (поражение отдельных периферических нервов - лицевого, тройничного и т. д.), и полинейропатию, при которой поражается несколько периферических нервов.
Периферическая полинейропатия может развиваться как в чувствительных, так и в двигательных нервных волокнах. Исходя из этого выделяют:
•дистальную нейропатию с преимущественным поражением тонких нервных волокон (сенсорная)
•дистальную нейропатию с преимущественным поражением толстых нервных волокон (моторная)
•дистальную нейропатию смешанную (сенсомоторная - наиболее распространенная).
Автономная нейропатия – это нейропатия вегетативной нервной системы. Выделяют кардиоваскулярный, гастроинтестинальный и урогенитальный ее варианты.

Клинические проявления:
Сенсорная нейропатия: жалобы на боли в стопах различной интенсивности в покое, чаще в ночные и вечерние часы, онемение, парестезии, зябкость стоп, судороги в мышцах голеней и стоп. Осмотр позволяет выявить сухость кожи, атрофию мышц, характерную деформацию пальцев (молоткообразная деформация). Исследование чувствительности с помощью неврологического набора позволяет выявить снижение вибрационной, тактильной, болевой, температурной, проприоцептивной чувствительности.
Моторная нейропатия: жалобы на слабость в конечностях. Объективно также может определяться слабость мышц конечностей, их атрофия. При исследовании сухожильных рефлексов с помощью неврологического молоточка можно выявить их ослабление или отсутствие.
Смешанная форма - сочетание симптомов сенсорной и моторной нейропатии.
Автономная кардиоваскулярная: тахикардия покоя, ортостатическая гипотензия - снижение САД > 20 мм рт.ст. или ДАД > 10 мм рт.ст., синдром постуральной тахикардии, снижение переносимости физических нагрузок, «немая» ишемия миокарда.
Автономная гастроинтестинальная: дисфагия, боли в животе, чередование диареи и запоров; ночная диарея; ощущение переполнения желудка; боли и тяжесть в правом подреберье, тошнота).
Автономная урогенитальная: отсутствие позывов к мочеиспусканию, проявления эректильной дисфункции; ретроградная эякуляция.
Лечение:
Основой успешного лечения диабетической нейропатии является достижение и поддержание индивидуальных целевых показателей гликемического контроля!
При лечении ДН применяются антиконвульсанты (например, прегабалин 150–600 мг/сутки), антидепрессанты (например, дулоксетин 60 -120 мг/сутки), опиаты (при выраженном болевом синдроме: трамадол 100–400 мг/сутки) и препараты местного действия (капсаицин,лидокаин). Для лечения болевой формы к вышеперечисленным препаратам могут добавляться простые анальгетики, нестероидные противовоспалительные препараты (ацетилсалициловая кислота, парацетамол). Среди них стоит отметить препарат Нейродикловит, содержащий диклофенак и витамины группы В
(В1, В6, В12).
