
- •Этиология и патогенез:
- •Клиническая картина:
- •Диагностика:
- •Диагностика:
- •Лечение:
- •Диагностика:
- •Клинические проявления синдрома постовариэктомии:
- •Классификация периодов климактерия:
- •Этиология и патогенез:
- •Клиническая картина:
- •Диагностика:
- •75. Определение уровня и характера поражения системы регуляции менструального цикла при аменорее. Маточная форма аменореи. Принципы обследования и терапии.
6. Тесты функциональной диагностики.

12. Циклические изменения в яичниках, матке, влагалище на протяжении менструального цикла у женщин репродуктивного периода.
см.ответ в вопросе 39 про нормальный менструальный цикл.
28. Синдром поликистозных яичников. Формы. Клиника, диагностика, принципы лечения.
Синдром поликистозных яичников (СПКЯ) - симптомокомплекс, включающий клинические и биохимические проявления ΓА в сочетании с овуляторной дисфункцией и поликистозной морфологией яичников, диагностируется при исключении других причин ΓА. СПКЯ составляет 80%, а по некоторым данным - 90% всех форм ΓА, является ведущей причиной ановуляторного бесплодия, фактором риска осложнений беременности, ассоциирован с метаболическим синдромом, развитием СД 2-го типа и сердечно-сосудистых заболеваний.
Этиология и патогенез:
СПКЯ рассматривается как мультигенное заболевание. По данным полногеномных исследований, выявлено более 10 полиморфных локусов, предположительно ассоциированных с СПКЯ (THADA и DENND1A). В формировании СПКЯ играют роль не только генетические, но и эпигенетические нарушения. Одной из наиболее актуальных теорий развития СПКЯ является теория фетального программирования.
В качестве патофизиологических механизмов развития СПКЯ ранее рассматривали нарушения секреции и действия гонадотропинов, связанные с избыточной секрецией андрогенов. Одним из основных компонентов СПКЯ является овуляторная дисфункция, связанная с нарушением фолликулогенеза. В качестве патофизиологических механизмов обсуждается роль ИР, гиперсекреции АМΓ, нарушений ростовых факторов, секретируемых ооцитом.
Клиническая картина:
СПКЯ наиболее часто проявляется овуляторной дисфункцией (ановуляцией II типа по классификации ВОЗ), проявляющейся олигоменореей (менее 10 менструаций в год) или аменореей, ановуляторным бесплодием. Для СПКЯ характерен также гирсутизм, другие признаки андрогенизации, такие как акне и андрогенетическая алопеция, не являются достоверными признаками синдрома. Клинические проявления СПКЯ условно можно разделить на основные, определяющие диагноз, и дополнительные, к которым относят ожирение, ИР, нарушения толерантности к глюкозе, дислипидемию, жировой гепатоз печени, тревожно-депрессивные расстройства, нарушения сна.
Диагностика:
Критерии диагностики:
В настоящее время диагностика проводится согласно критериям Европейского общества репродукции и эмбриологии человека и Американского общества репродуктивной медицины (2003 г., Роттердам). СПКЯ можно диагностировать при наличии как минимум двух из трех нижеперечисленных признаков:
1) овуляторной дисфункции;
2) гиперандрогенемии и/или гирсутизма;
3) поликистозной морфологии по УЗИ. Рекомендовано выделять четыре репродуктивных фенотипа СПКЯ:
A) ΓА + олиго- и/или ановуляция + поликистозная морфология яичников;
B) ΓА + овуляторная дисфункция;
C) ΓА + поликистозная морфология яичников;
D) олиго- и/или ановуляция + поликистозная морфология яичников.
Диагноз СПКЯ у подростков ставится при сочетании клинической и/или биохимической ΓА (после исключения других ее возможных причин) с овуляторной дисфункцией и увеличенными объемами яичников.
Оценка гормонального профиля и биохимической гиперандрогении:
ΓА может проявляться повышенным содержанием в сыворотке крови общего тестостерона, свободного тестостерона, андро-стендиона. В рекомендациях Эндокринологического общества указывается на нецелесообразность рутинного определения уровня дегидроэпиандростерона. Для дифференциальной диагностики СПКЯ рекомендуется определять уровень ТТΓ, пролактина и 17-прогестерона в I фазу менструального цикла.
Диагностика овуляторной дисфункции:
Снижение уровня прогестерона на 20-24-й день менструального цикла в двух циклах из трех свидетельствует о наличии ановуляци
Дифференциальная диагностика:
• неклассическая форма врожденной дисфункции коры надпочечников;
• синдром или болезнь Иценко-Кушинга;
• андрогенсекретирующие опухоли яичников и надпочечников;
• идиопатический гирсутизм;
• гипотиреоз;
• гиперпролактинемия.
Лечение:
Консервативное лечение:
Первая линия терапии у пациенток с избыточной массой тела и ожирением предусматривает снижение массы тела за счет модификации образа жизни.
При лечении гирсутизма и овуляторной дисфункции препаратами первой линии являются комбинированные гормональные контрацептивы.
Хирургические методы лечения:
При неэффективности медикаментозной терапии и необходимости лапароскопической операции у пациенток с СПКЯ по другим показаниям.
Прогноз:
У пациенток с СПКЯ с возрастом отмечается нормализация ритма менструаций, повышается вероятность овуляции и спонтанного наступления беременности. Проявления ΓА с возрастом нивелируются, метаболические нарушения усугубляются, повышается риск развития СД II типа и сердечно-сосудистых заболеваний.
30. Яичниковая форма аменореи. Клиника, диагностика, лечение.









32. Нейроэндокринные синдромы (послеродовой гипопитуитаризм, гиперпролактинемия).



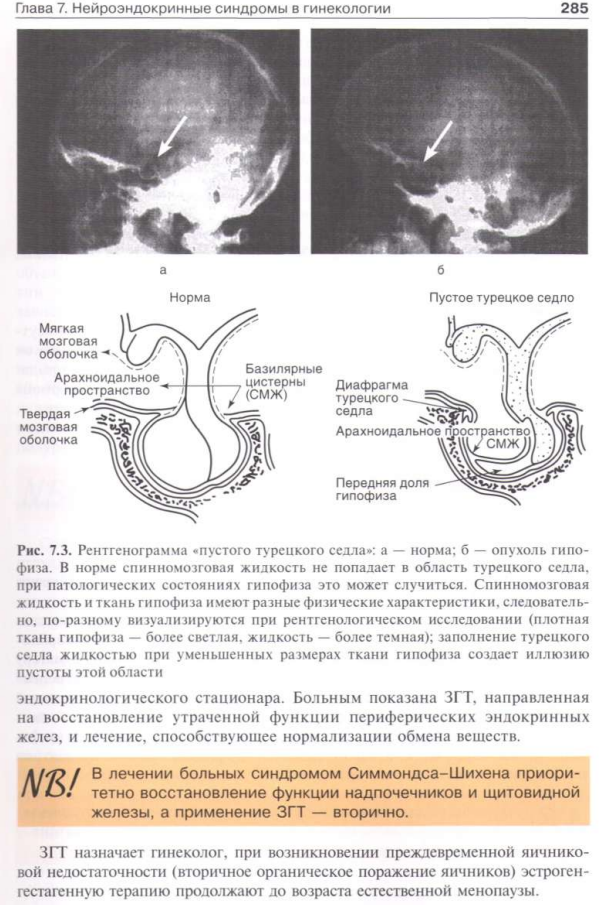








37. Физиология и патология периода пре- и постменопаузы. Диагностика, принципы лечения.







39. Нормальный
менструальный цикл и его регуляция.

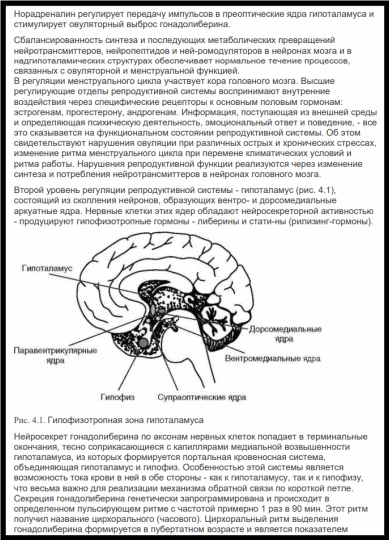





41. Нейроэндокринные синдромы: предменструальный синдром, постгистерэктомический синдром, синдром после тотальной овариоэктомии (посткастрационный).
Предменструальный синдром (ПМС) (синдром предменструального напряжения, предменструальная болезнь, циклическая болезнь) - патологический симптомокомплекс, характеризующийся разнообразными психоэмоциональными, соматовегетативными и обменно-эндокринными проявлениями, возникающими за 2-4 дней до менструации и исчезающими сразу после начала менструации или в первые ее дни.
Ключевая характеристика ПМС - симптомы возникают четко в лютеиновую фазу цикла и подвергаются регрессу в течение менструации.
Этиология:
К факторам, способствующим возникновению ПМС, относят стрессовые ситуации, нейроинфекции, осложненные роды и аборты, различные травмы и оперативные вмешательства, частую смену климатических зон. Определенную роль играет преморбидный фон, отягощенный различными гинекологическими и экстрагенитальными заболеваниями.
Патогенез:
Имеется множество теорий развития ПМС, каждая из которых объясняет патогенез возникновения отдельных симптомов: гормональная, теория «водной интоксикации», психосоматических нарушений, аллергическая и др.
Решающее значение в их генезе имеют гормональные колебания в течение менструального цикла и повышенная чувствительность к прогестерону, а не уровни половых гормонов, которые не отличаются от таковых у здоровых женщин, что, в свою очередь, связано с нарушением функции важнейших нейротрансмиттеров, особенно γ-аминомасляной кислоты и серотонина. Изменение настроения, о котором сообщают некоторые женщины в пери- и в ранней постменопаузе, МГТ в циклическом режиме позволяют предположить, что именно прогестерон, а не эстроген ответственен за стимулирование дисфории.
Уровни серотонина и экспрессия его рецепторов в головном мозге меняются в динамике менструального цикла под модулирующим воздействием половых гормонов. Купирование многих симптомов ПМС/предменструального дисфорического расстройства с помощью селективных ингибиторов обратного захвата серотонина свидетельствует в поддержку участия серотонинергической системы головного мозга в генезе этих нарушений. Активность нейронов ЦНС контролирует γ-аминомасляная кислота за счет своего ингибиторного эффекта, при этом метаболит прогестерона аллопрегнанолон действует как агонист А-рецепторов γ-аминомасляной кислоты, и обычно его уровни у пациенток с ПМС снижаются. Доказано тесное взаимодействие между серотонинергическими и системами γ-аминомасляной кислоты, что служит аргументом в поддержку их сочетанного участия в патогенезе предменструальных расстройств, при этом изменение уровня половых стероидов играет лишь роль триггерного механизма их развития.
В нейровизуализационных исследованиях головного мозга с использованием функциональной МРТ у женщин с предменструальным дисфорическим расстройством обнаружено снижение реактивности миндалины в предменструальный период, что приводит к удлинению времени обработки отрицательных эмоций и укорочению времени обработки положительных эмоций, а также снижению контроля со стороны лимбической системы за выраженностью эмоций.
Дифференциальная диагностика:
Дифференциальная диагностика проводится с предменструальным обострением психиатрического заболевания или соматической патологией, ухудшающей свое течение во II фазу менструального цикла.
Клиническая картина:
В зависимости от превалирования тех или иных симптомов в клинической картине выделяют четыре формы ПМС:
• Нейропсихическую;
• Отечную;
• Цефалгическую;
• Кризовую.
Нейропсихическая форма ПМС
Характеризуется следующими симптомами: эмоциональная лабильность, раздражительность, плаксивость, бессонница, агрессивность, апатия к окружающему, депрессивное состояние, слабость, быстрая утомляемость, обонятельные и слуховые галлюцинации, ослабление памяти, чувство страха, тоска, беспричинный смех или плач, сексуальные нарушения, суицидальные мысли. Помимо нейропсихических реакций, которые выступают на первый план, в клинической картине могут быть другие симптомы: головные боли, головокружения, нарушение аппетита, болезненность молочных желез, вздутие живота. Отечная форма ПМС отличается превалированием в клинической картине следующих симптомов: отеки лица, голеней, пальцев рук, нагрубание и болезненность молочных желез (мастодиния), кожный зуд, потливость, жажда, прибавка массы тела, нарушение функции ЖКТ (запоры, метеоризм, поносы), боли в суставах, головные боли, раздражительность. У подавляющего большинства больных с отечной формой ПМС во II фазе цикла отмечается отрицательный диурез с задержкой до 500-700 мл жидкости.
Цефалгическая форма ПМС
Характеризуется превалированием в клинической картине вегетативно-сосудистой и неврологической симптоматики: головные боли по типу мигрени с тошнотой, рвотой и поносами (типичные проявления гиперпростагландинемии), головокружение, сердцебиение, боли в сердце, бессонница, раздражительность, повышенная чувствительность к запахам, агрессивность. Головная боль имеет специфический характер (дергающая, пульсирующая в области виска с отеком века) и сопровождается тошнотой, рвотой. В анамнезе у этих женщин часто отмечаются нейроинфекции, черепно-мозговые травмы, психические стрессы. Семейный анамнез больных с цефал-гической формой ПМС часто отягощен сердечно-сосудистыми заболеваниями, гипертонической болезнью и патологией ЖКТ.
При кризовой форме ПМС
В клинической картине преобладают симпатоадреналовые кризы (панические атаки), сопровождающиеся повышением АД, тахикардией, болями в сердце, чувством страха без изменений на ЭКΓ. Приступы нередко заканчиваются обильным мочеотделением.
Атипичные формы ПМС: вегетативно-дизовариальная миокардиопатия, гипертермическая, офтальмоплегическая форма мигрени, гиперсомническая форма, «циклические» аллергические реакции (язвенный гингивит, стоматит, бронхиальная астма, иридоциклит).
В зависимости от количества симптомов ПМС, их длительности и выраженности выделяют легкую и тяжелую форму ПМС:
• легкая форма ПМС - появление 3-4 симптомов за 2-10 дней до менструации при значительной выраженности 1-2 симптомов;
• тяжелая форма ПМС - появление 5-12 симптомов за 3-14 дней до менструации, из них 2-5 или все значительно выражены.
Нарушение трудоспособности независимо от количества и длительности симптомов свидетельствует о тяжелом течении ПМС и часто сочетается с нейропсихической формой.
