
5 курс / Детская хирургия / Учебники / Национальное руководство Детская хирургия Разумовский
.pdf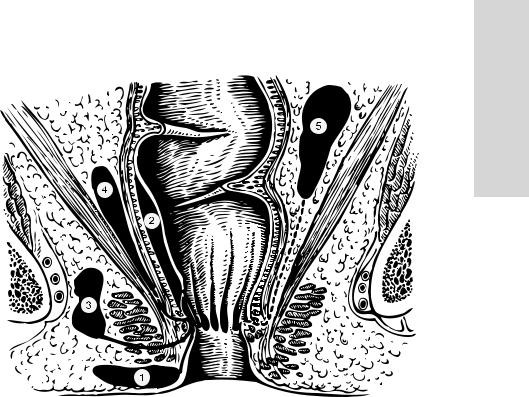
Заболевания толстой кишки 403
24 Глава
Рис. 24.15. Схема наиболее типичных мест (1–5) локализации параректальных гнойников
микрофлоры и появлении патогенных штаммов, вышеуказанные микроаномалии становятся местом возникновения острого воспалительного процесса. Сначала воспаляется одна из крипт. На месте входных ворот инфекции формируется так называемое внутреннее отверстие. Затем инфекция распространяется по протокам анальных желез в аномальные разветвления и, разрушая их, проникает в параректальное клетчаточное пространство, где формируются абсцессы (рис. 24.15). Возможны прорывы гнойника на кожу с образованием наружного отверстия, оно иногда остается и после оперативного вскрытия гнойника. В таких случаях процесс переходит в хроническую стадию, и понятия «хронический парапроктит» и «параректальный свищ» становятся синонимами. Примерно в 50% случаев при остром парапроктите образование абсцессов, дренирующихся спонтанно, заканчивается формированием параректального свища.
Клиническая картина
Заболевание начинается довольно остро. Ребенок без видимой причины становится беспокойным, теряет аппетит, температура тела повышается до 38–39 °С. У маленьких детей беспокойство усиливается во время пеленания и туалета промежности. Дети старшего возраста жалуются на боли в околоанальной области, усиливающиеся в сидячем положении и во время дефекации. Если очаг поражения локализуется в передней полуокружности заднего прохода, возможны дизурические явления.
Диагностика Осмотр и физикальное обследование
При осмотре местно обнаруживают припухлость и гиперемию кожи над ней. Кожные складки, идущие от заднего прохода, сглажены, а форма ануса несколько

Раздел IV
404 |
Абдоминальная хирургия |
нарушена (приплюснута). Пальпаторно определяют резко болезненный инфильтрат, при подкожной форме парапроктита имеющий довольно четкие границы, а при седалищно-прямокишечной форме границы определить трудно из-за резкого отека ягодичной области. Инфильтрат сначала бывает плотным, затем в его центре появляется размягчение (флюктуация).
Процесс прогрессирует быстро, уже через 2–3 сут местные явления становятся резко выраженными. Параллельно ухудшается самочувствие, ребенок становится малоактивным, крикливым, плохо ест и спит. Развиваются изменения со стороны крови — увеличение СОЭ, лейкоцитоз и др. Стул в одних случаях жидкий, а в других, наоборот, возникает запор. Дети старшего возраста стараются не садиться или сидят на одной (здоровой) ягодице, ходят медленно, расставив ноги, а лежать предпочитают на здоровой стороне, подтянув ноги к животу.
Если своевременно не оказана помощь, воспалительный процесс и отек распространяются на здоровую сторону. К 6–8-м суткам гнойник самопроизвольно вскрывается, обычно наружу в околоанальной зоне, реже — в прямую кишку. Расчет на самоизлечение — грубейшая ошибка ввиду опасности местных и общих осложнений (обширные затеки, сепсис).
Характеризуя особенности острого парапроктита в детском возрасте, прежде всего следует отметить большую редкость глубоких гнойников. Процесс в большинстве случаев протекает по типу подкожного или подслизистого абсцесса (95–97%), значительно реже встречают седалищно-прямокишечную форму (3–5%). Внутреннее отверстие, как правило, имеет переднюю или переднебоковую локализацию.
Диагностика острого парапроктита основана на перечисленных выше клинических признаках. Именно так, в сравнительно короткие сроки, протекают подкожная и подслизистая формы. Наиболее легкая подслизистая форма может сопровождаться лишь субфебрильной температурой тела и несильными болями во время дефекации. Внешние признаки обнаруживают, если гной опускается ниже гребешковой линии и переходит на подкожную клетчатку (подкожно-подслизи- стый гнойник). В это время отмечают отек области заднего прохода. При пальцевом ректальном исследовании выявляют округлое болезненное и ограниченное образование, расположенное над гребешковой линией.
При тяжелых формах, например ишиоректальной, заболевание может развиваться медленно. Сначала отмечают ухудшение общего состояния, познабливание, нарушение сна, субфебрильную температуру тела. Затем появляются неотчетливая тяжесть, дискомфорт в области прямой кишки. На 3–6-е сутки самочувствие заметно ухудшается, температура тепа поднимается до 39 °С и более, становятся отчетливыми боли при дефекации. Внешние признаки острого ишиоректального парапроктита выявляются к 5–6-м суткам. Сначала кожный покров остается неизмененным, затем появляется небольшая припухлость и вслед за ней легкая гиперемия кожи промежности, неотчетливая болезненность при пальпации. Ценные диагностические данные можно получить при пальцевом ректальном исследовании: выявляют воспалительный инфильтрат, оттесняющий стенку кишки и выбухающий в ее просвет выше гребешковой линии. Обычно к этому времени гнойный процесс распространяется на подкожную клетчатку промежности.
Наиболее частая ошибка — запоздалое выявление флюктуации. Поскольку при остром парапроктите у детей размеры гнойника чаще всего небольшие и присутствует значительный отек тканей промежности, флюктуацию вообще определить трудно. Можно лишь пальпаторно отметить резкую локальную болезненность (как при панариции) или размягчение в центре воспалительного инфильтрата.

Заболевания толстой кишки 405
Лечение
Основной и единственно правильный метод лечения при остром парапроктите — хирургическое вмешательство, заключающееся во вскрытии гнойника вместе с рассечением внутреннего отверстия и санации полости. Однако на самых ранних стадиях заболевания, при начинающейся инфильтрации тканей, когда в силу разных объективных причин больного нельзя транспортировать срочно в специальное учреждение, могут и должны быть назначены консервативные мероприятия — теплые ванны (38–38,5 °С), согревающий компресс на область промежности, теплые микроклизмы, внутримышечно антибиотики широкого спектра действия, лазеротерапия.
24.7. Хронический парапроктит (параректальный свищ)
Синонимы
Аноректальный абсцесс. Криптогландулярный абсцесс.
Код по МКБ-10
K61. Абсцесс области заднего прохода и прямой кишки.
Клиническая картина
При переходе в хроническую стадию парапроктит у детей протекает по свищевому и бессвищевому вариантам.
Свищевой вариант составляет 95% наблюдений. Его редко встречают в классической форме, для которой характерны внутреннее отверстие в кишке, свищевой ход с более или менее выраженными рубцовыми изменениями клетчатки, а также наружное отверстие на коже промежности (рис. 24.16). Такой характер свищей встречают лишь у детей старшего возраста, а у младенцев наружное отверстие как таковое обычно отсутствует. После фазы созревания, длящейся до 3–4 нед, и вскрытия параректального абсцесса наступает фаза зрелости. При этом свищ образуется на основе уже существующей коммуникации с прямой кишкой, и абсцесс бывает промежуточным этапом в его формировании. Есть все основания полагать, что определенная доля свищей подобного рода имеет врожденную основу. В самом начале постнатального периода часть из них какое-то недолгое время имеет форму неполных внутренних свищей (открывающихся только в просвет кишки), без клинических проявлений, но затем вследствие возникшего воспаления превращаются в полные, иногда расположенные симметрично.
Симптоматика характеризуется пери- |
|
|
одическими и строго локальными обо- |
|
|
стрениями воспалительного процесса. |
|
|
На месте ранее существовавшего наруж- |
|
|
ного отверстия скапливается небольшое |
|
|
количество гнойной жидкости, прикры- |
|
|
тое тонкой эпидермальной пленкой. Эта |
|
|
пленка легко разрушается, капля-другая |
|
|
гноя выходит наружу, а затем несколько |
|
|
дней через свищевое отверстие выходит |
Рис. 24.16. Хронический парапроктит со мно- |
|
наружу скудное серозно-гнойное отде- |
||
жественными простыми свищами у грудного |
||
ляемое. Болезненность и гиперемия |
||
ребенка |
24 Глава

Раздел IV
406 |
Абдоминальная хирургия |
вокруг свищевого отверстия умеренные. Через короткий промежуток времени свищ снова закрывается. Интервалы между такого рода обострениями могут продолжаться от нескольких недель до нескольких месяцев и даже лет. Общее состояние ребенка удовлетворительное. Обращает на себя внимание то обстоятельство, что, несмотря на многократные обострения, возникновения новых свищевых ходов-разветвлений или новых наружных свищевых отверстий не происходит, иногда после серии рецидивов свищ не дает о себе знать в течение длительного времени. По-видимому, внутреннее отверстие свища практически облитерируется или имеет микроскопические размеры, поэтому реинфекция через него минимальна.
Диагностика
Верификация параректального свища у ребенка основана на данных анамнеза, осмотра, пальпации и ректального исследования. Часто применяемые у взрослых больных диагностические приемы и методы [инструментальное зондирование свищевого хода, введение в его просвет 1% раствора метилтиониния хлорида (Метиленового синего♠), рентгенофистулография и др.] в редких случаях по прямым показаниям можно использовать лишь у старших детей. У младенцев все упомянутые приемы бессмысленны и не имеют никакой диагностической ценности.
Визуально уточняют локализацию свищевого наружного отверстия, наличие рубцов после предшествовавших вмешательств. Пальпаторно выявляют более или менее выраженное уплотнение тканей вокруг свищевого отверстия, но главное — округлый, плотный, четко отграниченный от окружающих тканей тяж, идущий от кожи вглубь по направлению к анальному каналу. Последний признак имеет особое значение: он свидетельствует о наличии окончательно сформировавшегося свищевого хода и дает достаточно объективное представление о его форме и отношении к наружному сфинктеру.
Одновременно целесообразно осмотреть анальный канал с помощью детского вагинального зеркала, что позволяет визуализировать внутреннее отверстие свища, расположенное в одной из анальных крипт. В некоторых случаях при надавливании на упомянутый выше тяж (свищевой ход) из внутреннего отверстия появляется капля гнойной жидкости. Чаще же внутреннее отверстие распознают по отечности и гиперемии крипты, резко отличающими ее от соседних.
Бессвищевой вариант хронического парапроктита встречают приблизительно в 5% случаев при переходе острой стадии в хроническую. После вскрытия параректального гнойника наступает период мнимого выздоровления, а затем через некоторое время (несколько месяцев и даже лет) вновь возникает (рецидивирует) абсцесс на том же месте, но свищей прямой кишки не образуется.
Надо полагать, что в подобных случаях внутреннее отверстие абсцесса при первичном процессе закрывается самопроизвольно или ликвидируется вследствие хирургического вмешательства (рассечение крипты), и коммуникация с просветом кишки отсутствует, тем более что в посевах гноя в период обострения кишечную палочку не высевают. Причину обострения в таких случаях можно объяснить двояко. Во-первых, возможна остаточная дремлющая инфекция в не сообщающихся с кишкой аномальных микрообразованиях, во-вторых, в воспалительный процесс может быть вовлечена соседняя крипта, которая и становится причиной новой вспышки. В указанных выше причинах, по всей видимости, и следует находить морфологический субстрат бессвищевого варианта хронического парапроктита.
Период обострения характеризуется типичной клинической картиной острого парапроктита — острым началом, нарастанием болей в области промежности, задержкой стула, общим недомоганием и беспокойством ребенка, повышением температуры тела, выраженными признаками местного воспалительного процесса

Заболевания толстой кишки 407
в виде гиперемии кожи, припухлости, напряжения тканей и резкой болезненности при пальпации окружности анального отверстия. По степени выраженности перечисленные симптомы заметно варьируют. Такие вспышки возникают до 2–3 раз в год, но ни после первичного процесса, ни в последующем свищ не образуется.
У детей при длительном течении заболевания, резистентности к проводимому лечению, наличии множественных свищевых ходов — необходимо более углубленное обследование для исключения патологии прямой (толстой) кишки — болезни Крона. С этой целью показано проведение ректороманоскопии/колоноскопии с биопсией слизистой оболочки толстой кишки, исследование уровня кальпротектина. В случае подтверждения диагноза — показано лечение основного заболевания.
Лечение
Лечение хронического парапроктита — непростая задача в связи с высоким риском рецидивирования как при хирургических, так и консервативных способах лечения. Методику лечения следует выбирать в зависимости от глубины и длины свищевого хода.
Радикальное хирургическое лечение
Преобладание коротких, прямых, внутри-сфинктерно расположенных свищевых ходов (более 95%) позволяет у детей, особенно младшей возрастной группы, пользоваться наиболее щадящей и выгодной в функциональном плане методикой иссечения свища единым блоком. Операцию выполняют общей анестезией в холодном периоде, то есть при полном отсутствии воспалительных явлений, а по времени — не менее чем через 3 мес после окончательного формирования свищевого хода. Частота рецидивов при хирургическом лечении может достигать 50%.
Нерадикальное хирургическое лечение
Рассечение передней стенки свищевого хода — модифицированная операция Габриэля — эффективна при поверхностно расположенных подкожно-подсли- зистых непротяженных свищах. Суть методики состоит в рассечении свищевого хода на всем протяжении до его внутреннего отверстия. Операцию проводят под местной или общей анестезией. Внутреннюю выстилку свища обрабатывают коагуляцией (под наркозом) или склерозирующими растворами (10% раствор йодида калия). Обработка свищевого хода проводится склерозирующим раствором до полной эпиьтелизации раны. Эффективность этой методики довольно высока (80–85%), недостатками является длительность лечения, необходимость ежедневных перевязок и обработки раны.
Склеротерапия свищевого хода
Склерозирование свищевого хода при хроническом парапроктите является эффективным методом лечения. Суть методики во введении в просвет свищевого хода через просвет тонкого катетера (например, сосудистые катетеры BBraun) скерозирующего препарата, вызывающего ожог/некроз выстилки свища с его последующей облитерацией. В качестве склерозантов используется 10% спиртовой раствор йодида калия, медицинские клеи различных видов, 96% спирт и другие. Лечение проводится в холодном периоде, при полном отсутствии выделений из свищевого хода и наиболее эффективно при коротких и поверхностных свищах. Главным недостатком методики является ее длительность — у ряда пациентов требуются многократные введения препарата в просвет свища. Поэтому, при отсутствии эффекта от склеротерапии в течение 7–10 процедур рекомендуется курсовое лечение с перерывами в 2–3 нед. Эффективность склеротерапии достаточно высо-
24 Глава

Раздел IV
408 |
Абдоминальная хирургия |
ка, суммарная эффективность (с учетом неоднократных курсов лечения) составляет 80–90%.
Консервативное лечение
Консервативная терапия в качестве самостоятельного метода бывает оправдана в незначительном числе случаев при бессвищевых вариантах, но в том или ином объеме обязательно входит в комплексное лечение парапроктитов. Следует отметить, что у детей после 1 года частота рецидивов снижается до 5–10% вне зависимости от проводимого лечения на 1-м году жизни.
У некоторых больных в самом начале обострения процесса (рецидива), то есть при начинающейся инфильтрации тканей, весьма эффективно применение лазеротерапии местно. Параллельно назначают антибиотики широкого спектра действия в возрастных дозах, на ночь ставят полуспиртовой компресс на область инфильтрата.
В случаях опорожнившегося гнойника или пустулы прекрасный эффект дает местное использование 20% спиртового настоя прополиса, которым пропитывают марлевые салфетки и накладывают их на рану, меняя но мере высыхания. В случаях отсутствия заметного эффекта от проводимого лечения в течение 1,0–1,5 сут ребенок должен быть проконсультирован у хирурга.
24.8. Пресакральная киста
Определение
Пресакральная (позадипрямокишечная) область — место возникновения и развития различных опухолевидных образований, в частности, дермоидных кист. Дермоидная киста, или дермоид, — кистевидное образование округлой или овальной формы, стенка которого состоит из соединительной ткани, покрытой изнутри многослойным плоским эпителием — аналогом эпидермиса кожи. Такую кисту можно рассматривать как закрытое эпителиальное погружение со скопившимся содержимым (сальная масса с примесью чешуек эпидермиса и волос). Дермоиды — доброкачественные образования, отличающиеся медленным ростом.
Код по МКБ-10
M9084/0. Дермоидная киста.
Эпидемиология
Дермоиды одинаково часто встречаются у мальчиков и девочек.
Клиническая картина
Дермоидные кисты, локализующиеся в пресакральном (позадипрямокишечном) пространстве, при рождении ребенка и в первые месяцы и даже годы жизни обычно остаются незамеченными. Симптомы кисты появляются по мере ее роста и сдавления просвета прямой кишки. В этих случаях родители отмечают медленно прогрессирующее затруднение дефекации у ребенка, эпизодические запоры, а позднее — выделение каловых масс в виде уплощенного столбика. Общее состояние ребенка не страдает, боли обычно отсутствуют, но могут внезапно возникнуть, если содержимое кисты инфицируется. В этот момент заметно страдает самочувствие ребенка, повышается температура тела, теряется аппетит. Становится определенной локализация боли — в области ануса. Зачастую нагноившаяся киста самопроизвольно вскрывается через кожу околоанальной области, реже — в просвет кишки ближе к сфинктеру. После вскрытия кисты остаются стойкие незаживающие свищи с серозным или серозно-гнойным отделяемым. Временами свищевое

Заболевания толстой кишки 409
отверстие закрывается, но через определенный отрезок времени скапливающееся в полости кисты содержимое (гной) вновь прорывается по прежнему ходу. Этому обычно предшествуют повышение температуры тела, ухудшение общего состояния, неприятные ощущения в области прямой кишки, тенезмы. Подобные явления могут повторяться многократно.
Диагностика
Диагностика основывается на результатах пальцевого ректального исследования: выявляют тестоватое или более плотной консистенции опухолевидное образование на задней стенке прямой кишки, неподвижное, четко отграниченное от окружающих тканей и уходящее верхним полюсом к крестцу. Косвенным признаком пресакрального дермоида могут служить небольшие кожные «воронки» в межъягодичной складке над копчиком. Дифференциальную диагностику проводят с острым парапроктитом.
24.9. Эпителиальный копчиковый ход (погружение)
Синонимы
Эпителиальное погружение, эпителиальная киста, волосяная киста, задний пупок, крестцово-копчиковый свищ, пилонидальная киста.
Определение
Эпителиальный копчиковый ход — порок развития каудального конца эмбриона, обусловленный неполной редукцией бывших мышц хвоста, вследствие чего позади копчика и крестца остаются выстланные эпителием ходы или кисты.
Код по МКБ-10
L05. Пилонидальная киста.
Эпидемиология
Эпителиальный копчиковый ход — достаточно редкая аномалия, встречающаяся чаще у взрослых мужчин. В детском возрасте эпителиальное копчиковое погружение как клиническая патология находится, если так можно выразиться, в зачаточном состоянии — как фон для развития в последующем серьезных осложнений (нагноения, возникновения множественных плохо заживающих свищей и т.п.).
Патоморфология
Ход локализуется чаще всего в межъягодичной складке, имеет разную форму. Иногда это воронкообразное кожное втяжение с выраженной волосистостью, заканчивающееся слепо. В других случаях это ход, идущий от кожи или от дна «воронки» на различную глубину, или несколько точечных отверстий на небольшой площади («решето»). Ход обычно узок и едва пропускает головку глазного зонда. Короткий ход проникает в подкожную клетчатку на глубину несколько миллиметров, а длинный огибает копчик и идет к крестцу, где и оканчивается в области его верхней поверхности. Кроме того, бывают эпителиальные погружения, когда сообщение с поверхностью кожи отсутствует. Позднее из них образуются копчиковые кисты, заполненные детритом и волосами.
Клиническая картина
Воронкообразные вдавления и короткие подкожные ходы не имеют других клинических проявлений. Надо отметить, что у детей младшего возраста и при длинных ходах выделения из них отсутствуют. Субъективные жалобы появляются при осложнениях, обычно в виде воспаления, что чаще совпадает с препубер-
24 Глава

Раздел IV
410 |
Абдоминальная хирургия |
татным и пубертатным периодом, когда начинает проявляться оволосение. При этом закрытое погружение после самопроизвольного вскрытия гнойника или оперативного пособия (разреза) превращается в открытое. Свищ в таких случаях держится стойко, выделения из него постоянно раздражают кожу и вызывают зуд. Нагноения рецидивируют.
Таким образом, по клиническому течению можно различать неосложненный и осложненный эпителиальный копчиковый ход. В последнем случае процесс может протекать по типу острого или хронического воспаления с периодами ремиссий. Редкость осложненного течения в детском возрасте можно объяснить тем, что кожа у детей чище, межъягодичная складка не такая глубокая, как у взрослых, отсутствует оволосение, меньше потливость и т.п.
Диагностика
Диагноз без труда ставят по характерным местным признакам. В комплекс обследования входят зондирование свищевого хода, ректальное пальцевое исследование на предмет выявления опухолевого процесса, пресакральной кисты, а также ректороманоскопия, рентгенофистулография, УЗИ.
Лечение
В детском возрасте обычно нет прямых показаний к оперативному вмешательству, за исключением осложнений в виде нагноительного процесса, а также и неосложненных, но явно выраженных кист, определяемых пальпаторно. Допустимо придерживаться активной тактики и в других случаях (например, при четко выраженной кожной «воронке» в области копчика). Выполненная в детском возрасте в плановом порядке профилактическая операция избавит от возможных в будущем осложнений. Если разъяснить это родителям, они в большинстве случаев дают согласие на операцию.

Глава 25
Аноректальные пороки развития
А.Н. Смирнов, В.В. Холостова, В.В. Новожилов
Определение
Аноректальные пороки развития включают широкий спектр болезней, поражающих прямую кишку и заднепроходный канал, а также мочеполовую систему. Мальчики страдают данной патологией чаще, чем девочки (соотношение 2:1). Дефекты могут быть как незначительными, с хорошим функциональным прогнозом, так и связанными с другими тяжелыми пороками развития и имеющими слабый функциональный прогноз.
Коды по МКБ-10
Q42.2. Атрезия ануса, прямой кишки со свищом.
Q42.3. Атрезия ануса, прямой кишки без свища. Q43.7. Персистирующая клоака.
Этиология
Аноректальные пороки развития встречаются с частотой 1 на 5000 живорожденных. Этиология этих пороков развития не выяснена. Случаи сахарного диабета и приема лекарственных средств, в том числе талидомида, фенитоина и тридиона, более характерны для матерей младенцев с аноректальными пороками развития.
Эмбриопатогенез и патологическая анатомия
Существует несколько гипотез, объясняющих эмбриогенез аноректальных пороков развития.
Гипотезу несостоявшейся миграции выдвинули D. Brown (1951), A. Bill и R. Johnson (1958). По их данным, при нормальном развитии ректальный конец задней кишки движется от верхней части клоаки
вкаудальном направлении вслед за развивающейся уроректальной перегородкой, чтобы соединиться с анальной ямкой. При недоразвитии клоачной перегородки прямокишечное отверстие прекращает миграцию по задней стенке мочеполового синуса и может открываться в тот или иной орган. При разделении клоаки прямокишечное отверстие мигрирует по задней стенке мочеполового синуса кзади; если миграция не состоялась, оно может остановиться
влюбой части промежности. Свищи при таких пороках, согласно данной гипотезе, являются гипопластическими и эктопическими анусами.

Раздел IV
412 |
Абдоминальная хирургия |
Гипотеза нарушения каудальной дифференциации предложена В. Duhamel (1961): при аноректальных пороках развития проявляется в несостоявшемся разделении клоаки и повышенной регрессии хвостовой кишки.
Наиболее четко механизм образования аноректальных пороков развития представил F. Stephens (1963). По мнению автора, они возникают на стадии подразделения клоаки и формирования промежности, причем варианты пороков зависят от пола.
Рассмотрим это вначале на примере эмбриона мужского пола. В стадии подразделения клоаки складки Ратке соединяются со шпорой Турне на уровне лоб- ково-копчиковой линии, которая соответствует примерно верхней границе шейки мочевого пузыря, наружному отверстию шейки матки и месту соединения дистальной части задней кишки с клоакальным компонентом прямой. В случае дефицита мезенхимных масс вырост складок Ратке недостаточен для соединения со шпорой Турне и остается сообщение между мочеполовым и аноректальным синусом. В зависимости от обширности дефекта он может или сохраниться в течение всего внутриутробного периода, варьируя лишь в размерах, или закрыться. Этот порок формируется в бесполовой стадии развития и поэтому является общим для мальчиков и девочек. У мальчиков он проявляется в виде клоаки или чаще прямо- кишечно-мочевого свища, который локализуется в области треугольника Льето (ректовезикальный свищ) или в области простатической части уретры (ректоуретральный свищ). Как правило, такие пороки развития комбинированные: прямокишечный свищ сочетается с атрезией прямой кишки и анального отверстия. Если свищ облитерируется, порок развития проявляется в виде атрезии прямой кишки и анального отверстия.
Надо отметить, что при высоких атрезиях у мальчиков прямокишечно-мочевой свищ наблюдается практически в 100% случаев. При этом атрезированная кишка располагается выше лобково-копчиковой линии.
У эмбрионов обоего пола при нормально развитом заднем проходе может наблюдаться недостаточность первичной промежности. Половые складки могут остаться несросшимися по средней линии, что проявляется клинически в виде открытых желобков, или расщелин, промежности. Иногда половые складки перекрывают расщелину, и она может превратиться в промежностный канал, вследствие чего у мальчиков на коже промежности, а также мошонки и полового члена открывается трубковидный свищ прямой кишки (врожденный параректальный свищ). У девочек подобные свищи открываются на стыке сращения половых складок и преддверия влагалища, то есть в области рудиментарной вилочки (клинически ректовестибулярный свищ при нормально функционирующем заднепроходном отверстии).
Генетические аспекты
Более 60% случаев аноректальных пороков сопровождаются нарушениями развития других органов и систем: врожденным аганглиозом толстой кишки, ТПС, атрезией ДПК, гидронефрозом, мегауретером, патологией крестца и копчика, аномалиями спинного мозга. Среди детей с такими пороками у 10% отмечается синдром Дауна. Атрезия прямой кишки и анального отверстия нередко встречается при синдроме Орбели, является постоянным признаком синдрома кошачьего глаза, описаны при трисомиях хромосом 7, 13, 18, 21, 22, частичных трисомиях, а также частичных моносомиях. Атрезия и стенозы прямой кишки и ануса являются составной частью синдромов VATER, Балера–Джералда, Иоханссона–Близарда, Фразера, Смита–Лемли–Опитца, Таунса–Брокса, Апера, EEC (ectrodactyly-ecto- dermal dysplasia – cleft syndrome) и т.д. Аноректальные пороки могут наследоваться по аутосомно-доминантному, аутосомно-рецессивному или Х-сцепленному рецессивному типу. Генетические факторы при анальном стенозе имеют большее
