
- •Дефект межпредсердной перегородки
- •Дефект межжелудочковой перегородки
- •Открытый артериальный проток
- •2. Аортальные пороки сердца. Этиология, патогенез, клиническая картина, диагностика, классификация по степени тяжести, дифференциальный диагноз, лечение. (Коскова)
- •3. Митральные пороки сердца. Этиология, патогенез, клиническая картина, диагностика, классификация по степени тяжести, дифференциальный диагноз, лечение. Митральный стеноз
- •Митральная недостаточность
- •4. Кардиомиопатии. Определение, этиопатогенез. Классификация кардиомиопатий. (Жидков)
- •5. Клиническая картина при гипертрофической кардиомиопатии, причины развития. Инструментальная диагностика.
- •ЭхоКг основной признак
- •7. Клиническая картина при аритмогенной кардиомиопатии правого желудочка, причины развития. Инструментальная диагностика.
- •8. Перикардиты. Определение, этиология и патогенетические механизмы развития перикардитов. Классификация. Клиническая картина при сухом, выпотном и констриктивном перикардите.
- •Этиология заболеваний перикарда:
- •Патогенез обусловлен следующими механизмами:
- •Клиническая классификация перикардитов
- •Клиника сухого (фибринозного) перикардита.
- •Клиника экссудативного (выпотного) перикардита.
- •Клиническая картина констриктивного перикардита
- •9. Критерии диагностики, лечение, профилактика и прогноз перикардитов.
- •10. Диагностика и врачебная тактика при тампонаде сердца, констриктивном перикардите, экссудативном перикардите.
- •11. Симптоматические артериальные гипертензии (аг). Определение аг. Классификация симптоматических аг. Этиология и механизмы патогенеза.
- •I. Почечные артериальные гипертензии
- •II. Вазоренальная артериальная гипертензия
- •1. Атеросклероз почечных артерий.
- •2. Фибромускулярная дисплазия почечных артерий.
- •II. Эндокринные артериальные гипертензии
- •1. Акромегалия.
- •2. Болезнь и синдром Иценко–Кушинга.
- •3. Феохромоцитома.
- •4. Синдром Конна.
- •5. Диффузный или диффузно-узловой токсический зоб.
- •6. Гиперпаратиреоз.
- •III. Гемодинамические артериальные гипертензии
- •8. Артериальная гипертензия при сердечной недостаточности.
- •IV. Церебральные артериальные гипертензии
- •V. Артериальная гипертензия лекарственного генеза
- •VI. Климактерическая артериальная гипертензия
- •13. Вазоренальная артериальная гипертензия – диагностика и врачебная тактика. (Кудряшева Оля)
- •Вазоренальная артериальная гипертензия
- •1.Атеросклероз почечных артерий
- •2.Фибромускулярная дисплазия почечных артерий
- •Инструментальная диагностика: Скрининговые методы
- •Не скрининговые методы
- •Лечение вазоренальной аг:
- •Суть методов лечения:
- •14. Врачебная тактика при эндокринных артериальных гипертензиях.
- •1.Акромегалия
- •2.Болезнь и синдром Иценко–Кушинга
- •3.Феохромоцитома
- •5.Диффузный или диффузно-узловой токсический зоб
- •6.Гиперпаратиреоз
- •15. Тахисистолические желудочковые нарушения ритма. Определение, классификация, этиопатогенетические механизмы развития. Клиническая картина, электрокардиографическая диагностика. Лечебная тактика.
- •1)Электрокардиография
- •1)Медикаментозное лечение:
- •1)Установка имплантируемого кардиовертера-дефибриллятора
- •16. Тахисистолические наджелудочковые нарушения ритма. Электрокардиографическая диагностика. Клиническая картина. Дифференциальная диагностика. Лечебная тактика.
- •17. Фибрилляции предсердий. Определение, клиническая картина, электрокардиографическая диагностика. Врачебная тактика при различных формах заболевания.
- •1. «Гипотеза множественных волн возбуждения».
- •2.«Фокусная», «изолированная», «идиопатическая» или первичная (так как нет заболевания миокарда) фп.
- •18. Трепетание предсердий. Определение, клиническая картина, электрокардиографическая диагностика. Врачебная тактика при различных формах заболевания.
- •20. Атрио–вентрикулярные блокады. Определение, этиология, классификация, критерии диагностики и врачебная тактика.
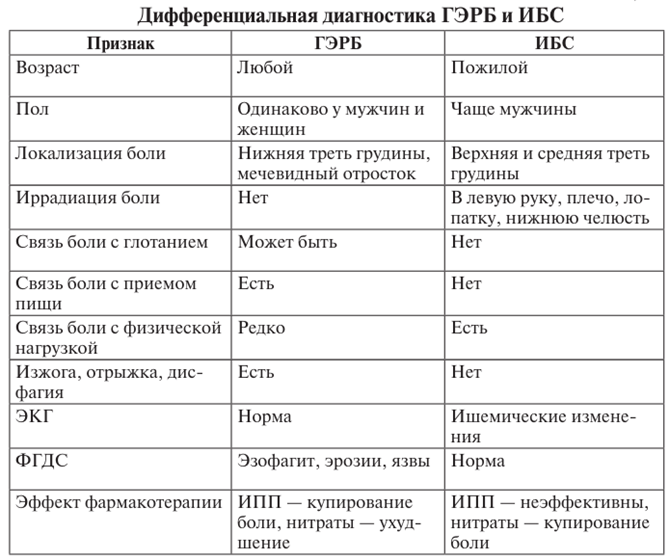
- •22. Хронические формы ишемической болезни сердца (ибс): стенокардия. Определение, клиническая картина зависимости от вида. Дифференциальная диагностика. Лечение.
- •1 Линии
- •2 Линии
- •24. Осложнения инфаркта миокарда. Диагностика. Тактика ведения.
- •25. Острая сердечная недостаточность. Определение, причины развития, диагностика и неотложная помощь.
- •26. Кардиогенный шок. Определение, причины развития. Клинические и гемодинамические критерии. Неотложная терапия.
- •27. Отек легких. Определение, причины развития. Клинические и гемодинамические критерии. Неотложная терапия.
- •1. Гидростатический ( связан с повышением давления в малом кругу)
- •4. Применение диуретиков — фуросемид (лазикс) в дозе 40–60 мг внутривенно
- •28. Миокардиты. Определение, распространенность, классификация, клинические проявления. Диагностика и лечение миокардитов.
- •29. Хроническая сердечная недостаточность. Определение, этиопатогенез. Классификация. Клиническая картина. Диагностика. Лечение.
- •Iб стадия:
- •IIб стадия:
- •30. Клиническая картина при гемолитических анемиях (наследственных и приобретенных). Критерии диагностики гемолитических анемий. Признаки гемолиза. (Коскова)
- •3.Дефекты структуры гемоглобина.
- •31. Дифференциальный диагноз при гемолитических анемиях. Лечение гемолитических анемий. Профилактика и прогноз.
- •32. Апластические анемии и парциальные аплазии. Определение, этиология и патогенез. Критерии диагностики, клиническая картина. Лечение. (Жидков)
- •33. Дифференциальный диагноз при анемиях.
- •34. Агранулоцитоз. Определение, этиология, патогенез, клиническая картина. Критерии диагностики. Врачебная тактика. Прогноз.
- •36. Критерии диагностики неходжскинских лимфом. Лечение. Прогноз. Диагностика
- •Лечение
- •37. Миеломная болезнь. Определение, распространенность, этиопатогенез, классификация, клиническая картина. Критерии диагностики. Лечение. Прогноз.
- •39. Хронический лимфолейкоз. Распространенность, клиническая картина, диагностика и лечение.
- •40. Эритроцитоз. Определение, причины первичных и вторичных эритроцитозов. Диагностика. Врачебная тактика.
- •I. Истинная полицитемия (эритремия, болезнь Вакеза)
- •II. Вторичные абсолютные эритроцитозы:
- •IV. Первичный (наследственный, семейный) эритроцитоз
- •41. Истинная полицитемия. Определение, этиопатогенез, клиническая картина, диагностика, лечение. Критерии диагностики эритремии. Дифференциальный диагноз. (Кудряшева Оля) определение
- •Этиопатогенез
- •Клиническая картина
- •Диагностика Обязательные исследования:
- •Лечение (в методе маловато, поэтому инфа из клин реков, но для Михайлова читайте его методичку)
- •Стратификация риска тромботических осложнений при истинной полицитемии
- •Методы терапевтического воздействия при ип:
- •Профилактика тромботических осложнений:
- •Физическое удаление избыточной массы циркулирующих эритроцитов:
- •Циторедуктивная терапия:
- •Критерии диагностики эритремии (по методе михайлова)
- •(Диагностические критерии истинной полицитемии (воз, 2017)
- •Дифференциальный диагноз
- •42. Нефротический синдром. Определение, этиология, патогенетические механизмы, клинические проявления. Критерии диагностики. Врачебная тактика. Прогноз.
- •45. Понятие о хронической болезни почек (хбп), классификации хбп, врачебная тактика в зависимости от стадии.
- •46. Основные заболевания пищевода. Клиническая картина. Диагностика.
- •48. Хронический панкреатит. Определение, этиология, патогенез, классификация, клиническая картина. Критерии диагностики (лабораторные и инструментальные). Лечение. Профилактика и прогноз.
- •49. Опухоли поджелудочной железы. Клиническая картина, диагностика, лечение.
- •51. Заболевания толстого и тонкого кишечника. Критерии диагностики хронических энтеритов и колитов.
- •54. Дифференциальный диагноз неспецифического язвенного колита и болезни Крона.
- •57. Хронический гепатит. Определение, этиология, патогенез, классификация. Клиническая картина. Критерии диагностики (лабораторные и инструментальные). Лечение. Профилактика и прогноз.
- •1. По этиологии и патогенезу:
- •2. По клинико-биохимическим и гистологическим критериям
- •1. Портальная гипертензия (отличие цирроза от гепатита):
- •2. Хроническая печеночная недостаточность:
- •58. Системная красная волчанка. Определение, этиология, патогенез, клиническая картина. Критерии диагностики (лабораторные и инструментальные). Лечение. Профилактика и прогноз. (Коскова)
- •59. Ревматоидный артрит. Определение, этиология, патогенез. Клиническая картина. Критерии диагностики (лабораторные и инструментальные). Лечение. Прогноз.
- •60. Подагра. Определение, патогенез, клиническая картина. Критерии диагностики. Лечение. Профилактика и прогноз. (Жидков)
- •61. Остеоартроз. Определение, патогенез, клиническая картина. Критерии диагностики.
- •62. Дифференциальный диагноз поражения суставов при подагре, остеоартрозе, ревматоидном артрите и острой ревматической лихорадке.
- •63. Системные васкулиты. Определение. Классификация. Общие признаки системных васкулитов. Методы обследования пациентов.
- •1.Клиническая картина
- •2.Лабораторные исследования, который включает ряд показателей:
- •3.Иммунологические исследования
- •5.Морфологическое исследование
- •64. Височный артериит (Болезнь Хортона). Этиология и патогенез. Основные клинические синдромы. Критерии диагноза. Принципы лечения.
- •Клиническая картина
- •Лечение
- •65. Неспецифический аорто-артериит (артериит Такаясу). Этиология и патогенез. Основные клинические синдромы. Критерии диагноза. Принципы лечения.
- •66. Эозинофильный гранулематоз с полиангиитом (гранулематоз Вегенера). Этиология и патогенез. Основные клинические синдромы. Критерии диагноза. Принципы лечения.
- •67. Узелковый полиартериит. Этиология и патогенез. Клиническая картина. Основные клинические синдромы. Лабораторные изменения. Клинические варианты. Дифференциальный диагноз. Лечение. Профилактика.
- •Прогноз вп
- •69. Хобл. Этиология, патогенез, классификация, клинические проявления, течение, осложнения и исходы. Лечение. Профилактика.
- •I. Этиология
- •II. Патогенез
- •1. Воспаление дыхательных путей:
- •3. Нарушения газообмена
- •4. Легочная гипертензия
- •5. Системные эффекты
- •III. Классификация
- •1. Спирометрическая (функциональная) классификация хобл
- •2. Классификация хобл по gold
- •IV. Клиника
- •Классификация тяжести обострений хобл
- •V. Диагностика
- •1. Анамнез
- •2. Физикальное обследование:
- •3. Спирометрия с бронхолитической пробой
- •4. Лабораторные методы
- •VI. Лечение
- •1. Терапия хобл стабильного течения
- •2. Обострение
- •II. Патогенез
- •III. Классификация
- •IV. Клиника
- •V. Диагностика
- •VI. Лечение
- •1. Лечение стабильной ба
- •2. Обострение
- •VII. Дифференциальный диагноз при бронхообструктивном синдроме
- •71. Плевральный выпот. Этиология, патогенез, классификация, клинические проявления. Характеристика экссудата и транссудата. Диагностика, дифференциальный диагноз. Лечение.
- •I. Классификация
- •72. Интерстициальные и диссеминированные заболевания легких. Дифференциальная диагностика.
- •III. Васкулиты
- •73. Дифференциальный диагноз при синдроме округлых образованиях в легочной ткани.
- •1. Сформулируйте предположительный диагноз. Обоснуйте ответ.
- •2. Назовите факторы риска заболевания у данной пациентки
- •3. Назовите методы лабораторной, инструментальной диагностики данного заболевания.
- •4. С какими заболеваниями необходимо проводить дифференциальный диагноз.
- •5. Дайте рекомендации по лечению.
- •1. Поставьте предварительный диагноз.
- •2. Составьте план обследования больного.
- •1. Укажите возможные причины изменения состояния у пациента.
- •2. Предложите дополнительные диагностические методы.
- •3. Предложите меры помощи в данном случае.
- •4. Что необходимо учитывать при назначении препаратов, влияющих на свертывающую систему крови у пациентов в предоперационном периоде?
- •5. Что бы Вы поменяли в назначенной терапии?
- •Поставьте предварительный диагноз.
- •Составьте план обследования больного.
- •Дифференциальный диагноз болевого синдрома.
- •От чего будет зависеть тактика ведения данного пациента?
- •Назначьте схему лечения.
- •1. Сформулируете диагноз.
- •2. Составьте план обследования.
- •3. План лечения.
- •4. Дифференциальный диагноз.
- •2 Какие исследования необходимо еще провести?
- •3 Дифференциальный диагноз.
- •4 Ваши назначения в соответствии с вероятным диагнозом.
- •5 Прогноз.
- •1. Сформулируете диагноз.
- •2. Составьте план обследования.
- •3. План лечения.
- •5. Прогноз.
- •3. С какими заболеваниями необходимо провести дифференциальный диагноз?
- •1. Оцените результаты полученных анализов.
- •2. Сформулировать предварительный диагноз.
- •3. Какие дополнительные исследования необходимы для его подтверждения?
- •4. План лечения.
- •1. Сформулируете предварительный диагноз. Какие синдромы можно выделить у больного?
- •2. Какие дополнительные методы исследования необходимо выполнить для подтверждения диагноза?
- •3. Дайте рекомендации по лечению.
46. Основные заболевания пищевода. Клиническая картина. Диагностика.
АХАЛАЗИЯ ПИЩЕВОДА:
хроническое нервно-мышечное заболевание пищевода, при котором нарушается прохождение пищевых масс из пищевода в желудок в результате стойкого нарушения рефлекса раскрытия кардии при глотании и дискинезии грудного отдела пищевода.
ЭТИОЛОГИЯ НЕИЗВЕСТНА, НО ЕСТЬ ГИПОТЕЗЫ:
Генетическая гипотеза. У детей частой причиной ахалазии кардии является мутация гена AAAS12q13, которая приводит к развитию синдрома Allgrove, или синдрома ААА (ахалазия, алакримия, болезнь Аддисона). Идиопатическая ахалазия кардии встречается также у детей с синдромами Дауна;
Аутоиммунная гипотеза. Подтверждением этой гипотезы служит тот факт, что у пациентов с ахалазией кардии риск развития аутоиммунных заболеваний примерно в 3,6 раза выше;
Инфекционная гипотеза. Болезнь Шагаса рассматривают как один из этиологических факторов. Вызывается Trypanosoma cruzi. Заболевание протекает в две фазы, первая - циркуляция в крови, а вторая - проникновение трипаносом в сердце и мышечный слой пищевода. Возбудитель вызывает манифестацию типичной клинической картины заболевания.
ПАТОГЕНЕЗ:
В основе лежит нарушение проведения импульса нервно-мышечных сплетений пищевода с дефицитом нейротрансмиттера — NO. У больных с ахалазией выявлено снижение содержания NO-синтетазы в ткани нижнего пищеводного сфинктера (НПС). Это ведет к уменьшению образования NO и потере способности к расслаблению НПС.
КЛИНИКА:
Дисфагия (м/б парадоксальная);
Одинофагия;
Срыгивания, рвота;
Пациенты повышают внутрибрюшное давление (вынужденное положение (спина выгнута), натуживаются);
Потеря веса.
СТАДИИ:
Стадии |
Расширение пищевода |
НПС |
Осложнения |
I |
Нет |
Непостоянный спазм |
- |
II |
Умеренная дилатация |
Стабильный спазм |
- |
III |
Стойкое расширение |
Рубцовые изменения |
- |
IV |
S-образное искривление |
Резко выраженный стеноз |
Эзофагит |
ДИАГНОСТИКА:
Рентген:
- уровень жидкости в пищеводе над дугой аорты, отсутствие газового пузыря в желудке;
- с барием: задержка смеси в пищеводе, наличие пищевого содержимого, расширение грудного отдела пищевода со значительным сужением в области кардии (симптом «заточенного карандаша»), нарушение перистальтики;
- проба Хурста: начало опорожнения пищевода происходит вне акта глотания и зависит от высоты столба бариевой взвеси, при повышении гидростатического давления НПС раскрывается и контрастное вещество «проваливается» в желудок;
- проба с нитроглицерином: через некоторое время после введения бариевой взвеси пациент помещает под язык 1–2 таблетки нитроглицерина, что при ахалазии приводит к снижению тонуса НПС и быстрому продвижению контрастного вещества из пищевода в желудок.
Эндоскопия: визуальная оценка СО пищевода с выявлением признаков эзофагита, эрозий и отека слизистой, расширения его просвета, проходимости пищевода эндоскопом, исключение рака пищевода, стриктур.
Манометрия: для определения двигательной активности и силы сокращения мышц пищевода, давления сфинктера.
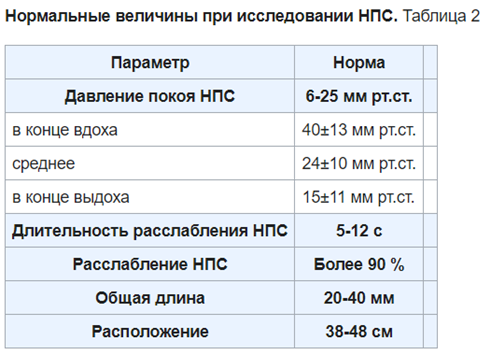
ЛЕЧЕНИЕ:
Диета (без острого, без кислого, теплая, медленно, 4-5 раз в сутки малыми порциями, хорошо прожевывать);
БМКК (нифедипин), нитраты (изосорбида мононитрат) 5-10 мг за 30 минут до еды;
Баллонная дилатация;
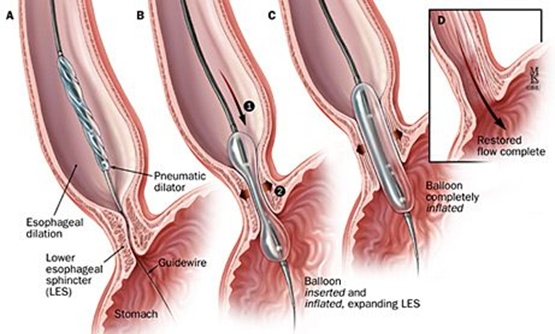
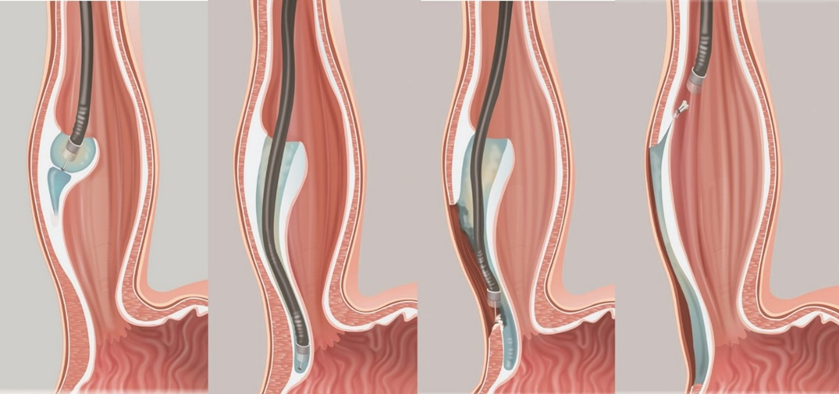
Дилатация неэффективна / рецидив после 3 попыток → пероральная эндоскопическая миотомия» (РОЕМ).
ГЭРБ:
хроническое рецидивирующее заболевание, обусловленное нарушением моторно-эвакуаторной функции органов гастроэзофагеальной зоны и характеризующееся регулярно повторяющимся забросом в пищевод желудочного и, в ряде случаев, дуоденального содержимого.
ЭТИОЛОГИЯ:
Заболеванию способствуют: избыточное расслабление НПС и его гипотония или дискинезия, нарушение желудочной эвакуации, уменьшение секреции бикарбонатов, слюны и муцина, повышенное внутрибрюшное давление. У подавляющего большинства больных эпизоды рефлюкса возникают преимущественно во время преходящих расслаблений НПС (ПРНПС). Наличие ГПОД оказывает механическое воздействие на НПС: ухудшает антирефлюксную функцию во время ПРНПС и/или снижает собственно тоническую составляющую сфинктера.
Предрасполагающими факторами являются курение, алкоголь, кофе, чай, мята, газированные напитки, жирная и углеводистая пища, жареные и острые блюда, кислые соки, пряности, торопливая, быстрая и обильная еда, лекарственные вещества (антагонисты кальция, нитраты, холинолитики, но-шпа), беременность, ожирение, метеоризм, сниженное слюноотделение.
КЛАССИФИКАЦИЯ:
Эрозивная ГЭРБ – есть эрозии и язвы по данным ЭГДС;
Неэрозивная ГЭРБ - есть изменения по данным pH-мониторирования, но нет эрозий при ЭГДС.
Эндоскопическая классификация ГЭРБ (Лос-Анджелес):

Эндоскопическая классификация эзофагитов Савари–Миллера:

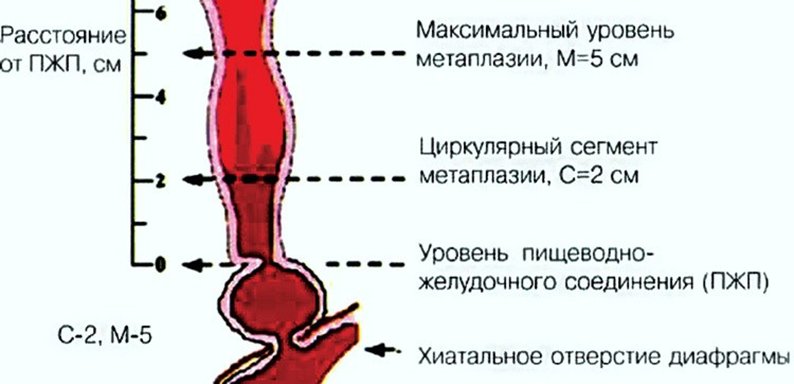
ПИЩЕВОД БАРРЕТТА:
осложнение длительно протекающей ГЭРБ в виде перерождения — метаплазии слизистой оболочки пищевода из многослойного плоского эпителия в цилиндрический кишечный эпителий;
факторы риска: возраст больше 50 лет, мужской пол, европеоидная раса, длительный (более 13 лет) анамнез ГЭРБ и изжоги, высокое содержание соляной кислоты или желчных кислот в рефлюктанте, диафрагмальная грыжа, абдоминальное ожирение, курение, аденокарцинома пищевода у родственников первой линии родства;
пражская классификация (C – циркулярная метаплазия на 3 см выше кардии; M – метаплазия длинной 5 см и более выше кардии)
КЛИНИКА:
Монреальская классификация:
Пищеводные проявления (изжога, отрыжка, срыгивания, дисфагия, боль);
Внепищеводные проявления (лор маска (першение в горле, боли при глотании, сухость слизистой оболочки, гиперемия зева, охриплость голоса), стоматологическая маска (кариес, эрозии эмали), пульмонологическая маска, кардиальная (ЭС, тахикардия, боль за грудиной, нарушения ритма).
ДИАГНОСТИКА:
ЭГДС с биопсией (перед целесообразно ЭКГ) – эрозии, язвы, гиперемия, экссудат, фибрин, признаки кровотечения;
Рентген с барием в положении лежа;
Манометрия – давление в НПС снижено;
Суточное рН-мониторирование (N = 7-8) – при забросах снижается до 4 и ниже:
pH (% времени)
Количество рефлюксов
В пределах нормы
≤4
≤40
ГЭРБ
≥6
≥80
Тесты:
Название
Суть
Рабепразоловый
Рабепразол 20 мг → исчезновение клиники ГЭРБ в течение 24 часов → ГЭРБ вероятна
Альгинатный
Прием разовой дозы альгината → купирование изжоги говорит за ГЭРБ
Бернштейна
15 мл р-ра соляной внутрь ч/з зонд → клиника ГЭРБ ч/з 15-30 минут → вливание изотонического р-ра → исчезновение клиники ГЭРБ → ГЭРБ вероятна
Опросник GERD Q (больше 8 баллов → очень вероятна ГЭРБ)

Диагноз:
Диагноз |
pH-мониторинг |
ЭГДС |
Изжога |
Связь между изжогой и рефлюксом |
ГЭРБ |
+ |
+ |
+ |
+ |
Неэрозивная |
+ |
- |
+ |
+ |
ГЭРБ с гиперсенситивным пищеводом |
- |
- |
+ |
+ |
Функциональная изжога |
- |
- |
+ |
- |
ЛЕЧЕНИЕ:
диета и прочие ограничения по ФР, указанным выше;
отсутствие сильных нагрузок п/е еды (не поднимать внутрибрюшное давление), не есть прям перед сном (не находится в горизонтальном положении п/е еды);
исключить ЛС, к-е могут расслабить НПС (нитраты, БМКК, антидепрессанты, спазмолитки);
ИПП (Омепразол 20 мг, эзомепразол 20-40 мг, рабепразол 10-20 мг за 30 минут до еды):
Диагноз
Длительность терапии ИПП
C-D стадия LA / Барретт
Постоянно (Половинная доза)
B стадия по LA классификации
8-12 недель
A стадия по LA классификации
6-8 недель
Неэрозивная ГЭРБ
4-6 недель
антациды (алюминия гидроксид 400 мг; симетикон 20 мг);
альгинаты (гевискон 5-10 мл п/е еды и перед сном);
тримебутин (нормализует скорость опорожнения кишечника);
*фамотидин (H2-ГБ), если ИПП нельзя.
ГРЫЖА ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ:
хроническое заболевание, которое проявляется смещением через пищеводное отверстие диафрагмы в грудную полость абдоминального отдела пищевода, кардии, желудка или его части.
ЭТИОЛОГИЯ:
повышение внутрибрюшного давления — тяжелый физический труд, беременность, ожирение, асцит, метеоризм, неукротимая рвота, сильный кашель, опухоли брюшной полости;
снижение эластичности тканей и тонуса мышц — пожилой и старческий возраст, миопатии, эндокринные заболевания, синдром соединительнотканной дисплазии;
гипермоторные дискинезии пищевода с «подтягиванием» пищевода кверху, наблюдающиеся при язвенной болезни, хроническом холецистите, панкреатите, а также эзофагит с рубцово-воспалительным укорочением пищевода.
ПАТОГЕНЕЗ:
Пищеводное отверстие диафрагмы и пищевод герметично соединены тонкой соединительнотканной мембраной. При чрезмерном повышении давления в брюшной полости происходит перерастяжение этой мембраны, и абдоминальная часть пищевода с кардиальным отделом желудка может смещаться в грудную полость, формируя диафрагмальную грыжу.
КЛАССИФИКАЦИЯ:
Скользящая (аксиальная) - абдоминальная часть пищевода и кардиальный отдел желудка могут свободно проникать в грудную полость через расширенное отверстие в диафрагме;
Параэзофагеальная - абдоминальная часть пищевода и кардия находятся в брюшной полости, а фундальная часть желудка проникает в грудную полость через расширенное отверстие в диафрагме;
Смешанный вариант.
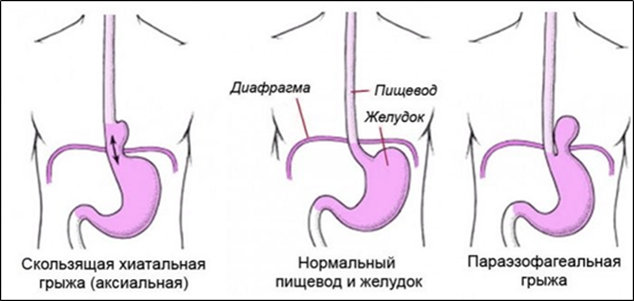
По рентгену:
1-я степень — в грудную полость проникает только абдоминальный отдел пищевода, желудок лишь плотно прилежит к диафрагме;
2-я степень — в грудную полость проникает абдоминальный отдел пищевода и кардия;
3-я степень — в грудную полость проникает абдоминальный отдел пищевода, кардия и часть желудка (чаще кардиальная часть и тело).
КЛИНИКА:
Нарушение нормального закрытия НПС → рефлюкс, эзофагит → изжога, боль (в эпигастрии, по ходу пищевода, за мечевидным отростком, возможна иррадиация в спину, в межлопаточную область; характерна зависимость от объема принятой пищи, ФН, кашля, нахождения в горизонтальном положении, наклонов вперед), дисфагия, отрыжка кислым, рвота, регургитация, упорная икота;
1\3 больных – ГПОД сопровождается появлением нарушений ритма по типу наджелудочковых тахикардий или экстрасистолий либо кардиалгии.
ДИАГНОСТИКА:
Рентген (параэзофагеальная) / Рентген с барием (скользящая);
ЭГДС (позволяет оценить поражение слизистой, недостаточность кардии, степень рефлюкс-эзофагита);
Манометрия (расширение нижней зоны, повышенное давление над диафрагмой).
ЛЕЧЕНИЕ:
питание, контроль веса, физические нагрузки как описано выше;
ИПП, H2-ГБ, прокинетики (мотилиум);
хирургическое.
47.
Язвенная болезнь желудка и
двенадцатиперстной кишки: этиология,
патогенез, особенности клинической
картины в зависимости от локализации
язвы. Диагностика. Лечение язвенной
болезни. Осложнения язвенной болезни:
их диагностика и лечение. Прогноз.
Профилактика.
Язвенная болезнь –
хроническое
заболевание, основным морфологическим
выражением которого служит рецидивирующая
язва желудка или двенадцатиперстной
кишки.
ЯБ и симптоматические язвы
разные вещи, симптоматические язвы–
изъязвления гастродуоденальной слизистой
оболочки, встречающиеся при различных
заболеваниях и состояниях. Таковы язвы
при эндокринной патологии (аденоме
паращитовидных желез, синдроме
Золлингера–Эллисона), при стрессах,
острых или хронических нарушениях
кровообращения, аллергии, приеме
нестероидных противовоспалительных
препаратов (НПВП)
Язвенная болезнь
желудка и 12-перстной кишки - сложный
патологический процесс, в основе которого
лежит воспалительная реакция организма
с формированием локального повреждения
слизистой верхних отделов желудочно-кишечного
тракта, как ответа на нарушение эндогенного
баланса местных ―защитных и ―агрессивных
факторов гастродуоденальной зоны и
иллюстрируется схемой, получившей
название ―весы Шея.
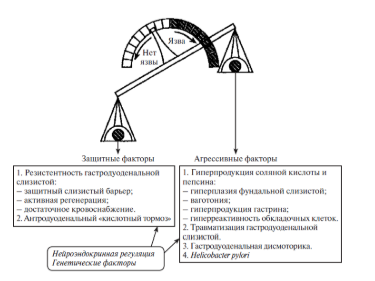 К
агрессивным факторам относятся следующие:
● усиленный секреторный потенциал
- масса главных и обкладочных клеток,
вырабатывающих соляную кислоту и пепсин,
● измененная ответная реакция
железистых элементов слизистой оболочки
желудка на нервные и гуморальные стимулы,
приводящие к повышенному кислотообразованию
и периодически неадекватной
гипергастринемии,
● быстрая эвакуация
кислого содержимого в луковицу 12-перстной
кишки, сопровождающаяся ―кислотным
ударом по слизистой оболочке,
●
агрессивным действием обладают желчные
кислоты, алкоголь, никотин,лекарственные
препараты (нестероидные противовоспалительные
средства, глюкокортикоиды),
●
хеликобактерная инвазия.
Классификация:
По этиологии и патогенезу:
1.
Язвенная болезнь (первичная):
а)
Ассоциированная с НР;
б) Неассоциированная
с НР
2. Симптоматические язвы:
а)
стрессорные язвы (инфаркт миокарда,
сепсис, операции);
б) лекарственные
язвы;
в) язвы при эндокринных
заболеваниях;
г) дисциркуляторногипоксемические
язвы;
д) токсические язвы;
е) язвы
при болезнях печени, поджелудочной
железы, крови.
По локализации язвы:
1. Язвы желудка:
а) кардиальные и
субкардиальные;
К
агрессивным факторам относятся следующие:
● усиленный секреторный потенциал
- масса главных и обкладочных клеток,
вырабатывающих соляную кислоту и пепсин,
● измененная ответная реакция
железистых элементов слизистой оболочки
желудка на нервные и гуморальные стимулы,
приводящие к повышенному кислотообразованию
и периодически неадекватной
гипергастринемии,
● быстрая эвакуация
кислого содержимого в луковицу 12-перстной
кишки, сопровождающаяся ―кислотным
ударом по слизистой оболочке,
●
агрессивным действием обладают желчные
кислоты, алкоголь, никотин,лекарственные
препараты (нестероидные противовоспалительные
средства, глюкокортикоиды),
●
хеликобактерная инвазия.
Классификация:
По этиологии и патогенезу:
1.
Язвенная болезнь (первичная):
а)
Ассоциированная с НР;
б) Неассоциированная
с НР
2. Симптоматические язвы:
а)
стрессорные язвы (инфаркт миокарда,
сепсис, операции);
б) лекарственные
язвы;
в) язвы при эндокринных
заболеваниях;
г) дисциркуляторногипоксемические
язвы;
д) токсические язвы;
е) язвы
при болезнях печени, поджелудочной
железы, крови.
По локализации язвы:
1. Язвы желудка:
а) кардиальные и
субкардиальные;
б) язвы тела желудка; в) язвы антрального отдела; г) язвы пилорического отдела. 2. Дуоденальные язвы: а) язвы луковицы; б) язвы постбульбарного отдела. 3. Гастродуоденальные язвы. По размеру: 1. Малые (меньше 0,5 см). 2. Средние (0,6–1,9 см). 3. Большие (2,0–3,0 см). 4. Гигантские (более 3,0 см). По стадии процесса: 1. Обострение. 2. Ремиссия. При адгезии на слизистую H. pylori эпителиоциты выделяют целый ряд цитокинов, в первую очередь интерлейкин-8. В очаг воспаления из кровеносных сосудов мигрируют лейкоциты. Активированные макрофаги секретируют интерферон-γ и фактор некроза опухоли, что привлекает клетки, участвующие в воспалительной реакции. Метаболиты активных форм кислорода нейтрофилов оказывают повреждающее действие на желудочный эпителий. Слизистая оболочка становится более чувствительной к агрессивному воздействию кислотно-пептического фактора. Эти бактерии вырабатывают различные цитотоксины. Наиболее патогенными являются VacA-штамм H. pylori — продуцирующий вакуолизирующий цитотоксин, приводящий к образованию цитоплазматических вакуолей и гибели эпителиальных клеток, и CagA- штамм, экспрессирующий ген, ассоциированный с цитотоксином. Этот ген кодирует белок массой 128 кДа, который оказывает повреждающее действие на слизистую оболочку. H. pylori, вероятно, непосредственно, а возможно, и опосредованно, через цитокины моноцитов и лимфоцитов воспалительного инфильтрата приводит к дисгармонии «во взаимоотношениях» G-клеток, продуцирующих гастрин, и D-клеток, вырабатывающих соматостатин, играющих важнейшую роль в регуляции функционирования париетальных клеток. Гипергастиринемия вызывает нарастание массы париетальных клеток и повышение кислотной продукции
Клиническая картина: 1. Болевой синдром. Для язвенной болезни характерна тупая, ноющая, режущая, жгучая, схваткообразная боль, локализующаяся в эпигастрии и в области грудины. Появление боли связано с приемом пищи: ранние боли (через 15–60 мин после еды) возникают при язвах кардиальной и задней стенок желудка, поздние боли (через 1,5–3 ч после еды), голодные или ночные боли, купирующиеся приемом пищи, типичны для язвенной болезни двенадцатиперстной кишки, пилорического отдела желудка. Купируются приемом антацидов, антисекреторных препаратов, спазмолитиков. При язвах кардиального и субкардиального отделов желудка боли могут иррадиировать в область сердца, левую лопатку, грудной отдел позвоночника, а при язвах двенадцатиперстной кишки — в поясничную область, под правую лопатку, в межлопаточное пространство. При постбульбарных язвах боли могут распространяться в область спины и межлопаточное пространство. 2. Диспептический синдром: изжога, отрыжка воздухом, пищей, кислым, горечью, тухлым, тошнота, рвота, запоры, или послабление стула. При язве кардиального отдела желудка рвота может появляться на высоте болей или в течение 10–15 мин после приема пищи, при язве тела желудка — через 30–40 мин, при язве пилорического отдела желудка и язве двенадцатиперстной кишки — через 2–2,5 ч. Как правило, после рвоты отмечается уменьшение интенсивности болей. 3. Астеновегетативный синдром. Пациенты могут отмечать снижение массы тела, ухудшение работоспособности, нарушение сна, повышенную раздражительность. Методы обследования при язвенной болезни: 1. Физикальное обследование: признаки вегетативной дисфункции (повышенная потливость, красный или белый дермографизм, дисгидроз, бледность кожных покровов), при пальпации или перкуссии можно выявить болезненность с напряжением мышц в эпигастральной области, правом верхнем квадранте живота, около пупка, в пилородуоденальной зоне, при поколачивании пальцем по передней брюшной стенке в проекции язвы пациент отмечает болезненность — положительный симптом Менделя. 2. Эзофагогастродуоденоскопия (ФГДС) с прицельной биопсией патологических участков. 3. Рентгенограмма желудка с барием ( «симптом ниши», «пальцевидное» втяжение, воспалительный вал, конвергенция складок) 4. Суточная pH-метрия (позволяет оценить желудочную секрецию базальную) 5. Диагностика НР-инфекции (уреазный дыхательный тест, определение антигена H. pylori в кале с помощью иммуноферментного анализа, определение ДНК H. pylori (в слизистой оболочке желудка, в кале) с помощью полимеразной цепной реакции (ПЦР) 6. Определение уровня гастрина (при рецидивирующей язве, чтобы исключить синдром Золлингера-Эдисона). 7. Анализ кала на реакцию Грегерсена (исследование кала на скрытую кровь). Осложнения: 1. Перфорация - возникновение сквозного дефекта в стенке желудка или кишки с выходом содержимого в свободную брюшную полость. 2. Пенетрация - язва «проникает» в соседние смежные органы. 3. Кровотечение. 4. Пилородуоденальный стеноз - сужение начального отдела двенадцатиперстной кишки или пилорического отдела желудка. 5. Малигнизация - озлокачествление. Лечение всех осложнений хирургическое. Принципы терапии: Диета: питание частое (5-6 раз в сутки), дробное, механическое, пища термически и химически щадящая. В большинстве случаев показана Диета №1 (по П.И. Певзнеру). Рекомендовано: прекращение курения, употребления алкоголя, крепкого чая и кофе, приема лекарственных препаратов из группы НПВС, пиразолоновых производных, глюкокортикоидов и т.д., нормализация режима труда и отдыха. Лекарственная терапия: 1. Ингибиторы протонной помпы (ИПП): Омепразол — 20 мг, Лансопразол — 30 мг, Пантопразола — 40 мг, Рабепразола — 20 мг, Эзомепразола — 20 мг. 2. Блокаторы Н2-рецепторов гистамина: Ранитидин, Фамотидин. 3. Антацидные средства: Алмагель, Фосфалюгель. 4. Эрадикационная терапия (Антибиотики при НР): а) Эрадикационная терапия первой линии: ингибитор протонной помпы (ИПП) в стандартной дозе 2 раза в день: (или лансопразол, или омепразол, или пантопразол, или абепразол, или эзомепразол), а также антибиотики. Стандартная тройная схема: стандартная тройная схема эрадикационной терапии, включающая ИПП (в стандартной дозе 2 раза в сутки), кларитромицин (по 500 мг 2 раза в сутки), амоксициллин (по 1000 мг 2 раза в сутки). б) Эрадикационная терапия второй линии: классическая четырехкомпонентная схема (она может быть использована и на первой линии!) на основе висмута трикалия дицитрата (120 мг 4 раза в сутки) в комбинации с ИПП (в стандартной дозе 2 раза в сутки), тетрациклином (500 мг 4 раза в сутки), метронидазолом (по 500 мг 3 раза в сутки). Другой схемой второй линии служит схема эрадикации, включающая ИПП (в стандартной дозе 2 раза в сутки), левофлоксацин (по 500 мг 2 раза в сутки) и амоксициллин (по 1000 мг 2 раза в сутки). Тройная терапия с левофлоксацином может быть назначена только гастроэнтерологом по взвешенным показаниям в) Эрадикационная терапия третьей линии основывается на определении индивидуальной чувствительности H. pylori к антибиотикам. Меры, которые позволяют повысить эффективность указанной терапии (Не знаю, нужны они будут или нет, но в лекции были): 1. Назначение дважды в день повышенной дозы ИПП (удвоенной по сравнению со стандартной). 2. Увеличение продолжительности тройной терапии с ИПП и кларитромицином до 14 дней. Отмечено, что только такие сроки обеспечивают сопоставимую эффективность стандартной тройной терапии с эффективностью других схем. 3. Добавление к стандартной тройной терапии висмута трикалия дицитрата в дозе 240 мг 2 раза в сутки. 4. Присоединение к стандартной тройной терапии пробиотика Saccharomyces boulardii (по 250 мг 2 раза в сутки). 5. Подробное инструктирование пациента и контроль за точным соблюдением назначенного режима приема лекарственных средств.
