
- •Дефект межпредсердной перегородки
- •Дефект межжелудочковой перегородки
- •Открытый артериальный проток
- •2. Аортальные пороки сердца. Этиология, патогенез, клиническая картина, диагностика, классификация по степени тяжести, дифференциальный диагноз, лечение. (Коскова)
- •3. Митральные пороки сердца. Этиология, патогенез, клиническая картина, диагностика, классификация по степени тяжести, дифференциальный диагноз, лечение. Митральный стеноз
- •Митральная недостаточность
- •4. Кардиомиопатии. Определение, этиопатогенез. Классификация кардиомиопатий. (Жидков)
- •5. Клиническая картина при гипертрофической кардиомиопатии, причины развития. Инструментальная диагностика.
- •ЭхоКг основной признак
- •7. Клиническая картина при аритмогенной кардиомиопатии правого желудочка, причины развития. Инструментальная диагностика.
- •8. Перикардиты. Определение, этиология и патогенетические механизмы развития перикардитов. Классификация. Клиническая картина при сухом, выпотном и констриктивном перикардите.
- •Этиология заболеваний перикарда:
- •Патогенез обусловлен следующими механизмами:
- •Клиническая классификация перикардитов
- •Клиника сухого (фибринозного) перикардита.
- •Клиника экссудативного (выпотного) перикардита.
- •Клиническая картина констриктивного перикардита
- •9. Критерии диагностики, лечение, профилактика и прогноз перикардитов.
- •10. Диагностика и врачебная тактика при тампонаде сердца, констриктивном перикардите, экссудативном перикардите.
- •11. Симптоматические артериальные гипертензии (аг). Определение аг. Классификация симптоматических аг. Этиология и механизмы патогенеза.
- •I. Почечные артериальные гипертензии
- •II. Вазоренальная артериальная гипертензия
- •1. Атеросклероз почечных артерий.
- •2. Фибромускулярная дисплазия почечных артерий.
- •II. Эндокринные артериальные гипертензии
- •1. Акромегалия.
- •2. Болезнь и синдром Иценко–Кушинга.
- •3. Феохромоцитома.
- •4. Синдром Конна.
- •5. Диффузный или диффузно-узловой токсический зоб.
- •6. Гиперпаратиреоз.
- •III. Гемодинамические артериальные гипертензии
- •8. Артериальная гипертензия при сердечной недостаточности.
- •IV. Церебральные артериальные гипертензии
- •V. Артериальная гипертензия лекарственного генеза
- •VI. Климактерическая артериальная гипертензия
- •13. Вазоренальная артериальная гипертензия – диагностика и врачебная тактика. (Кудряшева Оля)
- •Вазоренальная артериальная гипертензия
- •1.Атеросклероз почечных артерий
- •2.Фибромускулярная дисплазия почечных артерий
- •Инструментальная диагностика: Скрининговые методы
- •Не скрининговые методы
- •Лечение вазоренальной аг:
- •Суть методов лечения:
- •14. Врачебная тактика при эндокринных артериальных гипертензиях.
- •1.Акромегалия
- •2.Болезнь и синдром Иценко–Кушинга
- •3.Феохромоцитома
- •5.Диффузный или диффузно-узловой токсический зоб
- •6.Гиперпаратиреоз
- •15. Тахисистолические желудочковые нарушения ритма. Определение, классификация, этиопатогенетические механизмы развития. Клиническая картина, электрокардиографическая диагностика. Лечебная тактика.
- •1)Электрокардиография
- •1)Медикаментозное лечение:
- •1)Установка имплантируемого кардиовертера-дефибриллятора
- •16. Тахисистолические наджелудочковые нарушения ритма. Электрокардиографическая диагностика. Клиническая картина. Дифференциальная диагностика. Лечебная тактика.
- •17. Фибрилляции предсердий. Определение, клиническая картина, электрокардиографическая диагностика. Врачебная тактика при различных формах заболевания.
- •1. «Гипотеза множественных волн возбуждения».
- •2.«Фокусная», «изолированная», «идиопатическая» или первичная (так как нет заболевания миокарда) фп.
- •18. Трепетание предсердий. Определение, клиническая картина, электрокардиографическая диагностика. Врачебная тактика при различных формах заболевания.
- •20. Атрио–вентрикулярные блокады. Определение, этиология, классификация, критерии диагностики и врачебная тактика.
- •22. Хронические формы ишемической болезни сердца (ибс): стенокардия. Определение, клиническая картина зависимости от вида. Дифференциальная диагностика. Лечение.
- •1 Линии
- •2 Линии
- •24. Осложнения инфаркта миокарда. Диагностика. Тактика ведения.
- •25. Острая сердечная недостаточность. Определение, причины развития, диагностика и неотложная помощь.
- •26. Кардиогенный шок. Определение, причины развития. Клинические и гемодинамические критерии. Неотложная терапия.
- •27. Отек легких. Определение, причины развития. Клинические и гемодинамические критерии. Неотложная терапия.
- •1. Гидростатический ( связан с повышением давления в малом кругу)
- •4. Применение диуретиков — фуросемид (лазикс) в дозе 40–60 мг внутривенно
- •28. Миокардиты. Определение, распространенность, классификация, клинические проявления. Диагностика и лечение миокардитов.
- •29. Хроническая сердечная недостаточность. Определение, этиопатогенез. Классификация. Клиническая картина. Диагностика. Лечение.
- •Iб стадия:
- •IIб стадия:
- •30. Клиническая картина при гемолитических анемиях (наследственных и приобретенных). Критерии диагностики гемолитических анемий. Признаки гемолиза. (Коскова)
- •3.Дефекты структуры гемоглобина.
- •31. Дифференциальный диагноз при гемолитических анемиях. Лечение гемолитических анемий. Профилактика и прогноз.
- •32. Апластические анемии и парциальные аплазии. Определение, этиология и патогенез. Критерии диагностики, клиническая картина. Лечение. (Жидков)
- •33. Дифференциальный диагноз при анемиях.
- •34. Агранулоцитоз. Определение, этиология, патогенез, клиническая картина. Критерии диагностики. Врачебная тактика. Прогноз.
- •36. Критерии диагностики неходжскинских лимфом. Лечение. Прогноз. Диагностика
- •Лечение
- •37. Миеломная болезнь. Определение, распространенность, этиопатогенез, классификация, клиническая картина. Критерии диагностики. Лечение. Прогноз.
- •39. Хронический лимфолейкоз. Распространенность, клиническая картина, диагностика и лечение.
- •40. Эритроцитоз. Определение, причины первичных и вторичных эритроцитозов. Диагностика. Врачебная тактика.
- •I. Истинная полицитемия (эритремия, болезнь Вакеза)
- •II. Вторичные абсолютные эритроцитозы:
- •IV. Первичный (наследственный, семейный) эритроцитоз
- •41. Истинная полицитемия. Определение, этиопатогенез, клиническая картина, диагностика, лечение. Критерии диагностики эритремии. Дифференциальный диагноз. (Кудряшева Оля) определение
- •Этиопатогенез
- •Клиническая картина
- •Диагностика Обязательные исследования:
- •Лечение (в методе маловато, поэтому инфа из клин реков, но для Михайлова читайте его методичку)
- •Стратификация риска тромботических осложнений при истинной полицитемии
- •Методы терапевтического воздействия при ип:
- •Профилактика тромботических осложнений:
- •Физическое удаление избыточной массы циркулирующих эритроцитов:
- •Циторедуктивная терапия:
- •Критерии диагностики эритремии (по методе михайлова)
- •(Диагностические критерии истинной полицитемии (воз, 2017)
- •Дифференциальный диагноз
- •42. Нефротический синдром. Определение, этиология, патогенетические механизмы, клинические проявления. Критерии диагностики. Врачебная тактика. Прогноз.
- •45. Понятие о хронической болезни почек (хбп), классификации хбп, врачебная тактика в зависимости от стадии.
- •46. Основные заболевания пищевода. Клиническая картина. Диагностика.
- •48. Хронический панкреатит. Определение, этиология, патогенез, классификация, клиническая картина. Критерии диагностики (лабораторные и инструментальные). Лечение. Профилактика и прогноз.
- •49. Опухоли поджелудочной железы. Клиническая картина, диагностика, лечение.
- •51. Заболевания толстого и тонкого кишечника. Критерии диагностики хронических энтеритов и колитов.
- •54. Дифференциальный диагноз неспецифического язвенного колита и болезни Крона.
- •57. Хронический гепатит. Определение, этиология, патогенез, классификация. Клиническая картина. Критерии диагностики (лабораторные и инструментальные). Лечение. Профилактика и прогноз.
- •1. По этиологии и патогенезу:
- •2. По клинико-биохимическим и гистологическим критериям
- •1. Портальная гипертензия (отличие цирроза от гепатита):
- •2. Хроническая печеночная недостаточность:
- •58. Системная красная волчанка. Определение, этиология, патогенез, клиническая картина. Критерии диагностики (лабораторные и инструментальные). Лечение. Профилактика и прогноз. (Коскова)
- •59. Ревматоидный артрит. Определение, этиология, патогенез. Клиническая картина. Критерии диагностики (лабораторные и инструментальные). Лечение. Прогноз.
- •60. Подагра. Определение, патогенез, клиническая картина. Критерии диагностики. Лечение. Профилактика и прогноз. (Жидков)
- •61. Остеоартроз. Определение, патогенез, клиническая картина. Критерии диагностики.
- •62. Дифференциальный диагноз поражения суставов при подагре, остеоартрозе, ревматоидном артрите и острой ревматической лихорадке.
- •63. Системные васкулиты. Определение. Классификация. Общие признаки системных васкулитов. Методы обследования пациентов.
- •1.Клиническая картина
- •2.Лабораторные исследования, который включает ряд показателей:
- •3.Иммунологические исследования
- •5.Морфологическое исследование
- •64. Височный артериит (Болезнь Хортона). Этиология и патогенез. Основные клинические синдромы. Критерии диагноза. Принципы лечения.
- •Клиническая картина
- •Лечение
- •65. Неспецифический аорто-артериит (артериит Такаясу). Этиология и патогенез. Основные клинические синдромы. Критерии диагноза. Принципы лечения.
- •66. Эозинофильный гранулематоз с полиангиитом (гранулематоз Вегенера). Этиология и патогенез. Основные клинические синдромы. Критерии диагноза. Принципы лечения.
- •67. Узелковый полиартериит. Этиология и патогенез. Клиническая картина. Основные клинические синдромы. Лабораторные изменения. Клинические варианты. Дифференциальный диагноз. Лечение. Профилактика.
- •Прогноз вп
- •69. Хобл. Этиология, патогенез, классификация, клинические проявления, течение, осложнения и исходы. Лечение. Профилактика.
- •I. Этиология
- •II. Патогенез
- •1. Воспаление дыхательных путей:
- •3. Нарушения газообмена
- •4. Легочная гипертензия
- •5. Системные эффекты
- •III. Классификация
- •1. Спирометрическая (функциональная) классификация хобл
- •2. Классификация хобл по gold
- •IV. Клиника
- •Классификация тяжести обострений хобл
- •V. Диагностика
- •1. Анамнез
- •2. Физикальное обследование:
- •3. Спирометрия с бронхолитической пробой
- •4. Лабораторные методы
- •VI. Лечение
- •1. Терапия хобл стабильного течения
- •2. Обострение
- •II. Патогенез
- •III. Классификация
- •IV. Клиника
- •V. Диагностика
- •VI. Лечение
- •1. Лечение стабильной ба
- •2. Обострение
- •VII. Дифференциальный диагноз при бронхообструктивном синдроме
- •71. Плевральный выпот. Этиология, патогенез, классификация, клинические проявления. Характеристика экссудата и транссудата. Диагностика, дифференциальный диагноз. Лечение.
- •I. Классификация
- •72. Интерстициальные и диссеминированные заболевания легких. Дифференциальная диагностика.
- •III. Васкулиты
- •73. Дифференциальный диагноз при синдроме округлых образованиях в легочной ткани.
- •1. Сформулируйте предположительный диагноз. Обоснуйте ответ.
- •2. Назовите факторы риска заболевания у данной пациентки
- •3. Назовите методы лабораторной, инструментальной диагностики данного заболевания.
- •4. С какими заболеваниями необходимо проводить дифференциальный диагноз.
- •5. Дайте рекомендации по лечению.
- •1. Поставьте предварительный диагноз.
- •2. Составьте план обследования больного.
- •1. Укажите возможные причины изменения состояния у пациента.
- •2. Предложите дополнительные диагностические методы.
- •3. Предложите меры помощи в данном случае.
- •4. Что необходимо учитывать при назначении препаратов, влияющих на свертывающую систему крови у пациентов в предоперационном периоде?
- •5. Что бы Вы поменяли в назначенной терапии?
- •Поставьте предварительный диагноз.
- •Составьте план обследования больного.
- •Дифференциальный диагноз болевого синдрома.
- •От чего будет зависеть тактика ведения данного пациента?
- •Назначьте схему лечения.
- •1. Сформулируете диагноз.
- •2. Составьте план обследования.
- •3. План лечения.
- •4. Дифференциальный диагноз.
- •2 Какие исследования необходимо еще провести?
- •3 Дифференциальный диагноз.
- •4 Ваши назначения в соответствии с вероятным диагнозом.
- •5 Прогноз.
- •1. Сформулируете диагноз.
- •2. Составьте план обследования.
- •3. План лечения.
- •5. Прогноз.
- •3. С какими заболеваниями необходимо провести дифференциальный диагноз?
- •1. Оцените результаты полученных анализов.
- •2. Сформулировать предварительный диагноз.
- •3. Какие дополнительные исследования необходимы для его подтверждения?
- •4. План лечения.
- •1. Сформулируете предварительный диагноз. Какие синдромы можно выделить у больного?
- •2. Какие дополнительные методы исследования необходимо выполнить для подтверждения диагноза?
- •3. Дайте рекомендации по лечению.
1 Линии
а) Бета-блокаторы: для лечения стабильной стенокардии β-блокаторы рассматриваются как препараты выбора Применяют кардиоселективные (бисопролол, метопролол и др.) и неселективные (пропранолол и др.) β-блокаторы.
Оказывают антиишемическое, кардиопротективное, антиаритмическое и гипотензивное действие, а также улучшают прогноз у пациентов с хронической сердечной недостаточностью или ИМ в анамнезе. Для лечения стенокардии эти препараты назначают в минимальной дозе, которую при необходимости постепенно повышают до полного устранения приступов стенокардии или достижения максимальной дозы. Целевая ЧСС на фоне приема БАБ составляет 55-60 ударов в минуту в покое
б) Антагонисты кальция (АК): антагонисты кальция считаются препаратами выбора в лечении стабильной стенокардии, возникающей в результате спазма коронарных артерий. Антиангинальным действием обладают все подгруппы АК — дигидропиридины (в первую очередь нифедипин и амлодипин- назначаются дополнительно к БАБ (для усиления антиангинального эффекта) или вместо них (при наличии непереносимости или противопоказаний)) и недигидропиридины (верапамил и дилтиазем-действуют за счет уменьшения ЧСС, угнетения сократимости миокарда и атриовентрикулярной проводимости, оказывают антиаритмическое действие. Не рекомендуется сочетать эти БКК с БАБ (из-за риска суммирования побочных эффектов), поэтому назначаются вместо них в случаях, когда последние противопоказаны или плохо переносятся.)
2 Линии
а)Нитраты пролонгированного действия (изосорбида динитрат, изосорбида мононитрат) оказывают антиангинальный эффект сопоставимый с БАБ и БКК за счет дилатации периферических сосудов артериального и венозного русла, снижая пред- и постнагрузку на сердце, а также крупных коронарных артерий.
б)Ивабрадин ингибирует If-каналы синусного узла, уменьшая тем самым ЧСС, вследствие чего снижается потребность миокарда в кислороде, не влияя на инотропную функцию сердца и АД. Назначается в комбинации с БАБ или без них у больных СтСт с синусовым ритмом и ЧСС в покое ≥ 70 ударов в минуту в дозировке 7,5 мг 2 раза в сутки.
в) Никорандил является нитратным производным никотинамида с антиангинальными эффектами, сходными с таковыми у нитратов или БАБ. Вызывает вазодилатацию артериальных и венозных сосудов, а также коронарных артерий. Доказано, что при длительном приеме препарат способен стабилизировать атеросклеротическую бляшку. Назначается по 10-20 мг 3 раза в сутки.
г)Триметазидин оказывает антиишемический, цитопротективный и 36 антиоксидантный эффект на миокард. Основу антиангинального действия препарата составляет процесс переключения окисления жирных кислот на окисление глюкозы, тем самым увеличивая продукцию АТФ. Кроме того, доказано, что триметазидин улучшает показатели углеводного обмена и уменьшает активность процессов фиброзирования миокарда. Не влияет на ЧСС и артериальное давление. Триметазидин МВ назначается в дозировке 35 мг 2 раза в сутки
СРЕДСТВА ДЛЯ ПРОФИЛАКТИКИ СЕРДЕЧНО-СОСУДИСТЫХ СОБЫТИЙ
1) Антитромбоцитарные препараты
Ацетисалициловая кислота (АСК) в дозировке 75-100 мг однократно в сутки назначается всем больным СтСт. При назначении более высоких доз увеличивается риск побочных эффектов со стороны желудочно-кишечного тракта, а при более низких дозировках наблюдается недостаточный антиагрегантный эффект.
Клопидогрел является ингибитором P2Y12-рецепторов тромбоцитов, рекомендуется для пациентов со СтСт при непереносимости ацетилсалициловой кислоты (75 мг однократно в сутки).
Двойная антитромбоцитарная терапия (ацетисалициловая кислота + клопидогрель) назначается больным СтСт после планового чрескожного коронарного вмешательства (в течение 6 месяцев).
2) Гиполипидемические средства Целью гиполипидемической терапии является уровень ЛНП <1,4 ммоль/л или снижение его на 50% от исходного
3) Блокаторы ренин-ангиотензиновой системы.Препараты показаны больным СтСт с артериальной гипертензией, фракцией выброса ЛЖ <40%, хроническими заболеваниями почек с начальной и умеренной азотемией и 38 перенесших инфаркт миокарда.

23. Острый коронарный синдром (ОКС). Определение, классификация, патогенез. Клиническая картина и варианты течения. Критерии диагностики (значение ЭКГ, маркеров повреждения миокарда, эхокардиографии, коронарографии). Дифференциальная диагностика. Лечение больных с ОКС с подъемом сегмента ST.
Острый коронарный синдром (ОКС) – термин, обозначающий любую группу клинических признаков или симптомов, позволяющих подозревать острый инфаркт миокарда (ИМ) или нестабильную стенокардию (НС). Термин “ОКС” используется, когда диагностической информации еще недостаточно для окончательного суждения о наличии или отсутствии очагов некроза в миокарде и, следовательно, представляет собой предварительный диагноз.
ОКС, как правило, является следствием тромбоза коронарной артерии (КА). Тромб возникает чаще всего на месте разрыва так называемой ранимой (нестабильной) атеросклеротической бляшки (АБ) – с большим липидным ядром, богатой воспалительными элементами и истонченной покрышкой
Рабочий диагноз ОКС может быть классифицирован как ИМпST или ОКСбпST на основании доступной клинической информации и данных ЭКГ. Это позволяет провести первоначальную сортировку и оценку.
Окончательный диагноз основывается на симптомах, ЭКГ и уровне тропонина для диагностики ИМ, а также на результатах других исследований (например, визуализации и/или ангиографии), чтобы облегчить понимание механизма и подклассификацию типа ИМ. Пациентам, которым первоначально был поставлен рабочий диагноз ИМпST или ОКСбпST, в конечном итоге может быть поставлен окончательный диагноз отсутствия ОКС.
Клинический диагноз (в том числе заключительный) после подтверждения/исключения ИМ:
1. ИМ с подъёмом сегмента ST (к этой группе относят также остро возникшую блокаду ЛНПГ).
2. ИМ без подъёма сегмента ST.
3. Нестабильная стенокардия.
Острый коронарный синдром без стойкого подъема сегмента ST на ЭКГ (ОКСбпST) – остро возникшие клинические признаки или симптомы ишемии миокарда, когда на ЭКГ отсутствует стойкий (длительностью более 20 минут) подъем сегмента ST как минимум в двух смежных отведениях и нет остро возникшей блокады левой ножки пучка Гиса. Может закончиться без развития очагов некроза миокарда (НС) или с развитием очагов некроза (ИМ, с формированием или без формирования патологических зубцов Q на ЭКГ).
Нестабильная стенокардия – остро возникшая или утяжелившаяся стенокардия, когда тяжесть и продолжительность ишемии недостаточны для развития некроза кардиомиоцитов (выброса в кровоток биомаркеров некроза миокарда в количестве, достаточном для диагностики острого ИМ). Включает пациентов с затяжным (более 20 минут) ангинозным приступом в покое, впервые возникшей, прогрессирующей и постинфарктной стенокардией.
Впервые возникшая стенокардия – появление стенокардии в предшествующие 28 суток, тяжесть которой соответствует как минимум II функциональному классу (ФК) по классификации Канадского сердечно-сосудистого общества.
Прогрессирующая стенокардия (стенокардия crescendo) – острое утяжеление ранее стабильной стенокардии в предшествующие 28 суток с появлением характеристик, присущих как минимум III ФК по классификации Канадского сердечно-сосудистого общества.
Классификация ИМ на основании последующих изменений на ЭКГ:
1. ИМ с формированием патологических зубцов Q.
2. ИМ без формирования патологических зубцов Q.
Классификация ИМ на основании глубины поражения мышечного слоя (является приоритетной для патологоанатомического/судебно-медицинского диагноза):
1. Субэндокардиальный ИМ.
2. Трансмуральный ИМ.
Классификация ИМ на основании локализации очага некроза:
1. ИМ передней стенки левого желудочка (передний ИМ).
2. ИМ боковой стенки левого желудочка (боковой ИМ).
3. ИМ верхушки сердца.
4. ИМ нижней стенки левого желудочка (нижний ИМ).
5. ИМ задней стенки ЛЖ (задний ИМ).
6. ИМ межжелудочковой перегородки.
7. ИМ правого желудочка.
8. ИМ предсердий.
9. Возможны сочетанные локализации: задненижний, переднебоковой и др.
Классификация ИМ на основании наличия ИМ в анамнезе:
1. Повторный ИМ – ИМ, развившийся через 28 суток после предшествующего ИМ.
2. Рецидив ИМ – ИМ, развившийся в течение 28 суток после предшествующего ИМ.
Для ишемии миокарда характерны чувство сжатия, давления или тяжести за грудиной (дискомфорт).
Возможны иррадиация в левую руку, левое плечо, горло, нижнюю челюсть, эпигастрий, а также нетипичные клинические проявления, такие как потливость, тошнота, боль в животе, одышка, потеря сознания, которые в некоторых случаях являются единственными или доминирующими.
При ОКС симптомы, как правило, сходны по характеру с возникающими при приступе стенокардии, но отличаются по силе и продолжительности; в ряде случаев симптомы полностью не купируются приемом нитроглицерина, а иногда и повторными инъекциями наркотических анальгетиков; интенсивность болевого синдрома может быть различной – от незначительной до невыносимой; симптомы могут носить волнообразный характер и продолжаться от 20 мин. до нескольких часов.
При нетипичных клинических проявлениях в зависимости от доминирующей симптоматики у пациентов с развивающимся ИМ выделяют астматический вариант, абдоминальный вариант, аритмический вариант, цереброваскулярный вариант, малосимптомную (безболевую) форму.
Изменения на ЭКГ, характерные для острой ишемии миокарда:
1. Остро возникший подъем сегмента ST в точке J как минимум в двух смежных отведениях ЭКГ: ≥ 0,1 мВ во всех отведениях, за исключением отведений V2-V3, где элевация сегмента ST должна составлять ≥ 0,2 мВ у мужчин в возрасте ≥ 40 лет, ≥ 0,25 мВ у мужчин моложе 40 лет или ≥ 0,15 мВ у женщин вне зависимости от возраста (при отсутствии гипертрофии левого желудочка или полной блокады левой ножки пучка Гиса (ЛНПГ)). Если степень элевации точки J оценивается в сравнении с ранее зарегистрированной ЭКГ, ишемические изменения отражает новая элевация ≥ 0,1 мВ.
2. Остро возникшее горизонтальное или косонисходящее снижение сегмента ST ≥ 0,05 как минимум в двух смежных отведениях ЭКГ и/или инверсии зубца Т > 0,1 мВ как минимум в двух смежных отведениях ЭКГ с доминирующим зубцом R или соотношением амплитуды зубцов R/S > 1
Депрессия сегмента ST в отведениях V1-V3 (особенно когда конечный зубец T положительный) и/или подъем сегмента ST в отведениях V7–V9 в значительной степени указывают на окклюзию задней коронарной артерии (часто левой огибающей артерии).
Подъем сегмента ST в отведениях V3R и V4R в значительной степени указывают на продолжающуюся ишемию ПЖ.
Депрессия ST ≥1 мм в ≥ 6 поверхностных отведениях (нижнебоковая депрессия ST) в сочетании с подъемом сегмента ST в aVR и/или V1 указывает на многососудистую ишемию или обструкцию ствола левой коронарной артерии, особенно если у пациента имеются нарушения гемодинамики.
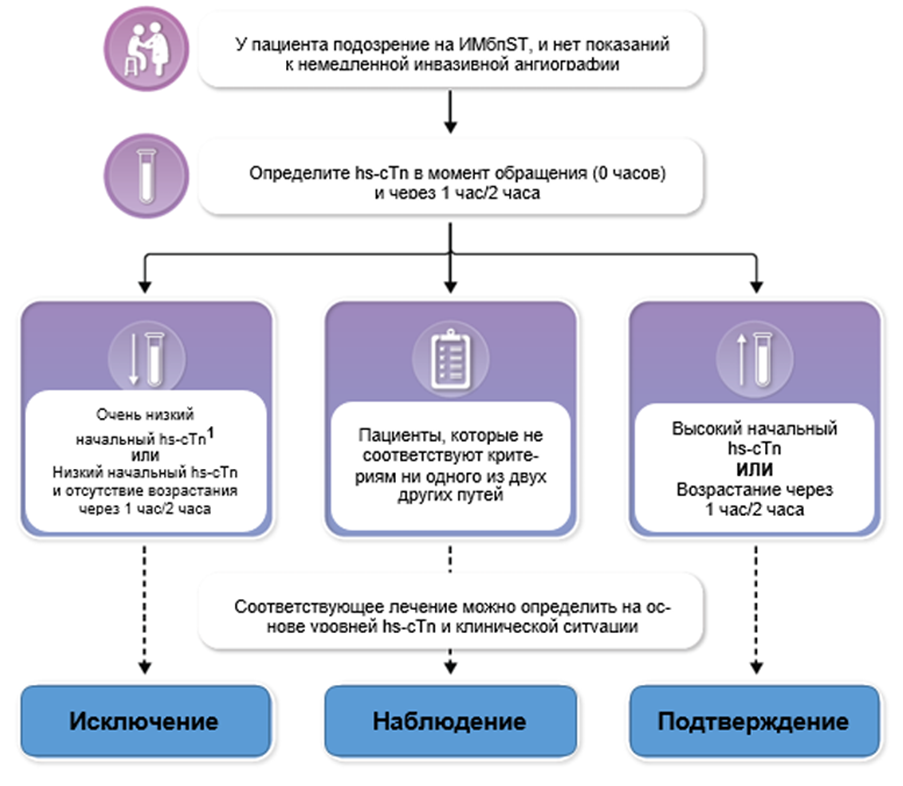
hs-cTn – высокочувствительные сердечные тропонины
В случаях подозрения на ОКС с диагностической неопределенностью трансторакальная эхокардиография может быть полезна для выявления признаков, указывающих на продолжающуюся ишемию или перенесенный ранее инфаркт миокарда, для выявления альтернативных этиологий, связанных с болью в груди (острое заболевание аорты, ЭХО-признаки ПЖ при ТЭЛА).
Пациенты с рабочим диагнозом ИМпST. Экстренная фармакотерапия
Дополнительная оксигенотерапия пациентам с ОКС и гипоксемией (сатурация <90%).
Сублингвальные нитраты для облегчения симптомов ишемии.
раннее внутривенное введение бета-блокаторов (метопролол) у пациентов с рабочим диагнозом ИМпST, которым планируется первичное ЧКВ, без признаков острой СН, гипотонии (АД систолическое >120 мм рт. ст.)
Для облегчения боли следует рассмотреть возможность внутривенного введения опиоидов.
Пациенты с рабочим диагнозом ИМпST. Этих пациентов следует направить на немедленную реперфузионную терапию (стратегия первичного ЧКВ или фибринолиз, если ЧКВ невозможно в течение 120 минут после постановки диагноза)
Пациентам, подвергающимся фибринолизу, экстренное ЧКВ показано, если фибринолиз неэффективен (разрешение сегмента ST <50% в течение 60–90 минут после введения фибринолитика) или при наличии гемодинамической или электрической нестабильности, прогрессирования ишемии или постоянной боли в груди. Пациентам с успешным фибринолизом следует провести раннюю инвазивную ангиографию (в течение 2–24 часов с момента введения болюса фибринолитика)
Экстренную АКШ следует рассмотреть у пациентов с неподходящей анатомией для ЧКВ, а также с большой зоной поврежденного миокарда или при кардиогенном шоке.
Медикаментозная терапия:
Двойная антиагрегантная терапия (ДАТТ) - аспирин (при начальной дозе 150–300 мг пер ос (или 75–250 мг внутривенно) с последующим приемом 75–100 мг один раз в день) и мощный ингибитор рецептора P2Y12 (прасугрел или тикагрелор)
Нефракционированный гепарин вв
начинать или продолжать терапию статинами как можно раньше, независимо от исходных значений ЛПНП
Бета-блокаторы рекомендуются пациентам с ОКС с ФВЛЖ ≤40% независимо от симптомов СН.
Ингибиторы ангиотензинпревращающего фермента (иАПФ) рекомендуются пациентам с ОКС с симптомами СН, ФВЛЖ менее 40%, диабетом
