
- •Ответы на вопросы по акушерству и гинекологии для подготовки к экзамену по акушерству и гинекологии для студентов V курса лечебного факультета
- •Организация акушерско-гинекологической помощи в рф. Диспансерное наблюдение беременных в женской консультации. Правила выдачи листа нетрудоспособности по беременности и родам.
- •Анатомия и физиология женской репродуктивной системы. Регуляция менструального цикла.
- •Перинатальная и материнская смертность. Структура. Пути снижения.
- •Определение срока беременности и предполагаемой даты родов. Определение предполагаемой массы плода.
- •Адаптационные изменения в организме во время беременности и перед родами. Понятие «зрелости» шейки матки.
- •Современные представления о родовой деятельности. Физиология родовой деятельности. Ведение родов. Обезболивание родов.
- •Плацентарная недостаточность. Строение и функции плаценты. Этиология, патогенез, клиника, диагностика, лечение, профилактика.
- •Нарушение сократительной деятельности матки. Этиология, патогенез, классификации, клиника, диагностика, методы коррекции, профилактика.
- •Токсикоз. Этиология, патогенез, классификация, клиника, диагностика, лечение.
- •Гипертензивные состояния во время беременности. Современные взгляды на этиологию и патогенез. Клиника, классификация, диагностика, лечение, профилактика.
- •Преэклампсия. Современные взгляды на этиологию и патогенез. Клиника, классификация, диагностика, лечение, профилактика.
- •Ведение пэ в зависимости от тяжести состояния
- •Эклампсия. Этиология, патогенез, клиника, диагностика, неотложная помощь, акушерская тактика.
- •Невынашивание беременности в первом, втором триместрах беременности. Этиология, патогенез, клиника, диагностика, лечение, профилактика.
- •Преждевременные роды. Этиология, патогенез, клиника, диагностика, лечение, профилактика. Ведение преждевременных родов.
- •Связь пр и мочеполовой инфекции
- •Перенашивание беременности. Этиология, патогенез, клиника, диагностика, лечение, профилактика. Ведение беременности и родов.
- •Тазовые предлежания. Этиология, классификация, диагностика. Ведение беременности и родов. Возможные методы исправления неправильного положения плода. Выбор метода родоразрешения.
- •Многоплодная беременность. Этиология, классификация, диагностика, течение беременности и родов. Ведение беременности и родов.
- •Анатомически узкий таз. Виды, степени сужения. Особенности биомеханизма родов. Возможные осложнения во время беременности и родов. Выбор метода родоразрешения.
- •Клинически узкий таз. Клиника, диагностика. Акушерская тактика.
- •Преждевременная отслойка нормально расположенной плаценты. Факторы риска, классификация, клиника, диагностика, лечение, акушерская тактика.
- •1. Кровотечение во время беременности и в родах
- •2. Кровотечения в послеродовом периоде
- •Предлежание плаценты. Факторы риска, классификация, клиника, диагностика, ведение беременности и родов. Выбор метода родоразрешения.
- •Пороки сердца и беременность. Особенности ведения беременности, обследование беременных с пороками сердца, выбор метода родоразрешения. Противопоказания для вынашивания беременности.
- •Гипертоническая болезнь и беременность. Особенности ведения беременности, обследование беременных с гб, выбор метода родоразрешения. Противопоказания для вынашивания беременности.
- •Пиелонефрит и беременность. Особенности ведения беременности, обследование беременных с пиелонефритом, выбор метода родоразрешения. Противопоказания для вынашивания беременности.
- •Сахарный диабет и беременность. Особенности ведения беременности, обследование беременных с сахарным диабетом, выбор метода родоразрешения. Противопоказания для вынашивания беременности.
- •Анемии и беременность. Особенности ведения беременности, обследование беременных с анемией, выбор метода родоразрешения. Противопоказания для вынашивания беременности.
- •Кровотечения в последовом периоде. Причины, факторы риска, клиника, диагностика, лечение.
- •Кровотечения в послеродовом периоде. Причины, клиника, диагностика, лечение, профилактика.
- •Геморрагический шок в акушерстве. Причины, клиника, диагностика, лечение, профилактика. Функциональные классы кровотечений.
- •Родовой травматизм матери. Этиология, классификация, клиника, диагностика, лечение, профилактика.
- •Послеродовые гнойно-септические заболевания. Факторы риска, классификация, клиника, диагностика, лечение, профилактика.
- •1. Хориоамнионит
- •2. Послеродовой эндометрит
- •3. Акушерский перитонит
- •Иммунологическая несовместимость крови матери и плода. Патогенез, клиника, диагностика, лечение, ведение беременности и родов.
- •Внутриутробное инфицирование плода. Этиология, патогенез, клиника, диагностика, лечение.
- •Кесарево сечение. Виды операций. Условия выполнения, подготовка к операции, техника кесарева сечения в нижнем сегменте матки. Ведение послеоперационного периода.
- •Задержка развития плода. Факторы риска, диагностика, акушерская тактика
- •Эмболия околоплодными водами. Факторы риска, клиника, диагностика, акушерская тактика.
- •Прерывание беременности в малом сроке. Законодательство рф. Варианты прерывания беременности в малом сроке. Осложнения, профилактика.
- •Внематочная беременность. Классификация, клиника, лечение, профилактика.
- •Трофобластическая болезнь. Этиология, классификация, клиника, диагностика, лечение.
- •Дисфункциональные нарушения менструального цикла пубертатного, репродуктивного, перименопаузального периодов.
- •Аменорея. Этиология, классификация, клиника, диагностика, лечение.
- •Нейроэндокринные синдромы (предменструальный синдром, дисменорея). Этиология, патогенез, клиника, диагностика, лечение.
- •Синдром поликистозных яичников. Этиология, патогенез, клиника диагностика, лечение.
- •Современные методы контрацепции. Классификация. Выбор метода контрацепция.
- •Менопауза. Физиологическое и патологическое течение. Климактерический синдром. Менопаузальная гормональная терапия, противопоказания.
- •Неспецифические заболевания органов малого таза. Этиология, патогенез, клиника, диагностика, лечение, профилактика.
- •Бактериальный вагиноз.
- •Заболевания молочных желез.
- •Специфические заболевания органов малого таза (туберкулез, гонорея, хламидиоз). Этиология, клиника, диагностика, лечение, профилактика.
- •1. Гонорея
- •4. Хламидиоз
- •Хронические воспалительные заболевания матки и придатков. Этиология, патогенез, клиника, диагностика, лечение.
- •Бесплодный брак. Алгоритм обследования.
- •3. Различные гинекологические заболевания, в том числе воспалительные
- •5. Иммунологические факторы
- •6. Психогенные причины
- •7. Не установленные причины бесплодия
- •Заболевания шейки матки. Классификация, клиника, диагностика, лечение, профилактика, диспансеризация.
- •Соотношение классификаций предраковых поражений шейки матки
- •Миома матки. Этиология, патогенез, классификация, клиника, диагностика, лечение, диспансеризация. Показания к оперативному лечению.
- •Гиперпластические процессы эндометрия. Этиология, патогенез, клиника, диагностика лечение, профилактика, диспансеризация.
- •Эндометриоз. Этиология, классификация, клиника, диагностика, лечение, профилактика, диспансеризация.
- •Опухоли яичников. Этиология, патогенез, классификация, клиника, диагностика, лечение, профилактика, диспансеризация. Показания к оперативному лечению.
- •I. Эпителиальные опухоли
- •II. Мезенхимальные опухоли
- •III. Опухоли стромы полового тяжа
- •IV. Герминогенные опухоли.
- •XI. Опухолеподобные состояния
- •Острый живот в гинекологии. Причины, клиника, дифференциальная диагностика, лечение.
- •Аномалии положения половых органов. Этиология, диагностика, лечение, профилактика.
Перинатальная и материнская смертность. Структура. Пути снижения.
Ответ:
22


Перинатальная смертность

Антенатальная смертность

Интранатальная смертность
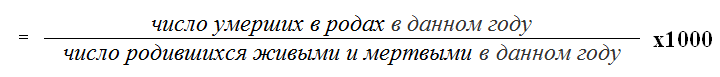
Мертворождаемость
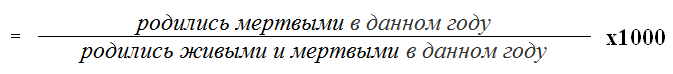
Неонатальная смертность

Ранняя неонатальная смертность

Перинатальный период – начинается с 22 полной недели (154-го дня) внутриутробной жизни плода (в это время в норме масса тела плода составляет 500 г) и заканчивается спустя 7 полных дней после рождения (0-6 дней – 168 часов).
Перинатальная смертность – важнейший показатель качества деятельности женской консультации и родильного дома. Она отражает социальное положение населения, здоровье нации, уровень медицинской помощи вообще и акушерской в частности и учитывается во всех странах.
Живорождение – полное изгнание или извлечение продукта зачатия из организма матери вне зависимости от продолжительности беременности, причем плод после такого отделения дышит или проявляет другие признаки жизни, такие как сердцебиение, пульсация пуповины или произвольные движения мускулатуры, независимо от того, перерезана ли пуповина и отделилась ли плацента. Каждый продукт такого рождения рассматривается как: живорожденный.
Мертворождение – смерть продукта зачатия до его полного изгнания или извлечения из организма матери вне зависимости от продолжительности беременности. На смерть указывает отсутствие у плода после такого отделения дыхания или любых других признаков жизни, таких как сердцебиение, пульсация пуповины или самопроизвольные движения мускулатуры.
Масса при рождении – результат первого взвешивания плода или новорожденного, зарегистрированный после рождения.
Низкая масса тела - масса тела живорожденного или мертворожденного менее 2500 г (включая 2499 г).
Очень низкая масса тела - масса тела живорожденного или мертворожденного менее 1500 г (включая 1499 г).
Чрезвычайно (экстремально) низкая масса тела - масса тела живорожденного или мертворожденного менее 1000 г (включая 999 г).
Показатель «мертворождаемость» включает два компонента: мертворождаемость до начала родовой деятельности (антенатальная, или пренаталъная, смертность) и мертворождаемость во время родов (интранатальная смертность). Оба показателя рассчитываются аналогичным способом с учетом срока гибели детей.
С помощью указанных интенсивных показателей можно оценить уровень мертворождений, смерти детей в ранний неонатальный и перинатальный период среди всех родившихся детей, в том числе недоношенными, а также качество медицинской помоши беременным, роженицам и новорожденным. Они позволяют сравнить уровень мертворождаемости, ранней неонатальной и перинатальной смертности на разных административных территориях.
Структура перинатальной смертности:
а) антенатальная (пренатальная) смертность;
б) интранатальная смертность;
в) ранняя неонатальная смертность.
Все случаи ПС можно разделить на:
а) предотвратимые,
б) условно предотвратимые,
в) непредотвратимые (ВПР, патология плаценты и пуповины)
Непосредственные, основные, фоновые причины перинатальной смертности.
1. Непосредственные (в порядке убывания по частоте) – смертельное осложнение патогенетически вытекающее из основного патологического состояния (состояний):
1) асфиксия,
2) ВПР,
3) родовая травма,
4) легочная патология плода,
5) гемолитическая болезнь.
2. Основные (некоторые материнские причины):
1) хронические заболевания женщины,
2) преждевременные роды,
3) токсикозы беременности,
4) патология плаценты и пуповины,
5) осложненные роды.
3. Способствующие (фоновые) – состояния изменяющие реактивность организма, что в итоге обеспечивает неблагоприятное течение процесса, явившегося первоначальной причиной смерти, и возникновение смертельных осложнений:
1) возраст моложе 16 лет и старше 30 лет у первородящих,
2) неблагоприятные экологические факторы,
3) профессиональные вредности,
4) вредные привычки родителей,
5) интервал между родами больше 5 лет,
6) масса ребенка меньше 2 кг или больше 4 кг.

Материнская смертность – обусловленная беременностью, независимо от продолжительности и локализации, смерть женщины, наступившая в период беременности или в течение 42 дней после ее окончания от какой-либо причины, связанной с беременностью, отягощенной ею или ее ведением, но не от несчастного случая или случайно возникшей причины.
Это важнейший показатель качества и уровня организации работы родовспомогательных учреждений, эффективности внедрения научных достижений в практику здравоохранения. Данный показатель позволяет оценить все потери беременных (от абортов, внематочной беременности, акушерской и экстрагенитальной патологии в течение всего периода гестации), рожениц и родильниц (в течение 42 дней после прекращения беременности).
Структура материнской смертности:
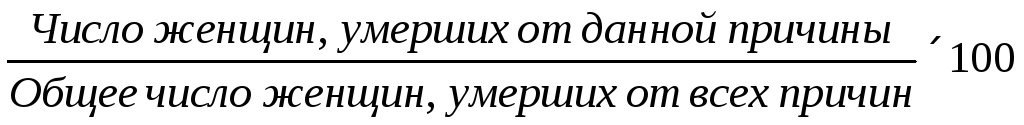

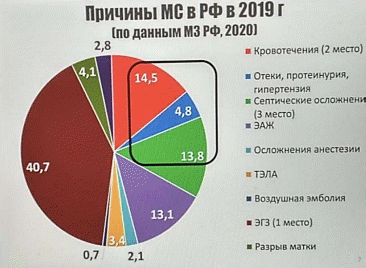

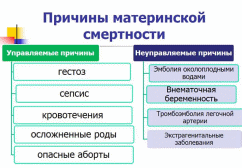
Направления профилактики МС: повышение качества оказания медицинской помощи беременным, роженицам и родильницам; дооснащение роддомов и женских консультаций всем необходимым оборудованием; профилактика дородовых и послеродовых осложнений и др.
