
Неотложная помощь / Vertkin_A.L.,_Xubutiya_M.Sh._Rukovodstvo_po_skoroj_medicinskoj_pomoshchi_(GE'OTAR-Media,_2007)(ru)(786s)
.pdf
480 ■ Глава 13
путствующих заболеваний и травм. Если температура воды низкая, реанимационные мероприятия могут оказаться успешными (особенно у детей) даже после пребывания под водой достаточно долгое время.
НАЧАЛЬНЫЙ ПЕРИОД ИСТИННОГО УТОПЛЕНИЯ
В начальном периоде истинного утопления первая помощь направлена на успокоение утопавшего и использование соответствующих препаратов, улучшение оксигенации крови в лёгких, предупреждение аспирации при возможной рвоте, на стабилизацию кровообращения, стимуляцию дыхания
исогревание пострадавшего.
Утопление часто сочетается с переохлаждением, которое в дальнейшем
может оказаться основной детерминантой угрожающего состояния. Ограничение потерь тепла: удаление мокрой одежды, укутывание спасённого, горячее питьё, растирание тела раствором этанола и т.д. — продолжают в ходе транспортировки спасённого в стационар. Атропин не следует использовать для купирования брадикардии, так же как и озноб нельзя купировать наркотическими и седативными препаратами.
АГОНАЛЬНЫЙ ПЕРИОД
В агональном периоде необходимо обеспечить восстановление проходимости дыхательных путей, искусственное дыхание изо рта в рот, в случае необходимости — прямо в воде. Поддержание кровообращения обеспечивают за счёт усиления притока крови к сердцу (наклонное положение, поднятие ног). Если не определяется пульсовая волна, то приступают к закрытому массажу сердца. Следует как можно раньше начинать вентиляцию лёгких с применением дыхательных аппаратов для создания высоких концентраций кислорода. Не нужно терять драгоценного времени для
удаления воды из нижних дыхательных путей.
Для предупреждения регургитации и повторной аспирации показано удаление воды из желудка. Для этого пострадавшего укладывают животом на переднюю поверхность бедра согнутой ноги оказывающего помощь и, умеренно надавливая на надчревную область, эвакуируют содержимое из желудка.
Гиповолемию и гемоконцентрацию устраняют внутривенным вливанием гидроксиэтилкрахмала, кристаллоидов (400), и 5–10% р-ра декстрозы. При явном улучшении показателей кровообращения дальнейшее ведение утопавшего проводят по стандарту оказания помощи в начальном периоде истинного утопления.
ПЕРИОД КЛИНИЧЕСКОЙ СМЕРТИ
Для периода клинической смерти при любом варианте утопления важно раннее начало сердечно-лёгочной реанимации. Первые два этапа схемы ABCD в виде периодических выдохов в нос утонувшего начинают сразу после того, как его лицо будет поднято спасателем над водой, во время буксировки его к берегу или к спасательному катеру. В спасательном катере (лодке) или на берегу незамедлительно продолжают искусственное экспираторное дыхание изо рта в нос, начинают закрытый массаж сердца.
После восстановления эффективного кровообращения (появление периферического пульса, исчезновение цианоза, сужение зрачков, особенно

Травматология ■ 481
самостоятельного дыхания) утонувшего транспортируют в отделение реанимации и интенсивной терапии ближайшего стационара, лучше специализированным транспортом, в сопровождении опытного медицинского работника. Существенные нарушения дыхания и кровообращения могут повториться во время транспортировки пациента, поэтому сопровождающие медицинские работники должны быть готовы к интубации трахеи, проведению ручной ИВЛ, внутривенному введению необходимых ЛС. Госпитализация обязательна. Кратковременную потерю сознания или нарушение дыхания после утопления следует рассматривать как серьёзное предупреждение о возможности развития летального исхода вследствие гипоксии мозга.
ПОРЯДОК ОКАЗАНИЯ МЕДИЦИНСКОЙ ПОМОЩИ
Начальный период: обеспечение проходимости верхних дыхательных путей; кратковременная ИВЛ методом рот в рот или рот в нос; оксигенация 100% кислородом; активное согревание; катетеризация вены.
Показано внутривенное введение 4% р-ра гидрокарбоната натрия — 200 мл; 6% р-ра гидроксиэтилкрахмала 500 мл или 5–10% р-ра декстрозы — 400 мл.
При возбуждении показаны бензодиазепины (например, диазепам) — 0,2–0,3 мг/кг в/в; 20% р-р оксибата натрия (по показаниям) — 80–100 мг/кг в/в; антиоксиданты через 15–20 мин после начала кислородтерапии — 5% р-р димеркапрола 1 мл/10 кг в/в, 5% р-р аскорбиновой кислоты 0,3 мл/ 10 кг в/в, витамин Е 20–40 мг/кг в/м.
Агональный период и клиническая смерть: обеспечение проходимости верхних дыхательных путей; кратковременная ИВЛ методом рот в рот или рот в нос; интубация трахеи (по показаниям), продолжение ИВЛ кислородновоздушной смесью (с максимальной ингаляцией до 100%).
При отсутствии пульсовой волны начинают закрытый массаж сердца. При состоянии клинической смерти — катетеризация вен и медикамен-
тозная терапия.
После восстановления сердечной деятельности:
■продолжить ИВЛ 100% кислородом не менее 2 ч (использовать режим ПДКВ, режим умеренной гипервентиляции);
■далее снижают концентрацию кислорода до 50–60%;
■ИВЛ следует продолжать до восстановления адекватного спонтанного дыхания;
■мероприятия по борьбе с отёком лёгких и головного мозга: глюкокортикоиды в пересчёте на преднизолон — 30 мг/кг (дексаметазон, метилпреднизолон); натрия оксибат — 20% р-р 80–100 мг/кг; диуретики (фуросемид 20–40 мг в/в);
■все пострадавшие подлежат госпитализации в отделение реанимации и интенсивной терапии.
Алгоритм диагностики и лечения утопления приведён на рис. 13-16.
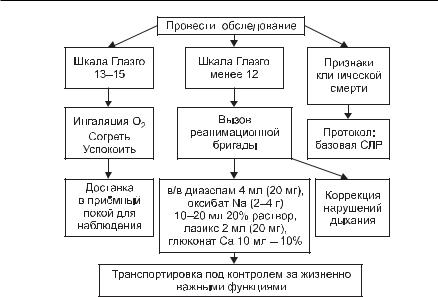
482 ■ Глава 13
Рис 13-16. Алгоритм неотложной помощи при утоплении.
ИНОРОДНЫЕ ТЕЛА ДЫХАТЕЛЬНЫХ ПУТЕЙ
Попадание инородного тела ко входу в гортань во время глубокого вдоха либо при проглатывании куска плотной пищи может закрыть просвет верхних дыхательных путей и вызвать асфиксию.
КЛИНИЧЕСКАЯ КАРТИНА
Острое ощущение удушья среди полного здоровья. При частичной обструкции — охриплость и потеря голоса, кашель, стридор. При полной обструкции пациент не может говорить и лишь знаками показывает на шею. Быстрое нарастание гипоксии приводит к потере сознания и падению пациента.
НЕОТЛОЖНАЯ ПОМОЩЬ
Если пострадавший в состоянии кашлять, дышать или говорить, не следует осуществлять попытки, направленные на извлечение инородного тела. Пациенту показаны срочная доставка в стационар и консультация оториноларингологов.
Удаление инородного тела, создающего полную или почти полную обструкцию дыхательных путей, представляет нелёгкую задачу в критической ситуации. Действия врача зависят от сохранения сознания пациента и его мышечного тонуса. Если сознание сохранено и пациент находится в положении стоя или сидя, следует подойти к нему сзади и нанести 3-4 коротких, но достаточно мощных удара по межлопаточной области. Другой вариант — придерживая пациента за область эпигастрия и обхватывая его
Травматология ■ 483
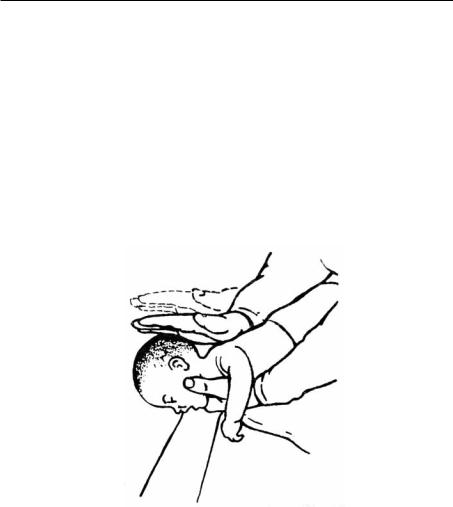
на уровне средины грудной клетки, толчкообразно сжать грудную клетку, обеспечивая выдох и смещение инородного тела в рот, тем самым создать возможность вдоха для последующего эвакуирующего кашлевого толчка. В тех случаях, когда к моменту прибытия врача пациент уже без сознания и лежит на полу, иногда достаточно использовать приём Хаймлиха (см. рис. 2-4) — нанести несколько энергичных толчков сложенными ладонями на область эпигастрия, чтобы обеспечить смещение инородного тела, обтурирующего верхние дыхательные пути, и выдавить его в рот пациента или, повернув пациента набок (к себе) с упором в колени, нанести 2– 3 коротких удара по межлопаточной области. Имеются определённые особенности оказания помощи при возникновении обструкции верхних дыхательных путей инородным телом у маленьких детей: до 1 года: взяв за ноги, резко встряхивать их; после 1 года жизни (рис. 13-17) — перкуссионный массаж спины (скользящие поколачивания), верхняя часть туловища и голова ребёнка при этом опущены вниз. Приём Хаймлиха у детей раннего возраста не применяют из-за возможности травмы внутренних органов.
Рис. 13-17. Удаление инородного тела у маленького ребёнка.
Если у пациента редуцированное дыхание сохранено в виде судорожных вдохов, можно выполнить коникотомию или вколоть 1–2 толстые инъекционные иглы в трахею под углом 45–60 ° каудально по средней линии.
В целом своевременные действия при обструкционных нарушениях проходимости верхних дыхательных путей должны принести облегчение больному. После выведения его из асфиксии, но при сохранении причины обструкции (при смещении инородного тела в трахеобронхиальное дерево) пациента необходимо отправить в стационар, имеющий отделение реанимации и интенсивной терапии.

484 ■ Глава 13
В стационаре проводят прямую фарингоскопию, ларингоскопию (с помощью ларингоскопа), бронхоскопию и удаляют инородное тело. При невозможности этих действий выполняют коникотомию либо трахеостомию.
ТРАВМАТИЧЕСКАЯ АСФИКСИЯ
Травматическая асфиксия возникает при длительном сдавлении грудной клетки. Тяжёлая гипоксия обусловлена расстройством газообмена и затруднением оттока крови в системе верхней полой вены. Сдавление груди может сопровождаться переломами рёбер, разрывами бронхов, тканей лёгких, трахеи, повреждениями крупных сосудов.
КЛИНИЧЕСКАЯ КАРТИНА
Состояние больных тяжёлое, дыхание затруднено. Выраженный цианоз кожи лица и верхней половины грудной клетки. Тахикардия и выраженная одышка. На коже лица, шеи, груди имеются множественные точечные кровоизлияния, преимущественно в местах плотного прилежания одежды.
НЕОТЛОЖНАЯ ПОМОЩЬ
Пострадавшего освобождают от сдавливающей одежды, выполняют ингаляцию кислорода, введение анальгетиков. При тяжёлых нарушениях дыхания необходимы интубация трахеи и перевод пострадавшего на ИВЛ.
Пациента госпитализируют в срочном порядке в хирургический стационар лёжа на носилках.
В стационаре больной находится в отделении интенсивной терапии, получает ингаляционно-кислородную поддержку, при необходимости — ИВЛ, санацию трахеобронхиального дерева, интенсивную инфузионную, кардиотропную и антибактериальную терапию.
СТРАНГУЛЯЦИОННАЯ АСФИКСИЯ
Странгуляционная асфиксия — жизнеопасное повреждение, возникающее вследствие острейших обструктивных нарушений дыхания на уровне верхних дыхательных путей в сочетании с прямым механическим сдавлением кровеносных сосудов и нервных образований шеи под действием петли-удавки. В связи с этим на шее формируется странгуляционная борозда, или полоса сдавления. Реже удушение возникает при насильственном прекращении поступления воздуха через рот и нос пострадавшего.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В большинстве случаев странгуляционная асфиксия — результат самоповешения как следствие суицидной попытки лица, часто страдающего психическим заболеванием (в 25% случаев) или хроническим алкоголизмом (в 50% наблюдений). Повешение возможно не только в вертикальном положении тела пострадавшего без опоры на ноги, но и сидя и даже лёжа. Иногда в основе странгуляционной асфиксии лежит криминогенная ситуация, в том числе и удушение руками, или несчастный случай, который может произойти у пациента со слишком тугим воротником рубашки или туго затянутым шейным платком или галстуком. Внезапная потеря созна-

Травматология ■ 485
ния и мышечного тонуса в таких ситуациях приводит к спонтанному удушению. Реже пострадавший при потере сознания просто падает вниз лицом на твёрдый предмет, располагающийся поперёк шеи, что прекращает дыхание и сдавливает кровеносные сосуды и нервные образования шеи.
Удушение характеризуется быстро наступающими расстройствами газообмена по типу гипоксемии и гиперкапнии, кратковременным спазмом сосудов мозга, а затем стойким их расширением и резким повышением венозного давления. Повышение венозного давления в бассейне сосудов мозга приводит к глубоким нарушениям мозгового кровообращения, диффузным кровоизлияниям в вещество мозга, развитию гипоксической энцефалопатии.
Процесс умирания от странгуляционной асфиксии можно разделить на четыре стадии, каждая из которых продолжается несколько секунд или минут.
■Для I стадии характерны сохранение сознания, глубокое и частое дыхание с участием всей вспомогательной мускулатуры, прогрессирующий цианоз кожи, тахикардия, повышение артериального и венозного давления.
■Во II стадии сознание утрачивается, развиваются судороги, возникают непроизвольные дефекация и мочеиспускание, дыхание становится редким.
■В III стадии происходит остановка дыхания продолжительностью от нескольких секунд до 1–2 мин (терминальная пауза).
■В IV стадии агональное дыхание переходит в полную его остановку и наступает смерть.
Странгуляция продолжительностью более 7–8 мин абсолютно смертельна.
Течение постасфиксического периода зависит не только от длительности сдавления шеи, но и от локализации странгуляционной борозды, механических свойств материала петли, ширины полосы сдавления, соответствующих повреждений органов шеи.
Существует мнение, что постасфиксический восстановительный период протекает более тяжело, если странгуляционная борозда замыкается на задней поверхности шеи, и менее тяжело — на передней и боковой поверхности.
При локализации странгуляционной борозды выше гортани процесс умирания развивается очень быстро из-за рефлекторной остановки дыхания и сердечно-сосудистого коллапса как результата прямого сдавления петлёй каротидных синусов. В последующем из-за нарушения венозного оттока от головного мозга и развития гипоксической гипоксии присоединяются тяжёлая внутричерепная гипертензия и гипоксия мозговой ткани.
Если странгуляционная борозда располагается ниже гортани, то ещё некоторое время сохраняется способность к осознанным действиям, так как быстрых расстройств жизненно важных функций не наступает, однако приём перед повешением алкоголя, снотворных и других средств исключает возможность самоспасения.

486 ■ Глава 13
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина восстановительного периода после перенесённой странгуляционной асфиксии характеризуется отсутствием сознания, резким двигательным возбуждением и напряжением всей поперечнополосатой мускулатуры. Иногда развиваются почти непрерывные судороги. Кожа лица цианотична, возникают петехиальные кровоизлияния в склеры и конъюнктивы. Дыхание учащённое, аритмичное. Артериальное и центральное венозное давление повышено, выраженная тахикардия, аритмии. На ЭКГ — длительные постгипоксические изменения в миокарде, расстройства ритма, нарушения атриовентрикулярной и внутрижелудочковой проводимости. Потребность в кислороде у таких больных повышена, характерна значительная гиперкоагуляция.
ОКАЗАНИЕ ПЕРВОЙ ПОМОЩИ
Прежде всего необходимо как можно быстрее освободить шею больного от сдавливающей петли. Если при этом имеются хотя бы минимальные признаки жизнедеятельности, то после комплекса реанимационных мероприятий и интенсивной терапии, как правило, наступает выздоровление.
К сердечно-лёгочной реанимации следует приступать всегда, если отсутствуют признаки биологической смерти.
При технических сложностях интубации трахеи показана срочная коникокрикотомия.
Почти у всех пострадавших при проведении сердечно-лёгочной реанимации наступает регургитация, которую можно предупредить, используя приём Селлика, портативные вакуумные электроотсосы.
При аспирации желудочного содержимого необходима срочная интубация трахеи с последующим удалением содержимого из трахеобронхиального дерева, а через несколько дыхательных циклов — с промыванием трахеи
ибронхов 4% р-ром натрия гидрокарбоната с добавлением гидрокортизона (предупреждение аспирационной пневмонии и синдрома Мендельсона).
Вмашине «Скорой помощи» необходимо проводить ИВЛ в режиме умеренной гипервентиляции по полуоткрытому контуру ручным или автоматическим способом с предельной оксигенацией вдыхаемой смеси (60–70% кислорода).
Последовательность оказания неотложной помощи на месте происшествия
ипри транспортировке в стационар:
■ освобождение шеи пострадавшего от сдавливающей петли;
■обеспечение проходимости дыхательных путей;
■при отсутствии сознания, дыхания, кровообращения — сердечно-лё- гочная реанимация в полном объёме;
■пункция вены;
■при технических сложностях интубации трахеи — коникотомия;
■при регургитации — приём Селлика и вакуумные отсосы;
■при аспирации — срочная интубация;
■ИВЛ в режиме умеренной гипервентиляции с 60–70% содержанием кислорода во вдыхаемой смеси;
■натрия гидрокарбонат 4% р-р 200 мл в/в;
■при сохранённой удовлетворительной сердечной деятельности и судорогах — натрия оксибат 20% р-р — 10–20 мл;

Травматология ■ 487
■бензодиазепины (диазепам) 0,2–0,3 мг/кг (2–4 мл) в комбинации с натрия оксибатом 80–100 мг/кг в/в;
■кристаллоиды, 5–10% р-р декстрозы в/в (400 мл);
■противоотёчная терапия головного мозга: глюкокортикоиды в пересчёте на 60–90 мг преднизолона в/в, фуросемид 20–40 мг в/в;
■транспортировка в стационар с продолжающейся ИВЛ и инфузионной терапией, наложенным шейным воротником-шиной.
СТАЦИОНАРНОЕ ЛЕЧЕНИЕ
Основной метод стационарного лечения больного, перенёсшего тяжёлую странгуляционную асфиксию, — ИВЛ, которую проводят в отделении реанимации в течение от 4 ч до 2–3 сут. Показаниями к ней следует считать нарушения дыхания, отсутствие сознания, возбуждение и повышение мышечного тонуса, судороги. ИВЛ следует проводить в режиме, поддерживающем раСО2 в пределах 28–32 мм рт.ст.
Для купирования судорог и мышечного возбуждения показана полная мышечная релаксация антидеполяризующими миорелаксантами. Тотальную кураризацию и ИВЛ следует проводить до полного исчезновения судорог, гипертонуса и восстановления ясного сознания.
В качестве антигипоксантов и седативных средств целесообразно использовать натрия оксибат, бензодиазепины в сочетании с барбитуратами в небольших дозах.
Метаболический ацидоз корригируют внутривенным введением 4–5% р-ра натрия гидрокарбоната (под контролем кислотно-основного состояния). Для борьбы с гиперкоагуляцией и улучшения реологических свойств крови применяют гепарин натрия (под контролем времени свёртывания крови, а при необходимости — коагулограммы) и низкомолекулярные декстраны.
Практически у всех пострадавших в постасфиксическом периоде развивается пневмония. Этому способствуют нарушения трахеобронхиальной проходимости, регургитация, острая эмфизема лёгких, повышение проницаемости альвеолярно-капиллярных мембран вследствие тяжёлой гипоксии. Поэтому необходимы профилактика и лечение этого осложнения (антибиотикотерапия, сульфаниламидные препараты, паровые ингаляции, вибрационный массаж грудной клетки, горчичники на спину и т.д.).
При повешении иногда возникают переломы позвоночника в шейном отделе. В связи с этим всех пострадавших необходимо госпитализировать с фиксационным воротником-шиной, а в приёмном покое им следует провести рентгенографию шейного отдела позвоночника.

488 ■ Глава 14
Глава 14
НЕОТЛОЖНЫЕ СОСТОЯНИЯ В ПСИХИАТРИИ И НАРКОЛОГИИ
ОБЩИЕ ПРИНЦИПЫ ОКАЗАНИЯ НЕОТЛОЖНОЙ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ ПСИХИЧЕСКИХ РАССТРОЙСТВАХ
Психическое расстройство — болезненное состояние человека с психопатологическими или поведенческими проявлениями, обусловленными воздействием биологических, социальных, психологических и других факторов.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Выделяют следующие причины психических болезней.
■Эндогенные [хромосомные, наследственные, с наследственным предрасположением или многофакторные (шизофрения и аффективные расстройства)].
■Экзогенные [обусловленные выявленными внешними биологическими факторами (ЧМТ, инфекции и интоксикации)].
■Психогенные [основной этиологический фактор — конфликт личности
снеприемлемой для неё ситуацией в системе межличностных отношений, порождающий психотравмирующую ситуацию (неврозы, психопатии или декомпенсации патологических личностных нарушений, реактивные состояния)].
■Соматогенные (обусловленные соматическим заболеванием).
Особое место в психиатрической практике отводят заболеваниям, сопровождающимся психическими расстройствами [олигофрения, инволюционные психозы, сенильное (старческое) слабоумие], а также болезням зависимости (алкоголизм, наркомании и токсикомании).
КЛАССИФИКАЦИЯ. Учитывая достаточную сложность систематики раздела психических и поведенческих расстройств МКБ-10 при оказании скорой медицинской помощи допустимо оперировать синдромологическими или (в крайнем случае) симптоматическими понятиями.
ЮРИДИЧЕСКИЕ ВОПРОСЫ ОКАЗАНИЯ ПСИХИАТРИЧЕСКОЙ ПОМОЩИ
Психотическое расстройство характеризуется утратой больным чувства реальности и критического отношения к своему болезненному состоянию, а также бредовыми, галлюцинаторными, выраженными депрессивными и иными нарушениями, определяющими его поведение и приводящими к выраженным нарушениям социальной и биологической адаптации.

Неотложные состояния в психиатрии и наркологии ■ 489
■При возникновении у человека заметных психотических расстройств, сопровождающихся неправильным поведением и поступками, которые угрожают его жизни и безопасности окружающих лиц, медицинскую помощь должен оказывать врач-психиатр (Закон Российской Федерации «О психиатрической помощи и гарантиях прав граждан при её оказании», принят Верховным Советом РФ 2 июля 1992 г). B этих случаях возможно привлечение врачей-психиатров специализированных (психиатрических) бригад скорой медицинской помощи, амбулаторного и стационарного звена. Однако не во всех регионах имеется разветвленная сеть специализированных психиатрических учреждений, врачи которой могут в любой момент оказать как консультативную, так и лечебную психиатрическую помощь.
■При оказании медицинской помощи психически больным необходимо знать основной спектр юридических вопросов оказания экстренной психиатрической помощи, и в первую очередь для того, чтобы не нарушать положения действующего законодательства.
■В нашей стране психиатрическую помощь с 1 января 1993 г осуществляют в соответствии с Законом РФ «О психиатрической помощи и гарантиях прав граждан при её оказании», регулирующим правовые отношения при оказании гражданам психиатрической помощи (включая психиатрическое обследование, диагностику, лечение, уход, реабилитацию как во внебольничных, так и в стационарных условиях).
Это закон прямого действия, большинство его норм не нуждается при применении на практике в дополнительных ведомственных приказах или инструкциях.
Закон РФ «О психиатрической помощи и гарантиях прав граждан при её оказании».
■Гарантирует оказание психиатрической помощи лицам, страдающим психическими расстройствами на основе принципов законности, гуманности и соблюдения прав человека и гражданина.
■Устанавливает добровольность обращения за психиатрической помощью, которая оказывается при добровольном обращении лица или с его согласия, за исключением специально предусмотренных случаев (несовершеннолетние в возрасте до 15 лет, а также лица, признанные судом недееспособными), когда психиатрическая помощь оказывается по просьбе или с согласия их законных представителей: родителей, усыновителей, опекунов.
■Предусматривает исключения из принципа добровольного обращения (при госпитализации в психиатрический стационар, и в амбулаторной практике), т.е. возможность оказания помощи психически больным в недобровольном порядке без их согласия (или без согласия их законных представителей).
ПОРЯДОК ГОСПИТАЛИЗАЦИИ В ПСИХИАТРИЧЕСКИЙ СТАЦИОНАР
Оказание психиатрической помощи обычно начинают с психиатрического освидетельствования, чтобы определить, имеется ли у обследуемого психическое расстройство, нуждается ли он в психиатрической помощи, и если нуждается, то в каком виде. Освидетельствование нельзя проводить заочно, без личного контакта врача с пациентом. Для того чтобы освиде-
