
5 курс / Психиатрия и наркология для детей и взрослых (доп.) / Диагностика_и_лечение_психических_и_наркологических_расстройств (3)
.pdf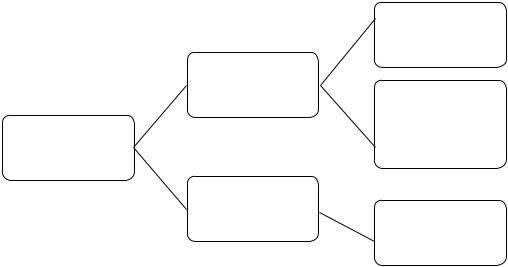
ПФТ или наличием патологии гипофиза и репродуктивной сферы. В первом случае это поможет при выборе препарата и его дозы, а во втором — позволит вовремя выявить и верифицировать патологическую ГПРЛ другой этиологии (проведение МРТ и др.).
Динамические (после достижения стабильной дозировки) исследования рекомендованы для выявления бессимптомной ГПРЛ, решения вопроса о коррекции ГПРЛ (снижение дозы, замена препарата, корректирующая терапия), контроля в процессе коррекции и предупреждения долгосрочных осложнений. Кроме того, при отсутствии ГПРЛ и наличии клинических проявлений синдрома ГПРЛ необходимо исследование уровней эстрадиола, тестостерона, ЛГ, ФСГ; УЗИ органов малого таза; консультация гинеколога, остеолога и кардиолога с целью выявления коморбидной патологии.
Вопрос мониторинга уровня пролактина у пациентов, получающих терапию антипсихотиками, важен с точки зрения раннего выявления. Определение уровня пролактина не входит в обязательные исследования в рутинной клинической практике, поэтому необходимо определить четкие показания для проведения этого анализа. Мы считаем, что необходимость мониторинга зависит от пролактогенной активности антипсихотика, вероятности риска развития ГПРЛ, связанной с особенностью эндокринных дисфункций у пациента и представленностью клинических проявлений ГПРЛ. Именно с этих позиций основные диагностические подходы приведены на рисунках 2, 3.
|
При достижении |
|
стабильной дозы |
|
препарата |
При достижении |
|
стабильной дозы |
При ГП |
препарата |
|
|
и недостаточном |
|
терапевтическом |
Мониторинг уровня |
ответе замена АП |
(арипипразол, |
|
пролактина |
зипрасидон) |
Появление |
|
клинических |
3амена АП |
симптомов ГП |
|
|
(арипипразол |
|
зипрасидон) |
Рис. 2. Мониторинг уровня пролактина при приеме АП с высокой пролактогенной активностью
50

Назначение АП, редуцирующего уровень ПР (арипипразол)
Клинические признаки ГП
Назначение агонистов дофамина
Мониторинг пролактина (бромокриптин, каберголин)
Пациенты из группы риска |
|
Назначение |
после достижения |
|
пролактинстабилизирую- |
стабильной дозы АП |
|
щего АП (арипипразол) |
Рис. 3. Мониторинг уровня пролактина при использовании АП с низкой пролактигенной активностью
Подходы к коррекции СНГПРЛ
Существует несколько подходов для минимизации СНГПРЛ:
••постепенная титрация дозировок антипсихотических препаратов;
••снижение доз антипсихотических препаратов при наличии высокого уровня пролактина;
••изменение основной антипсихотической терапии (назначение антипсихотика, у которого отсутствует или слабо выражен пролактиногенный эффект);
••назначение корректирующей терапии.
При хорошем терапевтическом ответе возможна коррекция доз, т. к. гиперпролактинемия — дозозависимый побочный эффект, или проведение коррекционной терапии агонистами дофаминовых рецепторов (бромокриптин, каберголин).
При достижении терапевтически эффективной дозировки, сопровождающейся развитием ГПРЛ, первым шагом для коррекции рекомендовано снижение дозы антипсихотика до минимально эффективной (имеется в виду антипсихотическая эффективность). Длительность терапии также имеет большое значение. К примеру, длительная терапия пролактинстимулирующим антипсихотиком может приводить к постепенной нормализации пролактина (видимо, за счет адаптации D2-рецепторов к антипсихотику). Однако уровень пролактина в большинстве случаев остается выше нормы. Необходимо помнить и о том, что важен способ применения лекарственных препаратов. При терапии пролонгированными препаратами (внутримышечные инъекции) высокий уровень пролактина может сохраняться даже после 6 месяцев после отмены. С другой стороны, имеются данные о том, что применение пролонгированных форм рисперидона и палиперидона
51
Рекомендовано к покупке и изучению сайтом МедУнивер - https://meduniver.com/
приводит к повышению уровня пролактина практически у всех пациентов, но клиническая симптоматика НГПРЛ выявляется лишь у 1–3% из них.
На наш взгляд, в случае адекватной антипсихотической терапии (достижения стабильной дозировки антипсихотика и удовлетворительного психического состояния пациента) коррекцию СНГПРЛ следует начинать со снижения дозировок антипсихотика и назначения корректирующих препаратов (агонистов дофамина). С другой стороны, если принято решение о целесообразности медикаментозной коррекции ГПРЛ, следует учитывать, что агонисты D2-рецепторов (препараты, наиболее часто применяемые для коррекции ГПРЛ), могут способствовать экзацербации психопатологического процесса за счет повышения содержания дофамина и, в свою очередь, имеют побочные эффекты. С учетом этих моментов, проведение коррекционных мероприятий по купированию СНГП в психиатрической практике имеет ряд особенностей, к которым относятся следующие:
••постепенное наращивание доз корректора;
••применение умеренных доз агонистов дофамина;
••прием корректора после еды;
••ежемесячный мониторинг уровня пролактина.
Следует подчеркнуть, что приоритет в разработке методов коррекции патологических форм ГПРЛ принадлежит эндокринологам в связи с тем, что повышение секреции пролактина уже длительное время является актуальной проблемой ряда нейроэндокринных заболеваний (аденомы гипофиза, гипотиреоз и др.). С этой целью в эндокринологической практике используют различные фармакологические препараты, которые по механизмам дофаминостимулирующего эффекта разделяются на ряд групп.
Учитывая механизм развития СНГПРЛ, в последние годы все больше внимания уделяется изучению эффективности и переносимости медикаментозной коррекционной терапии указанного побочного эффекта агонистами дофаминовых рецепторов. Среди них можно выделить препараты трех поколений. К агонистам дофаминовых рецепторов 1-го поколения относятся эрголиновые производные спорыньи: бромокриптин, перголид, метерголин, лизурид, тергулид, месулергин и др. Из перечисленных лекарственных средств наибольшее распространение как в эндокринологической, так и в психиатрической практике получил бромокриптин. Препарат является стимулятором центральных и периферических дофаминовых рецепторов короткого действия. Пролактинснижающий эффект отмечается через 1–2 часа после приема бромокриптина, достигает максимума через 5–10 часов и сохраняется на уровне, близком к максимальному, в течение 8–12 часов.
Несмотря на значительный опыт использования и ценовую доступность препарата, бромокриптин имеет и ряд отрицательных аспектов использования, которые снижают приверженность пациентов терапии этим препаратом. Короткая продолжительность пролактин-ингибирующего действия обусловливает необходимость регулярного приема терапевтических доз препарата 2–3 раза в сутки. Бромокриптин не является селективным D2-миметиком — помимо D2-рецепто-
52
ров взаимодействует с D1-рецепторами, α-1-адренорецепторами и серотониновыми рецепторами, в связи с чем терапию бромокриптином отличают достаточно высокая частота и широкий спектр побочных эффектов. В среднем побочные эффекты наблюдаются у 23% больных при приеме бромокриптина, 12% пациентов вынуждены прерывать лечение из-за выраженных побочных эффектов. Наиболее частые побочные эффекты, обусловленные приемом бромокриптина: тошнота, рвота, запор, боли в эпигастрии, сонливость, головная боль, головокружение, артериальная гипотензия.
Несовершенство аналогов дофамина первого поколения послужило поводом для создания новых агонистов дофамина второго поколения — хинаголид и третьего поколения — каберголин, селективных в отношении D2-рецепторов и характеризующихся большей эффективностью и лучшей переносимостью.
Хинаголид является неэрголиновым стимулятором дофаминовых D2-рецеп- торов (производное трициклических бензогуанолинов). Снижение уровня пролактина в крови при приеме хинаголида сохраняется около 24 часов, что позволяет назначать препарат однократно в течение суток. Препарат позволяет нормализовать содержание пролактина у больных, резистентных к бромокриптину. В настоящее время к последним достижениям в области лечения гиперпролактинемии относится появление 3-го поколения агонистов дофамина — каберголина, являющегося производным эрголина с высокоселективным, мощным и пролонгированным пролактин-ингибирующим действием, обусловленным прямой стимуляцией D2-дофаминовых рецепторов лактотропных клеток гипофиза. Снижение уровня пролактина в плазме отмечается через 3 часа после приема каберголина и сохраняется в течение 7–28 дней у пациентов с гиперпролактинемией. Благодаря пролонгированному действию препарат назначается всего 1–2 раза в неделю. Каберголин эффективен в 90% случаев у пациентов, резистентных к бромокриптину, и в 70% — к хинаголиду.
Частота развития побочных эффектов на фоне приема каберголина значительно ниже в сравнении с бромокриптином. Наиболее часто пациенты отмечают жалобы со стороны желудочно-кишечного тракта (тошнота, рвота), слабость, головокружение, головную боль. Обычно эти симптомы умеренно или слабо выражены, появляются в течение первых 2 недель приема и в дальнейшем проходят самостоятельно. Хорошая переносимость каберголина позволяет при необходимости использовать его большие дозы.
Данные собственных исследований показали, что каберголин и бромокриптин в целом сопоставимы по эффективности купирования СНГПРЛ. В то же время каберголин превосходит бромокриптин по ряду параметров. Во-первых, по влиянию на уровень пролактина, что проявляется в снижении показателей гормона у всех больных; во вторых — способствует более гармоничной редукции клинических и гормональных проявлений СНГПРЛ; в третьих — более удобным режимом дозирования (1–2 раза в неделю, по сравнению с ежедневным приемом бромокриптина, что позволяет снизить суточную фармакологическую нагрузку больного; в четвертых — незначительным количеством побочных эффектов, что
53
Рекомендовано к покупке и изучению сайтом МедУнивер - https://meduniver.com/
способствует приверженности терапии. Эти данные позволяют рекомендовать каберголин для проведения корректирующей терапии у больных, в клинической структуре СНГПРЛ которых преобладает специфическая клиническая симптоматика (галакторея, НМЦ, сексуальные расстройства и др.). Следует отметить, что в психиатрической практике достаточно часто обсуждаются вопросы о ценовой доступности препаратов для пациентов. Данные по изучению этого вопроса позволяют говорить об эквивалентности затрат на проведение курсового лечения бромокриптином и каберголином.
Таким образом, при выборе корректирующих препаратов (агонистов дофамина) в отношение СНГПРЛ в психиатрической практике необходимо учитывать следующие параметры: фармакологические свойства препарата — эффективность в отношении подавления секреции пролактина, селективность действия, длительность действия, переносимость, а также удобство дозирования.
Согласно данным критериям в настоящее время каберголин можно отнести к препаратам первого выбора для коррекции СНГПРЛ. Использование каберголина как корректора СНГПРЛ позволяет минимизировать или полностью устранить проявления гипогонадизма, что наиболее важно для пубертатного периода развития, а также нормализовать менструальный цикл у женщин репродуктивного возраста. В настоящее время препарат не имеет противопоказаний к использованию во время беременности. Использование каберголина для терапии и профилактики сексуальных нарушений, вызванных ГПРЛ, позволяет повысить комплаентность и качество жизни пациентов с психическими заболеваниями, предотвращая возможность отказа от основной терапии антипсихотиками.
Режим дозирования 1–2 раза в неделю является оптимальным и удобным, что может позволить снизить суточную загруженность фармакологическими препаратами. Хорошая переносимость, отсутствие обострения психического заболевания в период коррекции нейролептической ГПРЛ, более редко возникающие побочные эффекты по сравнению с препаратами предыдущего поколения позволяют создать прочную основу соблюдения стабильности режима терапии больных с психическими расстройствами.
ЗАКЛЮЧЕНИЕ
Взаключение необходимо подчеркнуть, что приведенные данные зарубежных
иотечественных авторов свидетельствуют о высокой частоте встречаемости осложнений длительно существующей нейролептической гиперпролактинемии, к которым относятся метаболические нарушения, в частности сахарный диабет 2 типа, остеопороз, онкологические и сердечно-сосудистые заболевания. Кроме того, НГП оказывает негативное влияние на иммунные и когнитивные процессы у страдающих психическими расстройствами больных, длительно принимающих психотропные препараты.
54
Своевременная диагностика и коррекция ГПРЛ значительно минимизируют риск развития серьезных соматических заболеваний, улучшат комплаенс и социальное функционирование, а также в значительной степени снизят дополнительные финансовые затраты на терапию больных с психическими расстройствами.
Информированность практических врачей в этих вопросах будет способствовать улучшению социального функционирования, качества жизни и соматического здоровья у больных с психическими расстройствами.
Список литературы
1.Горобец Л. Н., Мазо Г. Э. Нейроэндокринные дисфункции при использовании психофармакотерапии: клиника, диагностика, факторы риска и коррекция // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2014. — Т. 114, № 10. — С. 122–130.
2.Горобец Л. Н., Мазо Г. Э. Гиперпролактинемия при использовании антипсихотиков второго поколения: принципы профилактики, диагностики и коррекции // Обозрение психиатрии и медицинской психологии им. В. М. Бехтерева. — 2017. — № 1. — С. 63–70.
3.Мазо Г. Э. Перспективы развития эндокринологической психиатрии // Современные достижения в диагностике и лечении эндогенных психических расстройств: сб. научных трудов. — СПб., 2008. — С. 210–224.
4.Мазо Г. Э., Никифорова Ю. С., Щедрина Л. В. Влияние депрессии при шизофрении на уровень BDNF // Журнал психиатрии и психофармакотерапии им. П. Б. Ганнушкина. — 2015. — Т. 17. — № 1. — С. 12–17.
5.Alpay M. A., Tutuncu R., Oner I. et al. Relationship between plasma levels of prolactin and the severity of negative symptoms in patients with schizophrenia // Bull. Clin. Psychopharmacol. — 2015. — Vol. 25, N. 1. — P. 27–37.
6.Basson R., Rees P., Wang R. X. et al. Sexual function in chronic illness // J. Sex. Med. — 2010. — Vol. 7 (1), Pt. 2. — P. 374–88.
7.Bushe C., Shaw M., Peveler R. A review of the association between antipsychotic use and hyperprolactinaemia // J. Psychopharmacol. — 2008. — Vol. 22. — P. 46–55.
8.Cookson J., Hodgson R., Hiram J. W. Prolactin, hyperprolactinaemia and antipsychotic treatment: a review and lessons for treatment of early psychosis // J. Psychopharmacol. — 2012. — Vol. 26. — P. 42–51.
9.Inder W. J., Castle D. Antipsychotic-induced hyperprolactinaemia // Aust. NZ J. Psychiatry. — 2011. — Vol. 45. — P. 830–837.
10.Laita P., Cifuentes A., Doll A., Lorente C., Cortés I., Parellada M. et al. Antipsychotic-related abnormal involuntary movements and metabolic and endocrine side effects in children and adolescents // J. Child. Adolesc. Psychopharmacol. — 2007. — Vol. 17. — P. 487–502.
11.Lally J., MacCabe J. H. Antipsychotic medication in schizophrenia: a review // Br. Med. Bull. — 2015. — Vol. 114 (1) . — P. 169–179.
12.Leucht S., Cipriani A., Spineli L. et. al. Comparative e cacy and tolerability of 15 antipsychotic drugs in schizophrenia: a multiple-treatments meta-analysis // Lancet. — 2013. — Vol. 382. — P. 951–962.
13.Montalvo I., Gutierrez-Zotes A., Creus M. Increased prolactin levels are associated with impaired processing speed in subjects with early psychosis // Plos One. February. — 2014. — Vol. 9, Issue 2. — e89428; P. 1–9.
55
Рекомендовано к покупке и изучению сайтом МедУнивер - https://meduniver.com/
14.Montejo A. L. Prolactin awareness: an essential consideration for physical health in schizophrenia // Eur. Neuropsychopharmacol. — 2008. — Vol. 18, Suppl. 2. — P. 101–130.
15.Montejo A. L., Majadas S., Rico-Villademoros F. et al. For the Spanish Working Group for the Study of Psychotropic-Related Sexual. Frequency of sexual dysfunction in patients with a psychotic disorder receiving antipsychotics // J. Sex. Med. — 2010. — Vol. 7. — P. 3404– 3413.
16.Park Y. W., Kim Y., Lee J. H. Antipsychotic-induced sexual dysfunction and its management // World J. Mens. Health. — 2012. — Vol. 30 (3). — P. 153–159.
17.Serretti A., Chiesa A. A meta-analysis of sexual dysfunction in psychiatric patients taking antipsychotics // Int. Clin. Psychopharmacol. — 2011. — Vol. 26, N 3. — P. 130–140.
18.Volavka J., Czobor P., Cooper T. B. et al. Prolactin levels in schizophrenia and schizoaffective disorder patients treated with clozapine, olanzapine, risperidone, or haloperidol // J. Clin. Psychiatry. — 2004. — Vol. 65. — P. 57–61.
Список сокращений
ВИП — вазоинтестинальный пептид ГПРЛ — гиперпролактинемия ГТРГ — гонадотропин-рилизинг-гормон
ДА — дофамин ИЛ — интерлейкин
кДА — килодальтон ЛГПРЛ — лекарственная гиперпролактинемия
МГПРЛ — медикаментозная гиперпролактинемия ПИФ — пролактин-ингибирующие факторы
ПСФ — пролактин-стимулирующие факторы ПРЛ — пролактин ПФТ — психофармакотерапия
СГПРЛ — синдром гиперпролактинемии СНГПРЛ — синдром нейролептической гиперпролактинемии СТГ — соматотропный гормон ТТРГ — тиреотропин-рилизинг-гормон
цАМФ — циклический аденозинмонофосфат ЦНС — центральная нервная система
ФАРМАКОТЕРАПИЯ АУТОХТОННЫХ НЕПСИХОТИЧЕСКИХ РАССТРОЙСТВ
А. П. Коцюбинский, Г. Э. Мазо
ВВЕДЕНИЕ
Внастоящее время вопрос фармакотерапии непсихотических аутохтонных психических расстройств можно с определенной долей уверенности считать одним из самых сложных, противоречивых и мало разработанных в клинической психиатрии. Этому способствует ряд обстоятельств.
Сегодня основанием для разработки терапевтических подходов при любой патологии, включая и психические расстройства, является принцип доказательной медицины, согласно которому все врачебные назначения должны быть обоснованными. Решение о целесообразности применения определенного терапевтического подхода принимается на основании серии плацебо-контролируемых исследований и последующих мета-обзоров их результатов.
Но для проведения репрезентативных исследований с позиции доказательной медицины необходим ряд условий.
Впервую очередь — выделение наиболее гомогенной выборки пациентов. Именно поэтому для тестирования основных психотропных препаратов (анти
психотиков, антидепрессантов) используются преимущественно пациенты
сочерченными манифестными проявлениями психических заболеваний. Кроме того, в большинстве исследований регистрация личностных расстройств рассматривается как критерий исключения пациента из тестирования.
Второе условие — наличие валидных психометрических инструментов, чувствительных к регистрации изменений, происшедших в процессе терапии. Но психометрические шкалы, применяемые у пациентов с манифестными проявлениями аутохтонных психических расстройств, не всегда могут точно регистрировать симптоматику в группе с непсихотическими аутохтонными нарушениями. Например, широко используемые для оценки динамики в состоянии пациентов
сшизофрений шкалы PANSS, BPRS не отражают все разнообразие клинических проявлений у пациентов с шизотипическими нарушениями. Это же касается и шкал для оценки депрессии. Известно, что для подпороговых депрессивных расстройств характерна широкая представленность сомато-вегетативных расстройств, которые не так обширно представлены в широко используемых психометрических инструментах.
Кроме того, существуют общепринятые подходы к использованию психометрических инструментов, которые диктуют оценку состояния лишь за последнюю неделю. При этом периодические или кратковременные нарушения, определяющие тяжесть симптоматики и влияющие на функционирование пациентов, не всегда оказываются корректно оцененными.
57
Рекомендовано к покупке и изучению сайтом МедУнивер - https://meduniver.com/
Необходимо обратить внимание и на отсутствие специализированных критериев оценки динамики и результативности терапии у пациентов с непсихотическими аутохтонными расстройствами, так как такие показатели, как «респонс» или «ремиссия», были выработаны на основании оценки состояния у пациентов с манифестными проявлениями аутохтонных психических расстройств.
Вероятно, именно эти обстоятельства можно рассматривать как причину того, что при обсуждении вопросов терапии непсихотических аутохтонных расстройств в большинстве случаев происходит экстраполяция результатов исследований, а зачастую и клинических рекомендаций, которые разработаны для пациентов с манифестной шизофренией, биполярными и аффективными расстройствами. Но непсихотические аутохтонные расстройства имеют специфические клинические характеристики и особенности реагирования на психофармакологические препараты.
Необходимо признать, что психофармакологическая доступность в группе пациентов с непсихотическими аутохтонными психическими расстройствами оказывается меньшей, чем при манифестных психических заболеваниях. Это может быть связано с атипичностью структуры психопатологического состояния, в котором сложно переплетается симптоматика различных регистров (аффективная, процессуальная, невротическая). На сложности в выборе терапевтического подхода и тенденции к формированию затяжных, склонных к хроническому течению состояний при атипичных синдромах в рамках манифестных психических заболеваний указывается многими авторами (Вовин Р. Я., Аксенова И. О., 1982; Краснов В. Н., 1997; Смулевич А. Б., 2007б; Мазо Г. Э., Незнанов Н. Г., 2012; Helmchen H., 1974; Lopez-Ibor А. J., 1974, 1992). Кроме того, в структуре непсихотических аутохтонных психических заболеваний регистрируется широкая представленность личностных нарушений, которая не только усложняет картину заболевания для клинической диагностики, но и неблагоприятно влияет на результативность терапии.
В научной литературе обсуждается вопрос о выразительности психических нарушений и терапевтической чувствительности. Большинство авторов признают существование прямых корреляций между высокой интенсивностью болезненных явлений и хорошей терапевтической реактивностью (Helmchen H., 1974; Lopez-Ibor A. J., 1974). При четко очерченных психопатологических синдромах (в большей степени это относится к аффективным заболеваниям) регистрируется хорошая терапевтическая динамика. Напротив, при неглубоких психопатологических нарушениях часто регистрируется медленное начало заболевания, разнообразные доманифестные проявления, торпидное течение. Спектр психопатологических проявлений в таких случаях отличается стертостью, монотонностью, атипичностью (в виде включения в симптоматику выраженных тревожных и невротических расстройств), что ассоциируется с плохим терапевтическим прогнозом при использовании психофармакотерапии. Этот факт подтверждается и в проведенных нами исследованиях, демонстрирующих
58
низкое качество ремиссии у пациентов с непсихотическими аутохтонными расстройствами.
Пациенты с подпороговыми аутохтонными расстройствами более чувствительны к побочным эффектам психофармакотерапии. Возможно, в ряде случаев это определяется резидуальной органической или сосудистой патологией. Но необходимо принимать во внимание и то, что пациенты склонны к фиксации и вторичной переработке возникающих при лечении побочных эффектов. Особое значение это приобретает в группе больных с ипохондрической симптоматикой, проявлениями соматизированной тревоги, наличием панических атак. Появление побочных эффектов (в том числе адаптационных) в таком случае оказывается тесно вплетаемым в спектр болезненных нарушений и влечет за собой отказ от лечения.
При составлении лечебного плана важно иметь в виду, что существует большой пул исследований, демонстрирующих ранний отказ от терапии среди пациентов с непсихотическими нарушениями даже в случаях применения психотерапевтических методик (Johansson H., Ekund M., 2006; De Panfilis C. et al., 2012). Наиболее частыми предикторами отказа от терапии являются: молодой возраст, наличие нарушений пищевого поведения и отсутствие терапевтического альянса. Это определяет важность разработки специальных программ для повышения приверженности к терапии пациентов с непсихотическими аутохтонными расстройствами. Родственники больных должны быть хорошо инструктированы об особенностях действия психотропных средств, возможных побочных явлениях и мерах, рекомендуемых в случае их возникновения. В условиях некруглосуточного наблюдения, являющихся достаточно частыми при терапии пациентов с непсихотическими расстройствами, это позволяет, с одной стороны, раньше обнаружить те или иные осложнения, а с другой — избежать формирования семейной негативной установки по отношению к проводимому лечению.
При обсуждении вопросов терапии необходимо четко представлять целевые показатели, которые при терапии расстройств шизофренического спектра достаточно дискутабельны, зависят от формы течения, длительности, прогредиентности заболевания. Ремиссионная цель терапии в таком случае определяется достаточно широким диапазоном характеристик: от редукции поведенческих нарушений, возможно полной редукции позитивных симптомов или минимизации выраженности негативных нарушений — до достижения состояния, когда исчезает выраженность критериев, достаточных для постановки диагноза процессуального заболевания, вплоть до практического выздоровления, особенно при непсихотических проявлениях заболевания.
В случаях непсихотических психических расстройств, когда, помимо психопатологических проявлений, имеется большой удельный вес личностных нарушений, полного устранения болезненных симптомов достичь практически невозможно. Понимание этого ограждает врача от стремления использовать весь арсенал психофармакологических средств, с тем чтобы, манипулируя ими, добиться полного устранения симптомов; такая тактика в ряде случаев может ока-
59
Рекомендовано к покупке и изучению сайтом МедУнивер - https://meduniver.com/
