
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1 -
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 1
- •Глава 2
- •Глава 2
- •Глава 2
- •Глава 2
- •Глава 2
- •Глава 2
- •Глава 2
- •Глава 2
- •Глава 2
- •Глава 2
- •Глава 3
- •Глава 3
- •Глава 3
- •Глава 3
- •Выделение вирусов
- •Выделение бактерий
- •Глава 3
- •Глава 3
- •Хламидийная инфекция
- •Глава 3
- •Энтеровирусы
- •Глава 3
- •Вирусный гепатит в (hbv)
- •Глава 3
- •Вирусный гепатит с (hcv)
- •Вирусный гепатит д (hdv)
- •Глава 3
- •Вирусный гепатит е (hev)
- •Вирус простого герпеса
- •Глава 3
- •Листериоз
- •Глава 3
- •Парвовирус в19
- •Глава 3
- •Краснуха
- •Стрептококк группы в
- •Сифилис
- •Глава 3
- •Глава 3
- •Глава 3
- •Глава 3 Токсоплазмоз
- •Глава 3
- •Ветряная оспа
- •Глава 3
- •Глава 3 Урогенитальные микоплазмы
- •Кандидоз
- •Глава 3 Туберкулез
- •Литература
- •Глава 4
- •А. И. Соловьев, т. В. Севастьянова
- •Глава 4
- •Глава 4
- •Глава 4 Фото 3. Тот же случай гидроцефалии
- •Глава 4
- •24 Недели на аутопсии
- •Глава 4
- •Глава 4
- •40 Недель
- •500 Уд/мин, достигая 700—800 уд/мин
- •Глава 4
- •Глава 4
- •Глава 4
- •Глава 4
- •Глава 4
- •Глава 4
- •Глава 4
- •Глава 4
- •Глава 4
- •Глава 1
- •Глава 4
- •Глава 4
- •Глава 4
- •Глава 5
- •В. К. Чайка, н.Я. Жилка, н.В. Сурина, н.А. Фирсова, б.А. Иотенко, и.В. Новикова, н.Н. Шемякина, см. Корниенко, в.А. Каверина, о.Н. Роговая, ю.А. Батман, д.А. Бессонов, н.Г. Михно,
- •5.1. Токсоплазмоз
- •Глава 5
- •Этиология
- •Глава 5
- •Клинические проявления
- •Глава 5
- •Глава 5 Врожденный токсоплазмоз
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5 Диагностика у новорожденных
- •Лечение беременных
- •Глава 5
- •Профилактика
- •Глава 5
- •Глава 5
- •Лечение токсоплазменной инфекции в латентной стадии не проводится.
- •Глава 5
- •5.2. Краснуха
- •Этиология
- •Глава 5 Клиническая картина
- •Глава 5
- •Глава 5
- •Глава 5
- •Диагностика у беременной женщины
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •53. Цитомегаловирусная инфекция
- •Глава 5 Схема 5.2. Последствия материнской цмв-инфекции Этиология
- •Глава 5
- •Клиническая картина
- •Глава 5
- •Глава 5 Примечание. * — врожденный порок развития.
- •Глава 5
- •Глава 5
- •Диагностика у матери
- •Глава 5
- •Глава 5
- •Глава 5
- •Лечение беременных
- •Лечение новорожденного
- •Глава 5
- •Профилактика
- •Глава 5 Схема 5.5. Алгоритм тактики ведения беременности при подозрении на первичную цитомегаловирусную инфекцию
- •Глава 5
- •Глава 5
- •Этиология
- •Глава 5
- •Глава 5 Клиническая картина
- •Глава 5
- •Глава 5
- •Глава 5
- •Диагностика у беременной
- •Глава 5
- •Глава 5
- •Лечение беременной
- •Глава 5 —
- •Лечение новорожденных
- •Глава 5
- •Профилактика
- •Глава 5
- •5.5. Парвовирус в19
- •Глава 5
- •Глава 5
- •Клиническая картина
- •Глава 5
- •Глава 5
- •Лечение
- •Профилактика
- •Парвовирус в19 в редких случаях вызывает неблагоприятный исход беременности.
- •Глава 5
- •Этиология
- •Глава 5
- •Патогенез
- •Клиническая картина
- •Глава 5
- •Глава 5
- •Врожденная инфекция
- •Инфекция у новорожденного
- •Глава 5
- •Диагностика у беременной
- •Глава 5
- •Профилактика у беременных
- •Глава 5
- •Глава 5
- •Глава 5
- •5.7. Сифилис
- •Глава 5
- •Глава 5
- •Врожденный сифилис
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Лечение беременных
- •Глава 5
- •Лечение новорожденных
- •Глава 5
- •Глава 5
- •Глава 5
- •5.8. Вич инфекция
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5
- •Диагностика вич-инфекции
- •Глава 5
- •Методы определения стадии вич-болезни:
- •Глава 5
- •Глава 5
- •Глава 5 ——
- •Глава 5
- •5.9 Энтеровирусы
- •Глава 5
- •Врожденная инфекция
- •Глава 5
- •5.10. Папилломавирусные инфекции
- •Глава 5
- •Глава 5
- •Глава 5
- •Глава 5 —
- •Глава 5
- •Глава 5
- •Глава 5 —
- •Глава 5
- •Глава 5
- •1. Применение цитотоксических препаратов:
- •3. Иммунологические методы:
- •Глава 5 —
- •Глава 5
- •Глава 5
- •Глава 5
- •5.11. Листериоз
- •Глава 5
- •Глава 5
- •Глава 5
- •Листериоз беременных
- •Врожденный листериоз
- •Глава 5 —
- •Глава 5
- •Глава 5
- •5.12. Корь
- •Глава 5
- •Глава 5
- •Глава 5
- •Влияние на новорожденного
- •Диагностика у беременной
- •Глава 5
- •Глава 5
- •Глава 5
- •5.14. Грипп (инфлюэнца)
- •I Глава 5
- •Глава 5
- •Глава 5
- •Глава 5 —
- •Глава 5
- •Глава 5
- •Глава 6
- •Э.Б. Яковлева, ю.А. Ватман
- •Глава 6
- •Глава 6
- •Глава 6
- •Глава 6
- •Глава 6
- •Глава 6
- •Глава 6 —
- •Глава 6
- •Глава 6
- •Глава 6
- •Глава 6
- •Глава 6 ——
- •Неонатальная вгв-инфекция
- •Глава 6
- •Профилактика вгв-инфекции
- •Глава 6 ——
- •Неонатальная hcv-инфекция
- •Глава 6 —
- •Глава 7
- •Глава 7
- •Глава 7 ——
- •Глава 7
- •Глава 7
- •Глава 7 —-
- •Глава 7
- •Глава 7 Рис. 7.1. Факторы, способствующие возникновению пиелонефрита у беременных (пб)
- •Глава 7
- •Клиника
- •Глава 7
- •Глава 7
- •Глава 7
- •Глава 7
- •Глава 7
- •Глава 7
- •Глава 7
- •Глава 7
- •Глава 8
- •Т.Ю. Бабич, н.Е. Гейнц
- •Глава 8
- •Криптококкоз
- •Глава 8 —
- •Глава 8
- •Глава 8
- •Глава 8 —
- •Североамериканский бластомикоз
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8
- •Глава 8 литература
- •Глава 9
- •Глава 9
- •Глава 9
- •Глава 9
- •Глава 9
- •Глава 9 )
- •Глава 9
- •Глава 9
- •Глава 9
- •Микробиологический состав амниотической жидкости
- •Глава 9
- •Глава 9 —
- •I. Выделение Streptococcus pyogenes.
- •II. Клиническая картина.
- •Глава 9
- •Глава 9
- •Глава 9
- •Глава 9
- •Глава 9 —
- •Глава 9 —
- •Глава 9
- •Глава 9
- •Глава 9
- •Глава 9 —
- •Глава 9
- •Глава 9
- •Глава 9
- •Эпидемиология
- •Глава 9 —
- •Глава 9 Патогенез
- •Глава 9
- •Диагностика
- •Глава 9
- •Глава 9 —
- •Осложнения
- •Глава 9
- •Лечение
- •Глава 9
- •Глава 9
- •Глава 1o
- •0,Н. Роговая н.А. Морозова, им. Левченко
- •10.1. Послеродовые эндометриты
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10 —
- •Глава 10
- •Глава 10 ——
- •Глава 10
- •Глава 10
- •10.2. Инфекционные осложнения эпизиотомии
- •Глава 10
- •Инфекционные осложнения при эпизиотомии
- •Глава 10
- •Глава 10
- •Глава 10 —
- •Глава 10
- •Глава 10 —
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10 ______
- •Глава 10
- •Глава 10 .
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •10.3. Послеродовые маститы
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10 —-
- •Глава 10 Рис. 10.3. Картина мастита на термограмме
- •Глава 10
- •Глава 10
- •Глава 10 ——
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10 —
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10 — где: с — сегментоядерные нейтрофилы;
- •Глава 10
- •Глава 10
- •Глава 10
- •Глава 10 — _
- •Глава 11
- •О.Н, Роговая, ом, Бабенко
- •Глава 11
- •Глава 11 -
- •Глава 11
- •Глава 11 ——
- •Глава 11
- •Глава 11
- •Глава 11
- •Глава 11 —
- •Литература
- •Глава 11
- •Глава 12
- •Современные методы
- •Трансфузиологической гемокоррекции
- •В лечении инфекций
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12 —
- •Глава 12 —
- •Глава 12
- •Глава 12 —
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12 —
- •Глава 12
- •Глава 12 —
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12
- •Глава 12 —
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Профилактика
- •Глава 13
- •Глава 13 —
- •Глава 13
- •Глава 13 —
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Лечение гонореи
- •Глава 13
- •Глава 13 Гонорея и беременность
- •Глава 13
- •Глава 13
- •Гонорея у новорожденного
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13 —
- •Глава 13
- •Глава 13 Рис. 13.3. Цикл размножения хламидий
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13 —
- •Глава 13 —
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13 Рис. 13.5. Механизмы передачи хламидийной инфекции от матери к плоду и новорожденному
- •Глава 13 —
- •Глава 13 —
- •Глава 13
- •13.2. Эндогенные инфекции (бактериальный вагиноз, генитальный кандидоз)
- •Глава 13 —
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13 —
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Клиника
- •Глава 13 —
- •Глава 13
- •Урогенитальный кандидоз при беременности
- •Глава 13 — —
- •Глава 13
- •Глава 13 ——
- •Глава 13
- •Глава 13 ——
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 4
- •Глава 4
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 13
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14
- •Глава 14 бельных для восстановления репродуктивной функции целесооб разно рекомендовать экстракорпоральное оплодотворение. Эндометрит
- •Глава 14
- •Внутриматочные синехии
- •Глава 14
- •Литература
- •Глава 14
- •Глава 14
- •Глава 13
- •Глава is —
- •Глава 15
- •Глава 15
- •Глава 15
- •Глава 15
- •Глава 15
- •Глава 15
- •Глава 15
- •Глава 16
- •Глава 16
- •Глава 16
- •Глава 16
- •Глава 16
- •Глава 16
- •Глава 16
- •Глава 16
- •Глава 17
- •Глава 17
- •Глава 11
- •Глава 11
- •Глава 11
- •Глава 17 —
- •Глава 17
- •Глава 11 —
- •Клиническая картина
- •Глава 17
- •Глава 17
- •Глава 11
- •Глава 17
- •1 День со 2 дня
- •Глава 17
- •Глава 11
- •Глава 17
- •Глава 11
- •Лечение
- •Глава 11
- •Глава 11
- •Глава 17
- •Глава 11
- •Глава 17
- •Глава 11 —
- •Глава 11
- •Глава 18
- •Глава 18
- •Глава 18
- •Глава 18
- •Глава 18
- •Глава 18
- •Глава 18
- •Глава 18
- •Глава 18
- •Глава 18 Токсоплазмоз
- •Глава 18
- •Краснуха
- •Глава 18 Рис. 18.4. Алгоритм тактики врача при обследовании беременных на краснуху
- •Глава 18
Глава 5 Врожденный токсоплазмоз
Примерно у 50% женщин репродуктивного возраста имеет место хроническое бессимптомное носительство. Если заражение ток-соплазмозом произошло до беременности, инфицирование плода не происходит, за исключением случаев обострения хронического заболевания у женщин со сниженным иммунитетом.
Риск инфицирования плода повышается в зависимости от срока беременности, в котором произошло первичное заражение.
Установлено, что активная форма токсоплазмоза в первом триместре сопровождается инфицированием плода в 15% , в 25% — во втором триместре, в 60% — в третьем. Инфицирование женщин в первом триместре или накануне приводит к самоабортам, замершей беременности, различным нарушениям нервной системы у плода.
Согласно данным других авторов, риск врожденного токсоплазмоза низкий в ранние сроки беременности и составляет только 6% (3-9%) на 13-й неделе беременности. Далее риск резко повышается, достигая 40% (34-46%) на 26-й неделе, 72% (61-80%) — на 36-й неделе беременности и 81 % перед родами (рис. 5.1).
Передача паразитов плоду чаще встречается в последнем триместре беременности, что, вероятно, связано с нарушением барьерной функции плаценты в связи с ее старением.
Sab in в 1941 году описал классическую тетраду врожденного токсоплазмоза: хориоретинит, микроцефалия или гидроцефалия, кальцификация головного мозга, клинически очевидные повреждения головного мозга. Однако у инфицированных токсоплазмой детей эта тетрада встречается крайне редко.
Примерно 1/3 новорожденных от матерей, перенесших токсоплазмоз при беременности, инфицированы. У большинства новорожденных с врожденным токсоплазмозом нет симптомов заболевания, и только у 20% симптомы выражены в той мере, чтобы распознать токсоплазмоз.
Как часто из асимптомной формы токсоплазмоза у новорожденных развивается впоследствии заболевание — неизвестно. Тяжелое течение инфекции наблюдается только у 10-20% всех инфицированных младенцев. Риск развития клинических признаков токсоплазмоза обратно пропорционален сроку беременности, в котором произошло инфицирование матери, и составляет 61% (37-83%) на 13-й неделе беременности, 25% (19-31%) — на 26-й неделе беременности и 9% (44-16%) — на 36-й неделе беременности (рис. 5.2).
102
Глава 5
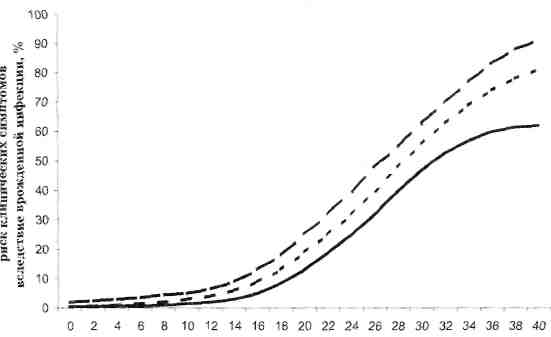
срок беременности материнской сероконверсин (недели)
Рис. 5.1. Риск врожденной инфекции в зависимости
от срока беременности, в который происходит сероконверсин.
Линии представляют 90% доверительного интервала
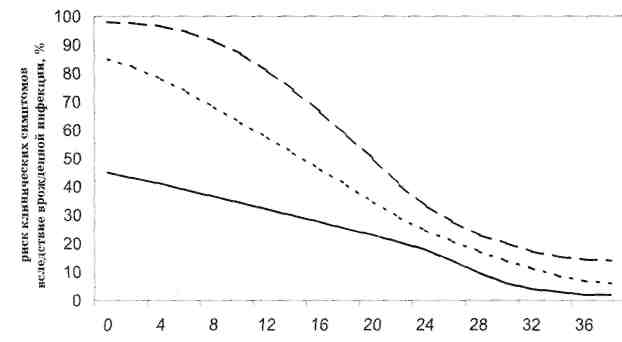
срок беременности материнской сероконверсин (недели)
Рис. 5.2. Риск развития клинических признаков
(не обязательно симптоматических) до 3-х лет в результате
врожденной инфекции в зависимости от срока беременности,
в который произошла материнская сероконверсин. Линии
представляют 90% доверительного интервала
103
Глава 5
Врожденный токсоплазмоз может проявляться как в неонаталь-ный период (табл. 5.1), так и в первые несколько месяцев жизни.
Значительное количество новорожденных с субклинической формой, но внешне вполне нормальных, к первому году жизни могут иметь выраженные признаки заболевания. Эти поздние проявления включают ретинохорионит, неврологические расстройства, приводящие к обмороку, кровоизлияниям в мозг, задержке умственного развития.
Таблица 5.1. Проявления врожденного токсоплазмоза
Признаки |
% |
Спленомегалия |
90 |
Желтуха |
80 |
Лихорадка |
77 |
Анемия |
77 |
Гепатомегалия |
77 |
Аденопатия |
68 |
Пневмония |
40 |
Сыпь |
25 |
Диагностика токсоплазменной инфекции у матери
Диагноз токсоплазмоза может быть установлен путем:
изоляции Toxoplazma gondii;
гистологической идентификации простейших в ткани;
серологического выявления антитоксоплазменных антител.
Так как первичная токсоплазменная инфекция обычно является бессимптомной, инфицированные женщины могут быть выявлены только с помощью серологических тестов.
Преимущественным методом диагностики токсоплазменной инфекции сегодня является серологический тест на антитела к токсо-плазме. Наиболее распространенным считается серологический
104
