
- •1. Исторические этапы развития дерматовенерологии.
- •2. Защитная реакция кожи. Кожа – физиологический барьер между организмом и внешней средой. Кожа – орган чувств. Различные виды кожной чувствительности. Роль кожи в регуляции тепла в организме и в обмене веществ.
- •3. Процесс ороговения, меланогенез. Патоморфологические изменения в эпидермисе и дерме.
- •4. Пятно. Клинические разновидности.
- •5. Экссудативные первичные высыпные элементы: волдырь, пустула, пузырек, пузырь. Вторичные высыпные элементы. Понятие о полиморфизме.
- •6. Пролиферативные первичные высыпные элементы: папула, бугорок, узел. Вторичные высыпные элементы. Понятие о полиморфизме
- •7. Дерматиты. Общая характеристика, классификация. Роль облигатных раздражителей и веществ, вызывающих сенсибилизацию, в патогенезе развития дерматита.
- •9. Простой контактный дерматит от действия облигатных химических раздражителей (кислоты, щелочи). Клиника. Лечение. Профилактика.
- •10. Поздняя кожная порфирия. Этиология и патогенез. Клинические проявления. Лечение и профилактика.
- •11. Ознобление. Патогенез. Клинические разновидности. Лечение профилактика.
- •12. Аллергические дерматиты. Этиология, патогенез. Клиника. Лечение, профилактика.
- •13. Токсикодермии. Общая характеристика, патогенез, типы аллергических реакций. Клинические разновидности. Лечение, профилактика
- •15. Многоформная экссудативная эритема. Этиология. Патогенез. Клинически е проявления. Лечение, профилактика.
- •16. Эпидермальный некролиз. Синдром Стивенса-Джонсона. Этиология, патогенез. Клинические проявления. Лечение, профилактика.
- •17. Эпидермальный некролиз. Синдром Лайелла. Этиология, патогенез. Клинические проявления. Лечение, профилактика.
- •19. Экзема (истинная, дисгидротическая, помфолекс). Этиология, патогенез, патоморфология. Клиника. Лечение и профилактика.
- •20. Микробная и микотическая экзема. Этиология, патогенез, патоморфология. Клиника. Лечение и профилактика.
- •21. Атопический дерматит. Этиология, патогенез. Клиника. Лечение, профилактика.
- •22. Острые поверхностные стафилодермии. Клинические разновидности. Диагностика. Лечение. Профилактика.
- •23. Острые глубокие стафилодермии. Клинические разновидности Особенности течения фурункула на лице. Клиника, диагностика, лечение.
- •24. Хроническая стафилодермия. Патогенетические факторы развития. Клиника. Лечение. Профилактика.
- •25. Эпидемическая стафилококковая пузырчатка новорожденных. Клиника, дифференциальная диагностика с сифилитической пузырчаткой. Лечение, профилактика.
- •26. Острые стрептодермии. Клинические разновидности. Клиника, диагностика. Лечение, профилактика.
- •27. Хронические стрептодермии. Вульгарная эктима. Клиника, диагностика. Лечение, профилактика.
- •28. Чесотка. Эпидемиология, характеристика возбудителя, диагностика. Клиника, лечение, профилактика.
- •29. Норвежская чесотка. Характеристика возбудителя. Эпидемиология. Диагностика. Клиника. Лечение. Профилактика.
- •30. Педикулез. Эпидемиология, характеристика возбудителя, диагностика. Клиника, лечение, профилактика.
- •33. Поверхностный кандидоз слизистых оболочек: полости рта, вульвовагинит, баланопостит. Патогенетические факторы. Клинические проявления. Лечение и профилактика.
- •37. Трихофития поверхностная. Эпидемиология, характеристика возбудителей, диагностика. Клиника. Лечение, профилактика.
- •39. Дифференциальная диагностика паразитарного и вульгарного сикозов.
- •40. Микроспория. Эпидемиология, характеристика возбудителей, диагностика. Клиника. Лечение, профилактика.
- •42. Дискоидная и диссеминированная красная волчанка. Этиология и патогенез. Клинические проявления. Патоморфология. Лечение. Диспансеризация.
- •43. Ограниченные формы склеродермии. Этиология и патогенез. Клинические проявления. Патоморфология. Лечение. Диспансеризация.
- •44. Пузырные дерматозы. Этиология, патогенез истинных акантолитических пузырчаток. Патоморфология. Современная классификация. Методы диагностики.
- •Буллезные дерматозы – группа заболеваний, для которых характерно образование пузырей в виде мономорфных высыпаний или в сочетании с другими первичными морфологическими элементами (полиморфная сыпь).
- •Этиология и патогенез пузырчатки до сих пор не выяснены. Предложены инфекционная, нейрогенная, токсическая и наследственная теории его развития, но ни одна из них не получила убедительных подтверждений.
- •Выделяют 2 вида акантолиза - высокий и низкий. Первый развивается на уровне зернистого слоя и характерен для листовидной и себорейной пузырчатки, второй - супрабазально, отмечается при вульгарной пузырчатке и ее варианте - вегетирующей.
- •Выделяют 4 основных формы, отличающиеся по клиническим, гистологическим и иммунопатологическим параметрам:
- •1) вульгарная
- •2) вегетирующая
- •3) листовидная
- •+ есть еще паранеопластическая (связана с раком).
- •Листовидная пузырчатка - аутоиммунное интраэпидермальное буллезное заболевание, характеризующееся образованием аутоантител класса IgG к десмоглеину-1.
- •Паранеопластическая пузырчатка (паренеопластический пемфигус) – редкое патологическое состояние кожи, слизистой оболочки рта и других слизистых оболочек, чаще развивается на фоне злокачественных лимфом различной локализации.
- •1. симптом Никольского, Асбо-Хансена, симптом груши.
- •– круглые, разобщенные;
- •– более мелкие, чем нормальные кератиноциты;
- •– объем ядер увеличен относительно объема цитоплазмы;
- •– цитоплазма базофильная, окрашивается неравномерно
- •3. Гистологическое исследование биоптатов кожи
- •5. Метод непрямой иммунофлюоресценции – поиск антител к Ig G в крови.
- •Для пузырчатки характерны следующие симптомы:
- •1) симптом Никольского - характеризуется сползанием верхних слоев эпидермиса при скользящем надавливании на непораженную на вид кожу. Краевой симптом определяется при потягивании за обрывки покрышки пузыря в виде отслойки эпидермиса;
- •Лечения в билете нет, но на всякий: ГКС, системно, наружно, ванны, душ со стероидами и тд.
- •45. Вульгарная пузырчатка. Вегетирующая пузырчатка. Этиология, патогенез, патоморфология, диагностика. Клиника. Лечение. Диспансеризация.
- •Жалобы и анамнез
- •48. Вирусные дерматозы. Общая характеристика. Простой пузырьковый герпес. Характеристика возбудителей. Клиника. Лечение, профилактика.
- •49. Опоясывающий герпес. Этиология, патогенез. Клинические разновидности, лечение, профилактика.
- •50. Бородавки. Папилломовирусная инфекция. Заразительный контагиозный моллюск. Характеристика возбудителей. Клинические проявления. Лечение. Профилактика.
- •51. Возбудитель сифилиса. Пути и условия заражения. Методы бактериологической и серологической диагностики. Биологические свойства бледной трепонемы. Иммунитет, реинфекция и суперинфекция при сифилисе.
- •52. Общая характеристика течения сифилиса. Современная классификация ВОЗ. Инкубационный период.
- •53. Ранний период сифилиса: первичный период. Твердый шанкр, клинические проявления. Атипичные и осложненные шанкры. Диагностика. Лечение. Профилактика.
- •54. Дифференциальная диагностика твердого шанкра с мягким шанкром и простым пузырьковым герпесом.
- •55. Ранний период сифилиса: вторичный период. Пятнистые сифилиды. Алопеция. Клиника Диагностика (серодиагностика). Лечение. Профилактика.
- •56. Ранний период сифилиса: вторичный период. Папулезные сифилиды. Клиника. Диагностика (серодиагностика). Лечение. Профилактика.
- •57. Ранний период сифилиса: вторичный период. Пустулезные сифилиды. Клиника. Диагностика (серодиагностика). Лечение. Профилактика.
- •58. Поздний период сифилиса: розеола Фурнье, бугорковые и гуммозные сифилиды. Клиника, диагностика (серодиагностика). Лечение.
- •59. Серодиагностика сифилиса. Скрытый ранний и поздний сифилис. Лечение.
- •60. Ранний врожденный сифилис: плода, грудного возраста, раннего детского возраста. Клинические проявления, диагностика. Профилактика.
- •61. Поздний врожденный сифилис. Клинические проявления, диагностика. Профилактика.
- •62. Лепра. Характеристика возбудителя. Эпидемиология. Лепроматозный тип лепры. Клинические проявления. Диагностика. Лепрозории. Лечение. Профилактика.
- •Мультибациллярная проказа
- •Олигобациллярная проказа
- •63. Лепра. Характеристика возбудителя. Эпидемиология. Турбекулоидный и недифференцированный типы. Клинические проявления. Диагностика. Лепрозории. Лечение. Профилактика.
- •64. Туберкулез кожи. Характеристика возбудителя. Эпидемиология. Туберкулезная волчанка. Клинические разновидности. Диагностика. Люпозории. Лечение. Профилактика.
- •65. Туберкулез кожи. Характеристика возбудителя. Эпидемиология. Скрофулодерма. Бородавчатый туберкулез. Клинические разновидности. Диагностика. Люпозории. Лечение. Профилактика.
- •66. Туберкулез кожи. Характеристика возбудителя. Эпидемиология. Диссеминированные формы туберкулеза. Клинические разновидности. Диагностика. Люпозории. Лечение. Профилактика.
- •67. Дифференциальная диагностика бугоркового сифилида и туберкулезной волчанки.
- •69. Классификация сосудистых аномалий кожи. Этиология. Классификация, диагностика, лечение.
- •ГЕМАНГИОМА
- •МАЛЬФОРМАЦИИ
- •70. Меланоцитарные невусы – Этиология. Классификация, диагностика, профилактика.
дерматит — воспалительное заболевание кожи, возникающее при повторном контакте с определенным аллергеном, к которому развивается моновалентная сенсибилизация (вследствие длительных контактов кожи с этим аллергеном). Время, необходимое для
сенсибилизации, |
колеблется |
от |
нескольких |
дней |
до |
месяцев |
или |
лет. |
Этиология |
|
|
и |
|
|
|
патогенез. |
|
В основе заболевания лежит аллергическая реакция гиперчувствительности замедленного типа, относящаяся к IV типу. В качестве аллергенов чаще выступают химические вещества при постоянном контакте с ними кожи в быту или на работе (стиральные порошки, моющие и чистящие средства, краски, синтетические строительные материалы, хром, никель, лекарственные и косметические средства). В фазе сенсибилизации антиген проникает в эпидермис, связывается с клеточными и внеклеточными белками и захватывается клетками Лангерганса. Под действием антигена и ИЛ происходит активация этих клеток. Ведущая роль в активации и миграции клеток Лангерганса принадлежит ИЛ-1β. Активированные клетки Лангерганса покидают кожу и направляются в ближайшие лимфатические узлы, где они представляют антиген нативным Т-лимфоцитам и сенсибилизируют их. В эффекторной фазе сенсибилизированные Т-лимфоциты, мигрирующие в кожу из лимфатических узлов, вновь взаимодействуют с антигенами. В результате продуцируются различные группы провоспалительных цитокинов-медиаторов межклеточного взаимодействия иммунокомпетентных клеток, которые привлекают к очагу макрофаги, лимфоциты, полиморфноядерные лейкоциты. Эти клетки также выделяют медиаторы, формируя
воспалительную |
реакцию |
кожи. |
Клиническая |
|
картина. |
Проявления аллергического дерматита чаще всего локализуются на открытых участках кожи и характеризуются отечной эритемой, на поверхности которой могут возникать мелкие папулы и сгруппированные микровезикулы, оставляющие при вскрытии мокнущие микроэрозии, корки, чешуйки. Высыпания сопровождаются зудом и жжением. Проявления острого аллергического дерматита аналогичны клинической картине экземы в острой стадии, поэтому аллергический дерматит называют также экземоподобным дерматитом (рис. 13.2). Благодаря общей сенсибилизации организма могут наблюдаться аллергические высыпания (аллергиды) в виде эритематозно-сквамозных или папуловезикулезных элементов, располагающиеся на значительном расстоянии от места непосредственного контакта.
Лечение.
Условием эффективности терапии контактного дерматита является прекращение воздействия химических веществ, вызвавших их развитие. В основе лекарственной терапии этих заболеваний лежит наружное лечение глюкокортикоидами. Возможно осложнение контактного дерматита вторичным инфицированием, что проявляется пустулами, гнойными корками. В таких случаях предпочтительнее использовать короткими курсами (обычно в течение 1 недели) глюкокортикоиды в комбинации с антибиотиками или противомикробными средствами. Кроме того, следует устранить воздействие неспецифических раздражителей: трение одеждой, мытье с мочалкой, использование косметических средств, избыточное потоотделение. Назначают антигистаминные препараты I или II поколения. При распространенном поражении кожи применяют неспецифическую десенсибилизирующую терапию (внутривенные инъекции 10 мл 30% раствора тиосульфата натрия или 10% раствора хлорида кальция). Основной акцент в терапии аллергического дерматита делают на применении наружных средств
13. Токсикодермии. Общая характеристика, патогенез, типы аллергических реакций. Клинические разновидности. Лечение, профилактика
Токсидермия — острое воспалительное заболевание кожи, развивающееся в ответ на введение в организм (пероральное, парентеральное, вдыхание) веществ, обладающих сенсибилизирующими свойствами
Этиология и патогенез.
Причинами возникновения токсидермии чаще становятся лекарственные средства (антибиотики, НПВП, анальгетики, седативные, витамины группы В и др.). Токсидермии могут вызывать различные пищевые продукты, особенно если в их состав входят красители, стабилизаторы, консерванты и ароматизаторы, широко применяемые в современной пищевой
промышленности. В связи с этим различают токсидермию медикаментозную и алиментарную, клинически протекающие одинаково. Развитие аллергического воспаления при токсидермиях осуществляется посредством В- и Т-клеточного иммунитета через различные типы аллергических реакций: анафилактический механизм, IgE-опосредованный, иммунокомплексный, гиперчувствительности замедленного типа. Токсическо-аллергический механизм развития токсидермии может быть связан с побочным действием на мембраны клеток лекарственных препаратов, приводящим к выбросу биологически активных веществ (цитокинов, ферментов, гистамина, ацетилхолина). Среди механизмов развития токсидермии выделяют кумуляцию, передозировку, взаимодействие различных лекарственных препаратов при полифармакотерапии (полипрагмазия).
Клиническая картина представлена пятнистыми, уртикарными, папулезными, папуловезикулезными, реже буллезными (синдром Стивенса— Джонсона) и узловатыми элементами, сопровождающимися зудом и жжением. Чаще сыпь бывает мономорфного, реже полиморфного характера. В основном наблюдаются распространенные высыпания, но иногда возникает диффузное поражение кожи вплоть до эритродермии. При вовлечении слизистых оболочек появляются эритематозно-отечные, геморрагические и буллезно-эрозивные высыпания.
По этиологическому принципу выделяют медикаментозные, алиментарные (пищевые) и профессиональные токсидермии.
Также при описании токсидермий используют морфологические признаки (пятнистая, папулезная, макулопапулезная, везикулезная, буллезная, узловатая, пигментная, пурпурозная, буллезно-геморрагическия токсидермия) или сравнение с клиническими проявлениями других дерматозов (по типу аллергического васкулита, по типу многоформной экссудативной эритемы).
Некоторые лекарства обусловливают характерную именно для них клиническую картину токсидермии, например развитие пустулезных высыпаний при приеме солей йода («йодистые угри») или мягких ярко-красных бляшек, покрытых гнойными корками, при приеме солей брома (туберозная бромодерма). Помимо распространенных форм заболевания нередко встречается фиксированная токсидермия (синоним: сульфаниламидная эритема), которая развивается при приеме сульфаниламидов, анальгетиков, НПВП, реже — других лекарств. При этом на коже и слизистых оболочках полости возникает одно или несколько крупных (диаметром 2–5 см) отечных пятен округлых или овальных очертаний, в центре которых может сформироваться пузырь. Пятна красного цвета с синюшным оттенком в центре, по периферии наблюдается ярко-красная зона роста. После регресса высыпаний на месте воспалительных пятен формируется длительно существующий очаг стойкой гиперпигментации (аспидно-коричневого цвета). В случае повторного приема лекарственного препарата, вызвавшего фиксированную токсидермию, сыпь возникает на прежнем месте. При тяжелом течении токсидермии больные могут чувствовать общую слабость, головную боль, недомогание, боли в животе, озноб и другие симптомы общей интоксикации, при этом отмечаются ускоренная СОЭ, эозинофилия, лейкоцитоз, тромбоцитопения, агранулоцитоз.
Лечение. Необходимо по возможности быстрее устранить действие фактора, вызвавшего проявления токсидермии: отменить лекарственные препараты или заменить их на препараты другой группы, биологически активные добавки (БАД), исключить из рациона продукты, спровоцировавшие заболевание, и пр. Патогенетическое лечение включает комплекс детоксикационных мер: обильное питье, мочегонные и слабительные препараты, очищающие клизмы, энтеросорбенты. Противоаллергическая терапия предусматривает инъекции антигистаминных препаратов, в тяжелых случаях ГКС в среднетерапевтических дозах (40–60 мг преднизолона). Возможно внутривенное капельное введение реополиглюкина или физиологического раствора, озонированного физиологического раствора, проведение сеансов плазмафереза. Местно используют противозудные и противовоспалительные кремы, водноцинковую взвесь, топические ГКС. Профилактика токсидермии заключается в исключении лекарственных препаратов и пищевых продуктов, вызвавших токсидермию, а также медикаментов со сходной химической структурой.
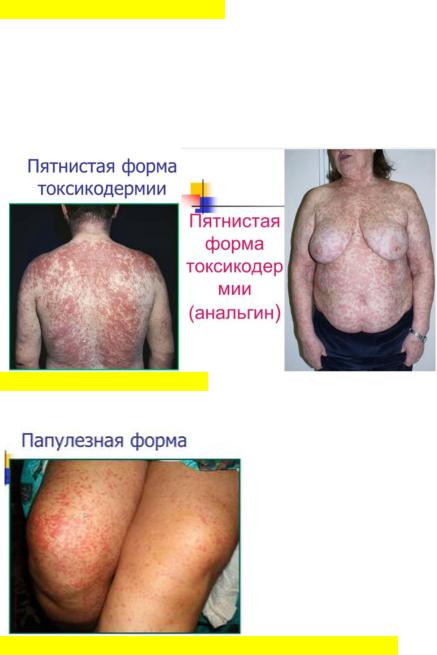
14. Макуло-папулезные формы токсикодермии. Фиксированная эритема. Йодистые и бромистые угри (йододерма и бромодерма). Клиника. Лечение. Профилактика. Токсидермия (токсико-аллергический дерматит) - острое воспалительное заболевание кожных покровов, а иногда и слизистых оболочек, развивающееся под действием гематогенного распространения аллергена, поступившего в организм пероральным, ингаляторным, внутривенным, подкожным, внутримышечным, интравагинальным путями. Пятнистая токсидермия в виде эритематозных, пигментных или геморрагических (пурпурозных) элементов встречается чаще других.
●Локализация: туловище, лице, конечностях, в крупных кожных складках (паховых, подмышечных, под молочными железами)
●Сыпь нередко сливается
●Распространенность высыпаний варьирует от единичных элементов до эритродермии. Поверхность гладкая, позднее может отмечаться шелушение. При поражении ладоней и подошв наступает полное отторжение рогового слоя.
Папулезные токсидермии
Наблюдаются распространенные полушаровидные воспалительные папулы от милиарного до лентикулярного размера. Встречаются не часто.
Фиксированная эритема(локализованная форма)
●Причина: сульфаниламиды - сульфаниламидная эритема развивается, пиразолоновые препараты (антипирин, анальгин, амидопирин), анальгетики, НПВП, реже — другие лекарств.
●Проявления: одним или несколькими округлыми ярко-красными, крупными пятнами (D 2-5 см – в клин. реках до 10 см), которые вскоре приобретают, особенно в центральной части, синюшно – багровый оттенок. Возможно формирование бляшки и пузыря.
Исчезновение воспалительных явлений оставляет стойкую пигментацию своеобразного аспидно-коричневого цвета или фиолетового оттенка.
При каждом повторном приеме препаратов, процесс рецидивирует в тех же местах, усиливая пигментацию до черного цвета.
●Локализация: кисти, стопы, половые органы, слизистая оболочка рта.

Пустулезная токсидермия обычно наблюдается при использовании галогенных препаратов
(йод, бром, фтор, хлор).
●Так как важным путем выделения галогенов из организма являются сальные железы, то и локализация высыпаний имеет тропизм к участкам кожного покрова, богатым этими
железами: лицо, грудь, межлопаточная область.
●Клиника: Йодистые угри – мелкие и обильные, бромистые – крупнее. Заболевание характеризуется зудом, болезненностью и появление на коже фолликулярных узелков красного цвета и пустул (гнойничков). В тяжелых случаях развивается йододерма и бромодерма, которые характеризуются на коже появление папиломатозных разрастаний в виде бляшек с изъязвлением.
Лечение токсидермий проводится по следующим направлениям:
1.прекращение доступа в организм этиологического фактора (отмена лекарств, исключение контактов с профессиональными и бытовыми химическими веществами);
2.элиминация этиологического фактора из организма (обильное питье, назначение мочегонных средств, энтеросорбентов, слабительных); Использование универсальных и специфических антидотов.
3.детоксикация
4.десенсибилизация (парентаральное введение препаратов кальция, тиосульфата натрия; антигистаминные средства)
5.В тяжелых случаях - кортикостероидные препараты, гемодез, реополиглюкин, гемосорбция).
