
5 курс / Пульмонология и фтизиатрия / Учебник. Фтизиатрия
.pdf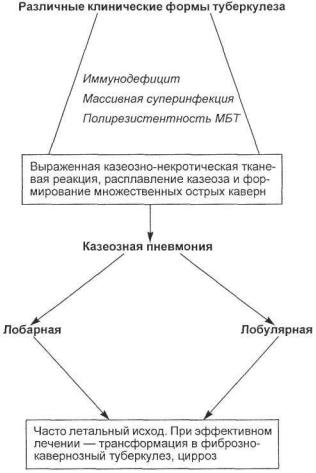
С х е м а 12.1. Патогенез казеозной пневмонии
При физикальном обследовании над пораженными отделами легкого выявляют укорочение легочного звука, ослабленное бронхиальное дыхание, влажные мелкопузырчатые хрипы. После образования полостей распада хрипы становятся звучными, многочисленными, средне* и крупнопузырчатыми. Отмечаются тахикардия и акцент II тона над легочной артерией. Часто наблюдается увеличение печени.
Клиническая картина лобулярной казеозной пневмонии, развивающейся при прогрессирующем течении другой клинической формы туберкулеза, во многом определяется ее особенностями. Однако всегда осложненное течение болезни с развитием казеозной пневмонии характеризуется значитель*
250
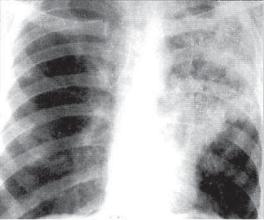
Рис. 12.2. Лобарная казеозная пневмония верхней доли левого легкого. Рентгенограмма в прямой проекции.
ным усилением симптомов интоксикации, появлением или увеличением количества хрипов в легких, прогрессированием дыхательной недостаточности.
Диагностика. Диагноз казеозной пневмонии базируется на клиническом, лабораторном и рентгенологическом обследовании больного. Особое внимание следует уделять анамнестическим данным, позволяющим предполагать наличие иммунодефицита и высокую вероятность туберкулезной этиологии воспаления в легком.
Тяжелое клиническое течение болезни сопровождается резким снижением кожной реакции на туберкулин. Типичным признаком является отрицательная анергия, которую устанавливают пробой Манту с 2 ТЕ.
В течение 1*й недели заболевания больные казеозной пневмонией почти не выделяют мокроты. Бактериологическое исследование бронхиального содержимого не позволяет обнаружить возбудителя заболевания, так как полости распада в пораженной легочной ткани еще не образовались. Ситуация изменяется со 2*й недели, когда на фоне значительного увеличения микобактериальной популяции в ткани легкого образуются множественные полости распада. Появляется обильная мокрота, и при ее прямой бактериоскопии с окраской по Цилю—Нельсену можно обнаружить большое количество МБТ. Их выявление имеет решающее значение в диагностике. МБТ часто обладают множественной лекарственной устойчивостью, которую устанавливают при культураль* ном исследовании. В мокроте наряду с МБТ нередко присутствует разнообразная неспецифическая и грибковая фло*
251
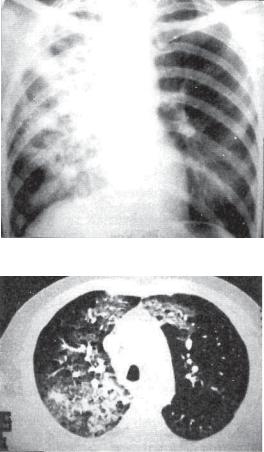
а
б
Рис. 12.3. Прогрессирующая казеозная пневмония верхней доли справа с образованием множественных полостей распада.
а — обзорная рентгенограмма в прямой проекции; б — КТ.
ра. В связи с этим параллельно исследованию на МБТ производят бактериограмму, а также исследуют мокроту на грибы. Полученные данные имеют значение для лечебной тактики.
При рентгенологическом исследовании органов грудной клетки обнаруживают распространенные и грубые изменения. У больных с лобарной казеозной пневмонией на обзорной рентгенограмме в прямой проекции определяют затемнение всей или большей части доли легкого (рис. 12.2). Вначале за*
252
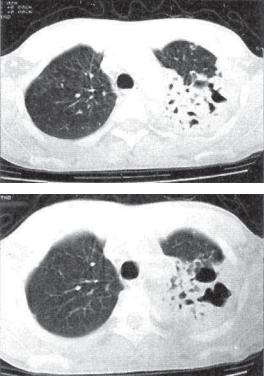
Рис. 12.4. Казеозная левосторонняя пневмония. Формирующиеся множественные каверны. КТ*срезы на двух уровнях.
темнение однородное, но по мере прогрессирования заболевания появляются участки просветления неправильной бухтооб* разной формы с нечеткими контурами (рис. 12.3). В дальнейшем, по мере отторжения казеозных масс, полости приобретают характерные особенности каверны с постепенно формирующейся стенкой (рис. 12.4, 12.5). В прилежащих сегментах легкого обнаруживают очаги бронхогенного обсеменения, в другом легком также нередко видны очаги бронхогенного засева (рис. 12.6).
На КТ в уплотненной доле легкого могут быть хорошо различимы просветы расширенных средних и крупных бронхов — «воздушная бронхография» (рис. 12.7). Пораженная доля легкого в результате потери эластичности уменьшается.
При лобулярной казеозной пневмонии на рентгенограмме в прямой проекции видны крупные очаговые тени и небольшие фокусы диаметром около 1,5 см. Тени имеют неправильную форму, среднюю или высокую интенсивность, нечеткие
253
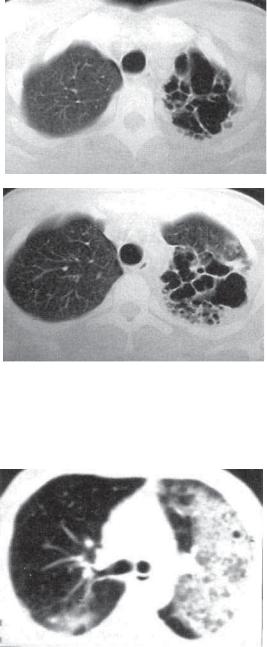
Рис. 12.5. Левосторонняя казеозная пневмония. Сформированные множественные каверны. КТ*срезы на двух уровнях.
Рис. 12.6. Левосторонняя лобарная казеозная пневмония. Очаги и фокусы бронхогенного засева справа. КТ.
254

Рис. 12.7. Правосторонняя казеозная пневмония. Просветы бронхов в уплотненной ткани легкого. КТ*срезы на разных уровнях.
255
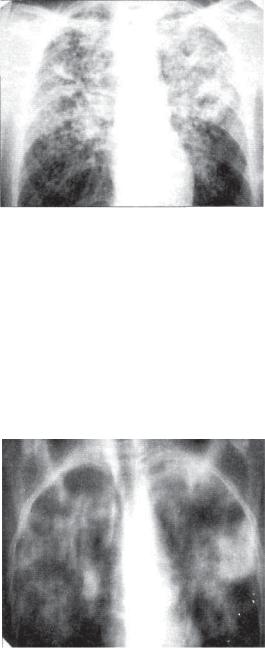
Рис. 12.8. Лобулярная казеозная пневмония. Обзорная рентгенограмма в прямой проекции.
контуры. Часто они располагаются довольно симметрично в обоих легких (рис. 12.8). При томографии в легких обнаруживают множественные полости распада (рис. 12.9).
Бронхоскопия больным казеозной пневмонией может быть показана при нарушении трахеобронхиальной проходимости, остро развившемся ателектазе, легочном кровотечении, а иногда в дифференциально*диагностических целях. Обнаружение в диагностическом материале, полученном при бронхоскопическом исследовании, элементов казеозного некроза подтверждает туберкулезную этиологию поражения.
Рис. 12.9. Лобулярная казеозная пневмония. Множественные полости распада. Продольная томограмма.
256
Общий анализ крови у больных казеозной пневмонией соответствует выраженности туберкулезной интоксикации и воспалительных изменений в легких. Наблюдается умеренный лейкоцитоз — чаще 13,0—15,0•109/л, редко более 20,0•109/л. Прогрессирование процесса характеризуется снижением числа лейкоцитов ниже нормы. Отмечаются значительное увеличение палочкоядерных нейтрофилов (25—30 %) и выраженная лимфопения (до 5—7 %). Резко увеличена СОЭ (40—60 мм/ч), нередко развивается гипохромная анемия.
В общем анализе мочи обнаруживают белок, лейкоциты, выщелоченные эритроциты, гиалиновые цилиндры.
Биохимический состав сыворотки крови значительно изменен: гипопротеинемия, диспротеинемия со снижением содержания альбумина и повышением уровня глобулинов, гипонат* риемия.
Тяжелая интоксикация и распространенное поражение легких являются причинами серьезных нарушений функций легких и сердца. Возникающая дыхательная недостаточность бывает смешанного типа, чаще с преобладанием рестриктивного компонента. Нарушения сердечной деятельности проявляются ишемией миокарда, тахикардией, артериальной гипотензией.
Дифференциальная диагностика. В клинической практике часто наблюдаются диагностические ошибки, связанные с запоздалым диагнозом казеозной пневмонии из*за неправильной трактовки результатов обследования больных. Так, отрицательную реакцию на туберкулин и отсутствие бактериовы* деления в начале заболевания ошибочно рассматривают как признаки, исключающие туберкулезную этиологию поражения. Между тем отрицательная реакция на туберкулин является следствием отрицательной анергии — типичного признака казеозной пневмонии. Следует также иметь в виду, что бакте* риовыделение у больных казеозной пневмонией обычно появляется только на 2—3*й неделе заболевания. Знание и учет этих важных обстоятельств позволяют избежать грубых и зесьма опасных диагностических ошибок.

Глава 13
ТУБЕРКУЛЕМА ЛЕГКИХ
Туберкулема легких — клиническая форма туберкулеза, при которой в легочной ткани формируется инкапсулированное казеозно*некротическое объемное образование диаметром более 12 мм.
Особенностью туберкулемы является наличие казеозно* некротического фокуса, который может сохранять относительную стабильность, отграничиваясь от прилежащей легочной ткани двухслойной капсулой.
Изолированный характер туберкулезного поражения обусловливает малосимптомное, нередко инапперцептное, хроническое течение туберкулемы у многих больных. Обострение обычно возникает под воздействием неблагоприятных факторов внешней и внутренней среды, которые уменьшают вероятность отграничения специфического воспаления в легком.
Туберкулему обнаруживают у 2—6 % впервые выявленных больных туберкулезом органов дыхания. Диагностируют ее преимущественно у взрослых в возрасте 20—35 лет. У детей и лиц пожилого возраста туберкулему наблюдают относительно редко. Более половины больных выявляют при контрольных флюорографических обследованиях, так как у большинства из них явные клинические признаки заболевания отсутствуют.
Обнаруживают туберкулемы с одинаковой частотой как в левом, так и в правом легком. Локализуются они чаще в наружных отделах и субплеврально. Выделяют мелкие (до 2 см в диаметре), средние (2—4 см) и крупные (более 4 см в диаметре) туберкулемы, которые могут быть единичными или множественными.
Клиническое течение туберкулемы бывает прогрессирующим, стационарным и регрессирующим.
Патогенез и патологическая анатомия. Туберкулема является формой вторичного туберкулеза. Чаще туберкулеме предшествуют инфильтративная или очаговая форма туберкулеза. Лишь в отдельных случаях туберкулема образуется уже на этапе первичной туберкулезной инфекции при первичном туберкулезном комплексе или при диссеминированном туберкулезе.
Патогенез туберкулемы представлен на схеме 13.1. Развитие туберкулемы происходит на фоне своеобразной
гиперергической реакции клеточных элементов легочной ткани на высоковирулентные МБТ и повышенной активности
258
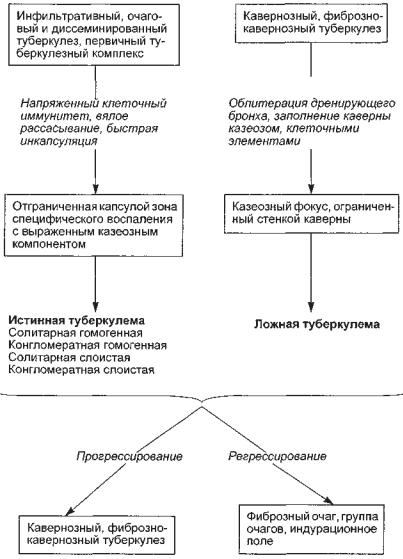
С х е м а 13.1. Патогенез туберкулемы
фибропластических процессов в зоне туберкулезного воспаления. Полагают, что высокая активность фиброцитов, продуцирующих коллаген, в значительной степени обусловлена стимулирующим действием соматотропного гормона (СТГ), содержание которого у больных часто бывает повышенным.
259
