
- •ЛУЧЕВАЯ ДИАГНОСТИКА И ЛУЧЕВАЯ ТЕРАПИЯ
- •ПРЕДИСЛОВИЕ
- •ГЛАВА 1. ПРИНЦИПЫ И МЕТОДЫ ЛУЧЕВОЙ ДИАГНОСТИКИ
- •1.1. Общие принципы визуализации медицинских изображений
- •1.2. Рентгенологические методы исследования
- •1.3. Методы радионуклидной диагностики
- •1.4. Методы ультразвукового исследования
- •ГЛАВА 2. ЛУЧЕВАЯ ДИАГНОСТИКА ПОВРЕЖДЕНИЙ И ЗАБОЛЕВАНИЙ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
- •2.1. Лучевые методы исследования опорно-двигательного аппарата
- •Ультразвуковое исследование. УЗИ – недорогой, неинвазивный и не связанный с риском облучения метод.
- •2.2. Лучевые признаки повреждений костей и суставов
- •2.3. Лучевые признаки воспалительного поражения кости
- •2.6. Лучевые признаки дегенеративно-дистрофических заболеваний суставов
- •ГЛАВА 3. ЛУЧЕВАЯ ДИАГНОСТИКА ПОВРЕЖДЕНИЙ И ЗАБОЛЕВАНИЙ ЛЕГКИХ
- •3.1. Лучевые методы исследований органов дыхания
- •Методы рентгенологических исследований легких. Лучевое исследование легких играет большую роль в современной клинической практике. Преимущественно выполняются рентгенологические исследования.
- •3.2. Анализ обзорной рентгенограммы грудной клетки в прямой проекции
- •3.3. Основные рентгенологические синдромы при заболеваниях и повреждениях легких
- •3.4. Лучевые признаки острых воспалительных процессов в легких
- •3.5. Лучевые признаки хронического бронхита
- •3.6. Лучевые признаки туберкулеза органов дыхания
- •3.7. Лучевые признаки травматических повреждений легких
- •3.8. Лучевые признаки опухолей легких
- •ГЛАВА 4. ЛУЧЕВАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ СЕРДЦА И СОСУДОВ
- •Магнитно-резонансная томография. Преимущества МРТ над КТ и ЭхоКГ в изображении сердца:
- •4.2. Лучевые признаки заболеваний сердца
- •4.3. Лучевые признаки заболеваний кровеносных сосудов
- •ГЛАВА 5. ЛУЧЕВАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ОРГАНОВ ПИЩЕВАРЕНИЯ
- •5.1. Лучевые исследования пищеварительного канала
- •5.6. Лучевые исследования печени и желчных путей
- •5.7. Лучевые признаки заболеваний печени, желчного пузыря и желчных протоков
- •5.8. Лучевые исследования поджелудочной железы
- •ГЛАВА 6. ЛУЧЕВАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ МОЧЕВЫДЕЛИТЕЛЬНОЙ СИСТЕМЫ
- •Ультразвуковые исследования. УЗИ почек. В связи с безвредностью и высокой информативностью сонография в большинстве случаев является первым методом, с которого начинается исследование в урологической клинике.
- •МРТ. Роль МРТ в визуальной диагностике мочевых путей еще окончательно не изучена.
- •6.2. Лучевые признаки заболеваний мочевыделительной системы
- •Лучевые признаки врожденных аномалий почек. Аплазия почки. На обзорных рентгенограммах, как и на урограммах, тень одной почки отсутствует, а лоханка и мочеточники не заполняются рентгеноконтрастным средством, введенным внутривенно.
- •Лучевые признаки воспалительных заболеваний почек
- •Острый пиелонефрит. Большинство острых воспалительных заболеваний почек cопровождаются увеличением их размеров.
- •6.3. Тактика лучевого исследования при почечной колике, макрогематурии и гипертонии
- •6.4. Лучевые признаки повреждений органов мочевыделительной системы
- •ГЛАВА 7. ЛУЧЕВАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ЭНДОКРИННОЙ СИСТЕМЫ
- •7.1. Лучевая диагностика заболеваний гипофиза
- •7.2. Лучевая диагностика заболеваний щитовидной железы
- •7.3. Лучевая диагностика заболеваний паращитовидных желез
- •7.4. Лучевая диагностика эндокринных заболеваний поджелудочной железы
- •7.5. Лучевая диагностика заболеваний надпочечников
- •ГЛАВА 8. ЛУЧЕВАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ И ПОВРЕЖДЕНИЙ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
- •8.2. Травмы черепа и головного мозга
- •8.4. Повреждения позвоночника и спинного мозга
- •Опухоли спинного мозга. Методом выбора при исследовании по поводу опухолей спинного мозга является МРТ. МРТ демонстрирует все элементы позвоночника и структуру спинного мозга.
- •ГЛАВА 9. ФИЗИЧЕСКИЕ И БИОЛОГИЧЕСКИЕ ОСНОВЫ ЛУЧЕВОЙ ТЕРАПИИ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
- •9.1. Физические свойства различных видов ионизирующих излучений
- •9.2. Клиническая дозиметрия
- •9.3. Разновидности доз и единицы их измерения
- •9.4. Основные стадии биологического действия ионизирующих излучений
- •9.5. Основные факторы, модифицирующие радиочувствительность
- •9.6. Оптимизация лучевых методов лечения злокачественных опухолей
- •10.1. Показания и противопоказания к лучевой терапии злокачественных опухолей
- •10.2. Варианты лучевой терапии
- •10.3. Принципы лучевой терапии злокачественных опухолей:
- •10.4. Клинико-дозиметрическое планирование лучевой терапии
- •10.5. Классификация методов лучевой терапии
- •10.6. Дозиметрическая характеристика методов лучевой терапии
- •10.7. Состав курса лучевой терапии
- •10.8. Лучевая терапия у детей
- •ГЛАВА 11. ЛУЧЕВЫЕ ПОРАЖЕНИЯ В МЕДИЦИНСКОЙ РАДИОЛОГИИ
- •11.1. Классификация лучевых поражений
- •11.2. Медицинское облучение при лучевой терапии
- •11.3. Медицинское облучение при лучевой диагностике
- •ЛИТЕРАТУРА
190
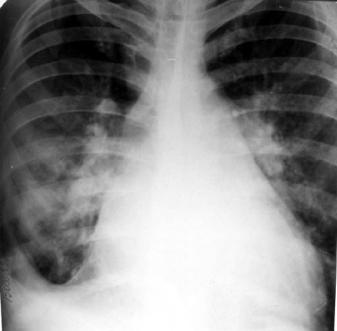
Рис. 4.23. Рентгенограмма органов грудной клетки в прямой проекции. Жидкость в перикарде: сглаженность контуров сердца. Гидроторакс: затемнение правого ребернодиафрагмального и кардиодиафрагмального синусов. Полнокровие корней легких.
4.3. Лучевые признаки заболеваний кровеносных сосудов
Аневризма аорты. Часто при рентгенографии грудной клетки патологии не выявляется. Однако расширение тени аорты, особенно впервые выявленное, должно вызывать подозрение на расслаивание. Если корень аорты обызвествлен, отхождение кальцифицированной интимы от наружного контура сосуда более чем на 1 см делает диагноз весьма вероятным. При рентгенографии поясничного отдела позвоночника в 80% случаев справа или слева от поясничных позвонков изображается обызвествление с округлыми контурами, мягкотканное образование, отсутствие тени левой поясничной мышцы. Стандартная КТ позволяет определить диаметр аорты, протяженность ее расширения, вид аневризмы, воздействие на окружающие структуры. Для оценки деталей морфологии применяется КТ с болюсным контрастированием и МРТ. ЭхоКГ применяют для скрининга аневризм в области восходящей аорты. При угрожающем разрыве аорты, расслаивающих аневризмах методом выбора является торакальная аортография (рис. 4.24).
До 80% аневризм брюшного отдела аорты видны на рентгенограммах. При УЗИ также определяется аневризма брюшного отдела аорты. Возможности КТ и МРТ те же, что и при аневризмах грудной аорты.
Атеросклероз. Ангиография используется первично для определения протяженности стеноза, оценки выраженности коллатералей и периферического кровотока, особенно если планируется операция или интраваскулярная интервенционная терапия. В зависимости от клинических данных выполняют ретроградную аортографию (рис. 4.25), при односторонних поражениях – прямую антеградную феморальную
191
ангиографию, а при отсутствии пульса на бедренной артерии – транслюмбальный или трансаксиллярный подходы.
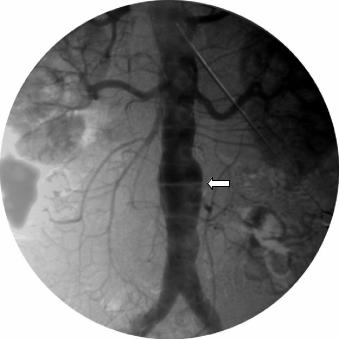
Рис. 4.24. Аортограмма в прямой проекции. Аневризма брюшного отдела аорты: локальное расширение аорты (стрелка).
УЗИ как единственный метод визуализации применяют в этой области со следующими целями:
1.Прослеживание больных с клиническим подозрением на прогрессирующее окклюзивное поражение артерий (рис. 4.26).
2.Исключение сосудистого генеза острых эпизодов локальной боли или припухлости.
3.Выявление осложнений сосудистых протезов, которые могут привести к их недостаточности.
4.Предоперационный скрининг большой подкожной вены голени в случаях предполагаемого шунтирования.
Эмболия легочной артерии. Диагностические критерии при рентгенографии:
−высокое стояние правого или левого купола диафрагмы;
−плевральный выпот;
−ателектаз;
−полнокровие корней легких;
−фокальный или параплевральный инфильтрат;
−внезапный обрыв хода сосуда.
Все это неспецифичные, хотя и встречающиеся при ТЭЛА, признаки. Симптом Вестермарка (локальное уменьшение легочной
васкуляризации) высокоспецифичен, но низкочувствителен.
192
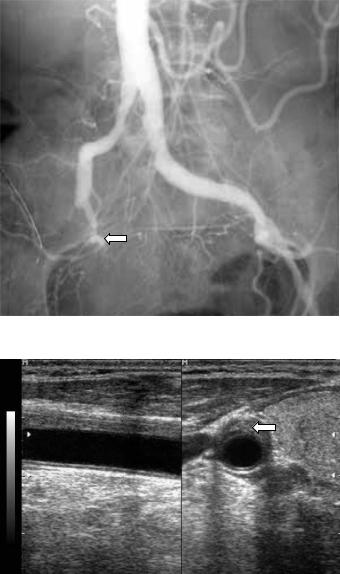
Рис. 4.25. Аортограмма в прямой проекции. Стеноз правой подвздошной артерии (стрелка).
Рис. 4.26. Эхограмма общей сонной артерии в продольном и поперечном сечении. Эксцентричный стеноз просвета артерии (стрелка).
Как оптимальный метод рассматривается спиральная КТ с болюсным усилением. На КТ выявляются прямые симптомы эмболии центральных ветвей легочной артерии с чувствительностью 85-100%. В отличие от других методов дополняет рентгенографию в распознавании инфарктов легкого и в установлении альтернативного диагноза. Ожидается, что в будущем КТ полностью вытеснит сцинтиграфию, а ангиопульмонография сохранит значение только при неинформативности КТ.
Ангиопульмонография – эталонный метод диагностики ТЭЛА (рис.
4.27).
193
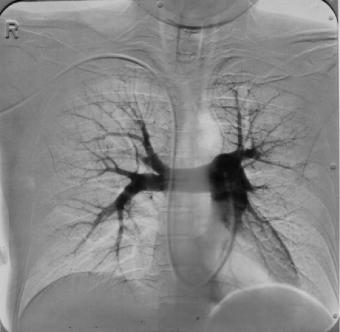
Рис. 4.27. Субтракционная ангиопульмонограмма в прямой проекции.
Показания:
1.Средняя либо неопределенная вероятность ТЭЛА по данным вентиляционно-перфузионной сцинтиграфии легких + клиника ТЭЛА.
2.Для дифференциальной диагностики истинного рецидива ТЭЛА (из-за неэффективности лечения) и эмболии вследствие фрагментации локального тромба (коррекции лечения не требуется).
Ангиопульмонографию можно не проводить, если вероятность ТЭЛА по результатам вентиляционно-перфузионной сцинтиграфии низкая, имеется достаточный функциональный резерв сердечно-сосудистой и дыхательной систем, а по данным неинвазивных исследований в динамике нет признаков проксимального тромбоза глубоких вен. В этом случае прогноз благоприятный. Достоверный диагноз: внезапный обрыв ветви легочной артерии, контур тромба. Вероятный диагноз: резкое сужение ветви легочной артерии, медленное вымывание контраста.
Венозный тромбоз. Клиническая диагностика глубокого венозного тромбоза нижних конечностей ненадежна: почти в 2/3 случаев он протекает латентно, а имеющиеся клинические симптомы неспецифичны. Между тем, опасность эмболии легочной артерии и венозной гангрены нижних конечностей требует немедленной терапии.
УЗИ обычно включает визуализацию подвздошных, общих, поверхностных и глубоких бедренных и подколенных вен. В случае двустороннего поражения обязательно исследование нижней полой вены для исключения ее тромбоза или сдавления извне и оценки проходимости перед установкой фильтра с целью профилактики легочной эмболии. Для поверхностных вен, особенно большой подкожной голени, применяют УЗИ в режиме повышенной частоты.
194
Вены голени часто не включают в объем УЗИ, так как это существенно увеличивает его продолжительность при меньшей точности, чем для более проксимальных вен, и относительно небольшом клиническом значении получаемых данных (тромбоз этих вен и происходящие из них мелкие эмболы не опасны для жизни, пока он не распространяется на подколенную вену). Однако при болях в голени посредством УЗИ можно неожиданно обнаружить разрыв кисты, гематому или опухоль мягких тканей со сдавлением вен.
Показания к УЗИ вен нижних конечностей:
1.Клинические симптомы, подозрительные на тромбоз: боль, отечность.
2.Эмболия легочной артерии с неизвестным источником.
3.Острый отек нижней конечности неясной природы.
4.Заболевания и состояния с повышенным риском тромбоза: тяжелая травма (включая переломы шейки бедренной кости), коагулопатии, продолжительная хирургическая операция, особенно на нижних конечностях или по поводу рака, длительный постельный режим, ожирение, беременность.
5.В послеоперационном периоде у больных пожилого и преклонного возраста (риск тромбоза 40-70%, легочной эмболии − 1-5%).
Современное УЗИ – метод выбора для скрининга на тромбоз глубоких
вен и в большинстве случаев окончательный метод визуализации. Главную роль играет анализ допплеровского спектра, позволяющий документировать кровоток в венах, отличить их от артерий, благодаря их податливости при компрессии и форме пульсовой волны. По точности метод эквивалентен венографии при меньшем риске и расходах, отсутствии радиационной вредности, возможности динамического наблюдения.
