- •VI. Топографическая анатомия и оперативная хирургия живота
- •78. Топографическая анатомия переднебоковой брюшной стенки. Области, проекция органов, кровоснабжение, иннервация, лимфоотток. Топография слоев боковой области живота.
- •81. Топография брюшины верхнего этажа брюшной полости. Сумки, связки, малый сальник и его содержимое. Особенности сообщений с нижним этажом и их клиническое значение.
- •86. Клиническая анатомия поджелудочной железы. Скелетотопия, синтопия, отделы, отношение к брюшине, особенности взаимоотношений с крупными сосудами. Кровоснабжение, иннервация, лимфоотток.
- •87. Клиническая анатомия тонкой кишки. Отделы, отношение к брюшине, синтопия, брыжейка и ее содержимое, отличия от толстой кишки. Кровоснабжение, иннервация, региональные лимфоузлы.
- •92. Хирургическая анатомия брюшных грыж. Классификация, виды, анатомические части грыжи, их характеристика, общие принципы и этапы грыжесечения.
- •93. Операции при паховых грыжах. Способы пластики пахового канала. Особенности операции при ущемленных, скользящих и врожденных грыжах.
- •94. Лапаротомия. Виды, этапы и техника операций, анатомическое обоснование, требования к лапаротомным разрезам, сравнительная оценка. Пункция живота (лапароцентез).
- •1. Срединная лапаротомия
- •2. Продольные разрезы через влагалище прямой мышцы живота
- •95. Кишечный шов. Анатомо-функциональное обоснование, виды, способы, техника.
- •96. Операции при ранениях живота. Доступы, ревизия брюшной полости, техника ушивания ран желудка, кишки, печени.
- •1. Туалет операционного поля:
- •2. Обезболивание раны:
- •3. Ход операции:
- •2. Остановка кровотечения.
- •3. Реинфузия крови.
- •4. Ревизия брюшной полости.
- •97. Операции на желудке. Гастротомия, резекция, гастрэктомия, гастроэнтеростомия, пилоропластика, пластика желудка. Понятие об операциях и их сущность.
- •98. Гастростомия. Показания, виды и способы, их сущность, техника гастростомии по Витцелю.
- •99. Операции при язвенной болезни желудка и двенадцатиперстной кишки. Резекция желудка, селективная ваготомия, дренирующие операции, ушивание перфоративной язвы. Сущность и основные этапы операций.
- •100. Холецистэктомия, холецистостомия. Показания, доступы, способы, их сущность и техника, анатомическое обоснование.
- •101. Операции на печени и желчных путях. Резекция печени, холецисто-, холедохотомия, билиодигестивные анастомозы. Виды и сущность операций. Понятие о папиллосфинктеротомии.
- •102. Операции на поджелудочной железе. Топографо-анатомическое обоснование, оперативные доступы, виды и сущность операций.
- •103. Резекция тонкой кишки. Показания, этапы, техника операции, анатомическое обоснование, виды и техника энтероанастомозов.
- •104. Аппендэктомия. Показания, доступы, различия в положении червеобразного отростка, этапы и техника операции, анатомо-хирургическое обоснование.
- •105. Операции при портальной гипертензии. Показания, виды, сущность, анатомо-функциональное обоснование. Понятие о спленопортографии и трансумбиликальной портогепатографии.
- •106. Операции на почках. Оперативные доступы. Нефротомия, нефростомия, резекция, нефрэктомия, нефропексия, трансплантация. Сущность операций.
- •Гемостаз почки проводят путем тампонады раны мышечным лоскутом на ножке.
- •Рану почки ушивают узловыми швами вместе с фиброзной капсулой.
- •107. Операции на толстой кишке. Резекция, колостомия, наложение искусственного заднего прохода. Понятие об операциях и их сущность, анатомическое обоснование.
87. Клиническая анатомия тонкой кишки. Отделы, отношение к брюшине, синтопия, брыжейка и ее содержимое, отличия от толстой кишки. Кровоснабжение, иннервация, региональные лимфоузлы.
Ответ.
Тонкая кишка, intestinum tenue
Тонкую кишку подразделяют на три отдела: двенадцатиперстную, тощую, jejunum, и подвздошную кишку, ileum.
Двенадцатиперстная кишка, duodenum
Двенадцатиперстная кишка является начальным отделом тонкой кишки. Она лежит глубоко и нигде к передней брюшной стенке непосредственно не примыкает. По положению часть кишки относится к верхнему этажу брюшной полости, часть — к нижнему, поэтому двенадцатиперстная кишка находится в пределах собственно надчревной и пупочной областей. Она расположена большей своей частью в забрюшинном пространстве и, огибая головку поджелудочной железы, чаще всего имеет кольцевидную форму. Кроме того, встречаются U-образная, V-образная, С-образная и складчатая формы; эти отклонения не следует рассматривать как патологические.
В двенадцатиперстной кишке различают четыре отдела: верхнюю часть, pars superior, нисходящую, pars descendens, горизонтальную (нижнюю), pars horizontalis (inferior), и восходящую, pars ascendens. Выделяют также два изгиба: верхний, flexura duodeni superior, и нижний, flexura duodeni inferior.
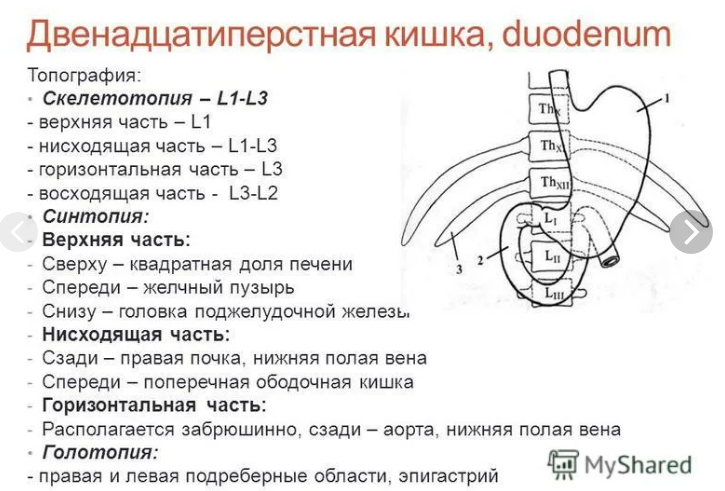
Проекции. Двенадцатиперстная кишка проецируется на переднюю стенку живота в пределах квадрата, образованного двумя горизонтальными линиями: верхней, проведенной через передние концы VIII ребер, и нижней, проведенной через пупок. Левая вертикальная линия проходит на 4 см влево от срединной линии, а правая — на 6—8 см вправо от нее.
По отношению к позвонкам верхний уровень duodenum соответствует верхнему краю I поясничного позвонка, нижний — III— IV поясничному позвонку.
Брюшина покрывает двенадцатиперстную кишку неравномерно. К верхней части кишки от ворот печени подходит lig. hepatoduodenale, листки которой покрывают кишку с трех сторон. В связи с этим верхняя часть относительно подвижна. Брюшиной не покрыт участок в месте прикрепления к кишке lig. hepatoduodenale, а также нижнезадний участок поверхности кишки, прилежащий к головке поджелудочной железы.
Нисходящую часть кишки брюшина покрывает в верхней трети лишь на переднелатеральной стороне. Здесь она в виде широкой складки переходит в париетальный листок задней стенки брюшинной полости спереди от почки.
Средняя треть нисходящего отдела кишки брюшиной не покрыта совсем, так как в этом месте ее пересекает начало брыжейки поперечной ободочной кишки.
Нижняя треть нисходящей части и начало восходящей покрыты брюшиной лишь спереди, но уже в пределах нижнего этажа брюшной полости (правый брыжеечный синус).
Не покрытые брюшиной участки duodenum фиксированы к задней стенке живота от начала нисходящей части до flexura duodenojejunalis. Участок кишки, огибающий головку поджелудочной железы, фиксирован наиболее плотно.
Pars superior duodeni, в начале которой выделяют расширение, или ампулу, ampulla (bulbus) duodeni, представляет собой непосредственное продолжение пилорической части желудка, от которой она легко отличима на ощупь благодаря тонкой стенке. Далее верхняя часть направляется вправо и назад, образуя верхний изгиб, flexura duodeni superior, и переходит в нисходящую часть. Длина верхней части составляет 3—5 см, диаметр — около 4 см.
Синтопия. Сверху pars superior прилегает к печени, сверху и спереди — к желчному пузырю, снизу и медиально — к головке pancreas. Позади этой части duodenum располагаются ductus choledochus, v. portae и a. et v. gastroduodenales, еще глубже лежит v. cava inferior. Справа и сзади от pars superior duodeni располагаются правые почка и надпочечник.
Pars descendens duodeni начинается от верхнего изгиба в виде дуги, направленной выпуклостью вправо, опускается вниз и поворачивает влево, образуя нижний изгиб, flexura duodeni inferior. Отсюда начинается горизонтальная (нижняя) часть двенадцатиперстной кишки. Как уже говорилось, верхняя половина кишки расположена в верхнем этаже брюшной полости, а нижняя — в нижнем, справа от корня брыжейки поперечной ободочной кишки. Длина нисходящей части — 9—12 см, диаметр — 4,5—5 см. Pars descendens — наименее подвижная часть кишки. Она тесно связана с головкой поджелудочной железы протоками и общими для обоих органов сосудами. Иногда к нисходящей части двенадцатиперстной кишки вплотную прилегает задняя стенка colon transversum.
Синтопия. Позади pars descendens располагаются верхняя треть правой почки, почечные сосуды и мочеточник, сзади и латерально — нижняя треть почки; латерально — восходящая ободочная кишка; медиально — v. cava inferior и ductus choledochus; спереди и медиально — головка поджелудочной железы; спереди — поперечная ободочная кишка и ее брыжейка, а в пределах sinus mesentericus dexter нижнего этажа полости живота — петли тонкой кишки.
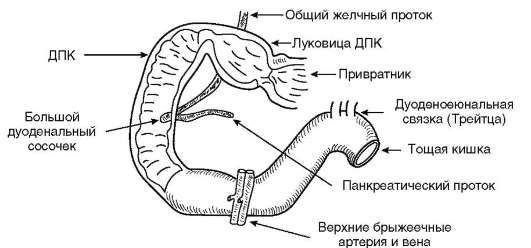
В средней трети нисходящей части кишки на слизистой оболочке заднемедиальной стенки располагается большой сосочек (фатеров) двенадцатиперстной кишки, papilla duodeni major, — место впадения в двенадцатиперстную кишку ductus choledochus и протока поджелудочной железы, ductus pancreaticus. Сосочек поднимается над уровнем слизистой оболочки на 0,2—2 см. Если перед впадением в duodenum общий желчный проток и проток поджелудочной железы сливаются (80% случаев), то общее устье открывается на вершине большого сосочка. Если такого слияния не произошло (20% случаев), то на большом сосочке открываются два устья: устье основного протока поджелудочной железы и несколько выше него — устье общего желчного протока. На малом дуоденальном сосочке, papilla duodeni minor, на расстоянии 3—4 см выше большого, более чем в 30% случаев открывается добавочный проток поджелудочной железы, ductus pancreaticus accessorius.
Pars horizontalis у flexura duodeni inferior огибает снизу головку поджелудочной железы и переходит в восходящую. Длина этого отдела может быть очень разной: от 1 до 10 см.
Pars ascendens duodeni длиной от 4 до 12 см направляется влево и вверх и у нижнего края тела поджелудочной железы на уровне левого края II поясничного позвонка изгибается кпереди, образуя двенадцатиперстно-тощекишечный изгиб, flexura duodenojejunalis. Отсюда начинается тонкая кишка. Ее начало может располагаться у нижнего края брыжейки поперечной ободочной кишки или под брыжейкой.
Мышца, подвешивающая двенадцатиперстную кишку, m. suspensorius duodeni, или мышца Трейтца (иногда ее называют подвешивающей связкой), удерживает flexura duodenojejunalis в нормальном положении.
Мышца лежит под складкой брюшины и от flexura duodenojejunalis направляется вверх, идет позади поджелудочной железы, затем расширяется и вплетается в фасцию и мышечные пучки левой ножки диафрагмы около чревного ствола.
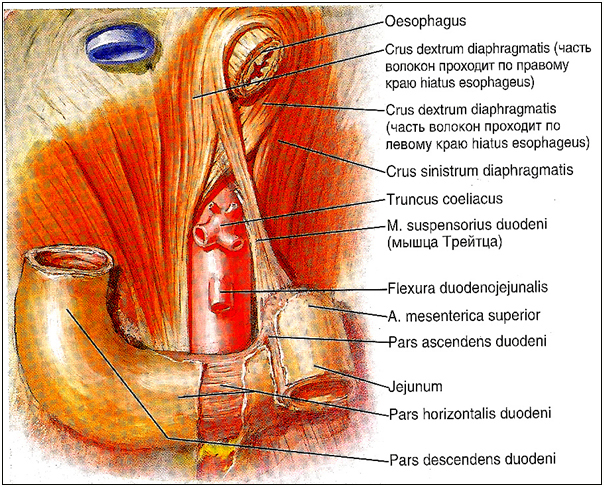
Синтопия. Позади горизонтальной и восходящей частей двенадцатиперстной кишки справа налево лежат правый мочеточник, vasa testicularia (ovarica), нижняя полая вена, брюшная аорта.
Спереди, чаще всего на границе перехода горизонтальной части в восходящую, двенадцатиперстную кишку пересекает верхняя брыжеечная артерия, a. mesenterica superior, выходящая из-под нижнего края поджелудочной железы.
В некоторых случаях верхняя брыжеечная артерия может сдавливать двенадцатиперстную кишку, вызывая таким образом высокую артериомезентериалъную непроходимость кишечника. (Не следует путать понятие «непроходимость», которое относится только к кишечнику, с тромбозом или окклюзией верхней брыжеечной артерии.)
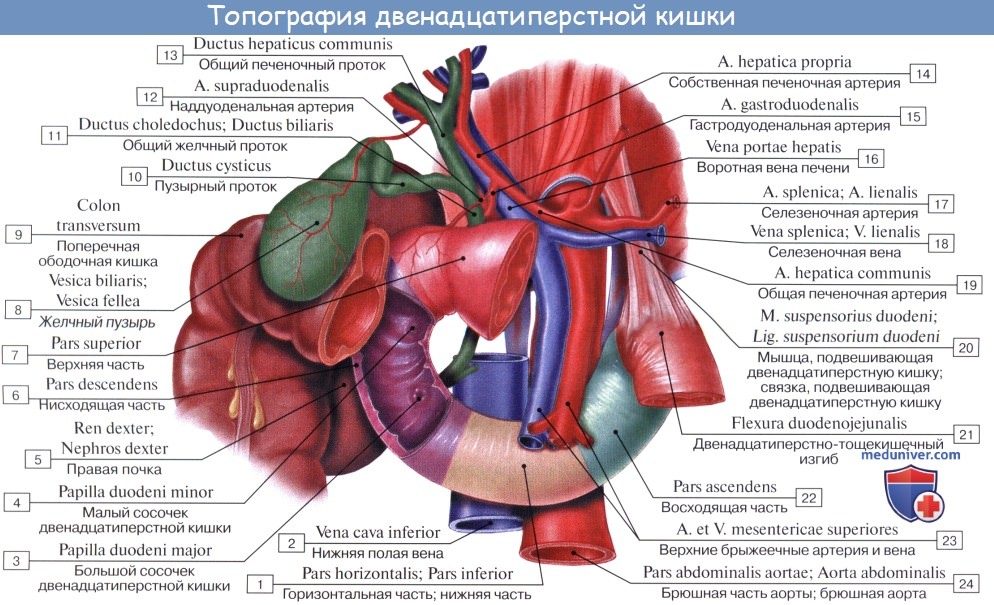
Кровоснабжение двенадцатиперстной кишки осуществляется из a. gastroduodenalis и a. mesenterica superior.
От a. gastroduodenalis отходит a. pancreaticoduodenalis superior, которая вскоре разделяется на аа. pancreaticoduodenales superior anterior et superior posterior. A. pancreaticoduodenalis inferior anterior и a. pancreaticoduodenalis inferior posterior отходят от начального отдела a. mesenterica superior.
В кровоснабжении ампулы двенадцатиперстной кишки принимают участие ветви аа. gastroduodenalis, gastroomentalis dextra, gastrica dextra и hepatica propria. Переднюю стенку duodenum кровоснабжают две передние (верхняя и нижняя) панкреатодуоденальные артерии, в борозде между duodenum и pancreas образующие так называемую переднюю артериальную дугу. Задняя стенка двенадцатиперстной кишки кровоснабжается за счет задней артериальной дуги, образованной верхней и нижней задними панкреатодуоденальными артериями.
Вены двенадцатиперстной кишки сопровождают одноименные артерии, вливаясь в систему воротной вены.
Лимфа, собираясь из слоев стенки двенадцатиперстной кишки, по отводящим лимфатическим сосудам оттекает к верхним и нижним панкреатодуоденальным узлам, затем в регионарные лимфатические узлы, расположенные в воротах печени, а от них — в nodi lymphoidei coeliaci. От горизонтальной и восходящей частей duodenum лимфатические сосуды направляются к nodi lymphoidei mesenterici superiori в корне брыжейки тонкой кишки.
Иннервация двенадцатиперстной кишки осуществляется ветвями обоих блуждающих нервов, чревного, верхнего брыжеечного, печеночного и желудочно-двенадцатиперстного сплетений, идущих периваскулярно.
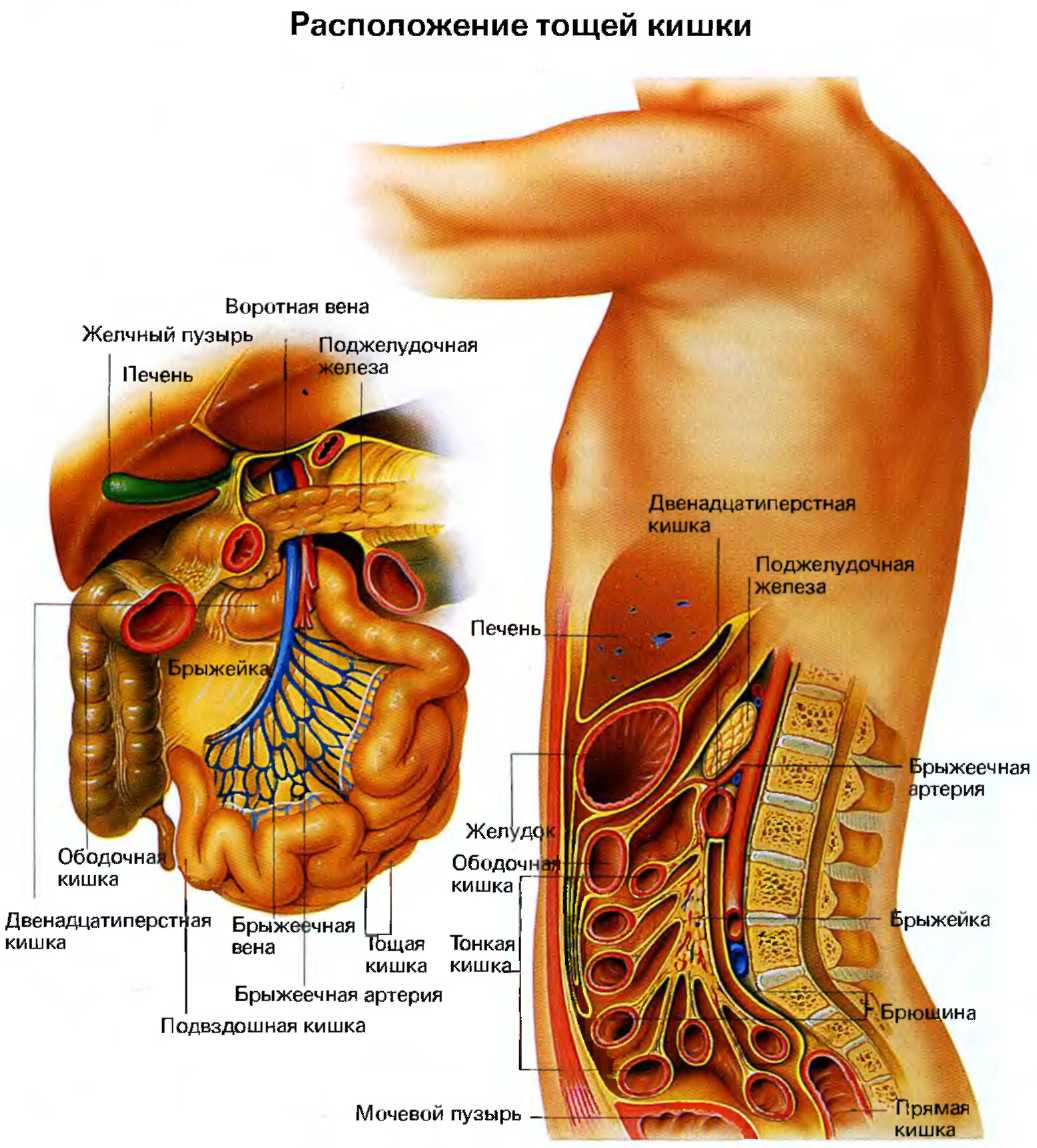
Тощая и подвздошная кишки представляют собой части тонкой кишки, полностью расположенные в нижнем этаже брюшной полости.
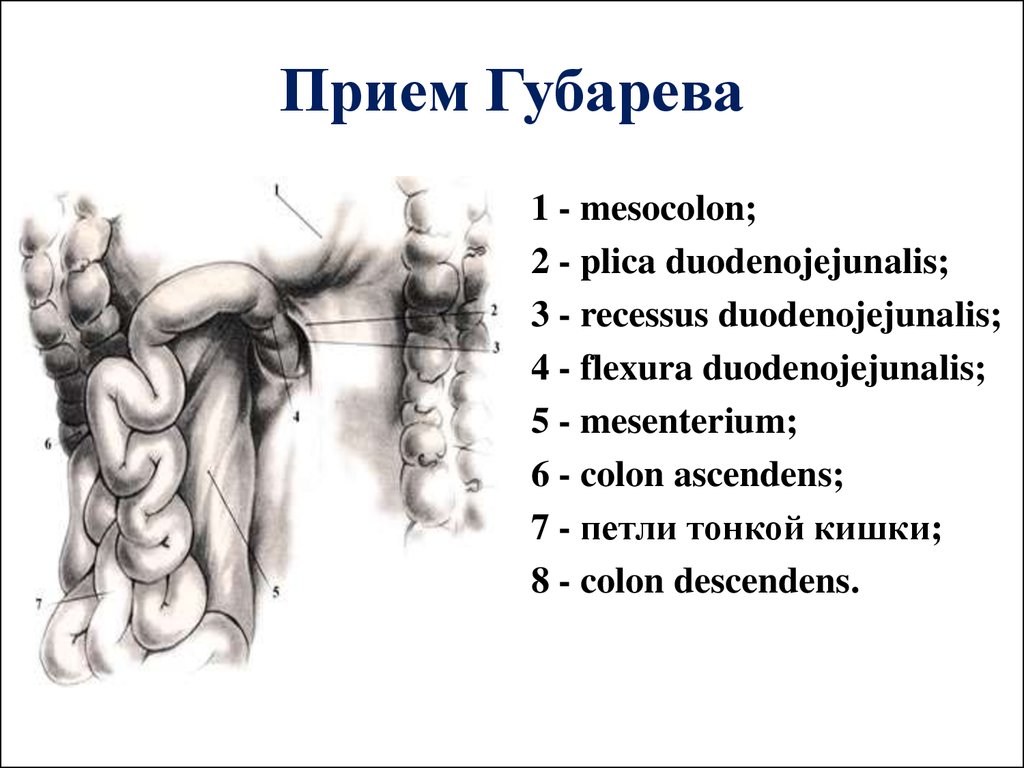
Первую петлю тощей кишки необходимо уметь находить при ревизии брюшной полости, при многих операциях на желудке и тонкой кишке. Для определения flexura duodenojejunalis и начального отдела тошей кишки применяется способ Губарева. По этому способу левой рукой захватывают большой сальник и поперечную ободочную кишку и поднимают их кверху так, чтобы натянулась и была видна нижняя поверхность брыжейки поперечной ободочной кишки. Правой рукой нащупывают позвоночник у основания mesocolon transversum (как правило, это тело II поясничного позвонка). Скользнув указательным пальцем по углу между натянутой брыжейкой и левой стороной позвоночника, сразу около него захватывают кишечную петлю. Если эта петля фиксирована к задней стенке живота, то это и есть flexura duodenojejunalis и начальная, первая петля тощей кишки.
Спереди петли тонкой кишки прикрывает в виде фартука большой сальник, свисающий с поперечной ободочной кишки. Длина тонкой кишки, измеренная на трупе, у мужчин равна почти 7 м. У живых людей тонкая кишка короче вследствие мышечного тонуса. Диаметр тонкой кишки уменьшается от начального отдела, где он колеблется от 3,5 до 4,8 см, к конечному, где он равен у места впадения в слепую кишку 2,0—2,7 см.
Петли тошей кишки, jejunum, лежат преимущественно слева и вверху, в пределах пупочной, левой боковой и частично левой паховой областей. Длина тощей кишки составляет примерно 2/5 общей длины тонкой кишки. В следующую за ней подвздошную кишку тощая переходит без резких границ.
Подвздошная кишка, ileum, расположена преимущественно в правой половине нижнего этажа брюшной полости, в пределах правой латеральной области живота, частично в пупочной и подчревной области, а также в полости малого таза. Стенки ее тоньше, диаметр меньше, чем у тощей кишки. Поэтому обтурационная непроходимость и задержка инородных тел встречаются здесь чаще.
Синтопия. Спереди и сверху петли тощей и подвздошной кишки прилегают к поперечной ободочной кишке, ее брыжейке и к задней поверхности большого сальника, а ниже них и с боков от сальника — к переднебоковой стенке живота. Сзади петли тонкой кишки прилегают к париетальной брюшине левого и правого брыжеечных синусов задней брюшной стенки и косвенно к органам, расположенным в забрюшинном пространстве. По бокам тонкие кишки соприкасаются со слепой и восходящей ободочной кишками на правой стороне и нисходящей и сигмовидной — на левой. Здесь петли тонкой кишки часто лежат впереди нисходящей ободочной кишки и проникают в левую околоободочно-кишечную борозду.
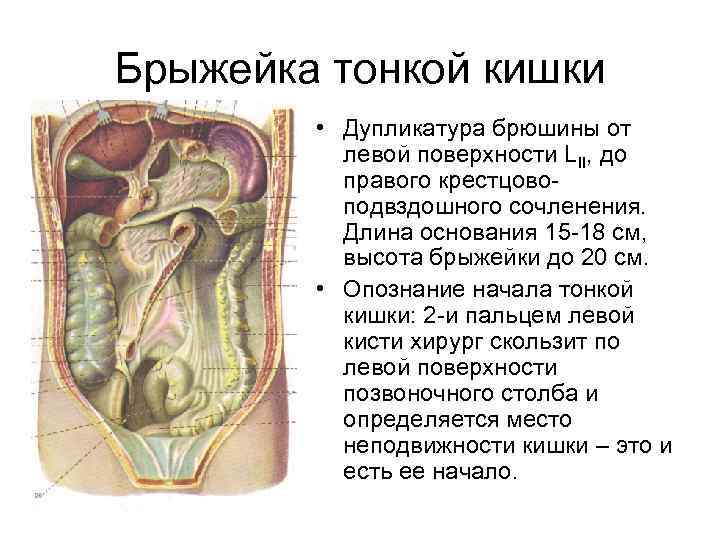
Подвижность и расположение тонкой кишки в виде петель в брюшной полости обеспечивает БРЫЖЕЙКА. Поскольку высота брыжейки в ее разных отделах неодинакова, кишечные петли в брюшной полости располагаются в несколько слоев: одни — поверхностно, другие — глубоко, прилегая к задней стенке брюшной полости.
Край тонкой кишки, прикрепленный к брыжейке, называется брыжеечным, margo mesenterialis, противоположный — свободным, margo liber.
Между листками брыжейки по брыжеечному краю имеется узкая полоска кишечной стенки, не покрытая брюшиной, pars nuda. Чем толще брыжейка, тем шире pars nuda. В начальной части тощей кишки она равна 0,2—0,5 см; в терминальном отделе подвздошной кишки она может достигать 1,5 см. Через pars nuda в стенку кишки входят кровеносные сосуды.
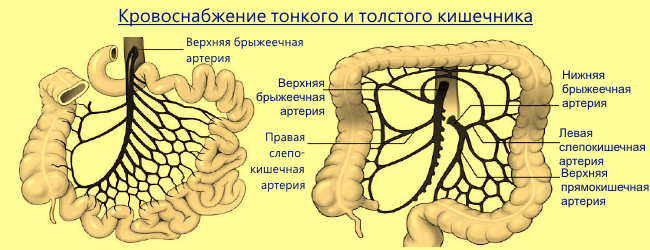
Кровоснабжают тощую и подвздошную кишки ветви верхней брыжеечной артерии: аа. jejunales, ilei и ileocolica.
Верхняя брыжеечная артерия, a. mesenterica superior, диаметром около 9 мм, отходит от брюшной аорты под острым углом на уровне I поясничного позвонка, на 1 —2 см ниже чревного ствола. Сначала она идет забрюшинно позади шейки поджелудочной железы и селезеночной вены. Затем выходит из-под нижнего края железы, пересекает сверху вниз pars horizontalis duodeni и входит в брыжейку тонкой кишки. Войдя в брыжейку тонкой кишки, а. mesenterica superior идет в ней сверху вниз слева направо, образуя дугообразный изгиб, направленный выпуклостью влево. Здесь от нее влево отходят ветви для тонкой кишки, аа. jejunales et ileales.
От вогнутой стороны изгиба вправо и вверх отходят ветви для восходящей и поперечной ободочной кишки — a. colica media и а. colica dextra. Верхняя брыжеечная артерия заканчивается в правой подвздошной ямке своей конечной ветвью — a. ileocolica. Одноименная вена сопровождает артерию, находясь справа от нее. А. ileocolica кровоснабжает конечный отдел подвздошной кишки и начальный отдел толстой.
Петли тонкой кишки очень подвижны, по ним проходят волны перистальтики, в результате чего меняется диаметр одного и того же участка кишки, пищевые массы также меняют объем петель кишечника на различном протяжении. Это, в свою очередь, может приводить к нарушению кровоснабжения отдельных петель кишки из-за передавливания той или иной артериальной ветви. В результате развился компенсаторный механизм коллатерального кровообращения, поддерживающий нормальное кровоснабжение любого участка кишки. Этот механизм устроен так: каждая из тонкокишечных артерий на определенном расстоянии от своего начала (от 1 до 8 см) делится на две ветви: восходящую и нисходящую. Восходящая ветвь анастомозирует с нисходящей ветвью вышележащей артерии, а нисходящая — с восходящей ветвью нижележащей артерии, образуя дуги (АРКАДЫ) первого порядка. От них дистально (ближе к стенке кишки) отходят новые ветви, которые, раздваиваясь и соединяясь между собой, образуют аркады второго порядка. От последних отходят ветви, образующие аркады третьего и более высокого порядков. Обычно насчитывается от 3 до 5 аркад, калибр которых уменьшается по мере их приближения к стенке кишки. При этом надо отметить, что в самых начальных отделах тощей кишки имеются лишь дуги первого порядка, а по мере приближения к концу тонкой кишки строение сосудистых аркад усложняется и число их увеличивается.
Последний ряд артериальных аркад в 1—3 см от стенки кишки образует своеобразный непрерывный сосуд, от которого к брыжеечному краю тонкой кишки отходят прямые артерии. Один прямой сосуд снабжает кровью ограниченный участок тонкой кишки. В связи с этим повреждение таких сосудов на протяжении 3—5 см и более нарушает кровоснабжение на этом участке.
Ранения и разрывы брыжейки в пределах аркад (на удалении от стенки кишки) хотя и сопровождаются более сильным кровотечением из-за большего диаметра артерий, но не ведут при их перевязке к нарушению кровоснабжения кишки благодаря хорошему коллатеральному кровоснабжению через соседние аркады.
АРКАДЫ делают возможным выделение длинной петли тонкой кишки при различных операциях на желудке или пищеводе. Днинную петлю значительно легче подтянуть к органам, расположенным в верхнем этаже брюшной полости или даже в средостении.
Однако следует иметь в виду, что даже такая мощная коллатеральная сеть не может помочь при эмболии (закупорке оторвавшимся тромбом) верхней брыжеечной артерии. Чаще всего это очень быстро ведет к катастрофическим последствиям. При постепенном сужении просвета артерии из-за роста атеросклеротической бляшки и появления соответствующих симптомов есть шанс помочь больному путем стентирования или протезирования верхней брыжеечной артерии.
Венозный отток. Из венозного подслизистого сплетения берут начало прямые вены. Из них формируются экстраорганные вены, образующие систему аркад, сходных с артериальными. Далее кровь собирается в v. ileocolica, vv. ileales и vv. jejunales. Эти вены сливаются и образуют верхнюю брыжеечную вену, v. mesenterica superior. Диаметр верхней брыжеечной вены колеблется от 0,8 до 2 см. Она собирает кровь от всей тонкой и толстой кишки, за исключением нисходящей ободочной кишки и левой части поперечной ободочной кишки, от которых кровь оттекает в нижнюю брыжеечную вену.
V. mesenterica superior идет в корне брыжейки параллельно одноименной артерии справа от нее, проходит впереди pars horizontalis duodeni и уходит под головку поджелудочной железы, где и соединяется с v. splenica (lienalis), формируя воротную вену.
Лимфатические сосуды по выходе из стенки тонкой кишки входят в брыжейку. Они иногда называются млечными сосудами, так как после приема пищи лимфа содержит много жира и имеет молочный цвет (chylus). Их калибр в среднем равен 1,5—3,0 мм. Лимфатические сосуды брыжейки многочисленны, их в 3—4 раза больше, чем артерий и вен. В лимфатических сосудах имеются многочисленные клапаны, в результате чего наполненные сосуды имеют четкообразную форму.
Лимфатические узлы, в которых прерываются лимфатические сосуды, чрезвычайно многочисленны (от 100 до 400 узлов). Они располагаются в три ряда: первый ряд лимфатических узлов находится между брыжеечным краем кишки и сосудистыми дугами – околокишечные узлы, nodi juxtaintestinales. Второй (средний) ряд располагается на уровне ветвей и ствола a. mesenterica superior. Третий ряд — верхние центральные узлы, nodi superiores centrales, окружает начальную часть верхней брыжеечной артерии от шейки поджелудочной железы до места отхождения a. colica dextra. Далее лимфа направляется в париетальные поясничные лимфатические узлы, преимущественно в промежуточные, nodi lumbales intermedii, часто их называют интераортокавальными, так как они находятся в промежутке между этими сосудами. Выносящие лимфатические сосуды поясничных лимфатических узлов сливаются в правый и левый поясничные стволы, trunci lumbales, из которых лимфа через cistema chyli попадает в брюшную часть грудного (лимфатического) протока. Часть лимфатических сосудов тонкой кишки объединяется в ствол, truncus intestinalis, который, минуя центральные брыжеечные узлы, вливается в начало грудного протока. Этим объясняется возможность быстрого метастазирования злокачественных опухолей, распространения токсинов и патогенных микроорганизмов лимфогенным путем.
Иннервируют тощую и подвздошную кишки симпатические ветви из солнечного сплетения, в частности из его ganglion mesentericum superius. Они образуют вдоль верхней брыжеечной артерии и ее ветвей периваскулярное верхнее брыжеечное сплетение, plexus mesentencus superior. Парасимпатические и чувствительные нервные ветви к тонкой кишке идут от блуждающих нервов.
88. КЛИНИЧЕСКАЯ АНАТОМИЯ ТОЛСТОЙ КИШКИ. Отделы, отношение к брюшине, синтопия, особенности строения стенки толстой кишки, особенности строения кишки в области илеоцекального угла и их клиническое значение. Кровоснабжение и понятие о «критических зонах», иннервация, региональные лимфоузлы.
Ответ.
Толстая кишка, intestinum crassum
Толстая кишка начинается от илеоцекального соединения в правой подвздошной области и заканчивается анальным каналом с заднепроходным отверстием.
В толстой кишке выделяют
слепую кишку, caecum, о
бодочную кишку, colon, состоящую из восходящей, поперечной, нисходящей и сигмовидной ободочных кишок,
прямую кишку, rectum,
и анальный канал, canalis analis.
Отделы ободочной кишки П-образно окружают петли тонкой кишки. Место перехода восходящей ободочной кишки в поперечную выделяют как правый изгиб ободочной кишки, flexura coli dextra, или печеночную кривизну, а место перехода поперечной ободочной кишки в нисходящую — как левый изгиб ободочной кишки, flexura coli sinistra, или селезеночную кривизну.
Топографию прямой кишки рассматривают вместе с топографией органов таза, а анального канала — при описании regio analis промежности.
Поперечная ободочная и сигмовидная ободочная кишки располагаются интраперитонеально и, следовательно, имеют брыжейки. Восходящая и нисходящая ободочные кишки чаще лежат мезоперитонеально, то есть покрыты брюшиной с трех сторон. Задние стенки этих отделов кишки вместо брюшины покрыты позадиободочной фасцией, fascia retrocolica.
В некоторых случаях ободочная кишка имеет общую брыжейку или брыжейку одной из ее половин.
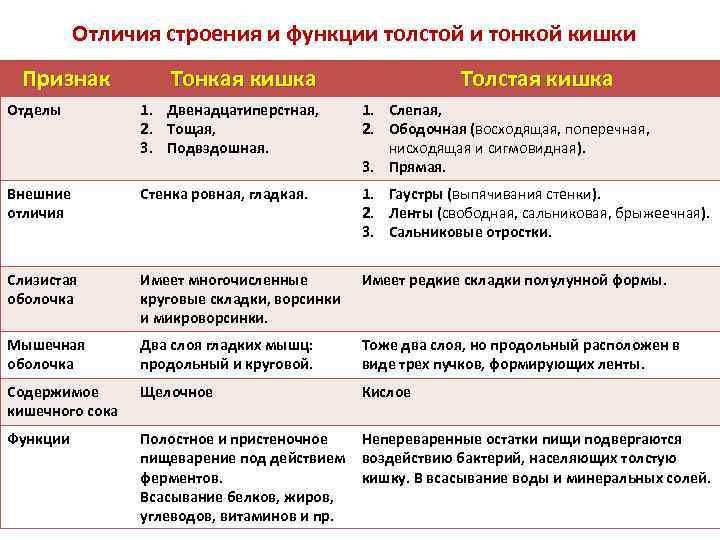
Во время операций на толстой кишке необходимо уметь отличать толстую кишку от тонкой и различать отделы толстой кишки. Основные отличия следующие.
Диаметр толстой кишки больше, чем тонкой. В дистальном направлении диаметр толстой кишки уменьшается.
Толстая кишка имеет серовато-пепельный оттенок, а тонкая — розоватый, более яркий.
Продольные мышцы в стенке тонкой кишки расположены равномерно, а в стенке толстой кишки они образуют три отдельные мышечные ленты, taeniae coli, идущие вдоль кишки. Ширина каждой из них — 3—5 мм. Ленты начинаются у основания аппендикса и заканчиваются при переходе сигмовидной кишки в прямую. Передняя мышечная лента, идущая по свободному краю кишки, называется свободной лентой, taenia libera. На поперечной ободочной кишке taenia coli, располагающаяся по брыжеечному краю, называется брыжеечной лентой, taenia mesocolica, а располагающаяся по линии прикрепления сальника — сальниковой лентой, taenia omentalis.
Стенка толстой кишки между мышечными лентами образует выпячивания — гаустры ободочной кишки, haustra coli. В промежутках между ними на стенках кишки имеются циркулярные борозды, где кольцевая мускулатура сильнее выражена, а слизистая оболочка образует складки, вдающиеся в просвет кишки. В связи с этим расширения чередуются с сужениями, что позволяет легко отличить ободочные кишки от всех других отделов желудочно-кишечного тракта при рентгенологическом исследовании.
В отличие от тонкой кишки на поверхности брюшинного покрова толстой кишки имеются сальниковые отростки, appendices omentales (epiploicae). Они представляют собой дупликатуру висцеральной брюшины с большим или меньшим содержанием жировой ткани. Их дайна обычно 4—5 см. На поперечной ободочной кишке они образуют один ряд, на других отделах толстой кишки — два ряда. Сальниковых отростков нет на слепой и прямой кишке.
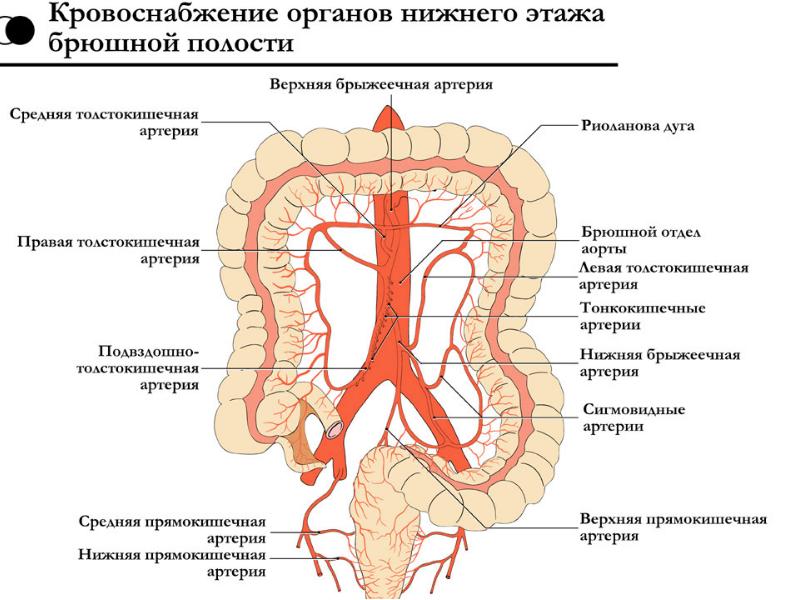
Кровоснабжение толстой кишки обеспечивают два магистральных сосуда, отходящие от брюшной аорты: верхняя брыжеечная артерия, a. mesenterica superior, и нижняя брыжеечная артерия.
A, mesenterica superior отдает:
среднюю ободочную артерию, а. colica media, к правым двум третям поперечной ободочной кишки,
правую ободочную артерию, a. colica dextra, к восходящей ободочной и правому изгибу ободочной кишки;
подвздошно-ободочную артерию, a. ileocolica, — к терминальному отделу подвздошной кишки, слепой и началу восходящей ободочной кишки.
A, mesenterica inferior, отходящая от брюшной аорты ниже верхней и ниже почечных артерий, отдает:
к левой трети поперечной ободочной кишки, левому изгибу и нисходящей ободочной кишке левую ободочную артерию, a. colica sinistra,
к сигмовидной кишке - сигмовидные артерии, аа. sigmoideae.
Конечная ветвь нижней брыжеечной артерии — верхняя прямокишечная артерия, a. rectalis superior, кровоснабжает ампулярную часть прямой кишки.
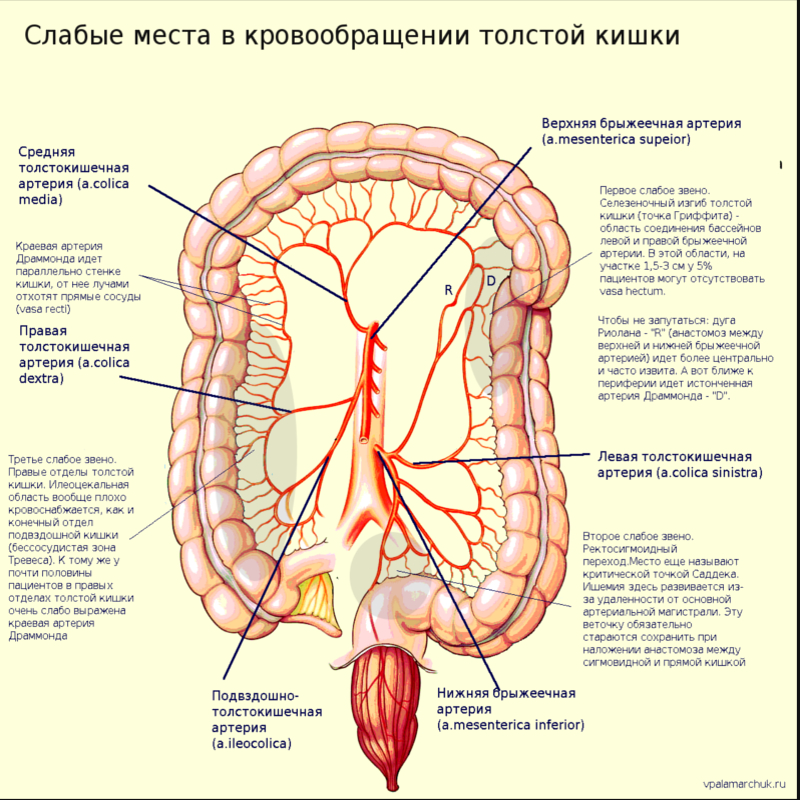
КРИТИЧЕСКИЕ ТОЧКИ:
Гриффита – селезеночный угол;
Зудека – ректосигмоидный переход;
бессосудистая зона – илеоцекальная область.
У имеющих брыжейку отделов толстой кишки (поперечная и сигмовидная) есть лишь одна артериальная аркада первого порядка, расположенная вдоль брыжеечного края кишки, которая называется краевой артерией ободочной кишки, a. marginalis coli. В брыжейке поперечной ободочной кишки и ее левого угла такую артерию называют дугой Риолана.
Венозный отток происходит сначала в экстраорганные прямые вены, которые вливаются в краевую вену, а далее по венам, одноименным артериям, в верхнюю и нижнюю брыжеечные вены. О топографии верхней брыжеечной вены сказано выше. V. mesenterica inferior проходит позади париетальной брюшины левого брыжеечного синуса, затем слева от flexura duodenojejunalis уходит под тело поджелудочной железы и впадает в селезеночную вену или, реже, непосредственно в воротную вену.
Топографо-анатомическая характеристика отделов толстой кишки
В правой подвздошной ямке располагается место перехода тонкой кишки в толстую. Этот участок называется илеоцекальным отделом. Он включает в себя конечный участок подвздошной кишки, слепую кишку с червеобразным отростком и илеоцекальное соединение. В большинстве случаев подвздошная кишка внедряется в медиальную стенку слепой кишки, образуя с ней открытый кверху илеоцекальный угол различной величины. Этот угол может быть острым, прямым и тупым. В функциональном отношении илеоцекальный отдел играет роль илеоцекального клапана, обеспечивающего изоляцию тонкой и толстой кишки и предохраняющего от рефлюкса (затекания обратно) содержимого толстой кишки в тонкую.
В связи с тем, что высота брыжейки терминального отдела подвздошной кишки в этом месте уменьшается до минимума, а расположенная выше места ее впадения восходящая ободочная кишка вообще лежит мезоперитонеально, илеоцекальный отдел кишечника достаточно хорошо фиксирован к задней брюшной стенке.
Это помогает находить слепую кишку и червеобразный отросток во время операции.
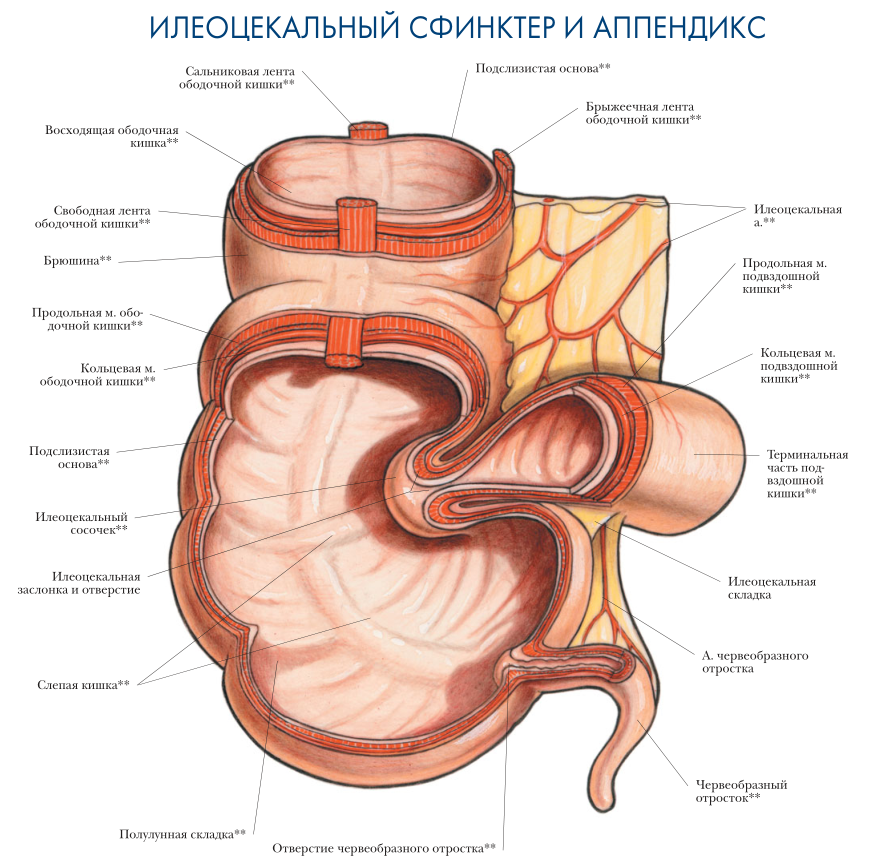
Слепая кишка, caecum, представляет собой участок толстой кишки, который располагается ниже верхнего края подвздошной кишки у места ее впадения. Она лежит в правой подвздошной ямке и проецируется на паховую область передней стенки живота. Дно слепой кишки (ее нижний конец) проецируется на расстоянии 4—5 см кверху от середины паховой связки.
Слепая кишка практически всегда покрыта брюшиной со всех сторон и достаточно свободно смещается. Тем не менее чаще всего брыжейки у нее нет. Лишь иногда она имеет общую брыжейку с подвздошной кишкой, в этом случае отмечается ненормальная подвижность слепой кишки (caecum mobile). Если слепая кишка не имеет полного брюшинного покрова, то ее задняя стенка закрыта пределепоободочной фасцией, fascia precaecocolica, а через нее плотно фиксирована к забрюшинной клетчатке и париетальной фасции, покрывающей m. iliopsoas. В таких случаях вывести слепую кишку из брюшной полости во время операции трудно. В фиксации caecum принимают участие и слепокишечные складки, plicae caecales, связывающие слепую кишку с париетальной брюшиной латерально от кишки.
Длина слепой кишки у взрослого — 3—10 см, ширина — 5—9 см. С медиальной стороны в стенке слепой кишки на месте внедрения подвздошной имеется подвздошно-кишечный сосочек, papilla ilealis. На его вершине располагается подвздошно-кишечное отверстие, ostium ileale. Оно имеет верхнюю и нижнюю губы, которые вместе с мускулатурой терминального отдела подвздошной кишки образуют клапанный противорефлюксный механизм, так называемую баугиниеву заслонку. Снизу и кзади от этой заслонки открывается отверстие червеобразного отростка. Оно обычно прикрыто складкой слизистой оболочки.
Синтопия. Кпереди от слепой кишки располагаются петли тонкой кишки, справа — боковая брюшная стенка, сзади и снизу —отделенные листками брюшины с забрюшинной клетчаткой т. iliacus и т. psoas major. При низком положении слепой кишки она близко подходит к подвздошным сосудам и покрывает их спереди. Внутренним своим краем слепая кишка примыкает к правому мочеточнику, отделенному от нее париетальной брюшиной, и нередко прикрывает его и vasa testicularis (ovarica) в том месте, где они подходят к общим подвздошным сосудам.
Червеобразный отросток, appendix vermiformis, является рудиментарным продолжением слепой кишки. Он начинается от медиально-задней или медиальной стороны слепой кишки, длина червеобразного отростка у взрослого составляет в среднем 9 см. Диаметр — около 8 мм.
Червеобразный отросток располагается интраперитонеально и имеет обычно хорошо выраженную брыжейку, tnesoappendix, в которой проходят сосуды и нервы. Благодаря брыжейке периферическая часть аппендикса обладает значительной подвижностью.
Положение основания червеобразного отростка также весьма вариабельно. Чаще оно проецируется на переднюю стенку живота в точке между правой и средней третью linea bispinalis (точка Ланца), реже — между наружной и средней третью линии, соединяющей пупок с правой передней верхней подвздошной остью (точка Мак Барни). Однако и обе эти проекции соответствуют положению основания отростка менее чем в половине случаев.
Возможны следующие положения червеобразного отростка в брюшной полости:
тазовое, или нисходящее, — отросток направлен вниз, в полость малого таза;
медиальное — отросток лежит параллельно подвздошной кишке;
латеральное — отросток находится в правой боковой около- ободочной борозде (канале);
переднее — отросток лежит на передней поверхности слепой кишки;
восходящее, или подпеченочное, — отросток направлен верхушкой вверх, нередко до подпеченочного углубления;
ретроцекальное — отросток находится позади слепой кишки.
При таком положении возможны два варианта: отросток лежит внутрибрюшинно, тесно прилегая к брюшине задней стенки слепой кишки; отросток лежит забрюшинно, или ретроперитонеально. В последнем случае червеобразный отросток располагается в забрюшинной клетчатке, часто достигая места выхода бедренного нерва из межмышечной щели между. Этим объясняется возможная иррадиация болей в бедро при аппендиците. Нередко червеобразный отросток поднимается до нижнего конца фасциального футляра почки.
Пути распространения гнойного процесса (перитонита) при гнойном аппендиците во многом зависят от положения аппендикса. Очевидным представляется распространение гнойного экссудата в полость малого таза при тазовом положении червеобразного отростка. При медиальном положении гной распространяется через правый брыжеечный синус, но остается в пределах нижнего этажа. В верхний этаж гнойный экссудат может распространяться при латеральном положении отростка по правой околоободочной борозде (каналу) вплоть до диафрагмы. Этому способствует положение больного лежа, в результате чего поддиафрагмалъное пространство оказывается более глубоким, чем подвздошная ямка, и экссудат просто стекает в нижерасположенное место. Определенную роль в процессе распространения гнойника играют присасывающее действие диафрагмы и кишечная перистальтика.
Забрюшинноерасположение отростка затрудняет диагностику острого аппендицита, а переход воспалительного процесса на клетчатку забрюшинного пространства может быть причиной тяжелых осложнений (параколитов и забрюшинных поддиафрагмальных абсцессов).
Чтобы увидеть основание червеобразного отростка, слепую кишку необходимо оттянуть латерально и кверху. Тогда становится видно место, где сходятся все три мышечные ленты слепой кишки. Здесь и располагается основание червеобразного отростка. При отыскании отростка при аппендэктомии следует пользоваться лентами ободочной кишки как постоянными ориентирами. В случаях ретроцекального и ретроперитонеального положения отростка надсекают париетальный листок брюшины у наружной стенки слепой кишки, что позволяет вывернуть кишку и у ее задней стенки найти отросток.
Сингопия. Червеобразный отросток, если он направляется медиально и вниз, через париетальный листок брюшины соприкасается с расположенными забрюшинно правыми подвздошными сосудами, мочеточником и vasa testicularis или ovarica. При проникновении в полость малого таза аппендикс может прилегать к прямой кишке, мочевому пузырю, а у женщин, кроме того, к яичнику и маточной трубе, покрытой висцеральной брюшиной.
Кровоснабжение слепой кишки и червеобразного отростка осуществляется подвздошно-ободочной артерией, конечной ветвью верхней брыжеечной артерии. A. ileocolica идет в забрюшинной клетчатке до илеоцекального угла, где делится на ветви, снабжающие конечный отдел подвздошной кишки, начальную часть восходящей ободочной (восходящая ветвь), слепую кишку и червеобразный отросток. Артерия червеобразного отростка, a. appendicularis, проходит в толще его брыжейки до конца отростка.
Вены слепой кишки и червеобразного отростка образуют v. ileocolica, впадающую в верхнюю брыжеечную вену.
Оггок лимфы. Регионарными узлами для отводящих лимфатических сосудов слепой кишки и червеобразного отростка являются узлы, расположенные в области илеоцекального угла. Это nodi рге- caecales, retrocaecales и appendiculares, располагающиеся соответственно у передней и задней стенки кишки и около червеобразного отростка. Далее лимфа идет вдоль подвздошно-ободочных сосудов в верхние брыжеечные узлы.
Иннервация слепой кишки и червеобразного отростка осуществляется ветвями верхнего брыжеечного сплетения, достигающими илеоцекального угла по ходу кровеносных сосудов.
Восходящая ободочная кишка, colon ascendens, начинается на уровне впадения ileum в caecum. Она располагается в правой боковой области живота и поднимается от слепой кишки до правого подреберья, где образует flexura coli dextra и переходит в поперечную ободочную кишку.
На стенку живота восходящая ободочная кишка проецируется в правой латеральной области.
Восходящая ободочная кишка в большинстве случаев покрыта брюшиной спереди и с боков, а сзади лишена брюшинного покрова, то есть располагается мезоперитонеально. Однако нередко восходящая ободочная кишка лежит интраперитонеально и имеет брыжейку. В этом случае она становится подвижной.
Синтопия. Справа colon ascendens прилежит к правой околоободочной борозде, а слева — к sinus mesentericus dexter. Спереди она отделена от передней стенки живота петлями тонкой кишки и частично большим сальником. Задняя поверхность, не покрытая брюшиной, отделяется от лежащих кзади забрюшинной клетчатки (paracolon), почки с ее капсулой и мышц задней стенки живота по- задиободочной фасцией, fascia retrocolica. С медиальной стороны и сверху к colon ascendens прилегает duodenum. Кнутри от заднемедиальной поверхности восходящей ободочной кишки в большинстве случаев расположен правый мочеточник.
Кровоснабжение восходящей ободочной кишки осуществляется ветвями a. colica dextra и a. colica media.
A. colica dextra отходит от верхней брыжеечной артерии, направляясь позади париетальной брюшины к среднему отделу восходящей ободочной кишки. Не доходя 4—6 см до нее, своей восходящей ветвью она анастомозирует с нисходящей ветвью a. colica media, а нисходящей — с восходящей ветвью a. ileocolica.
Правый изгиб ободочной кишки, flexura coli dextra, или печеночный изгиб, находится в правом подреберье на уровне X реберного хряща. Здесь расположен переход восходящей ободочной кишки в поперечную ободочную.
Правый изгиб ободочной кишки почти в половине случаев располагается интраперитонеально, немного реже — мезоперитоне- ально.
Синтопия. Спереди и сверху правый изгиб соприкасается с нижней поверхностью правой доли печени и дном желчного пузыря. С заднемедиальной стороны от него находится нисходящая часть двенадцатиперстной кишки, а сзади — нижний полюс правой почки.
Фиксация изгиба, особенно при его интраперитонеальном расположении, осуществляется в основном за счет lig. gastrocolicum. Правая диафрагмально-ободочная связка выявляется лишь в 1/3 случаев.
Кровоснабжение правого изгиба осуществляет a. colica media своей правой (нисходящей) ветвью.
Поперечная ободочная кишка, colon transversum, начинается в правом подреберье от правого изгиба, идет в поперечном направлении, а затем достигает левого подреберья, где переходит в левый изгиб ободочной кишки.
На переднюю стенку живота colon transversum проецируется в правой подреберной, надчревной, левой подреберной и пупочной областях.
Так как оба изгиба расположены более кзади (причем левый изгиб лежит выше правого), а средние отделы кишки прилегают к передней брюшной стенке, поперечная ободочная кишка образует дугу, направленную вперед и вниз, левая часть которой расположена выше и глубже правой.
Поперечная ободочная кишка располагается интраперитонеально и имеет хорошо выраженную брыжейку, mesocolon transversum, высота которой по средней линии равняется в среднем 12 см. Верхний край кишки почти на всем протяжении связан с желудком посредством желудочно-ободочной связки. С передней поверхности поперечной ободочной кишки свисает в виде фартука большой сальник.
Корень брыжейки поперечной ободочной кишки на своем протяжении (около 15 см) пересекает pars descendens duodeni, pancreas и левую почку.
Синтопия. Поперечная ободочная кишка граничит вверху с печенью, желчным пузырем, большой кривизной желудка и селезенкой. Снизу к ней прилегают петли тонкой кишки. Спереди поперечная ободочная кишка соприкасается с передней стенкой живота, сзади — с двенадцатиперстной кишкой, поджелудочной железой и левой почкой, которые отделены от нее брыжейкой и париетальной брюшиной.
Длина поперечной ободочной кишки намного больше длины ее корня и варьирует от 25 до 60 см. Благодаря брыжейке кишка обладает большой подвижностью и может спускаться до входа в малый таз. Свисающая вниз colon transversum может стать содержимым грыжевого мешка при пупочных грыжах и грыжах белой линии живота. Иногда она входит в состав паховых и бедренных грыж.
Артерии поперечной ободочной кишки отходят от a. colica media из верхней и a. colica sinistra из нижней брыжеечной артерии.
A. colica media входит в брыжейку поперечной ободочной кишки и направляется к правой ее трети. Здесь она делится на правую, или нисходящую, и левую, или восходящую, ветви. Правая ветвь анастомозирует с a. colica dextra, а левая — с восходящей ветвью а. colica sinistra, образуя в брыжейке поперечной ободочной кишки a. marginalis coli, которую в этом месте называют дугой Риолана. Следует иметь в виду, что правый отдел mesocolon trans- yersum тесно прилежит и часто даже спаян с Hg. gastrocolicum на протяжении 8—10 см. При рассечении последней для доступа в сальниковую сумку можно поранить расположенную в mesocolon transversum a. colica media. При недостаточно развитых коллатера- лях это может привести к некрозу правой половины поперечной ободочной кишки.
Левый изгиб ободочной кишки, flexura coli sinistra, где поперечная ободочная кишка переходит в нисходящую ободочную, располагается в левом подреберье на уровне хряща IX ребра или восьмого межреберья, то есть примерно на 4 см выше и глубже правого изгиба. В связи с этим левый изгиб труднее обследовать и мобилизовать.
Вверху левый изгиб лежит латеральнее хвоста поджелудочной железы, спереди от переднего конца селезенки, а сзади примыкает к левой почке, отделенной от него брюшиной и забрюшинной клетчаткой.
Левый изгиб ободочной кишки располагается чаще всего внутрибрюшинно и имеет отчетливо выраженную брыжейку, но может располагаться и мезоперитонеально. Левый изгиб ободочной кишки фиксируется посредством lig. phrenicocolicum.
Кровоснабжение левого изгиба (селезеночного угла) происходит за счет восходящей ветви a. colica sinistra.
Нисходящая ободочная кишка, colon descendens, располагается в левой части полости живота. От левого изгиба она идет вниз и на уровне гребня левой подвздошной кости переходит в сигмовидную кишку. На переднюю брюшную стенку кишка проецируется в левой латеральной области живота. Длина нисходящей ободочной кишки колеблется от 10 до 30 см.
Нисходящая ободочная кишка чаще располагается мезоперитонеально, но иногда имеет выраженную брыжейку либо на всем протяжении, либо на небольшом участке.
Синтопия. Снаружи colon descendens отделена от переднебоковой стенки живота левой околоободочной бороздой (каналом), sulcus paracolicus sinister. Кнутри от кишки расположен sinus mesentericus sinister, спереди она отделена от передней стенки живота петлями тонкой кишки и частично большим сальником.
В забрюшинном пространстве кнутри от нисходящей ободочной кишки располагается левый мочеточник. Позади находятся наружный край левой почки, поясничная часть диафрагмы, мышцы задней брюшной стенки (mm. quadratus lumborum, iliopsoas, transversus abdominis) с покрывающей их париетальной фасцией.
Подобно восходящей, нисходящая ободочная кишка отделена от мышц околоободочной клетчаткой, paracolon.
Кровоснабжается нисходящая ободочная кишка ветвями a. colica sinistra и a. sigmoidea. A. colica sinistra после отхождения от нижней брыжеечной артерии идет под париетальной брюшиной левого брыжеечного синуса впереди левого мочеточника и у flexura coli sinistra делится на восходящую и нисходящую ветви. Восходящая участвует в образовании душ Риолана, а нисходящая анастомози- рует с первой сигмовидной артерией.
Сигмовидная ободочная кишка, colon sigmoideum, находится в левой подвздошной ямке. Проецируется на переднюю стенку живота в паховой и лобковой областях. Ее длина составляет около 50 см. Сигмовидная кишка располагается интраперитонеально и имеет хорошо выраженную брыжейку высотой около 8 см. В связи с этим кишка очень подвижна и может располагаться в малом тазу, подниматься вверх вплоть до левого подреберья, проникать в правую половину брюшной полости. Линия прикрепления корня брыжейки к задней брюшной стенке приближается к прямому углу
и, соответственно, имеет два участка: первый от левой подвздошной ямки направляется вправо, а второй — вниз, к промонториуму. Длина первого участка в среднем равна 9,5 см, второго — 8 см.
Брыжейка сигмовидной кишки пересекает левые подвздошные сосуды, яичковые (яичниковые) сосуды и левый мочеточник, а также п. genitofemoralis и п. cutaneus femoris lateralis.
Сигмовидная ободочная кишка, так же, как и поперечная, может иногда при длинной брыжейке перемещаться в правую подвздошную ямку. В таких случаях надо уметь отличать слепую кишку от поперечной ободочной и сигмовидной. Это сделать достаточно просто, если помнить, что от поперечной ободочной кишки отходит большой сальник, а сигмовидная имеет брыжейку и хорошо выраженные сальниковые отростки, которые слабо выражены или отсутствуют на слепой кишке.
Артерии сигмовидной ободочной кишки, аа. sigmoideae, отходящие от нижней брыжеечной артерии числом 2—4, сначала идут забрюшинно, а затем между листками брыжейки. Первая сигмовидная артерия наиболее крупная. Каждая из артерий делится на восходящую и нисходящую ветви, которые анастомозируют друг с другом, с левой ободочной и верхней прямокишечной артериями, последней аркадой образуя a. marginalis coli.
Конечная ветвь нижней брыжеечной артерии — верхняя прямокишечная артерия, a. rectalis superior, — направляется к ампуле прямой кишки. Она связана анастомозами с нижней сигмовидной и средней прямокишечной артериями.
Венозный отток происходит по одноименным с артериями венам в систему воротной вены через v. mesenterica inferior. Однако через верхнюю прямокишечную вену при повышении давления в системе v. portae кровь может сбрасываться в систему нижней полой вены через анастомоз со средней прямокишечной веной (портокавальный анастомоз).
Лимфоотгок происходит в верхние прямокишечные, сигмовидные и ободочные (правые, средние и левые) узлы. Следующие группы узлов располагаются вдоль ветвей верхней и нижней брыжеечных артерий. Далее лимфа оттекает в верхние брыжеечные узлы, а затем в околоаортальные и околокавальные лимфатические узлы.
Иннервируют толстую кишку верхнее, plexus mesentericus superior, и нижнее, plexus mesentericus inferior, брыжеечные сплетения и связывающее их межбрыжеечное сплетение, plexus intermesen- tericus, к которому подходят парасимпатические волокна от truncus vagalis posterior. Межбрыжеечное сплетение располагается слева от аорты от уровня flexura duodenojejunalis до нижней брыжеечной артерии. Слепая кишка и правая половина ободочной кишки иннервируются преимущественно из верхнего брыжеечного сплетения, левая половина — из нижнего брыжеечного сплетения. Наиболее богат рецепторными образованиями илеоцекальный отдел.
89. ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ ПОЯСНИЧНОЙ ОБЛАСТИ. Границы, отделы, слои, слабые места, поясничное сплетение и его ветви. Понятие о поясничной и паранефральной новокаиновых блокадах и их топографо-анатомическое обоснование.
Ответ.
ПОЯСНИЧНАЯ ОБЛАСТЬ, REGIO LUMBALIS
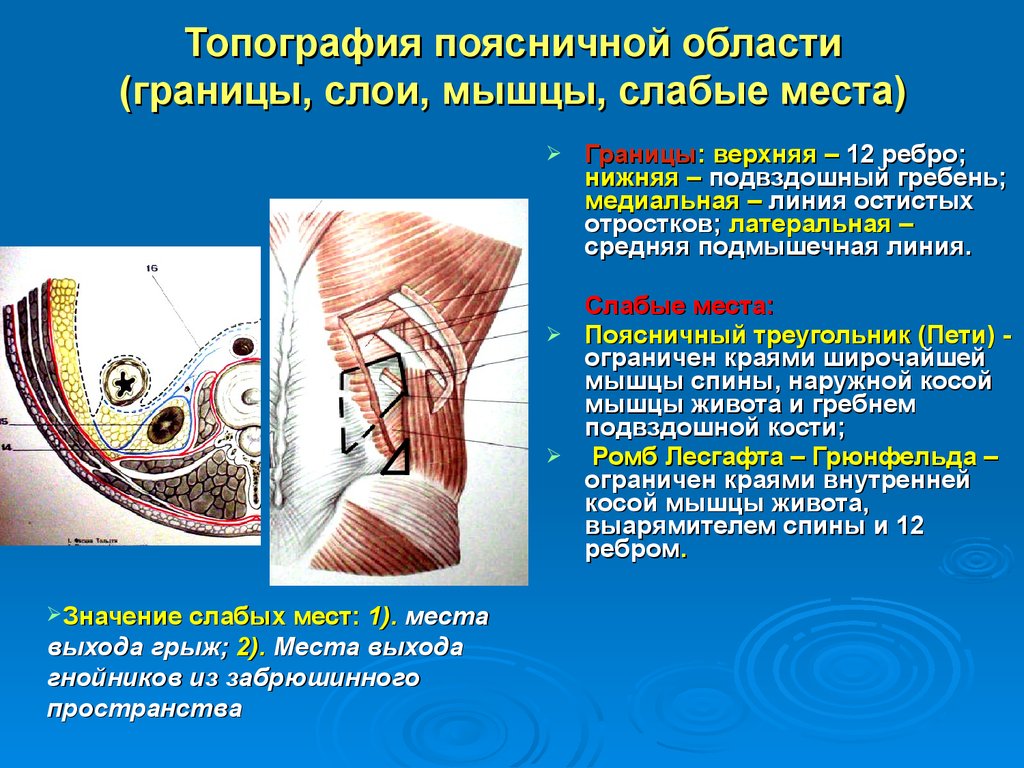
Границы поясничной области. Верхняя — XII ребро; нижняя — гребень подвздошной кости и соответствующая половина крестца; латеральная — задняя подмышечная линия или соответствующая ей вертикальная линия от конца XI ребра к подвздошному гребню; медиальная — задняя срединная линия тела (линия остистых отростков).
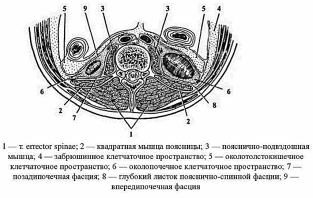
В пределах области различают медиальный отдел, в котором лежат позвоночник и мышца, выпрямляющая позвоночник, m. erector spinae, и латеральный, где располагаются широкие мышцы живота. Здесь выделяют нижний поясничный треугольник, trigonum lumbale inferius, и верхний поясничный треугольник (четырехугольник), trigonum (tetragonum) lumbale superius.
Слои
Кожа утолщена, малоподвижна.
Подкожный слой вверху развит слабо.
Поверхностная фасция хорошо выражена и отдает глубокую фасциальную пластинку, разделяющую подкожную клетчатку на поверхностный и глубокий слои. В нижнем отделе области глубокий слой подкожной клетчатки носит название пояснично-ягодичной жировой подушки.
Собственная фасция, имеющая в этой области название пояснично-грудной фасции, fascia thoracolumbalis, хорошо выражена и образует футляры для мышц, входящих в поясничную область. Как и на передней брюшной стенке, мышцы поясничной области образуют три слоя.
Первый мышечный слой под собственной фасцией поясничной области составляют две мышцы: m. latissimus dorsi и m. obliquus extemus abdominis.
М. latissimus dorsi начинается от задней поверхности крестца и прилегающей к нему части подвздошного гребня, остистых отростков поясничных позвонков и шести нижних грудных позвонков и прикрепляется к crista tuberculi minoris humeri. Ее мышечные пучки идут снизу вверх и сзади наперед.
М. obliquus extemus abdominis начинается от пояснично-грудной фасции и восьми нижних ребер, чередуясь мышечными пучками с передней зубчатой мышцей. Мышечные пучки наружной косой мышцы живота идут сверху вниз и сзади наперед, прикрепляясь к гребню подвздошной кости на протяжении ее передних двух третей.
Передний край широчайшей мышцы спины не подходит к ним вплотную, поэтому над задней третью гребня подвздошной кости образуется треугольной формы пространство, или нижний поясничный треугольник, trigonum lumbale inferius (треугольник Пти).
Треугольник ограничен:
спереди задним краем наружной косой мышцы,
сзади — передним краем широчайшей мышцы спины,
снизу — гребнем подвздошной кости.
Дно нижнего поясничного треугольника образует внутренняя косая мышца живота, расположенная во втором мышечном слое.
Из-за отсутствия в этом месте одной из мышц поясничный треугольник является «слабым местом» поясничной области, куда иногда выходят поясничные грыжи и могут проникать гнойники из забрюшинной клетчатки.
Вторым мышечным слоем поясничной области являются медиально m. erector spinae, латерально вверху — m. serratus posterior inferior, внизу — m. obliquus intemus abdominis.
Мышца, выпрямляющая позвоночник, m. erector spinae, лежит в желобе, образованном остистыми и поперечными отростками позвонков, и заключена в плотное апоневротическое влагалище, образованное задней (поверхностной) и средней пластинками пояснично-грудной фасции.
Нижняя задняя зубчатая мышца, m. serratus posterior inferior, и внутренняя косая мышца живота составляют латеральный отдел второго мышечного слоя поясничной области. Ход пучков обеих мышц почти совпадает, они идут снизу вверх и изнутри кнаружи. Первая из них, начинаясь от fascia thoracolumbalis в области остистых отростков двух нижних грудных и двух верхних поясничных позвонков, заканчивается широкими зубцами на нижних краях последних четырех ребер, вторая своими задними пучками прикрепляется к трем нижним ребрам кпереди от зубчатой.
Обе мышцы не соприкасаются краями, вследствие чего между ними образуется пространство трех- или четырехугольной формы, известное как верхний поясничный треугольник (четырехугольник), trigonum (tetragonum) lumbale superius (ромб Лесгафта—Грюнфельда). Его сторонами являются:
сверху XII ребро и нижний край нижней зубчатой мышцы,
медиально — латеральный край разгибателя позвоночника,
латерально и снизу — задний край внутренней косой мышцы живота.
С поверхности треугольник прикрывают m. latissimus dorsi и m. obliquus extemus abdominis.
Дном треугольника являются fascia thoracolumbalis и апоневроз m. transversus abdominis.
Через апоневроз проходят подреберные сосуды и нерв, в связи с чем по их ходу и сопровождающей клетчатке в межмышечную клетчатку поясничной области могут проникать гнойники. В редких случаях через верхний поясничный треугольник могут выходить поясничные грыжи.
Третий мышечный слой поясничной области образуют медиально m. quadratus lumborum и mm. psoas major et minor, а латерально — поперечная мышца живота, m. transversus abdominis. Ее начальный отдел связан с fascia thoracolumbalis и имеет вид плотного апоневроза протяженностью от XII ребра до подвздошного гребня. Конечный отдел у прямой мышцы живота также переходит в апоневроз, принимающий участие в образовании влагалиша прямой мышцы живота.
Следующий слой — париетальная фасция живота, fascia abdominis parietalis (часть fascia endoabdominalis), которая покрывает глубокую поверхность поперечной мышцы живота и называется здесь fascia transversalis, а с медиальной стороны образует футляры для m. quadratus lumborum и mm. psoas major et minor, называясь соответственно fascia quadrata и fascia psoatis.
Клетчатка, заключенная в фасциальном футляре m. psoas major, может служить путем распространения натечных абсцессов, развивающихся при туберкулезном поражении поясничных позвонков. По ходу поясничной мышцы через мышечную лакуну гной может спуститься на передневнутреннюю поверхность бедра.
Поясничное сплетение, plexus lumbalis, - образовано передними ветвями ThXII-LIV спинномозговых нервов (вторая часть передней ветви LIV спускается в полость таза, образуя пояснично-крестцовый ствол). Сплетение расположено кпереди от поперечных отростков поясничных позвонков в толще большой поясничной мышцы и на передней поверхности квадратной мышцы поясницы. Ветви появляются из-под латерального края большой поясничной мышцы или прободают её и направляются к передней брюшной стенке, нижней конечности и наружным половым органам.
Мышечные ветви, rr. musculares, - короткие, от всех передних ветвей. Иннервируют квадратную мышцу поясницы, большую и малую мышцы поясницы, межпоперечные латеральные мышцы поясницы.
Подвздошно-подчревный нерв, n. iliohypogastricus, - от ThXII-LI, выходит позади большой поясничной мышцы. Идёт латерально и вниз по передней поверхности квадратной мышцы, параллельно подреберному нерву. Располагается сначала на внутренней поверхности поперечной мышцы живота; затем прободает её и идёт к прямой мышце живота между поперечной и внутренней косой мышцами. Иннервирует m. transversus abdominis, mm. obliqui abdominis internus et externus, m. rectus abdominis.
Латеральная кожная ветвь, r. cutaneus lateralis, - иннервирует кожу в верхнелатеральной части ягодичной области, верхнелатеральной области бедра.
Передняя кожная ветвь, r. cutaneus anterior, - иннервирует кожу передней брюшной стенки над лобковой областью.
Подвздошно-паховый нерв, n. ilioinguinalis, - от ThXII-LIV, идёт параллельно подвздошно-подчревному нерву, располагаясь книзу от него. Лежит между поперечной и внутренней косой мышцами живота, заходит в паховый канал, лежит спереди от семенного канатика и круглой связки матки. Выходит из пахового канала и ветвится в коже лобка, мошонки, большой половой губы. Иннервирует m. transversus abdominis, mm. obliqui abdominis internus et externus, кожу лобка, паховой области, корня полового члена.
Передние мошоночные нервы, nn. scrotales anteriores, - иннервируют кожу передних отделов мошонки.
Передние губные нервы, nn. labiales anteriores, - иннервируют кожу передних отделов большой половой губы.
Бедренно-половой нерв, n. genitofemoralis, - от LI-LII, прободает большую поясничную мышцу на уровне III поясничного позвонка. Делится на две ветви:
Половая ветвь, r. genitalis, располагается впереди от наружной подвздошной артерии, входит в паховый канал, лежит позади семенного канатика или круглой связки матки. Иннервирует мышцу, поднимающую яичко, кожу мошонки, мясистую оболочку, кожу верхнемедиальной поверхности бедра; круглую связку матки, кожу большой половой губы и области наружного кольца бедренного канала.
Бедренная ветвь, r. femoralis, проходит на бедро через сосудистую лакуну, располагается на переднелатеральной поверхности бедренной артерии, прободает решётчатую фасцию и иннервирует кожу в области подкожной щели бедренного канала и под паховой связкой (верхняя часть бедренного треугольника).
Латеральный кожный нерв бедра, n. cutaneus femoris lateralis, - от LI-LII, выходит из-под латерального края поясничной мышцы, ложится на переднюю поверхность этой мышцы. Идёт латерально и вниз по передней поверхности подвздошной мышцы (под её фасцией) к паховой связке. Проходит под латеральной частью паховой связки на бедро, где располагается в толще широкой фасции бедра, затем выходит под кожу. Иннервирует кожу задненижней поверхности ягодичной области, кожу латеральной поверхности бедра до уровня коленного сустава.
Запирательный нерв, n. obturatorius, - от LII-LIV, спускается вниз вдоль медиального края большой поясничной мышцы, пересекает переднюю поверхность крестцово-подвздошного сустава, в полости малого таза присоединяется к запирательной артерии, располагаясь над ней. Проходит через запирательный канал на бедро, ложится между приводящими мышцами.
Мышечные ветви, rr. muscularis, - к приводящим мышцам бедра.
Передняя ветвь, r. anterior, располагается между короткой и длинной приводящими мышцами, иннервирует их, гребёнчатую и тонкую мышцы, кожу медиальной поверхности бедра.
Кожная ветвь, r. cutaneus, - к коже медиальной поверхности бедра.
Задняя ветвь, r. posterior, - идёт позади короткой приводящей мышцы бедра и иннервирует наружную запирательную, большую приводящую мышцы и капсулу тазобедренного сустава.
Бедренный нерв, n. femoralis, - от LI-LIV, начинается тремя корешками, которые на уровне поперечного отростка V поясничного позвонка сливаются и образуют ствол бедренного нерва. Нерв располагается под подвздошной фасцией, в борозде между большой поясничной и подвздошной мышцами. На бедро выходит через мышечную лакуну. В бедренном треугольнике располагается латерально от бедренных сосудов. Ниже паховой связки делится на конечные ветви:
Мышечные ветви, rr. musculares, - иннервируют m. sartorius, m. quadriceps femoris, m. pectineus.
Передние кожные ветви, rr. cutanei anteriores, - прободают широкую фасцию бедра. Иннервируют кожу переднемедиальной поверхности бедра.
Подкожный нерв, n. saphenus, - в бедренном треугольнике нерв вначале располагается латерально от бедренной артерии, затем переходит на её переднюю поверхность. Вместе с артерией переходит в приводящий канал. Вместе с нисходящей коленной артерией выходит из канала через его переднее отверстие и ложится под портняжную мышцу. Затем спускается вниз между приводящей мышцей и медиальной широкой мышцей бедра, прободает широкую фасцию бедра на уровне коленного сустава и отдаёт ветви. Идёт на стопу, иннервируя кожу большого пальца.
Поднадколенниковая ветвь, r. infrapatellaris, направляется вперёд и латерально. Иннервирует кожу в области медиальной поверхности коленного сустава, надколенника и передней поверхности верхней части голени.
Медиальные кожные ветви голени, rr. cutanei cruris mediales, - иннервируют кожу переднемедиальной поверхности голени.


90. ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ ЗАБРЮШИННОГО ПРОСТРАНСТВА. Границы, отделы, слои, фасции и клетчаточные пространства, органы и сосудисто-нервные образования, ветви брюшной аорты, формирование и притоки нижней полой вены.
Ответ.
ЗАБРЮШИННОЕ ПРОСТРАНСТВО, SPATIUM RETROPERITONEALE
Забрюшинное пространство расположено в глубине полости живота — между париетальной фасцией живота (сзади и с боков) и париетальной брюшиной задней стенки брюшинной полости (спереди). В нем располагаются органы, не покрытые брюшиной (почки с мочеточниками, надпочечники) и участки органов, покрытые брюшиной лишь частично (поджелудочная железа, двенадцатиперстная кишка), а также магистральные сосуды (аорта, нижняя полая вена), отдающие ветви для кровоснабжения всех органов, лежащих как забрюшинно, так и внутрибрюшинно. Вместе с ними идут нервы и лимфатические сосуды и цепочки лимфатических узлов.
Забрюшинное пространство выходит за границы поясничной области в результате перехода его клетчатки в подреберья и подвздошные ямки.
Стенки забрюшинного пространства
Верхняя — поясничная и реберная части диафрагмы, покрытые париетальной фасцией живота, до lig. coronarium hepatis справа и lig. phrenicosplenicum слева.
Задняя и боковые — позвоночный столб и мышцы поясничной области, покрытые fascia abdominis parietalis (endoabdominalis).
Передняя — париетальная брюшина задней стенки брюшинной полости. В образовании передней стенки принимают участие также висцеральные фасции забрюшинно лежащих органов: поджелудочной железы, восходящего и нисходящего отделов ободочной кишки.
Нижней стенки как таковой нет. Условной нижней границей считается плоскость, проведенная через linea terminalis, отделяющая забрюшинное пространство от малого таза.
Пространство между этими стенками делится на передний и задний отделы забрюшинной фасцией, fascia extraperitonealis abdominis, расположенной во фронтальной плоскости (параллельно париетальной фасции и париетальной брюшине). Она начинается на уровне задних подмышечных линий, где брюшина с боковой стенки живота переходит на заднюю. В этом месте брюшина и париетальная фасция срастаются и образуют фасциальный узел, от которого и начинается забрюшинная фасция, направляющаяся затем в медиальную сторону. На своем пути к срединной линии fascia extraperitonealis у наружных краев почек делится на два хорошо выраженных листка, охватывающих почки спереди и сзади. Передний листок называется «предпочечная фасция», fascia prerenalis, а задний — «позадипочечная», fascia retrorenalis.
У медиальной поверхности почки оба листка снова соединяются и направляются еще более медиально, участвуя в образовании фасциальных футляров аорты и ее ветвей и нижней полой вены. Вверху футляр аорты прочно связан с фасцией диафрагмы, футляр вены — с tunica fibrosa печени. Внизу фасциальный футляр нижней полой вены прочно сращен с надкостницей тела V поясничного позвонка.
Кроме почек, для которых предпочечная и позадипочечная фасции образуют фасциальную капсулу, fascia renalis (ее часто называют наружной капсулой почки), эти листки вверху образуют фасциальный футляр для надпочечников. Ниже почек fascia prerenalis и fascia retrorenalis проходят соответственно спереди и позади мочеточников, окружая их в виде футляра вплоть до linea terminalis, где мочеточники переходят в полость малого таза.
Кпереди от забрюшинной фасции располагаются задний листок париетальной брюшины и участки органов, лежащих мезо- или экстраперитонеально (двенадцатиперстная кишка, восходящая и нисходящая ободочные кишки и поджелудочная железа). Заднюю поверхность этих органов покрывают висцеральные фасциальные листки, лучше выраженные позади восходящей и нисходящей частей ободочной кишки.
Эти листки называются позадиободочной фасцией, fascia retrocolica, или фасцией Тольдта. Снаружи fascia retrocolica справа и слева сращена с париетальной брюшиной в местах ее перехода с задней стенки брюшинной полости на восходящую и нисходящую части ободочной кишки (боковые борозды (каналы) нижнего этажа брюшной полости). С медиальной стороны позадиободочная фасция связана с фасциальными футлярами сосудов забрюшинного пространства и с фасциальными листками, покрывающими поджелудочную железу и двенадцатиперстную кишку.
Между перечисленными фасциальными листками в забрюшинном пространстве выделяют три слоя клетчатки: собственно забрюшинную, околопочечную и околокишечную.
Первый слой забрюшинной клетчатки (иначе – собственно забрюшинная клетчатка, textus cellulosus retroperitonealis), расположен вслед за париетальной фасцией (при доступе сзади, через все слои поясничной области).
Спереди он ограничен fascia extraperitonealis, сзади — fascia abdominis parietalis, вверху — сращением поясничной части fascia abdominis parietalis с диафрагмальной на уровне XII ребра.
Воспаление этого участка клетчатки называется внебрюшинным поддиафрагмальным абсцессом.
Внизу забрюшинная клетчатка свободно переходит в клетчатку малого таза. С медиальной стороны этот слой ограничен сращением fascia extraperitonealis с фасциальными футлярами брюшной аорты, нижней полой вены и подвздошно-поясничной мышцы. Латерально собственно забрюшинная клетчатка ограничена сращением париетальной брюшины с fascia abdominis parietalis и fascia extraperitonealis.
В забрюшинной клетчатке нередко скапливаются значительные по объему гематомы при повреждении сосудов забрюшинного пространства.
Второй слой забрюшинной клетчатки, или околопочечное жировое тело, corpus adiposum pararenale, располагается между fascia retrorenalis и fascia prerenalis (расщепленная забрюшинная фасция). Этот слой делится на три отдела: верхний — фасциально-клетчаточный футляр надпочечника, средний — жировая капсула почки, capsula adiposa renis (паранефрон), и нижний — фасциально-клетчаточный футляр мочеточника (парауретерон). Фасциально-клетчаточный футляр надпочечника изолирован от клетчатки почки, а внизу околопочечная клетчатка связана с околомочеточниковой клетчаткой.
Околопочечное жировое тело, corpus adiposum pararenale, представляет собой изолированную от соседних клетчаточных пространств рыхлую жировую клетчатку, охватывающую почку со всех сторон и располагающуюся между фасциальной и фиброзной капсулами почки. Ее толщина индивидуально различна, но она больше всего у ворот и нижнего конца (полюса) почки. Ниже почки фасциальные листки связаны между собой соединительнотканными перемычками и в виде гамака поддерживают почку.
Околомочеточниковая клетчатка, paraureterium, заключенная между fascia preureterica и fascia retroureterica, вверху связана с паранефрон, а внизу следует по ходу мочеточника на всем его протяжении вплоть до малого таза.
Третий слой забрюшинной клетчатки располагается позади восходящей и нисходящей частей ободочной кишки и называется околоободочной клетчаткой, paracolon. Сзади этот слой ограничивает fascia extraperitonealis, а спереди — fascia retrocolica, покрывающая сзади восходящую (или нисходящую) ободочную кишку, и париетальная брюшина (дно) боковой борозды (канала) спереди. Толщина клетчатки в этом пространстве может достигать 1—2 см. Вверху paracolon оканчивается у корня mesocolon transversum, внизу в подвздошных ямках справа — у слепой кишки, слева — у корня брыжейки сигмовидной кишки. Латерально околоободочная клетчатка доходит до места соединения париетальной брюшины с забрюшинной фасцией, медиально — до корня брыжейки тонкой кишки, несколько не доходя до срединной линии.
В околоободочной клетчатке располагаются нервы, кровеносные сосуды, лимфатические сосуды и узлы, относящиеся к толстой кишке.



Брюшная часть аорты, pars abdominalis aortae
Брюшная часть нисходящей аорты расположена забрюшинно, слева от срединной линии на передней поверхности поясничного отдела позвоночника, покрытой fascia prevertebralis (часть париетальной фасции живота). Она проходит от hiatus aorticus диафрагмы до уровня IV—V поясничных позвонков, где делится на правую и левую общие подвздошные артерии. Длина брюшной аорты равна в среднем 13—14 см. На всем протяжении аорта заключена в хорошо выраженный фасциальный футляр, образованный за счет забрюшинной фасции.
Синтопия. Вверху и спереди к аорте прилежат поджелудочная железа, восходящая часть duodenum, ниже — верхняя часть корня брыжейки тонкой кишки. Вдоль левого края аорты расположены поясничный отдел левого симпатического ствола и межбрыжеечное сплетение, справа — нижняя полая вена.
В клетчатке вдоль брюшной аорты располагаются париетальные левые поясничные лимфатические узлы (латеральные аортальные, предаортальные, постаортальные) и промежуточные поясничные лимфатические узлы.
Брюшная часть аорты на всем протяжении окружена ветвями брюшного аортального сплетения и ганглиями, входящими в его состав.
От брюшной аорты отходят пристеночные и висцеральные ветви.
Пристеночные (париетальные) ветви:
Нижние диафрагмальные артерии, аа. phrenicae inferiores dex- tra et sinistra, отходят от передней поверхности начального отдела брюшной аорты сразу по ее выходе из hiatus aorticus и направляются по нижней поверхности диафрагмы вверх, вперед и в стороны.
Поясничные артерии, аа. lumbales, парные, числом четыре отходят от задней поверхности аорты на протяжении первых четырех поясничных позвонков и проникают в щели, образованные телами позвонков и начальными пучками поясничной мышцы, кровос- набжая нижние отделы переднебоковой стенки живота, поясничную область и спинной мозг.
Срединная крестцовая артерия, a. sacralis mediana, — тонкий сосуд, начинается на уровне V поясничного позвонка от задней поверхности аорты у места ее деления на обшие подвздошные артерии, спускается по середине тазовой поверхности крестца до копчика, снабжая кровью m. iliopsoas, крестец и копчик.
Висцеральные парные и непарные ветви брюшной аорты обычно отходят в таком порядке:
1) truncus coeliacus;
2) аа. suprarenales mediae;
3) a. mesenterica superior;
4) aa. renales;
5) aa. testiculares (ovaricae);
6) a. mesenterica inferior.
Чревный ствол, truncus coeliacus, отходит от передней поверхности аорты коротким стволом на уровне нижнего края XII грудного или верхнего края I поясничного позвонка между внутренними ножками диафрагмы. Он проецируется тотчас книзу от верхушки мечевидного отростка по срединной линии. У верхнего края тела поджелудочной железы чревный ствол делится на три ветви: аа. gastrica sinistra, hepatica communis et splenica (lienalis). Truncus coeliacus окружен ветвями солнечного сплетения. Спереди его прикрывает париетальная брюшина, образующая заднюю стенку сальниковой сумки.
Средняя надпочечная артерия, a. suprarenalis media, парная, отходит от боковой поверхности аорты несколько ниже отхождения чревного ствола и направляется к надпочечнику.
Верхняя брыжеечная артерия, a. mesenterica superior, начинается от передней поверхности аорты на уровне тела I поясничного позвонка, позади поджелудочной железы. Затем она выходит из-под нижнего края шейки поджелудочной железы и ложится на переднюю поверхность восходящей части двенадцатиперстной кишки, отдавая ветви к поджелудочной железе и двенадцатиперстной кишке. Далее a. mesenterica superior вступает в промежуток между листками корня брьгжейки тонкой кишки и разветвляется, кровос- набжая тонкую кишку и правую половину ободочной кишки.
Почечные артерии, аа. renales. Обе аа. renales начинаются обычно на одном уровне — I поясничного позвонка или хряща между
I и II поясничными позвонками; уровень их отхождения проецируется на переднюю стенку живота примерно на 5 см книзу от мечевидного отростка. От почечных артерий начинаются нижние надпочечниковые артерии.
Артерии яичка (яичника), аа. testiculares (аа. ovaricae), парные, отходят от передней поверхности брюшной аорты тонкими стволами несколько ниже почечных артерий. Они идут позади париетальной брюшины, составляющей дно мезентериальных синусов, пересекая спереди на своем пути сначала мочеточники, а затем наружные подвздошные артерии. У мужчин они у глубокого пакового кольца входят в состав семенного канатика и через паковый канал направляются к яичку, у женщин — через связку, подвешивающую яичник, идут к яичникам и маточным трубам.
Нижняя брыжеечная артерия, a. mesenterica inferior, отходит от переднелевой поверхности нижней трети брюшной аорты на уровне нижнего края III поясничного позвонка, идет забрюшин- но позади левого мезентериального синуса и кровоснабжает левую половину ободочной кишки через a. colica sinistra, аа. sigmoideae и a. rectalis superior.
Бифуркация аорты — ее деление на общие подвздошные артерии — находится обычно на уровне IV—V поясничного позвонка.
Общие подвздошные артерии, аа. iliacae communes, направляются вниз и латерально, расходясь под углом от 30 до 60°. Длина общих подвздошных артерий в среднем составляет 5—7 см. Правая общая подвздошная артерия длиннее левой на 1—2 см. Она проходит кпереди от общей подвздошной вены. У крестцово-под- вздошного сочленения a. iliaca communis делится на наружную и внутреннюю подвздошные артерии.
Наружная подвздошная артерия, a. iliaca externa, является непосредственным продолжением общей подвздошной артерии сразу после отхождения внутренней подвздошной артерии. От этого места она направляется по верхнему краю linea terminalis (верхней границе малого таза) к медиальной половине паховой связки и проходит под ней через сосудистую лакуну, lacuna vasorum, на бедро, где уже называется бедренной артерией. A. iliaca externa отдает нижнюю надчревную артерию, a. epigastrica inferior, и глубокую артерию, окружающую подвздошную кость, a. circumflexa ilium profimda.
Внутренняя подвздошная артерия, a. iliaca interna, отделившись от общей подвздошной, спускается забрюшинно по заднелатеральной стенке малого таза к большому седалищному отверстию, где делится на переднюю и заднюю ветви.
Нижняя полая вена, v. cava inferior
Нижняя полая вена начинается забрюшинно на уровне IV—V поясничных позвонков из слияния двух общих подвздошных вен. Это место прикрыто правой общей подвздошной артерией. Далее от места своего начала нижняя полая вена поднимается вверх, спереди и справа от позвоночника по направлению к печени и собственному отверстию в диафрагме.
Сингопия. Кпереди от нижней полой вены находятся париетальная брюшина правого брыжеечного синуса, корень брыжейки тонкой кишки с проходящими в нем верхними брыжеечными сосудами, горизонтальная (нижняя) часть двенадцатиперстной кишки, головка поджелудочной железы, воротная вена, задненижняя поверхность печени. Нижнюю полую вену у ее начала пересекает спереди a. iliaca communis dextra, а выше — a. testicularis dextra (а. ovarica).
Слева от нижней полой вены почти на всем протяжении лежит аорта.
Справа нижняя полая вена примыкает к поясничной мышце, правому мочеточнику, медиальным краям правой почки и правого надпочечника. Выше вена лежит в вырезке заднего края печени, паренхима которой окружает вену с трех сторон. Далее нижняя полая вена вступает в грудную полость через foramen venae cavae в диафрагме.
Позади нижней полой вены проходят правая почечная артерия и правые поясничные артерии. Сзади и справа находится поясничный отдел правого симпатического ствола.
В нижнюю полую вену забрюшинно впадают следующие висцеральные и париетальные вены.
Париетальные вены:
Поясничные вены, vv. lumbales, по четыре с каждой стороны.
Нижняя диафрагмальная вена, v. phrenica inferior, парная, впадает в нижнюю полую вену над печенью.
Висцеральные вены:
Правая яичковая (яичниковая) вена, v. testicularis dextra (ovarica), впадает непосредственно в нижнюю полую вену, левая — в левую почечную вену.
Почечные вены, vv. renales, впадают в нижнюю полую вену почти под прямым углом на уровне межпозвоночного хряща I и II поясничных позвонков. Левая вена впадает обычно несколько выше правой.
Надпочечниковые вены, vv. suprarenales (vv. centrales), парные. Непосредственно в нижнюю полую вену впадает правая надпочечниковая вена, а левая — в левую почечную вену.
Печеночные вены, vv. hepaticae, впадают в нижнюю полую вену по выходе из паренхимы печени, на протяжении заднего края печени, почти у отверстия нижней полой вены в диафрагме.
В забрюшинном пространстве располагаются также вены, не впадающие в нижнюю полую вену. Это непарная вена, v. azygos, и полунепарная вена, v. hemiazygos. Они начинаются от восходящих поясничных вен, vv. lumbales ascendens, и поднимаются по переднебоковым поверхностям тел поясничных позвонков, проникая через диафрагму в грудную полость. При этом v. azygos проходит латерально от правой ножки диафрагмы, a v. hemiazygos — слева от левой ножки.
Восходящие поясничные вены образуются по сторонам от позвоночника из вертикальных венозных анастомозов поясничных вен между собой. Внизу они анастомозируют с подвздошно-поясничными или общими подвздошными венами.
Таким образом, вены, входящие в систему непарной и полунепарной вен, являются каво-кавальными анастомозами, так как непарная вена впадает в верхнюю полую вену, а ее истоки — в нижнюю полую вену.
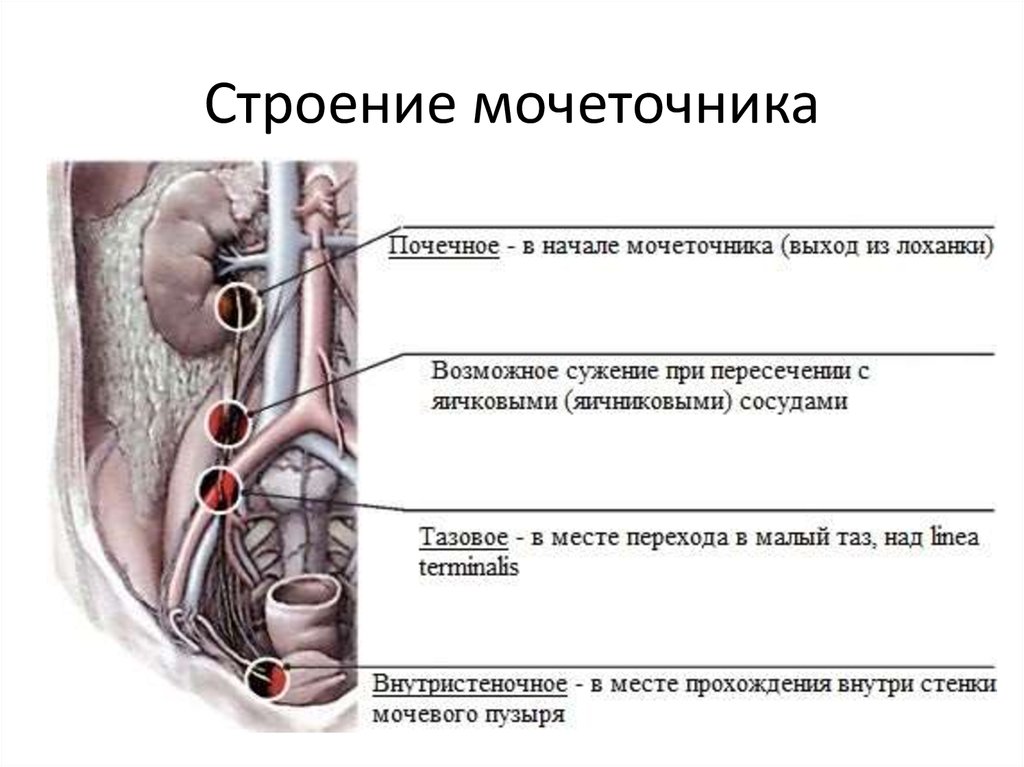
91. КЛИНИЧЕСКАЯ АНАТОМИЯ ПОЧЕК И МОЧЕТОЧНИКОВ. Скелетотопия, синтопия, внешнее и внутреннее строение, ворота и ножка почки, особенности деления почечных артерий в воротах, понятие о сегментарном строении почек и «хирургической зоне» почки. Отделы, строение, синтопия и голотопия мочеточников, кровоснабжение и иннервация. Шов мочеточника.
Ответ.
Почки, renes
Почки располагаются в верхнем отделе забрюшинного пространства по обеим сторонам позвоночника. По отношению к задней брюшной стенке почки лежат в поясничной области. По отношению к брюшине они лежат экстраперитонеально.
На переднюю брюшную стенку почки проецируются в подреберных областях, частично в надчревной; правая почка нижним концом может достигать правой боковой области.
Правая почка, как правило, располагается ниже левой, чаще всего на 1,5—2 см.
Почка имеет бобовидную форму. В почке различают верхний и нижний концы (полюсы), переднюю и заднюю поверхности, латеральный (выпуклый) и медиальный (вогнутый) края. Медиальный край обращен не только медиально, но и несколько вниз и вперед. Средняя вогнутая часть медиального края содержит почечные ворота, hilum renale, через которые входят почечные артерии и нервы и выходят вена и мочеточник. Вертикальный размер почки — 10—12 см, поперечный — 6—8 см, толщина — 3—5 см. Выпуклый край почки обращен назад и кнаружи, он отстоит на 9—13 см от срединной линии. Продольные оси почек образуют острый угол, открытый книзу, то есть верхними полюсами почки сближаются (конвергируют), а нижними — расходятся (дивергируют).
Почка окружена тремя оболочками, из которых фиброзная капсула, capsula fibrosa, прилегает к паренхиме органа; за ней идет жировая клетчатка, которую в клинической практике чаще называют paranephron. Ее ограничивает жировая капсула, capsula adiposa. Самой наружной оболочкой является fascia renalis, образованная забрюшинной фасцией, fascia extraperitonealis.
Скелетотопия.
Верхний конец левой почки расположен на уровне верхнего края XI ребра, правой — на уровне одиннадцатого межреберья.
Ворота левой почки лежат на уровне ХП ребра, правой — ниже XII ребра.
Передняя проекция почечных ворот, «передняя почечная точка», определяется в углу между наружным краем прямой мышцы живота и реберной дугой, то есть справа совпадает с проекционной точкой желчного пузыря.
Нижний конец левой почки располагается по линии, соединяющей нижние точки X ребер, правой — на 1,5—2 см ниже.
Со стороны поясничной области почки проецируются на уровне XII грудного, I и II (иногда и III) поясничных позвонков, причем наружный край почек отстоит от срединной линии примерно на 10 см.
Ворота почки проецируются на уровне тела I поясничного позвонка (или хряща между I и II поясничными позвонками).
Задняя проекция почечных ворот, «задняя почечная точка», определяется в углу между наружным краем мышцы, выпрямляющей позвоночник, и XII ребром.
Давление в передней и задней точках при пальпации в случаях поражения почечной лоханки обычно вызывает резкую боль.
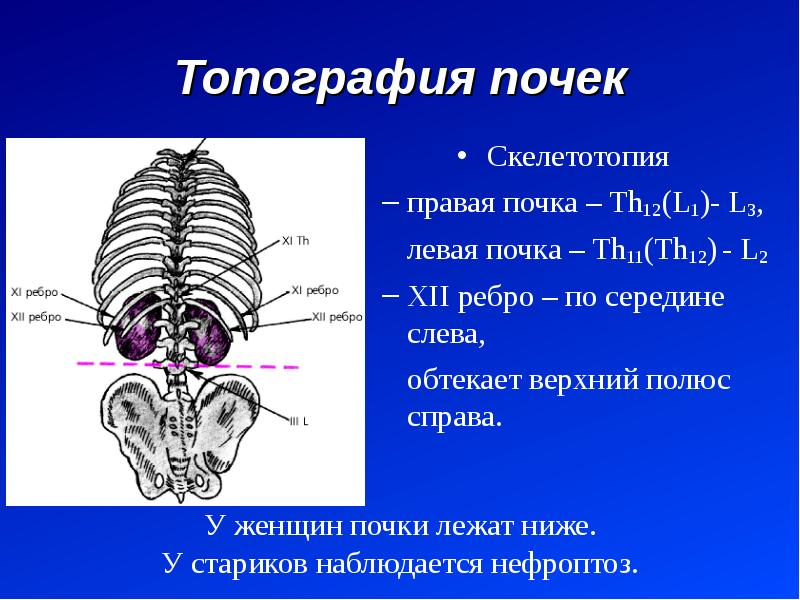
В воротах почки лежат окруженные жировой клетчаткой почечная артерия, вена, ветви почечного нервного сплетения, лимфатические сосуды и узлы, лоханка, переходящая книзу в мочеточник. Все перечисленные образования составляют так называемую почечную ножку.
В почечной ножке наиболее переднее и верхнее положение занимает почечная вена, несколько ниже и кзади располагается почечная артерия, наиболее низко и кзади лежит почечная лоханка с началом мочеточника. Иначе говоря, и спереди назад, и сверху вниз элементы почечной ножки располагаются в одинаковом порядке (для запоминания: Вена, Артерия, Лоханка — ВАЛя).
Синтопия. Почки соприкасаются со многими органами брюшной полости и забрюшинного пространства, но не прямо, а посредством своих оболочек, фасциально-клетчаточных прослоек, а спереди, кроме того, и брюшины.
Позади почки, за fascia retrorenalis и fascia abdominis parietalis, расположены поясничный отдел диафрагмы, квадратная мышца поясницы, апоневроз поперечной мышцы живота и изнутри — поясничная мышца. За участком почки, лежащим выше XII ребра, находится плевральный реберно-диафрагмальный синус.
Над каждой почкой сверху и несколько кпереди и медиально от ее верхнего конца в фасциальной капсуле лежит надпочечник, gl. suprarenalis, примыкая своей задневерхней поверхностью к диафрагме.
Передняя поверхность правой почки в верхней трети или половине покрыта брюшиной, связывающей почку с печенью (lig. hepatorenale), и прилегает верхним концом к висцеральной поверхности правой доли печени. Ниже к переднелатеральной поверхности почки прилегает flexura coli dextra, к переднемедиальной поверхности (у ворот) — pars descendens duodeni. Нижний отдел передней поверхности почки подходит к брюшине правого брыжеечного синуса.
Перечисленные отделы этих органов отделены от почки fascia prerenalis и рыхлой клетчаткой.
Передняя поверхность левой почки вверху, где она прилегает к желудку, и ниже mesocolon transversum, где она прилегает к левому брыжеечному синусу, а через него к петлям тощей кишки, покрыта брюшиной. Кпереди от средних отделов левой почки располагаются хвост поджелудочной железы, селезеночные сосуды и flexura coli sinistra, а к латеральным отделам почки ниже ее середины прилегает нисходящая ободочная кишка; выше к участку левой почки, покрытому брюшиной, прилежит fades renalis селезенки (lig. splenorenale).
Медиально, со стороны ворот обеих почек, находятся тела XII грудного и I и II поясничных позвонков с медиальными участками начинающихся здесь ножек диафрагмы. Ворота левой почки прилегают к аорте, а правой — к нижней полой вене.
Почку фиксируют почечные фасции, окружающая жировая клетчатка, сосуды почечной ножки и внутрибрюшное давление.
Почечные артерии, аа. renales, отходят от боковых стенок брюшной аорты ниже верхней брыжеечной артерии на уровне I—II поясничных позвонков и идут к воротам почек. A. renalis dextra проходит позади нижней полой вены и нисходящей части двенадцатиперстной кишки, она длиннее левой. Длина правой почечной артерии равна 5-6 см, левой – 3-4 см. Средний диаметр артерий равен 5,5 мм.
Кпереди от левой почечной артерии располагается хвост поджелудочной железы. В этом месте a. renalis sinistra может располагаться близко к селезеночной артерии, проходящей забрюшинно вдоль верхнего края хвоста поджелудочной железы.
От обеих почечных артерий отходят вверх тонкие аа. suprarenales inferiores, а вниз — rr. ureterici.
У ворот почки a. renalis делится обычно на две ветви: более крупную переднюю и заднюю, ramus anterior et ramus posterior. Разветвляясь в почечной паренхиме, эти ветви образуют две сосудистые системы: пред- и позадилоханочную.
Внутри почки выделяют пять почечных сегментов: верхний, передневерхний, передненижний, нижний и задний. К каждому из них подходит одноименная артерия. Передняя ветвь почечной артерии кровоснабжает четыре сегмента, отдавая a. segmenti superioris, a. segmenti anterioris superioris, a. segmenti anterioris inferioris и a. segmenti inferioris. Задняя ветвь почечной артерии отдает только артерию заднего сегмента, a. segmenti posterioris, и rr. ureterici.
На поверхность почки сегменты проецируются приблизительно следующим образом. Верхний и нижний сегменты занимают концы почки, отграничиваясь линиями, идущими от верхнего и нижнего углов ворот почки к ее латеральному краю. Передневерхний и передненижний сегменты занимают переднюю часть почки.
Граница между ними идет поперечно через середину переднего края ворот почки. Задний сегмент занимает задний отдел почки между верхушечным и нижним сегментом.
Сегментарные артерии почки не анастомозируют друг с другом, что позволяет производить сегментарную резекцию почек. Разветвления чашек почечной лоханки согласуются с артериальными сегментами.
Довольно часто к одному из концов (обычно нижнему) почки подходит добавочная почечная артерия, что требует особой тщательности при перевязке сосудов во время нефрэктомии.
Почечные вены, vv. renales, впадают в нижнюю полую вену. Правая, естественно, короче, она обычно впадает ниже левой. В почечные вены впадает часть вен надпочечников. Левая почечная вена до своего впадения в v. cava inferior спереди пересекает аорту. В нее почти под прямым углом впадает левая яичковая (яичниковая) вена, v. testicularis (ovarica) sinistra.
Из-за этого условия для оттока по левой v. testicularis хуже, чем для правой, которая впадает в нижнюю полую вену под острым углом. В связи с этим в левой вене чаще возникает застой крови, который может привести к так называемому варикоцеле — расширению вен семенного канатика.
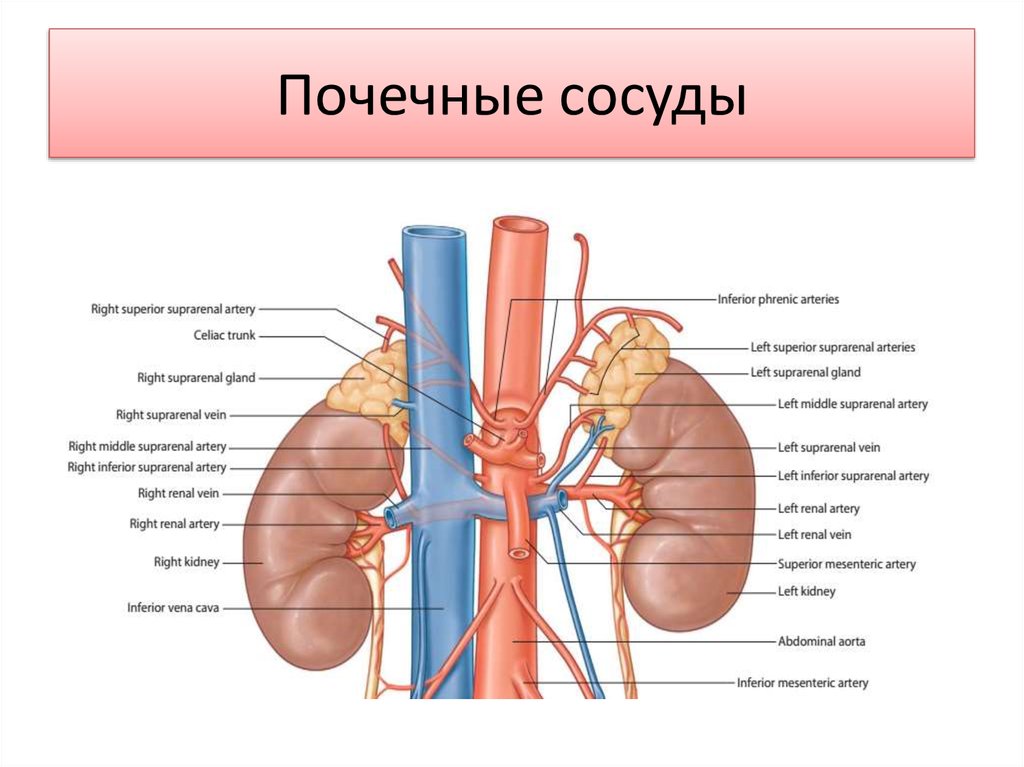

Притоки почечных вен анастомознруют с венами портальной системы, образуя портокавальные анастомозы с ветвями селезеночной вены, вен желудка, верхней и нижней брыжеечных вен.
Лимфатические сосуды из паренхимы и фиброзной капсулы почки направляются к воротам почки, где сливаются между собой и идут далее в составе почечной ножки к регионарным лимфатическим узлам: поясничным, аортальным и кавальным, откуда лимфа оттекает в cystema chyli.
Иннервация почек осуществляется почечным нервным сплетением, plexus renalis, которое образуют ветви чревного сплетения, п. splanchnicus minor, и почечно-аортальный узел. В почку ветви сплетения проникают в виде периваскулярных нервных сплетений. Из почечного сплетения отходят ветви к мочеточнику и надпочечнику.
В почке 4 трубчатые системы: артерии, вены, лимфатические сосуды и почечные канальцы. Отмечается параллелизм между сосудами и экскреторным деревом (сосудисто-экскреторные пучки). Наиболее выражено соответствие между внутриорганными ветвями почечной артерии и почечными чашками. Исходя из этого соответствия, для хирургических целей в почке различают СЕГМЕНТЫ, составляющие сегментарное строение почки.
Различают пять сегментов в почке: 1) верхний сегмент — соответствует верхнему полюсу почки; 2, 3) верхний и нижний передние — расположены спереди лоханки; 4) нижний сегмент — соответствует нижнему полюсу почки; 5) задний сегмент — занимает две средние четверти задней половины органа между верхним и нижним сегментами.
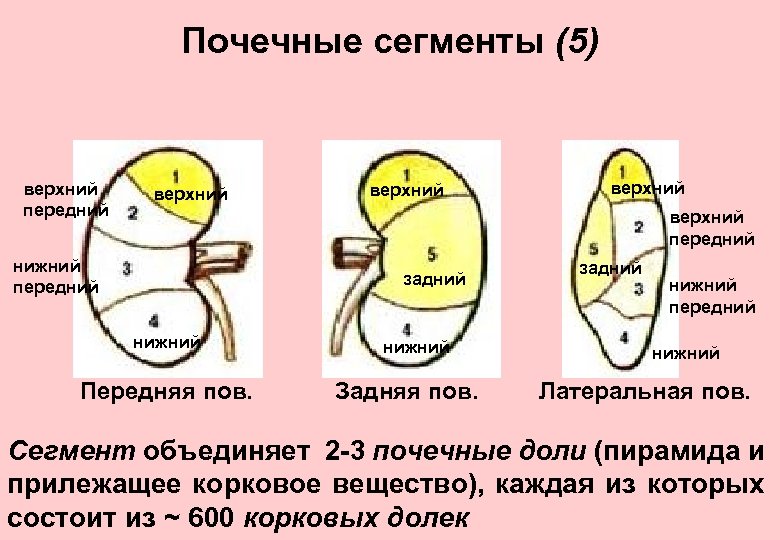

Надпочечники, glandulae suprarenales
Надпочечники — органы внутренней секреции, плоские парные железы, расположены забрюшинно у верхнемедиальной поверхности верхних концов почек с боков от позвоночного столба на уровне XI—XII грудных позвонков. Надпочечник имеет переднюю, заднюю и почечную поверхности, верхний и медиальный края.
Оба надпочечника проецируются на переднюю брюшную стенку в надчревной области, причем небольшая часть каждого из них находится в пределах соответствующего подреберья. Они заключены в фасциальные капсулы, образованные за счет листков f. ех- traperitonealis, и задними поверхностями прилежат к поясничному отделу диафрагмы.
Сингопия. К правому надпочечнику снизу прилегает верхний конец почки, спереди — внебрюшинная поверхность печени и иногда pars superior duodeni. Его медиальный край обращен к нижней полой вене. Задняя поверхность надпочечника прилежит к поясничной части диафрагмы.
Левый надпочечник прилегает к верхнемедиальной поверхности верхнего конца левой почки. Позади надпочечника располагается диафрагма, спереди — париетальная брюшина сальниковой сумки и желудок, спереди и снизу — поджелудочная железа и селезеночные сосуды. Медиальный край надпочечника соприкасается с левым полулунным узлом чревного сплетения и брюшной аортой.
Артериальное кровоснабжение каждого надпочечника осуществляется верхней, средней и нижней надпочечниковыми артериями, аа. suprarenales superior, media et inferior, из которых верхняя является ветвью нижней диафрагмальной артерии, средняя — ветвью брюшной аорты, нижняя — первой ветвью почечной артерии.
Венозный отток происходит по v. suprarenalis (v. centralis), выходящей из ворот надпочечника, расположенных на его передней поверхности. Левая надпочечниковая вена впадает в левую почечную, правая — в нижнюю полую или в правую почечную вену.
Иннервация осуществляется от надпочечниковых сплетений, которые формируются ветвями чревного, почечных, диафрагмальных и брюшного аортального сплетений, а также ветвями чревных и блуждающих нервов.
Надпочечниковые сплетения занимают промежуточное положение между чревным сплетением и надпочечниками и отдают к последним до 35—40 ветвей.
Отток лимфы направлен к лимфатическим узлам, расположенным вдоль брюшной аорты и нижней полой вены.
Мочеточники, ureteres
Мочеточник (ureter) представляет собой гладко мышечную полую несколько сплющенную трубку длиной 26—31 см, соединяющую почечную лоханку с мочевым пузырем. Он состоит из трех частей:
одна расположена в забрюшинном пространстве, pars abdominalis,
вторая — в подбрюшинной клетчатке малого таза, pars pelvina,
и третья, самая небольшая, лежит в стенке мочевого пузыря, pars intramuralis.
Мочеточник имеет три сужения.
Верхнее находится у его начала, у выхода из лоханки.
Среднее сужение располагается в месте пересечения мочеточником подвздошных сосудов и пограничной линии.
Нижнее — непосредственно над местом прободения мочеточником стенки мочевого пузыря. В местах сужений чаще всего происходит задержка отходящих из лоханки мочевых камней. Между сужениями расположены расширения: верхнее до 8—12 мм в поперечнике, нижнее — до 6 мм.
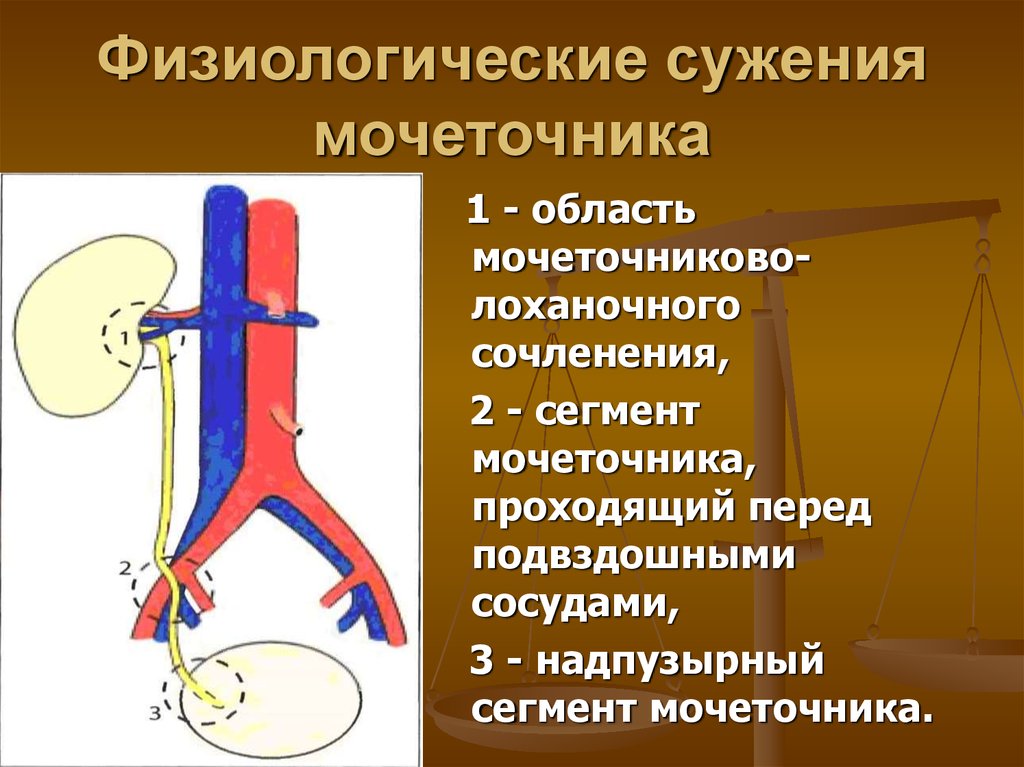
Проекции. На переднюю брюшную стенку мочеточник проецируется в пупочной и лобковой областях, по наружному краю прямой мышцы живота. Задняя проекция мочеточника, то есть проекция его на поясничную область, соответствует вертикальной линии, соединяющей концы поперечных отростков поясничных позвонков.
Мочеточник, как и почка, окружен листками забрюшинной фасции, fascia extraperitonealis, и клетчаткой, paraureterium, расположенной между ними. На всем протяжении мочеточник лежит забрюшинно.
Синтопия. Идя вниз, в направлении снаружи внутрь, мочеточник пересекает большую поясничную мышцу и п. genitofemoralis.
Этой близостью к нерву объясняется иррадиация болей в паховую область, мошонку и половой члену мужчин и в большие половые губы у женщин при прохождении камня через мочеточник.
Правый мочеточник располагается между нижней полой веной изнутри и caecum и colon ascendens снаружи, а левый — между брюшной аортой изнутри и colon descendens снаружи.
Спереди от правого мочеточника располагаются: pars descendens duodeni, париетальная брюшина правого брыжеечного синуса, а. и
v. testicularis (ovarica), а. и v. ileocolicae и radix mesenterii с расположенными около них лимфатическими узлами.
Спереди от левого мочеточника лежат многочисленные ветви а. и v. mesentericae inferiores, а. и v. testicularis (ovarica), брыжейка сигмовидной кишки, а выше нее — париетальная брюшина левого брыжеечного синуса.
Мочеточники связаны с париетальной брюшиной довольно прочно, в результате чего при отслаивании брюшины мочеточник всегда остается на ее задней поверхности.
!!! При переходе в малый таз правый мочеточник обычно пересекает а. и v. iliacae extemae, левый — а. и v. iliacae communes. Контуры мочеточника на этом его отрезке иногда хорошо видны через брюшину.
Мочеточник в верхней трети кровоснабжают ветви почечной артерии, в средней — ветви a. testicularis (ovarica). Венозная кровь оттекает по одноименным с артериями венам.
Отток лимфы направлен к регионарным лимфатическим узлам почки и далее к аортальным и кавальным узлам.
Иннервация брюшного отдела мочеточников осуществляется от plexus renalis, тазового — от plexus hypogastricus.