
- •Рас. 23. Схема почечного клубочка (Bargmann).
- •Воточного поворотного множителя
- •Состав некоторых веществ в плазме крови и в моче в процентах
- •Яичком и надпочечником (Nelson).
- •Количество микробов, обнаруживаемое в 1 и 10 полях зрения микроскопа
- •Зависимость количества колоний в различных секторах чашки Петри от интенсивности бактериурии
- •Артериографическая фаза в норме.
- •Метастазы рака мочевого пузыря в лимфатические узлы по ходу подвздошных сосудов (Alberti).
- •Жизни плода (Kelly- Burnam).
- •Транслюмбальная почечная ангиограмма. Артериографическая фаза.
- •Двусторонняя пиелограмма. Снимок сделан на одной пленке при вдохе и выдохе.
- •Почечная ангиограмма по Сельдингеру.
- •Рас. 149. Разрезы для вне-брюшного обнажения почки.
- •II. Опухоли почечной лоханки и мочеточника
- •Селективная почечная ангиограмма. Нефрографическая фаза.
- •Рас. 205. Этапы трансабдоминальной нефрэктомии.
- •Puс. 210. Рак стенки солитарной кисты почки.
- •Обзорная рентгенограмма (наблюдение в. Д. Грунд).
- •Нефрогенной гипертонии (см. Рис. 239).
- •Оглавление
- •Для заметок
Жизни плода (Kelly- Burnam).
а — 5 недель; б — 7 недель; в — 9 недель.
Эмбриологически мочеточник является производным вольфова протока. От вентрального урогенитального сегмента клоаки на 5—6-й неделе утробной жизни берет свое начало мочеточниковый зачаток, который в последующем образует мочеточник, собирательную мочевую систему. Вольфов канал превращается в везико-уретеральное образование. Устья мочеточ-киков смещаются вверх, открываясь в боковые углы мочепузырного треугольника. Вольфов канал образует также заднюю уретру, семявыносящие протоки, придатки и семенные пузырьки. Нарушение этой ранней интимной связи мочеточникового зачатка и производных вольфова канала объясняет необычные виды эктопии мочеточниковых устьев и другие аномалии мочеполового аппарата.
Такая классификация имеет следующий вид.
Классификация
Взяв за основу классификацию аномалий почек и верхних мочевых путей Э. И. Гимпельсона (1936, 1949), мы несколько ее модернизировали с учетом большего практического значения для повседневной работы уролога и хирурга.
Аномалии почек
АНОМАЛИИ КОЛИЧЕСТВА
Двусторонняя почечная агенезия
Двусторонняя почечная агенезия является не только исключительно редкой, но и несовместимой с жизнью и, следовательно, представляет больше академический, чем клинический, интерес. По данным Campbell (1963), частота этой аномалии составляет 1 случай среди 2721 аутопсии. Наиболее часто она наблюдается у лиц мужского пола (в соотношении 3 : 1). Одновременно с агенезией почек обычно имеют место аномалии других органов и систем; к ним относят дисплазию половых—органов, гипоплазию или отсутствие мочевого пузыря, отсутствие мочеточников и надпочечников, акранию, гидроцефалию, менингоцеле и др. Хотя заместительный механизм почечной функции при двусторонней почечной агенезии точно не известен, однако возможно, что он осуществляется печенью. Так, Morris в своей монографии (1885) приводит случай врожденного отсутствия обеих почек, описанный Moulon (1828) и относящийся к девушке, умершей на 14-м году от хронического гастроэнтерита. Отсутствие почек у этой больной заставило Moulon сделать предположение, что секреторную роль почек взяла на себя печень и выводила продукты, образующие мочу, через пупочную вену, открывавшуюся на месте пупка, из которого сочилась жидкость пронзительного запаха (А. Я. Пытель, 1938). К. Н. Бронникова (1916),
Hinman (1940) наблюдали детей с двусторонней агенезией почек, проживших 10 дней.
Самый длинный срок жизни — 23 дня — при врожденном отсутствии почек у новорожденного наблюдали McQuiggan и Ratliff (1964).
Односторонняя почечная агенезия
(врожденная солитарная почка)
Односторонняя почечная агенезия обусловлена отсутствием образования нефробластемы или пороком ее кровоснабжения. При отсутствии или остановке в развитии вольфова протока имеет место агенезия изолатерального первичного ядра, из которого образуется соответствующая половина мочевого тракта. Обычно в таких случаях отсутствует изолатеральный половой аппарат. В некоторых случаях почечной агенезии сохраняется рудиментарный мочеточник, в то время как в других имеется скопление в почечном ложе липоматозной ткани, тогда как мочеточник вовсе отсутствует.
Почечную агенезию следует дифференцировать от аплазии и атрофии почки, хотя эти аномалии клинически однотипны. Агенезию следует отличать от сращения обеих почек на одной стороне (перекрестная дистопия); при этой аномалии цистоскопически находят в пузыре 2 устья мочеточников, тогда как при почечной агенезии мочеточник отсутствует. В значительном числе случаев наблюдаются сопутствующие аномалии со стороны других систем и органов.
Одностороннее врожденное отсутствие почки наблюдается, по данным аутопсии, с частотой 1 : 610. Эта аномалия встречается одинаково с обеих сторон и чаще у мужчин, чем у женщин. Контралатеральная почка может быть гипертрофированной, эктопированной или поликистозной. Помимо этого, нередко имеет место гипоплазия или эктопия мочеточника, а также отсутствие мочепузырного треугольника или половины его и т. п.
Объем солитарной почки обычно близок к размерам двух нормальных почек. В половине случаев контралатеральная почка является гипертрофированной. Лоханка врожденно увеличенной почки велика в противоположность лоханке почки, подвергшейся компенсаторной гипертрофии в поздний период жизни. Это явление имеет определенное дифференциально-диагностическое значение.
Хотя врожденное отсутствие одной почки совместимо с нормальным образом жизни человека, все же единственная почка более предрасположена к заболеваниям, чем если бы она являлась одной из двух нормальных почек. По
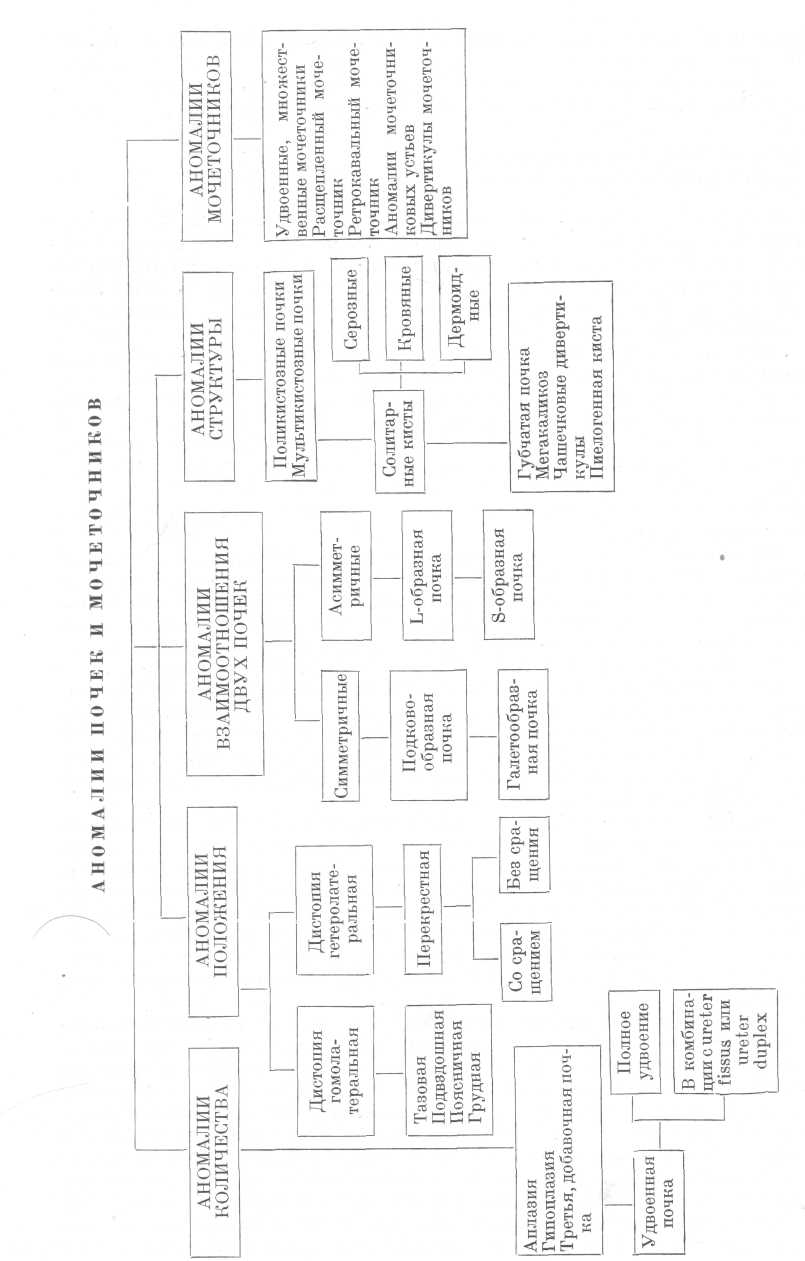
данным Campbell (1928, 1963), ХД часть больных среди 94 человек с единственной почкой погибла от почечной недостаточности. Подобные наблюдения других исследователей также показывают большую склонность к заболеваниям единственной врожденной почки. Так, согласно наблюдениям Anders (1910), 79 из 170 человек с подобной почечной аномалией были больны.
Единственная врожденная почка обычно хорошо функционирует, пока не подвергнется действию бактериальных, токсических или обструктивных факторов. Это проявляется болью в соответствующей половине поясничной области, пиурией, гематурией, анурией. Клинически трудно бывает эти признаки отличить от аналогичных симптомов у больных, имеющих две почки. Иногда подвижная, слегка напряженная, болезненная единственная почка может симулировать опухоль внутрибрюшного органа. Известно возникновение ретроперитонеальной кисты на стороне агенезии почки как следствие неправильного развития мезонефроза (Krauss и Strauss, 1935).
Подозрение на наличие врожденной солитарной почки требует полного урологического обследования, при котором уже предварительная экскреторная урография может указать на отсутствие почки с одной стороны. Весьма патогномоничным для данной аномалии является отсутствие половины мочепузырного треугольника либо второго мочеточникового устья в пузыре. В подобных случаях, однако, необходимо исключить эктопию устья мочеточника; хромоцистоскопия (вернее хромомеатоскопия) помогает обнаружить эктопированное мочеточниковое устье в шейке пузыря, уретре, преддверии влагалища, во влагалище, в семенных пузырьках. При хромо-меатоскопии следует нормальное мочеточниковое устье временно обтури-ровать толстым катетером с тем, чтобы устранить выделение окрашенной мочи из этого устья в пузырь. Более сложным является диагноз односторонней агенезии с удвоением единственной почки, когда один мочеточник открывается в пузырь, а устье второго мочеточника оказывается эктопированным. Кроме того, возможна тазовая или перекрестная эктопия единственной почки.
Решающей в постановке диагноза солитарной почки является почечная ангиография. На ангиограммах определяется отсутствие почечных артерий на стороне агенезии. Почечные ангиограммы при агенезии и аплазии являются идентичными.
Добавочная третья почка (геп accessorius)
Добавочная почка — это самая редкая аномалия. Carlson (1950) нашел в литературе описание 49 таких наблюдений, в одном из которых (Rubin, 1948) мочеточник из верхней добавочной почки открывался в преддверие влагалища. Только в 6 случаях правильный диагноз был предположен или поставлен до операции. Campbell (1957) описал случай двусторонней добавочной почки. Phokitis (1964) собрал из литературы описание 63 случаев добавочной (третьей) почки и сообщил об одном своем наблюдении.
Добавочная почка развивается вследствие расщепления нефрогенной бластемы или возникает из ткани отдельной метанефротической бластемы. Иногда между почками располагается тяж из рыхлой клетчатки. Каждая добавочная почка имеет отдельное кровоснабжение и свой мочеточник. Она встречается с одинаковой частотой с обеих сторон. Более чем в 1/з случаев добавочная почка располагается ниже нормальной. Чаще всего она находится на уровне поясничных позвонков, в меньшем числе случаев — в подвздошной области или в тазу, а также впереди промонтория. Добавочная почка может иметь грушевидную или бобовидную форму, иногда бывает в виде уплощенной массы. В некоторых случаях добавочная почка сохраняет дольчатый вид. Размеры ее изменчивы. Так, в некоторых наблюдениях она описывается как маленькая, гипопластическая, величиной с боб или куриное яйцо, в других случаях она больших размеров вследствие гидронефротической трансформации.
Мочеточник добавочной почки является либо ветвью основного мочеточника, идущего к нормальной (основной) почке, либо бывает самостоятельным и открывающимся в мочевой пузырь своим устьем. В описанных в литературе 7 случаях наблюдалась эктопия устья мочеточника добавочной почки. Известны случаи слепого окончания мочеточника вблизи слизистой оболочки пузыря.
Добавочная почка может быть обнаружена тогда, когда в ней развивается гидронефроз, камнеобразовательный процесс, опухоль и т. д., а также когда имеется эктопия устья мочеточника с недержанием мочи.
Диагноз этой аномалии может быть предположен на основании данных экскреторной урографии и ретроградной пиелографии при наличии контуров обеих почек и тени добавочной почки. Важное диагностическое значение имеет почечная ангиография, особенно если имеются показания к oneрации на добавочной почке. На ангиограмме бывает хорошо видно отхок дение отдельных почечных сосудов как к добавочной, так и к основной почке, а изображения в нефрографической фазе позволяют установить контуры и размеры обеих почек.
АНОМАЛИИ ОБЪЕМА
Аплазия почки (aplasia renis)
Аплазия почки характеризуется весьма скудными признаками ее развития. Аплазированная почка не имеет ни лоханки, ни истинной почечной ножки. В литературе для обозначения этой аномалии широко пользуются термином „дисгенезия почки". Размеры апластической почки обычно составляют 3x2 см. Сохранившиеся кое-какие структурные элементы апла-зированной почки расположены в фибролипоматозной ткани; они обычно не функционируют и, следовательно, не секретируют мочу (М. А. Тамар-кин, 1961; Amesur и Roy, 1962). Мочеточник развит слабо, часто не имеет просвета, что указывает на нарушение развития почки в раннем эмбриональном периоде до полного сформирования нефрона. Согласно Emmett с сотр. (1952), наличие клубочков в такой почечной ткани говорит в большей степени о гипоплазии, а не об аплазии почки.
Клиническое проявление этой аномалии во многом аналогично почечной агенезии (Я. Г. Готлиб, 1929; А. Л. Аксельдорф, 1965). Экскреторная функция на стороне поражения отсутствует. Мочеточник либо вовсе отсутствует, либо гипоплазирован. На ретроградных пиелограммах такой мочеточник часто имеет нитевидное изображение со слепым окончанием. По Zinser (1955), только у х/з больных с почечной аплазией не имелось в мочевом пузыре устья мочеточника. Halter (1962) наблюдал у одной больной, подвергшейся лапаротомии, отсутствие устья мочеточника на стороне аномалии. Во время операции была обнаружена аплазия правой почки с облитерацией краниального отдела мочеточника. Превезикальная часть этого мочеточника на протяжении 5 см была значительно расширена и без четких границ открывалась в пузырь.
Аплазия почки часто встречается одновременно с другими аномалиями. В противоположность широко распространенному мнению, что аплазия и агенезия почки обусловлены отсутствием развития мочеточника, Ashley и Mostofi (1960) считают, что наличие уретерального ростка не обязательно для развития почки. По их мнению, метанефрогенная бластема обладает потенцией к дифференцированию. Gruenwald (1941) полагает, что почечные структуры могут образоваться, несмотря на отсутствие мочеточника. Boy-den (1932) при изучении одного из человеческих эмбрионов длиной 10 мм обнаружил левую почечную бластему, соединявшуюся с правой, тогда как левый вольфов канал еще не достиг клоаки.
Окончательный диагноз односторонней почечной аплазии может быть поставлен только с помощью почечной ангиографии (True с соавт., 1962). На почечных ангиограммах в таких случаях полностью отсутствует почечная артерия на стороне аномалии.
Аплазия почки приобретает клиническое значение в тех случаях, когда развиваются изменения в контралатеральной почке и возникает вопрос о лечении и прогнозе.
Иногда аплазированная почка является причиной болей в поясничной области. Это наблюдается при склеротическом сдавливании нервных окончаний; прогрессирование такого процесса может обусловить развитие артериальной гипертонии (Campbell, 1957). Удаление такой аномальной почки ведет к излечению.
Гипоплазия почки (hypoplasia renis)
Гипоплазия почки характеризуется малыми по сравнению с нормой размерами почки. На разрезе такой почки четко определяются корковый и мозговой слои. Экскреторная ее функция сохранена, хотя количество мочи может значительно колебаться. Гипоплазия почки является результатом нарушения развития мета-нефроген-ной бластемы или недостаточности кровоснабжения ее. Она может быть односторонней и весьма редко двусторонней.
Артерия такой почки также гипоплазирована и может быть поражена артериосклерозом. Гипоплази-рованная артерия такой маленькой почки указывает на то, что развитию гипоплазии способствовало недостаточное кровоснабжение нефрогенной бластемы. В пользу этого говорит и то обстоятельство, что при данной аномалии почки, как правило, имеет место нормальный мочеточник (рис. 73).
В литературе опубликовано много сообщений о сочетании гипоплазии почки с артериальной гипертонией (М. В. Жуков, 1963; Ekstrom, 1955; Boeminghaus, 1958, и др.). По данным Ekstrom (1955), из 179 больных гипоплазией почки у 20 была гипертония. На секционном материале больницы имени С. П. Боткина среди 39 случаев гипертонии, вызванной односторонними заболеваниями почек, наблюдалось 16 случаев гипоплази-рованной почки (Е. В. Уранова, 1962).
Некоторые клиницисты считают, что гипоплазия почки сама по себе якобы может привести к гипертонии и что это наблюдается даже в 40—50% случаев (Е. В. Уранова, 1962; Boeminghaus, 1958). Однако детальный анализ таких наблюдений показывает, что в удаленных по поводу нефрогенной гипертонии гипоплазированных почках имели место либо хронический пиелонефрит, либо значительные изменения в почечных сосудах, в том числе и в самой почечной артерии. Так, например, в 2 наблюдениях нефрогенной гипертонии, опубликованных Л. М. Гориловским и А. С. Немым (1964), считающими, что гипертония была обусловлена почечной гипоплазией, при гистологическом исследовании удаленных почек выявлен нефросклероз, значительно выраженный эластоз почечной артерии и наличие в паренхиме склеротических изменений. Несомненно что к гипертонии привели эти морфологические изменения, а не гипоплазия.
Наши наблюдения показывают, что гипертония в таких случаях обусловливается не гипоплазией почки как таковой, а латентно протекавшим в ней пиелонефритом (А. Я. Пытель, 1960).
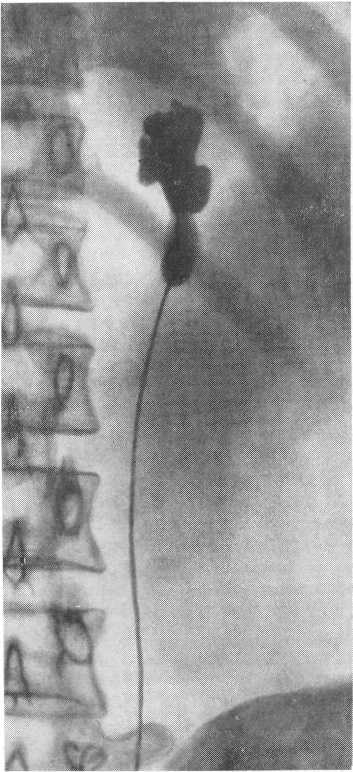
Рис. 73. Гипоплазия почки. Ретроградная пиелограмма.
Вес гипоплазированной почки у новорожденного составляет 6—12 г при норме 48—50 г. Лоханка гипоплазированной почки относительно дилятирована, несмотря на отсутствие обструкции мочеточника. Клубочки и канальцы имеют рудиментарное строение. В такой почке возможно образование хряща и даже кости с костным мозгом (Tedeschi и Holtham, 1952).
В подавляющем большинстве случаев гипопластические почки нормально функционируют, они лишь уменьшены в размерах. Лоханка напоминает по форме лоханку нормальной почки, но нередко имеет вид удлиненный и узкий. Иногда она бульбообразной формы с несколькими рудиментарными чашечками.
Различают 3 типа почечных лоханок гипоплазированной почки (Boisson-nat, 1962). Наиболее распространенным является верхний полярный тип, когда чашечки отходят от верхнего полюса лоханки. Реже встречается биполярный тип, когда чашечки отходят от верхнего и нижнего полюса лоханки; наконец, псевдоминиатюрный тип, когда маленькие чашечки распределяются по всей наружной периферии лоханки. При односторонней гипоплазии имеет место компенсаторная гипертрофия второй почки.
Почечная гипоплазия на аутопсии встречается почти с такой же частотой, как и агенезия. Так, Campbell (1957) наблюдал подобную аномалию развития во время секций у 33 из 19 046 умерших детей (1 : 577) и у 79 из 32 834 умерших взрослых (1 : 462). Общая частота среди всех вскрытий составляет, таким образом, 1 : 500. Однако при оценке частоты почечной гипоплазии у взрослых нужно быть чрезвычайно осторожным, поскольку сморщенную пиелонефритическую почку очень часто трудно отличить от пиелонефритически измененной гипоплазированной почки без тщательного гистологического исследования и изучения анамнеза заболевания. Так, Braasch (1922), Gutierrez (1933), Lieberthal (1939), Goldblatt (1940), Emmett с соавт. (1952), А. Я. Пытель (1959), А. Я. Пытель и С. Д. Голигорский (1961) и др. обратили внимание на большую частоту хронической инфекции и обструкции как общего этиологического фактора в развитии вторичного сморщивания и атрофии почки, которая часто ошибочно рассматривается как врожденная гипоплазия. По этой причине более достоверные данные о частоте указанной аномалии развития получены при изучении данных вскрытия трупов новорожденных.
У половины взрослых с гипоплазированной почкой главным симптомом является боль в поясничной области. Следующим симптомом является артериальная гипертония. Диагноз почечной гипертонии может быть поставлен на основании данных экскреторной урографии. На рентгенограммах почка имеет малые размеры. Лоханка, несмотря на некоторую дилятацию, — мала. Форма ее может быть треугольной или ампулярной с отходящими от нее маленькими чашечками, изображение которых часто наслаивается на тень рентгеноконтрастного вещества, заполняющего лоханку. На ретроградных пиелограммах находят маленькую лоханку с маленькими чашечками, расположенными по одному из указанных выше типов. Иногда лоханка может быть подобна одночашечковой почке „кроличьего" типа. В некоторых случаях на пиелограммах могут быть видны контуры истонченной почечной паренхимы. Хотя экскреторная урография и ретроградная пиелография могут указать с большой достоверностью на наличие гипоплазии почки, однако для оценки выделительной способности обеих почек необходимо выполнение раздельных почечных функциональных тестов.
Почечная ангиография уточняет дифференциальный диагноз между гипоплазией и приобретенной почечной атрофией, поскольку при гипоплазии наблюдаются равномерно уменьшенные сосуды по калибру как в почечной ножке, так и внутри почки, тогда как для вторичной атрофии характерно резкое уменьшение калибра внутрипочечных сосудов или короткие ветви почечной артерии без визуализации почечной тени.
Описано немало наблюдений, когда нефрэктомия при гипоплазированной почке выполнялась без достаточной оценки функции почки на другой
стороне (Э. И. Гимпельоон, 1940; М. А. Балтер, 1964). Оставшаяся в результате несчастного случая единственная гипоплазированная почка обычно не в состоянии была поддержать жизнь организма, если она более чем на 1lz оказывалась меньше размеров нормальной почки. Смерть наступала от прогрессирующей почечной недостаточности.
При двусторонней гипоплазии обычно правая почка изменена в большей степени, чем левая. Необходимо подчеркнуть, что при данной почечной аномалии наблюдается высокий процент дифертикулов чашечек (32,7). Двустороннее поражение чаще встречается у девочек. Постоянным признаком является плохой рост и малый вес ребенка, почечная остеодистрофия. Время клинического проявления двусторонней гипоплазии (от 1 года до 11 лет) зависит от степени врожденных дефектов почечной паренхимы. Различают простую двустороннюю гипоплазию, когда гистологически почки имеют нормальное строение; гипоплазию с элементами дисплазии или без таковой, но с морфологической и количественной аномалией нефронов (Habbib с соавт., 1962). У таких больных наблюдается почечная недостаточность. Ее возникновение зависит от степени врожденного дефекта и от осложнений, возникающих главным образом вследствие присоединившейся инфекции. Развитию инфекции в этих случаях благоприятствуют сопутствующие изменения в мочеточнике и лоханочно-мочеточниковом сегменте.
Инфекционно-воспалительные процессы в мочевых органах хорошо поддаются лечению обычно до 12-летнего возраста. После этого срока весьма часто отмечается повышение содержания мочевины в сыворотке крови с последующим нарастанием азотемии. Больные погибают в среднем через 2—8 лет от появления первых признаков почечной недостаточности. Весьма редко лица с двусторонней гипоплазией почек доживают до 20 лет. У половины больных с двусторонней почечной гипоплазией развивается тяжелая артериальная гипертония.
За исключением тяжелой формы гипоплазии, ведущей к смерти вскоре после рождения, двусторонние гипоплазированные почки часто могут выполнять активную экскреторную функцию.
Лечение односторонней гипоплазии, осложненной тяжелым пиелонефритом или гипертонией, обычно требует нефрэктомии.
Врожденная гипертрофия почки
(hypertrophia renis congenita)
Врожденная гипертрофия почки (эмбриональная компенсация) наблюдается обычно при агенезии или гипоплазии другой почки. Размеры такой почки значительно увеличены. Повышена выделительная ее функция. Лоханка гипертрофированной почки расширена. Врожденная единственная гипертрофированная почка часто способна обеспечивать адекватную функцию организма до преклонного его возраста. Однако острая инфекция мочевых путей или токсические воздействия в сочетании с гастроэнтеритом, дифтерией, скарлатиной, корью и т. д. более опасны для жизни, нежели когда имеются две почки нормальных размеров и строения.
Диагноз гипертрофированной почки приобретает особое значение тогда, когда речь идет о нефрэктомии по поводу, например, предполагаемой в этой почке опухоли, что нередко наблюдалось в недалеком прошлом.
Крайне редко встречаются почки с двойным рядом пирамид. Campbell (1957) описал два наблюдения, в которых на секции были обнаружены почки с подобной аномалией; между внутренним и наружным слоем пирамид распределялось корковое вещество почки.
Клинического значения удвоение ряда пирамид не имеет, помимо того, что такая аномалия ошибочно может быть расценена как новообразование.
АНОМАЛИИ ФОРМЫ
Дольчатая почка (ren lobularis)
Эта аномалия почки обычно наблюдается у детей до четырехлетнего или пятилетнего возраста, однако у 3—4% всех взрослых людей она сохраняется в течение всей жизни.
Особого клинического значения эта аномалия не имеет, она является только признаком сравнительно неполного развития почки.
Подковообразная почка
(ren arcuatus seu unguliformis)
Подковообразная почка представляет собой такую аномалию развития, когда оба почечных сегмента соединяются по средней линии перешейком, состоящим из большей или меньшей паренхиматозной массы либо только из плотной фиброзной ткани. В 90% случаев наблюдается сращение нижних полюсов. Частота этой аномалии, по данным аутопсии, составляет 1 : 425. По данным Hickel (1959), подковообразная почка на основании данных экскреторной урографии занимает по частоте второе место среди врожденных аномалий почек. Отношение мужского пола к женскому при подковообразной почке =2,5:1.
L. Zondek и Т. Zondek (1964), анализируя результаты 99 вскрытий, при которых была выявлена подковообразная почка, обнаружили в 50 из них и другие врожденные пороки развития разных органов, причем в 33 случаях имелись два и более порока. Подковообразная почка была найдена у 18 мертворожденных, у 29 новорожденных, у 10 детей в возрасте от 5 недель до 9 месяцев, у 14 детей в возрасте до 16 лет и у 28 взрослых. Причиной смерти у 18 больных были непосредственно пороки развития других органов, а у 22 — заболевание подковообразной почки. Среди заболеваний подковообразной почки у 16 имел место гидронефроз, у 4 — пиелонефрит, у одного — хронический нефрит и у одного больного — гипернефроидный рак.
К 1965 г. в литературе было описано 12 случаев злокачественной опухоли в подковообразной почке (в 5 случаях гипернефроидный рак). В нашей литературе аналогичное наблюдение описал А. В. Люлько (1965).
Подковообразная почка — это результат сращения в утробном периоде двух нефрогенных бластем. Такая почка является в большей или меньшей степени эктопированной. Лишь редко подковообразная почка находится на нормальном месте. В большинстве случаев перешеек почки располагается на уровне IV или V поясничного позвонка. Очень редко наблюдается глубокая тазовая дистопия. Обычно левая половина почки располагается несколько выше правой.
Подковообразная почка является более фиксированной, чем нормальная. Эта фиксация является результатом многочисленных ее сосудистых связей и своеобразной формы органа. Вес почки составляет в среднем 300 г, по данным Gutierrez (1934), — 280—350 г.
Перешеек почки обычно располагается впереди больших сосудов (аорты, нижней полой вены, общих подвздошных сосудов) и солнечного сплетения, которые он прижимает к позвоночнику. Однако возможно и ретроаортальное расположение перешейка (Dabney, 1938). В наблюдении Kelly и Burnham (1914) аорта и полая вена располагались впереди соединительнотканного перешейка почки. Mombaerts (1948) описал наблюдение, когда перешеек подковообразной почки располагался впереди аорты, но позади нижней полой вены. Colston и Scott (1926) установили, что в 10% случаев перешеек подковообразной почки располагается между аортой и нижней
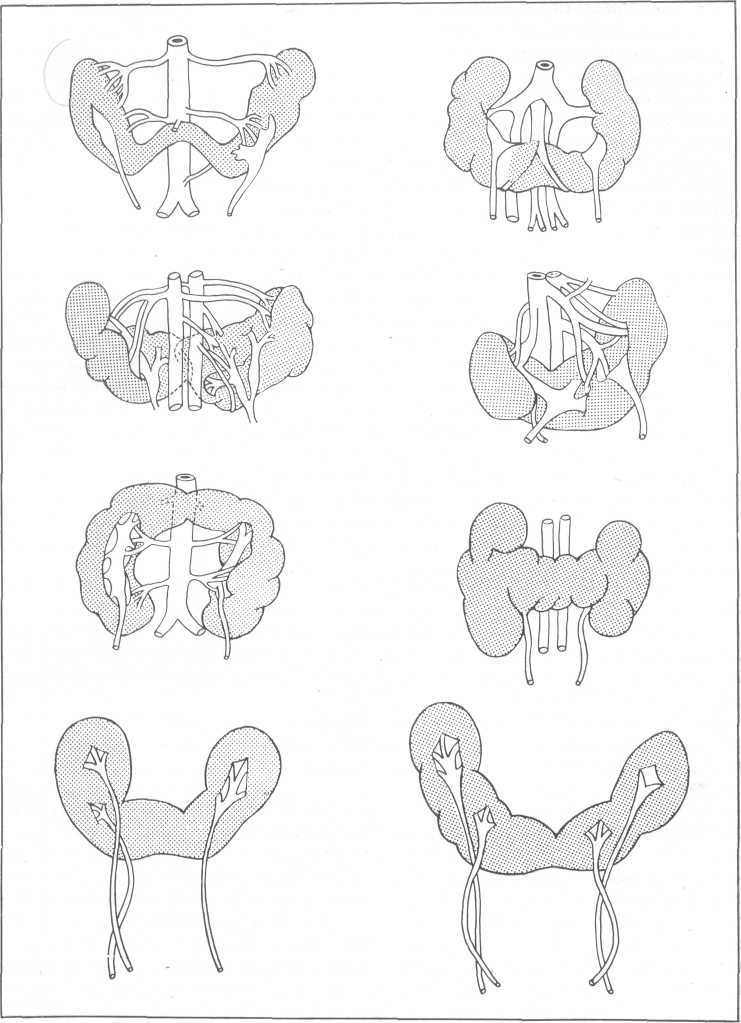
Рис. 74. Схемы различных видов подковообразной почки.
полой веной. Lazarus (1932) также показал, что перешеек подковообразной почки располагается спереди аорты и нижней полой вены в 90% случаев и в 10% случаев — между ними либо позади них (рис. 74)
Подковообразная почка с вогнутостью вниз и слиянием двух надпочечников, располагавшаяся позади аорты и полой вены, была описана Kelly и Burnham (1914).
На передней поверхности перешейка обычно имеются две бороздки, отделяющие перешеек от латеральных масс почки. В этих бороздках, или углублениях, проходят мочеточники. Иногда эти бороздки отсутствуют и тогда перешеек без всяких границ переходит в боковые массы почки. Редко наблюдается срединно расположенная бороздка, разделяющая перешеек на две части. Размеры перешейка могут весьма варьировать. Чаще высота его составляет 2—3 см, а толщина — меньше или одинакова с высотой. Длина перешейка редко превосходит 6 см.
Гистологически в ткани перешейка обнаруживают наиболее часто кортикальную, реже медуллярную почечную ткань. В большинстве случаев невозможно гистологически определить границу между паренхимой двух почек. Наряду с этим нередко перешеек подковообразной почки состоит из соединительной ткани с небольшими вкраплениями в ней недифференцированных почечных элементов. Однако чаще всего перешеек состоит из обычной паренхимы почки; иногда он может содержать одно из разветвлений нижней чашечки, равно как одну или несколько дополнительных чашечек. В таких случаях возможно наличие одного или двух добавочных мочеточников, впадающих в основной мочеточник соответствующей половины подковообразной почки.
Располагаясь с той или другой стороны позвоночника и часто в эктопи-рованном положении, боковые почечные массы бывают в большинстве случаев деформированными, удлиненными или дискообразными, шарообразными либо эллипсоидными, а иногда бесформенными. В значительном числе случаев передняя их поверхность имеет дольчатый вид; эта рудиментарная дольчатость может отсутствовать, и в этих случаях поверхность почки гладкая.
Обе почки часто являются асимметричными и неодинаковыми по объему. Левая почка больше правой.
Обычно продольная ось каждой половины подковообразной почки идет сверху вниз и снаружи внутрь. Однако в редких случаях, когда перешеек длинный, ось имеет нормальное положение. Отсутствие ротации почки ведет к тому, что внутренняя в норме грань почки располагается впереди; ворота почки и синус также находятся вентрально. Изредка почечные ворота разделяются паренхиматозным тяжем (из почечной ткани), и в таких случаях чашечки каждой почки соединяются и переходят в два отдельных синуса.
Неправильная и часто абсолютно не напоминающая классическую форму лоханка почти всегда располагается в вентральном положении и ложится своей задней поверхностью прямо на почку в области ее ворот. В весьма редких случаях лоханка располагается полностью кнутри или позади почки. Обычно каждая половина подковообразной почки имеет свою лоханку, но может наблюдаться раздвоение лоханки с одной или с обеих сторон. Известно в литературе описание единой лоханки подковообразной почки с единственным мочеточником (Campbell, 1954). Иногда лоханка располагается целиком внутрипочечно и мочеточник „перфорирует" паренхиму. Возможно также полное отсутствие лоханки, и тогда чашечки соединяются по отдельности с мочеточником. Кроме того, перешеек подковообразной почки может иметь не только один или два добавочных мочеточника, но и собственную лоханку.
Чашечки обычно многочисленны, но это увеличение их числа не является абсолютным правилом. Они располагаются как бы вокруг лоханки — коронообразно. Подковообразная почка может не иметь ни синуса, ни ворот, и тогда чашечки прямо отходят от почечной поверхности. Каждая чашечка прикрепляется к углублению в паренхиме или, наоборот, накладывается на сосочек, который выступает над поверхностью почки.
Подковообразная почка дренируется двумя мочеточниками, иногда — тремя или четырьмя, очень редко — одним. Длина мочеточника тем меньше, чем более эктопирована почка. Однако наблюдаются случаи, когда мочеточники подковообразной почки длиннее нормальных. При таком варианте, довольно редком, вогнутость почки обращена книзу.
Мочеточники располагаются вдоль внутренней поверхности почек, переходя на нижний полюс. При наиболее частом варианте подковообразной почки — вогнутостью вверх, мочеточники проходят по передней поверхности почек и перешейка, где они могут образовывать вдавления в виде бороздок на паренхиме. Возможны случаи, когда мочеточники располагаются ретроистмически на одной или обеих сторонах (Nation, 1945).
В наблюдении Kuster правая лоханка являлась внутриистмической, а ее мочеточник, выйдя из перешейка, располагался между нижней полой веной и аортой. White описал случай, когда мочеточники, выйдя непосредственно из внутрипочечных лоханок, пенетрировали паренхиму нижних полюсов почек.
Carlier и Tacher наблюдали случай, когда подковообразная почка имела единственный мочеточник, который выходил из ее перешейка. Знание такой особенности должно заставить хирурга до геминефрзктомии предварительно убедиться в существовании второго мочеточника на противоположной стороне.
В большинстве случаев подковообразных почек их мочеточники имеют характерное для этой аномалии положение. Так, они вначале направляются внутрь и кпереди, перекидываясь через перешеек или нижние полюса почек; затем, опускаясь кзади и кнаружи, описывают характерный изгиб. Мочеточники располагаются намного ближе к позвоночнику, нежели мочеточники нормальных почек.
Иногда имеет место эктопия мочеточникового устья во влагалище, прямую кишку или уретру. Удвоенные мочеточники анастомозируют друг с другом обычно вблизи вхождения в мочевой пузырь, однако наблюдаются случаи, когда в мочевом пузыре определяются даже три или четыре мочеточник овых устья.
Анатомической особенностью, имеющей клиническое значение, является высокое отхождение мочеточника от лоханки, а также его изгиб над перешейком, который он описывает прежде, чем выйти из лоханки. Эти две особенности, помимо других свойственных данной аномалии, предрасполагают к функциональной обструкции. Помимо этого, в подковообразной почке может иметь место врожденный стеноз лоханочно-мочеточникового сегмента.
Более чем в 2/з случаев подковообразные почки снабжаются 3—5 артериями для каждой половины. Редко наблюдаются случаи, когда половина подковообразной почки имеет от одной до 10 артерий. Почечные артерии в большинстве случаев отходят от аорты, но уровень их отхождения тем ниже, чем более выражена почечная эктопия. Таким образом, в васкуляри-зации почки могут участвовать общая подвздошная, нижняя брыжеечная, подчревная артерии и др. Сплетение, образуемое артериальными сосудами, прочно фиксирует почку на месте. Возможно, что эти сосуды могут иногда быть причиной сдавления мочеточников или лоханок и вызывать, таким образом, нарушение пассажа мочи.
У лиц, имеющих подковообразную почку, брыжеечная артерия отходит над перешейком и опускается впереди него, образуя иногда вдавление на перешейке. Чем ниже нижняя брыжеечная артерия берет свое начало от аорты, тем дальше она располагается от верхнего края перешейка; часто она очень близка к его верхнему краю, и тогда возникает на перешейке заметное углубление.
Кровоснабжение почки обеспечивается и за счет сосудов, вступающих в почечную паренхиму, помимо почечного синуса. Эти сосуды входят прямо в почечную ткань с периферии, преимущественно в области нижних полюсов почки. Они, прежде чем проникнуть в почку, образуют на ее поверхности бороздки.
Перешеек, по данным разных исследователей, в 25—63% случаев имеет свою собственную артерию, которая входит в него со стороны задней поверхности. Отходит эта артерия чаще всего от аорты, реже — от брыжеечных или общих подвздошных артерий. Артерия, питающая перешеек, делится на верхнюю и нижнюю ветви, которые фиксируют перешеек к аорте. О наличии этой артерии перешейка необходимо помнить во время оперативного вмешательства на подковообразной почке. Вены менее многочисленны, чем артерии. Они впадают в нижнюю полую вену или в общую подвздошную, подчревную вену. В значительном числе случаев каждая половина подковообразной почки имеет одну большую вену и несколько мелких.
Здоровая подковообразная почка обычно не вызывает каких-либо жалоб, и человек, имеющий ее, может не знать о существовании у него этой аномалии. Большинство клиницистов утверждают, что подковообразная почка без нарушения пассажа мочи не беспокоит их носителей и является случайной находкой либо при детальном клиническом обследовании, либо на аутопсии. Однако некоторые считают, что подковообразная почка может проявляться болями в области пупка, особенно во время распрямляющих движений туловища. Rovsing (1911) описал симптомокомплекс, характерный для подковообразной почки: боли, возникающие в нижнем отделе эпи-гастральной области, иррадиирующие в поясницу при гиперэкстензивных движениях туловища. Этот признак известен как симптом Ровзинга. Боль тупая и постоянная или интермиттирующая. Иногда боли возникают в виде острого криза, что нередко симулирует острый аппендицит и является поводом к напрасной лапаротомии или аппендэктомии. Многие клиницисты связывают симптом Ровзинга со сдавлением сосудов и аортального сплетения перешейком подковообразной почки, который как раз проходит впереди этих образований.
А. В. Мартынов (1913) и др. неоднократно подчеркивали, что симптом Ровзинга, хотя и убедительный, но отсутствует во многих случаях подковообразной почки. Gregoir (1952), считающий симптом Ровзинга непостоянным, полагает, что он имеет место тогда, когда возникает стаз мочи в лоханке, т. е. нарушается пассаж мочи. Стазу мочи при этой аномалии способствуют: 1) высокое отхождение от лоханки мочеточника и большой пиелоуретеральный изгиб; 2) частые стенозы лоханочно-мочеточникового сегмента; 3) резко выраженное вентральное расположение этого сегмента, сдавливаемого перешейком; 4) наличие добавочных сосудов, которые иногда способствуют нарушению оттока мочи. Несомненно, что у некоторых больных сочетание этих аномалий может привести к нарушению уродинамики, вызвать более или менее выраженную дилятацию чашечек и лоханки и, следовательно, боли. Мы полагаем, что боль при этой аномалии всегда является отражением более или менее выраженного стаза мочи, а не механического давления перешейка на сосуды и аортальное нервное сплетение.
Нарушение перистальтики кишечника, спазмы его, хронические запоры и т.п. у носителей подковообразной почки являются рефлекторными, обусловленными нарушенным пассажем мочи.
При явлениях перинефрита или „периистмита" аорта и полая вена могут быть окружены склерозированной воспалительной тканью, что также может вызвать симптомы относительного сдавления их или трофические нарушения. Сдавление нижней полой вены может привести к венозной гипертонии нижней половины тела с последующей дилятацией и венозным застоем в этой области, к отеку нижних конечностей и даже к асциту.
Подковообразная почка, как и любая другая аномалия почки, предрасположена к возникновению гидронефроза, более легкому оседанию в ней инфекции, развитию камнеобразования, туберкулеза, нефрогенной гипертонии (А. Я. Пытель, 1962) и, возможно, новообразований, хотя последние, судя по данным литературы, встречаются крайне редко (Victor и Su, 1965). Пониженная мобильность и своеобразная локализация подковообразной почки предрасполагают больше к травме, нежели это имеет место при нормальной почке. Наряду с этим обильная васкуляризация, отсутствие жировой подушки вокруг перешейка и положение последнего впереди плотного позвоночника придают ушибам живота характер необычайной тяжести.
Весьма большая роль в прижизненном распознавании этой почечной аномалии принадлежит рентгенологическим методам исследования. Обзорная рентгенография устанавливает следующий симптомокомплекс: 1) вертикальное положение обеих почек (внутренний край почки расположен параллельно позвоночнику); 2) более медиальное расположение теней почек, нежели это бывает в норме; 3) низкое расположение почечных теней; 4) неподвижность почки, особенно в медио-латеральном направлении; 5) наслоение теней нижних полюсов обеих почек на тень позвоночника при вентро-дорсальном направлении рентгеновых лучей; 6) видимость тени перешейка подковообразной почки. В дополнение к этим признакам следует иметь в виду, что нижние границы контуров почек по обеим сторонам не всегда расположены на одном и том же уровне. Продольные их оси образуют с позвоночником малый открытый кверху угол. Отсутствует смещение почечных теней при входе и выходе.
Экскреторная урография уточняет положение почки, размеры и локализацию лоханок, чашечек и мочеточников. Полученная при экскреторной урографии нефрограмма воссоздает силуэт почки.
Ретроградная уретеропиелография дает изображение чашечно-лоханочных систем подковообразной почки и мочеточников. Однако необходимо подчеркнуть, что введение катетера в подковообразную почку представляет определенный риск, вследствие чего ретроградная пиелография должна выполняться только в крайне необходимых случаях.
На урограммах и ретроградных уретеропиелограммах можно видеть выступающие кнутри и кнаружи от лоханки чашечки. Они в 90% случаев ротированы кнутри и в 10% кнаружи (рис. 75).
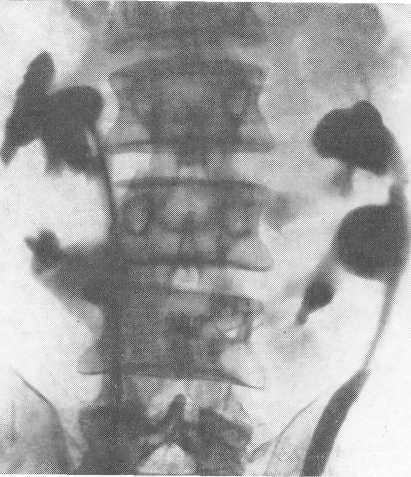
Рис. 75. Подковообразная почка. Двусторонняя ретроградная пиелограмма.
Характерным для подковообразной почки является изображение изгиба мочеточника на профильных снимках. Gutierrez (1934) обратил внимание на своеобразное изображение положения мочеточников с введенными в них катетерами. Более чем в 50% случаев мочеточники воспроизводят изображение контуров вазы для цветов. Достигнув уровня I крестцового и V поясничного позвонка, мочеточники расходятся прежде, чем им войти в лоханку.
Некоторые клиницисты придают известное диагностическое значение пневморетроперитонеуму в распознавании подковообразной почки.
Весьма демонстративна картина этой аномалии на скеннограмме и почечной ангиограмме (рис. 76, 77). Последняя позволяет установить не только положение и число почечных артерий, но выявить локализацию и число добавочных сосудов, что весьма важно при выполнении того или иного оперативного вмешательства на подковообразной почке. Помимо этого, ангиограмма позволяет судить и о функциональном состоянии почек, прохождении их сосудов.
На подковообразной почке часто приходится выполнять различные оперативные вмешательства. Трансперитонеальный доступ к почке через срединный разрез был в свое время предложен еще Ровзингом. В настоящее время большинство хирургов и урологов пользуются внебрюшинным подходом (Б. С. Гехман, 1962). Поперечный разрез брюшной стенки под пря мым углом к позвоночнику на уровне пупка был в свое время описан Пеаном и располагается, следовательно, на уровне перешейка подковообразной почки.
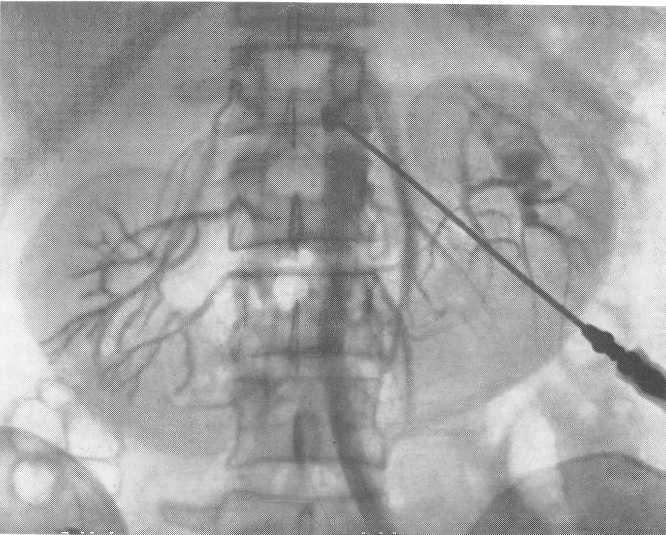
Рис. 76. Подковообразная почка. Камень верхней чашечки левой лоханки.
