
- •Рас. 23. Схема почечного клубочка (Bargmann).
- •Воточного поворотного множителя
- •Состав некоторых веществ в плазме крови и в моче в процентах
- •Яичком и надпочечником (Nelson).
- •Количество микробов, обнаруживаемое в 1 и 10 полях зрения микроскопа
- •Зависимость количества колоний в различных секторах чашки Петри от интенсивности бактериурии
- •Артериографическая фаза в норме.
- •Метастазы рака мочевого пузыря в лимфатические узлы по ходу подвздошных сосудов (Alberti).
- •Жизни плода (Kelly- Burnam).
- •Транслюмбальная почечная ангиограмма. Артериографическая фаза.
- •Двусторонняя пиелограмма. Снимок сделан на одной пленке при вдохе и выдохе.
- •Почечная ангиограмма по Сельдингеру.
- •Рас. 149. Разрезы для вне-брюшного обнажения почки.
- •II. Опухоли почечной лоханки и мочеточника
- •Селективная почечная ангиограмма. Нефрографическая фаза.
- •Рас. 205. Этапы трансабдоминальной нефрэктомии.
- •Puс. 210. Рак стенки солитарной кисты почки.
- •Обзорная рентгенограмма (наблюдение в. Д. Грунд).
- •Нефрогенной гипертонии (см. Рис. 239).
- •Оглавление
- •Для заметок
Количество микробов, обнаруживаемое в 1 и 10 полях зрения микроскопа
Количество микробов |
Количество микробов |
Количество микробов |
в 1 мл мочи |
в 10 полях зрения |
в 1 поле зрения |
1 000 |
Отсутствуют |
Отсутствуют |
10 000 |
1—3 |
Отсутствуют |
100 000 |
9—16 |
0—3 |
1 млн. |
133—175 |
13—19 |
10 млн. |
Огромное количество |
Очень большое коли- |
|
|
чество; невозможно |
|
|
точно сосчитать |
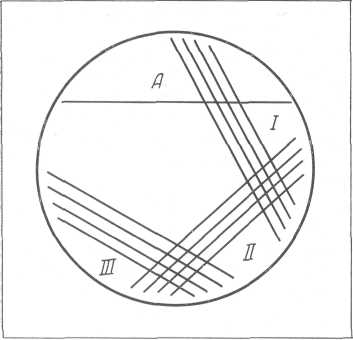
Рис. 37. Схема посева мочи стандартной петлей в определенных секторах чашки Петри.
Однако наиболее точным является определение интенсивности бактериурии путем посевов мочи на твердые питательные среды (агар) в чашках Петри с помощью градуированных пипеток и стандартных петель. Учитывая существенные недостатки применяющихся методов определения интенсивности бактериурии путем посевов мочи, сейчас стали применять упрощенную методику посевов мочи, предложенную Gould (1965) и модифицированную нашими сотрудниками В. С. Рябинским и В. Е. Родоманом (1965).
Методика. Стерильной стандартной платиновой петлей диаметром 3 мм берут мочу больного (после тщательного смешивания ее) и помещают в сектор А чашки Петри (рис. 37), где осторожно распределяют петлей по поверхности агара. Петлю стерилизуют обжиганием и проводят ею 4 раза по поверхности агара через сектор А в сектор I. Петлю вновь обжигают и проводят 4 полосы через сектор I в сектор II, а затем аналогичным образом стерильной петлей из сектора II в сектор III, как показано на рис. 37. Чашку Петри помещают в термостат при температуре 37° на 18—24 часа, после чего производят оценку результатов. В зависимости от того, в каком секторе и в каком количестве имеется рост колоний, можно судить о содержании микробов в 1 мл мочи.
Зависимость количества колоний в том или ином секторе чашки Петри от интенсивности бактериурии представлена в табл. 3.
В связи с тем что в последнем секторе чашки Петри, где имеется наименьшее количество колоний, всегда отмечается рост изолированных колоний, это позволяет использовать эту же чашку Петри для получения чистой культуры с целью определения флоры мочи.
ТАБЛИЦА 3
Зависимость количества колоний в различных секторах чашки Петри от интенсивности бактериурии
Количество бактерий в 1 мл моче |
Количество колоний в различных секторах чашки Петри |
|||
А |
I |
II |
III |
|
Менее 1000 3000 5000 10000 50000 100000 500000 1 млн 5 млн 10 млн 50 млн 100 млн |
1-6 8-20 20-30 30-60 100-150 Не сосчитать Не сосчитать Не сосчитать Не сосчитать Не сосчитать Не сосчитать Не сосчитать |
- - - - - 5-10 20-30 40-60 100-140 Не сосчитать Не сосчитать Не сосчитатьё |
- - - - - - - - 10-20 30-40 60-80 80-140 |
- - - - - - - - - - Единичные От единичных до 25 |
Данный метод позволяет при меньшей затрате средств и времени обследовать большее число больных, нежели другими методами исследования. Применив настоящий метод посева мочи в урологической клинике II Московского медицинского института для определения интенсивности бакте-риурии у 467 больных пиелонефритом, во всех случаях было отмечено совпадение полученных результатов с данными посева мочи обычным, но гораздо более сложным способом.
Гематурия. Моча, содержащая большую примесь крови, может иметь различную окраску: цвета клюквенного морса, мясных помоев, вишневого варенья. При этом в моче могут содержаться кровяные сгустки — червеобразные или бесформенные.
Наряду с макрогематурией урологические заболевания могут протекать и при микрогематурии. Для основной группы урологических заболеваний, сопровождающихся микрогематурией, характерно наличие в моче в основном невыщелоченных эритроцитов.
Гемоглобинурия. При гемоглобинурии моча имеет красноватую, иногда буро-коричневатую окраску вследствие содержания в ней свободного гемоглобина, метгемоглобина. Моча при этом прозрачная, не мутная. В ней при микроскопическом исследовании не находят вовсе или находят только единичные эритроциты.
Решающее значение в диагностике гемоглобинурии имеет спектроскопический анализ крови и мочи. При гемоглобинурии в моче находят обычно много уробилина.
Миоглобинурия, наблюдающаяся при синдроме размозжения (Crush syndrom), характеризуется наличием в моче миоглобина — пигмента поперечнополосатых мышц. Моча при миоглобинурии имеет красноватую окраску. При микроскопическом исследовании в осадке мочи находят коррга-невато-бурый пигмент в виде маленьких бесформенных глыбок.
Уробилинурия. Ряд урологических заболеваний (пиелонефрит, пионефроз, туберкулез почки, инфицированный гидронефроз, воспалительные и новообразовательные процессы мочевого пузыря и простаты и др.) протекает иногда при наличии в моче повышенного содержания уробилина (0,5—2,0 мг% и даже больше). Такая уробилинурия указывает на сочувственное функциональное поражение печени. Наблюдается'уробилинурия и при усиленном распаде в организме эритроцитов, гемоглобин которых идет на образование билирубина и уробилиногена (кровоизлияния, гематомы, болезни крови), а также при усилении гнилостных процессов в кишечнике.
Эпителиальные опухолевые клетки. Наличие в моче нормальных эпителиальных клеток не имеет диагностического значения. Это клетки либо почечного эпителия, либо глубоких слоев слизистой оболочки мочевого пузыря, почечной лоханки. Прежнее мнение о диагностическом значении так называемых хвостатых клеток, якобы характерных для эпителия лоханки, оказалось неправильным; такие клетки могут попадать в мочу и из других отделов мочевых путей.
Диагностическое значение имеет нахождение в свежевыделенной моче так называемых атипических клеток. Наряду с наличием отдельных атипических клеток удается обнаружить и целые их конгломераты и даже кусочки, обрывки опухолевой ткани.
Хотя нахождение в моче атипических клеток и не является точным признаком опухоли, однако это обязывает врача обратить на данное обстоя-
тельство особое внимание и подвергнуть больного всестороннему урологическому обследованию.
Диетологический метод диагностики путем обнаружения так называемых атипических resp. опухолевых клеток в моче или секрете простаты находит с каждым годом все более широкое применение. Изучение клеточного состава мочи проводится как в нативных препаратах, так и с помощью специальных окрасок.
Определение так называемых атипических клеток в секрете предстательной железы в значительной степени содействует более ранней диагностике рака последней.
Цилиндрурия. Различают истинные и ложные цилиндры. К ложным цилиндрам относят цилиндры, состоящие из солей — уратов, пигмента мио-глобина и из бактерий. К истинным цилиндрам относят гиалиновые, зернистые, восковидньте цилиндры.
Уретральные нити в моче характерны для воспалительных и конгестив-ных заболеваний уретры и простаты. В нитях иногда содержатся эпителиальные клетки и лейкоциты.
В моче могут быть обнаружены сперматозоиды; обычно их находят в моче, собранной вскоре после полового сношения или при сперматорее.
Электролитный состав мочи. В настоящее время, когда при лечении больных острой и хронической почечной недостаточностью широко применяется гемодиализ при помощи „искусственной почки", особое значение приобретает определение электролитного состава крови и мочи. В этом отношении определение кислых и щелочных соединений, выделяемых с мочой, имеет важное значение.
Определение титрационной кислотности и щелочности позволяет судить о характере обмена в организме. Наиболее простой коэффициент, выявляющий кислотно-щелочное равновесие в организме, выражается дробью:
азот аммиака+ титрационная кислотность
о бщий
азот
бщий
азот
Истинная кислотность мочи определяется по установлению концентрации водородных ионов (рН).
Хотя лабораторное определение электролитного состава мочи, как и последующие исследования биохимического состава мочи и крови, производятся в специальных лабораториях, однако элементарные представления об этих методах исследования должны быть известны каждому врачу.
Инструментальное и эндоскопическое исследование мочевых путей
В повседневной урологической практике инструментальное и эндоскопическое исследование мочевых путей больных занимает одно из основных мест. Для этой цели применяют различные катетеры, бужи, уретроскопы и цистоскопы.
Калибр катетеров и бужей определяют по шкале Шарьера. Номер бужа или катетера выражает в миллиметрах его окружность. Диаметр самого тонкого инструмента № 1 равен 1/3 мм, а окружность его 1 мм; диаметр самого толстого инструмента № 30 равен 1 см, а окружность его равна 30 мм.
Самые тонкие бужи № 1—3 именуются нитевидными или филиформ-ными бужами. Длина мужских катетеров 24—36 см, женских 14—16 см.
Среди резиновых катетеров наиболее часто применяют катетеры Нела-тона, Тимана, Пеццера и Малеко (рис. 38). Они отличаются друг от друга
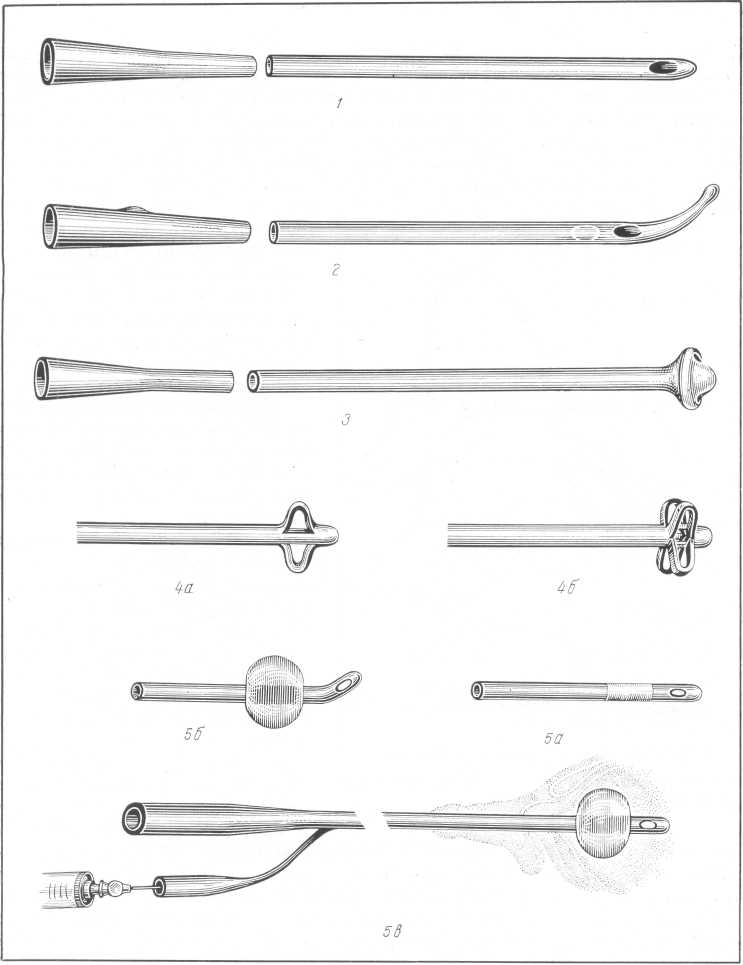
Рис. 38. Различные виды катетеров.
1 — Нелатона; 2 — Тимана; 3 — Пеццера; 4а, б — Малеко; 5а, б, в — Померанцева—Фолей.
клювами различной формы и углом их наклона. Столь же широкое применение в урологической практике получили резиновые катетеры Померанцева—Фолей; на их конце имеется баллончик, раздуваемый воздухом. Этот баллончик препятствует выскальзыванию наружу катетера, в то же время оказывая гемостатическое действие, например после аденомэктомии. Среди полутвердых — эластических — катетеров находят применение катетеры Мерсье, имеющие различный угол наклона клюва.
КАТЕТЕРИЗАЦИЯ МОЧЕВОГО ПУЗЫРЯ
Техника введения резинового катетера в пузырь. Наружное отверстие уретры обмывают ватным шариком, смоченным антисептическим раствором, а затем вытирают сухим стерильным шариком. Катетер смазывают глицерином или вазелиновым маслом. Захватив в левую руку половой член ниже его головки, большим и указательным пальцем той же руки слегка раздвигают губки наружного отверстия уретры. Взяв дистальный конец резинового катетера и поместив его между IV и V пальцами правой руки, а проксимальный конец катетера удерживая пинцетом, как это изображено на рис. 39, вводят плавно катетер в мочеиспускательный канал.
Катетеризация пузыря у женщин производится гораздо проще и не представляет обычно каких-либо затруднений,так как сужения уретры у женщин почти не встречается.
Извлекая из пузыря катетер, необходимо свободный его конец зажать и тем самым предотвратить возможное орошение уретры содержимым мочевого пузыря.
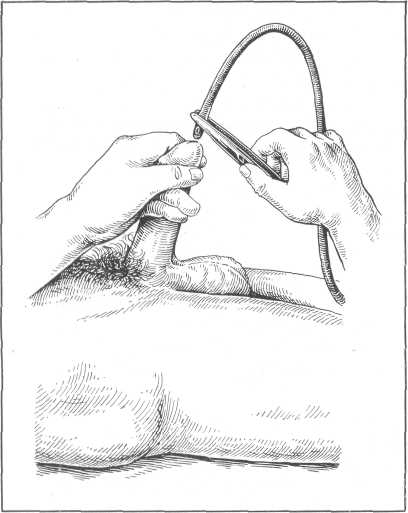
Рис. 39.Катетеризация мочевого пузыря катетером Нелатона.
Техника введения металлического катетера и прочих металлических инструментов в пузырь. Врач становится слева от лежащего на спине больного. Обработав антисептическим раствором наружное отверстие уретры, он берет тремя пальцами левой руки половой член в области головки и, приподнимая кверху, натягивает его параллельно пупартовой связке. Затем правой рукой вводит в уретру инструмент (катетер, буж или цистоскоп), клюв которого обращен вниз (рис. 40, а, б), и одновременно осторожно натягивает при этом на инструмент половой член. Под влиянием собственной тяжести инструмент продвигается в глубь уретры, проникает в луковичную его часть до наружного сфинктера и здесь обычно встречает некоторое препятствие (рис. 40, в). В этот момент член вместе с введенным в уретру инструментом переводят на срединную линию и постепенно опускают книзу в сторону мошонки. Преодолевая при этом некоторое сопротивление сфинктера, удается сравнительно легко продвинуть клюв инструмента кверху в мочевой пузырь (рис. 40, е, г). Доказательством наличия клюва инструмента в мочевом пузыре является возможность свободно поворачивать инструмент в боковые стороны по продольной оси.
Проведение металлического инструмента в мочевой пузырь является серьезной манипуляцией и выполнять ее следует с большой осторожностью. Грубое и насильственное проведение инструмента по уретре приводит к повреждению ее стенок, к геморрагии, образованию ложных ходов с последующими опасными осложнениями (рис. 41).
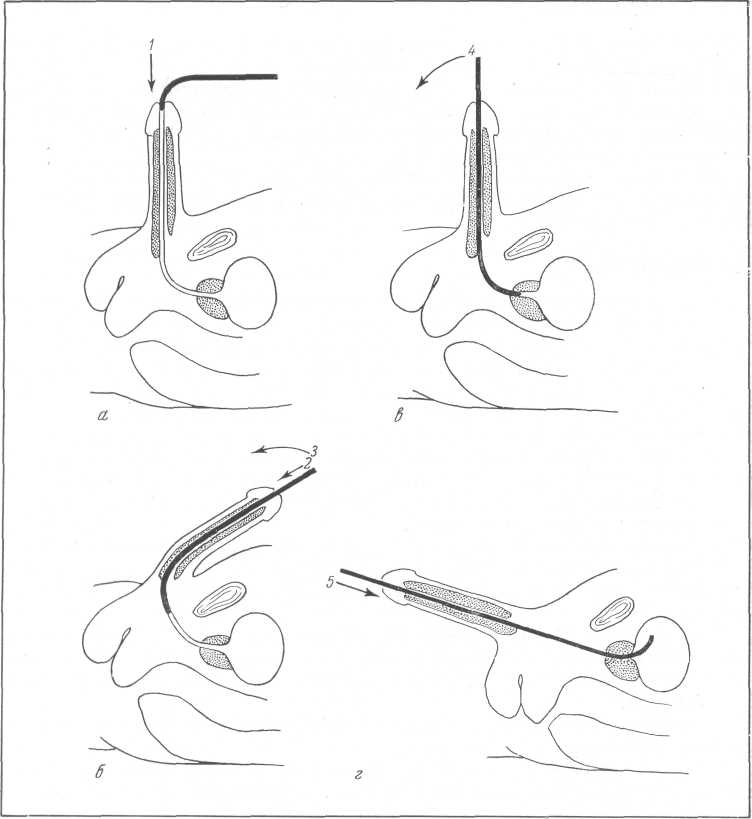
Рис. 40. Катетеризация мочевого пузыря металлическим катетером (а, б, в, г).
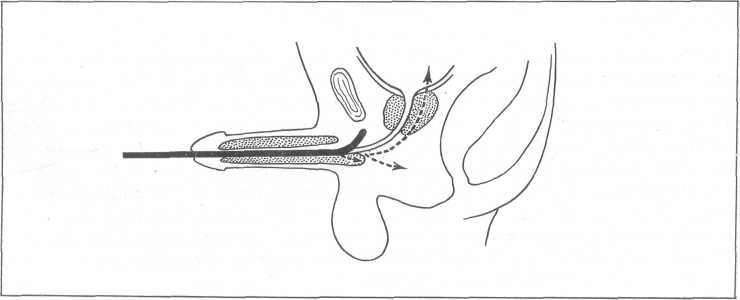
Рис. 41. Ложные ходы при неправильной катетеризации мочевого пузыря.
БУЖИРОВАНИЕ УРЕТРЫ
Бужирование уретры осуществляется в основном с соблюдением указанной выше методики проведения металлических инструментов по уретре. Весьма важным моментом наряду с умелой техникой введения бужа является правильный выбор диаметра бужа. С этой целью необходимо предварительно видеть у больного струю мочи, так как по струе можно определить калибр необходимого бужа.
Если буж встречает препятствия в области сужения, то следует попытаться провести буж меньшего калибра и т. д. Обычно бужирование повторяют через 1—2 дня.
УРЕТРОСКОПИЯ
Важные данные для диагностики заболевания уретры дает уретроскопия. Благодаря ей удается осмотреть слизистую оболочку уретры на всем ее протяжении и различные происходящие на ней патологические процессы.
Пользуются сухими уретроскопами (без растяжения уретры) и ирригационными уретроскопами (с растяжением уретры водой). Чаще всего применяют уретроскоп Валентина. Сухая уретроскопия применяется для осмотра как передней, так и задней уретры, а ирригационная только для исследования задней уретры. Осматривают слизистую оболочку уретры, начиная изнутри кнаружи, постепенно извлекая при этом уретроскоп. Удается видеть только тот участок слизистой оболочки уретры, который соответствует концу уретроскопа.
Уретроскопия позволяет распознать воспалительные неспецифические и специфические процессы, опухоли уретры, инородные тела, врожденные и приобретенные аномалии уретры, дивертикулы, заболевания семенного бугорка.
Противопоказаниями к уретроскопии являются острые воспалительные заболевания уретры и половых желез, злокачественные новообразования мочеиспускательного канала и половых желез, но лишь в далеко зашедших стадиях.
В повседневной хирургической урологической практике прибегать к уретроскопии приходится не часто.
Интересующихся техникой уретроскопии, интерпретацией видимых картин при этом исследовании и вопросами диагностики отсылаем к монографии А. И. Васильева „Уретроскопия и эндоуретральные операции" (изд. 2-е. Л., 1955) и к учебному пособию Н. С. Ляховицкого „Уретроскопия" (М., 1963).
ЦИСТОСКОПИЯ
Цистоскопия является основным и самым частым методом исследования урологических больных. Пользуются смотровым цистоскопом или катете-ризационным; последний позволяет произвести одновременно эндовезикаль-ные манипуляции, катетеризацию мочеточников, пиелографию.
Наряду с цистоскопами для взрослых существуют цистоскопы для детей, как смотровые, так и катетеризационные.
Цистоскопия возможна при наличии следующих 3 условий: 1) уретра должна быть проходима для цистоскопа; 2) мочевой пузырь должен обладать такой растяжимостью, чтобы можно было наполнить его жидкостью, хотя бы до 75—100 мл; 3) мочевой пузырь должен содержать прозрачную жидкость во все время исследования.
Стерилизацию цистоскопов производят либо парами формалина в специальных металлических или стеклянных стерилизаторах в течение суток, либо погружением их в раствор оксицианистой ртути 1 : 1000 в течение не менее часа.
Техника цистоскопии. Предварительно больной должен опорожнить ло возможности мочевой пузырь. Уложив больного наурологическое кресло, врач обрабатывает головку полового члена, особенно область наружного отверстия уретры, ватным шариком, смоченным в дезинфицирующем растворе, с последующим вытиранием сухим стерильным марлевым шариком. В уретру вводят с целью анестезии 5% теплый раствор новокаина в количестве 10 мл и на половой член под головкой его накладывают специальный зажим. По истечении примерно 5 минут в пузырь вводят цистоскоп по методике, аналогичной введению металлического катетера или бужа. По извлечению из цистоскопа оптической системы пузырь наполняют раствором оксицианистой ртути 1 : 5000 либо 3% раствором борной кислоты, физиологическим раствором или в крайнем случае кипяченой водой. Нормальная емкость мочевого пузыря 200—250 мл. В пузырь вводят не более 200 мл жидкости. Переполнять пузырь жидкостью не следует, так как это приводит к беспокойству больного, связанному с появлением позывов к мочеиспусканию. При заболеваниях мочевого пузыря емкость его в различной степени может уменьшаться, и тогда наполнение проводят до появления первого позыва к мочеиспусканию. В тех случаях, когда моча мутна, необходимо промыть мочевой пузырь до полной прозрачности вытекаемой из него жидкости. После этого в цистоскоп вводят оптическую систему, подсоединяют к нему источник электротока и приступают к систематическому осмотру мочевого пузыря.
Изображение в цистоскопе является несколько увеличенным, примерно в l—2 раза. Передвигая цистоскоп, сначала осматривают переднюю стенку пузыря, начиная с его верхушки до сфинктера; затем цистоскоп поворачивают вправо на 90° и осматривают правую боковую стенку, далее аналогичным образом — левую и, наконец, заднюю стенку пузыря и его дно.
Для правильной ориентации в отношении осматриваемого участка пузыря служит пуговка на окуляре цистоскопа; пуговка эта находится на одной линии с лампочкой и призмой.
Если внутреннюю поверхность мочевого пузыря условно разделить на зоны соответственно часовому циферблату, то пузырек воздуха, находящийся в передневерхней части пузыря, будет соответствовать цифре 12, мочеточниковые устья: правое — цифре 7, левое — 5, а между ними будет располагаться межмочеточниковая связка; середина левой боковой стенки пузыря соответствует цифре 3, а правой — цифре 9 (рис. 42).
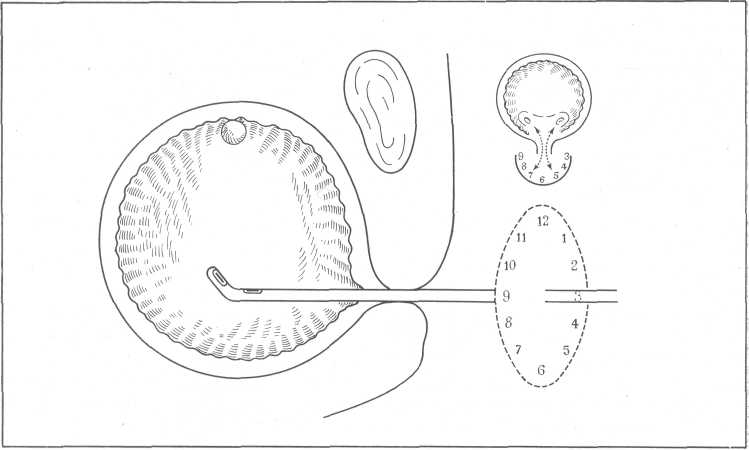
Рис. 42. Условные обозначения различных зон мочевого пузыря при цистоскопии (Keller).
При осмотре передневерхней стенки пузыря обычно бывает виден воздушный пузырек овальной формы, блестящий, с отраженным в нем светом лампочки цистоскопа; местонахождение этого пузырька, как сказано было выше, соответствует цифре 12 мысленно представляемого циферблата.
Дно пузыря осматривают особенно пристально, так как в этой области локализуется большинство патологических процессов. Здесь располагается Jig. interuretericum, по краям которого находятся мочеточниковые устья; они вместе с внутренним сфинктером пузыря образуют льетодиев треугольник. Как раз в этом отделе пузыря появляются чаще всего опухоли, туберкулезные бугорки и язвы; здесь располагаются камни и инородные тела, неспецифические воспалительные процессы, аномальные мочеточниковые устья, уретероцеле и др.
Приподнимая и опуская окуляр цистоскопа, удается получить изображение рассматриваемого участка слизистой оболочки то в увеличенном, то в уменьшенном виде.
При некоторых патологических процессах, проявляющихся ослаблением тонуса внутреннего сфинктера пузыря, удается при цистоскопии обнаружить симптом Алексеева — Шрамма: при выдвигании клюва цистоскопа по направлению к шейке пузыря оказывается видимым зияющий сфинктер и даже задняя уретра.
Нормальная слизистая оболочка пузыря имеет розовато-желтую окраску; она слегка блестящая, гладкая, с нежными древовидно-разветвляющимися сосудами. В области шейки пузыря и мочеточниковых устьев сосудов больше и они крупнее. Мочеточниковые устья располагаются симметрично на небольших возвышениях—валиках по концам lig. interuretericum. Они имеют различную форму: щеловидную, овальную, серповидную,, округлую; ритмично сокращаются, раскрываясь в момент выделения из них мочи. При аномалиях мочеточников в пузыре находят удвоение устий; удвоение может быть одно- или двусторонним.
Воспалительные процессы в пузыре характеризуются отеком слизистой оболочки, расширением сосудов ее, наличием мелких кровоизлияний — петехий. Слизистая оболочка при осмотре в цистоскопе имеет диффузно-красную окраску, местами покрыта фибринозными, гнойными налетами,, а иногда имеет изъязвления с отложением на ней мочекислых, известковых солей.
Для туберкулезного поражения пузыря типичны бугорки серо-желтого цвета, окруженные венчиком гиперемии и располагающиеся в области деления сосудов слизистой оболочки. Изолированные бугорки или бугорки в виде групп чаще всего локализуются вблизи мочеточниковых устий и треугольника. Наряду с этим могут наблюдаться язвы в результате распада конгломерата бугорков. При туберкулезном пионефрозе отмечается деформация мочеточникового устья, подтянутость его кверху и выделение из него густого гноя, творожистых масс.
Камни диагностируются просто. Помимо числа и величины камней,, можно по окраске и виду их установить условно и химический состав их. Так,ураты имеют светло-коричневый цвет, они гладкие; оксалаты — темно-коричневого цвета, шипообразны; фосфаты — бело-голубоватого цвета, гладкие и т. п. При наличии в пузыре камней часто наблюдается сочувственный цистит. В случае нахождения камня в интрамуральной части мочеточника может наблюдаться отек слизистой оболочки устья его, часто болезненного характера, гиперемия и наличие кровоизлияний. Такая картина обусловливается нарушением крово- и лимфообращения, вызванным ущемившимся камнем в мочеточнике.
Иногда при цистоскопии удается видеть торчащий из мочеточникового устья конкремент.
Цистоскопией также легко удается обнаружить различные инородные тела мочевого пузыря.
Среди аномалий пузыря сравнительно часто встречается дивертикул. Вход в дивертикул представляется в виде темного отверстия с радиарной складчатостью слизистой оболочки вокруг него.
Цистоскопия позволяет обнаружить свищевые отверстия между пузырем и кишечником, пузырем и дермоидной кистой яичника и т. д.
Опухоли пузыря. Благодаря цистоскопии возможно распознать не только наличие в пузыре опухоли, локализацию и размеры ее, но часто и характер новообразования — доброкачественный или злокачественный. Опухоли имеют ворсинчатый, древовидный вид (папилломы), располагаясь на тонкой или широкой ножке, либо бывают бугристыми, плотными, инфильтрирующими стенку пузыря (рак). Папилломы или фиброэпителиомы пузыря бывают одиночные и множественные.
Злокачественные опухоли пузыря часто содержат очаги изъязвления и некроза, будучи покрыты белым налетом и мочевыми солями. При злокачественных опухолях пузыря часто имеет место сопутствующий цистит, затрудняющий определение границ опухоли.
Аденома простаты. В случаях увеличения боковых и средней доли простаты они бывают видны в виде вдающихся в пузырь образований, поверхность которых имеет ярко-красную окраску с многочисленными сосудами. Иногда видна деформация внутреннего сфинктера в результате сдав-ления его боковыми аденоматозными узлами железы (так называемый симптом занавески). Одновременно с этим стенка пузыря оказывается трабе-кулярной с образованием ложных дивертикулов.
При раке простаты иногда бывают видны вдающиеся в пузырь бугристые опухолевидные образования, имеющие бледно-розоватую окраску за счет слабого развития мелких сосудов.
Сравнительно часто обнаруживают при цистоскопии в области дна и шейки пузыря мелкие бесцветные, как бы просвечивающиеся кисты; такая картина носит название cystitis cystica. Кистозный цистит является продуктом метаплазии переходного уротелия; метаплазия возникает в результате воздействия на слизистую оболочку находящейся в моче маловирулентной инфекции или токсинов.
Лейкоплакия мочевого пузыря (ороговевание эпителия слизистой оболочки) характеризуется наличием отдельных серебристо-белого цвета бессосудистых бляшек. В окружности этих бляшек слизистая оболочка нормальная.
Весьма типична картина для так называемого трабекулярного пузыря. При нем внутренняя поверхность пузыря оказывается содержащей различной величины перекрещивающиеся друг с другом балки, представляющие собой гипертрофированные мышечные пучки детрузора. Между балками-трабекулами образуются различной величины углубления, дивертикуло-образные выпячивания.
Благодаря цистоскопии удается часто установить патологический процесс и в верхних мочевых путях, поскольку соответствующее мочеточни-ковое устье и боковая поверхность пузыря могут быть измененными. Так, например, выделение из мочеточникового устья крови будет указывать на деструктивный опухолевый или какой-либо другой процесс в почке или в верхних мочевых путях; при инфицированном гидронефрозе, пиелонефрите можно видеть выделение из мочеточникового устья мутной, гнойной мочи. Для пионефроза характерно выделение густого гноя, подобно тому, как появляется зубная паста из тюбика при надавливании на него.
Катетеризация мочеточников. Катетеризация мочеточников осуществляется при помощи специального катетеризационного цистоскопа. Этим цистоскопом можно произвести осмотр мочевого пузыря и наряду с катетеризацией мочеточников выполнить эндовезикальные диагностические и лечебные манипуляции. Катетеризационный цистоскоп имеет один или два канала, по которым параллельно оптической системе проводят в пузырь, а затем в мочеточники один или два катетера.
Для катетеризации мочеточников пользуются обычно мочеточниковыми катетерами № 4—6 по шкале Шарьера.
С помощью небольшого рычажка — язычка Альбаррана — можно движением винта, расположенного у окуляра, придать мочеточниковому катетеру нужное направление с тем, чтобы он вошел в мочеточниковое устье. Войдя в устье, катетер обычно легко поступательными движениями руки продвигается вверх, на разную высоту, смотря по надобности до лоханки или в лоханку, т. е. на высоту 25—30 см.
Катетеризацией мочеточников удается определить нормальную их проходимость либо установить препятствие на различной их высоте. Благодаря катетеризации мочеточников можно собрать раздельно мочу почечных лоханок и произвести ретроградную пиелографию.
Для получения мочи с целью ее исследования вполне достаточно продвинуть мочеточниковый катетер на 8—10 см; если необходимо получить содержимое лоханки или промыть ее либо ввести в нее лекарственное вещество, то конец катетера следует провести на высоту 26-—28 см.
В нормальных условиях моча из верхних мочевых путей выделяется по катетеру периодически по несколько капель за раз. При переполнении мочой верхних мочевых путей (гидроуретер, гидронефроз, устранение временного препятствия в мочеточнике и т. д.) моча вытекает непрерывно каплями либо струйкой. При наличии конкремента, например, в средней трети мочеточника мочеточниковый катетер может встретить препятствие или преодолеть его, т. е. пройти между стенкой мочеточника и поверхностью камня. Вместе с тем при камне мочеточника последний может оказаться свободно проходимым для катетера, поэтому отсутствие препятствия при катетеризации еще не исключает камень.
Препятствие в мочеточнике может зависеть и от многих других причин: обтурации кровяными сгустками, казеозными массами, стеноза, дивертикула и перегиба мочеточника, опухоли мочеточника и лоханки, экстрауре-тального с давления мочеточника и др. Наряду с этим, отсутствие выделения мочи по катетеру не означает еще, что имеется органическое препятствие в мочевых путях к оттоку мочи, поскольку это может быть обусловлено спазмом мочевых путей.
По введении в верхние мочевые пути катетера обычно цистоскоп удаляют.
Введенный в лоханку или мочеточник катетер в случае надобности может быть оставлен там на несколько часов или даже дней в качестве „постоянного". Это приходится производить в случаях наличия препятствия к оттоку мочи (пиелонефрит беременных, сдавление мочевых путей извне), в случаях экскреторной анурии (обтурация камнем, кристаллами сульфаниламидов и др.) и при прочих состояниях.
Получив мочу из мочеточника или лоханки, отправляют ее для анализа (общеклинического и бактериологического).
Диагностические пункционные биопсии
и цитологическое исследование
За последние годы все шире применяют в соответствующих случаях с диагностической целью пункционные биопсии органов мочеполовой системы с последующим цитологическим и гистологическим исследованием пунктата.
ПУНКЦИОННАЯ ЧРЕСКОЖНАЯ БИОПСИЯ ПОЧКИ
Биопсию почки производят по строгим показаниям и лишь в стационарных условиях, когда все прочие методы исследования не позволяют установить заболевание.
Экскреторной или ретроградной пиелографией устанавливают точное местонахождение почки, после чего приступают к чрескожной пункцион-ной биопсии ее. Произведя обычную обработку кожи поясничной области, выполняют новокаиновую анестезию кожи и подлежащих тканей в области предполагаемой пункции. Пункцию почки делают чаще всего в точке, расположенной на 6поперечных пальцев в латеральную сторону от срединной линии позвоночника и на 2 поперечных пальца ниже XII ребра. В указанном пункте наносят на коже небольшой разрез 0,5—0,75 см, через который вводится в ткани в сторону почки троакар, перфорируя люмбодорсальную фасцию и на несколько миллиметров вещество почки. Удалив из троакара мандрен, по его канюле вводят аспирационную иглу, соединив ее со шприцем, в котором создают отрицательное давление. Иглу при этом продвигают в вещество почки еще на несколько миллиметров. Наконец, иглу вместе с канюлей троакара постепенно извлекают и почечную ткань при атом аспирируют в шприц. Полученный пунктат тут же отсылают для цитологического и гистологического исследования.
Большинство клиницистов для чрескожной пункционной биопсии почки применяют иглу Vim—Silverman в различных ее модификациях (рис. 43). Метод чрескожной биопсии почки дает положительные диагностические результаты в 92% случаев.
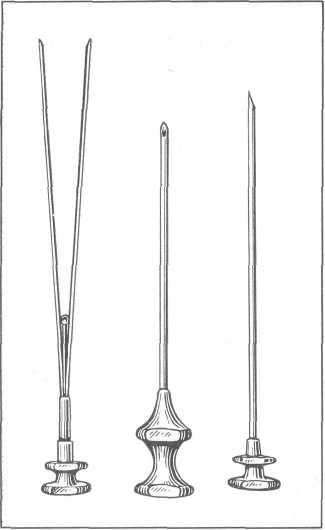
Рис. 43. Игла для почечной биопсии Franklin—Silverman.
Наряду с чрескожной пункционной биопсией почки некоторые клиницисты (Hamburger с сотр., 1965; Wiktor, 1964, и др.) применяют так называемую открытую почечную биопсию путем обнажения почки при помощи люмботомии.
Большие статистики, охватывающие тысячи случаев почечной биопсии (Kollwitz, 1961, Muth, 1965, и др.), показывают, что этот метод при строгом соблюдении показаний к нему и строгом учете противопоказаний дает весьма редко тяжелые осложнения и в то же время ооладает исключительно большими диагностическими возможностями.
За последние годы в урологической практике находит применение комбинированный метод пункции почечной кисты с последующим рентгенографическим ее исследованием. После аспирации содержимого кисты последнюю наполняют по игле контрастной жидкостью и производят рентгенографию. Это исследование важно для дифференциации опухолей от истинных почечных кист.
ДИАГНОСТИЧЕСКАЯ ПУНКЦИЯ И БИОПСИЯ ПРОСТАТЫ
В целях диагностики рака предстательной железы за последнее время широко применяют метод биопсии железы с последующим гистологическим исследованием полученного пунктата или иссеченного кусочка тканей ее. Биопсия осуществляется либо путем оперативного обнажения простаты (операционная биопсия), либо путем перинеальной или ректальной пункции железы при помощи специального троакара (закрытая биопсия).
Больного укладывают на стол в положении для промежностного камнесечения. Кожу и подлежащие ткани промежности в направлении простаты анестезируют раствором новокаина. Под контролем указательного пальца левой руки, введенного в прямую кишку, прокалывают специальным троакаром кожу и ткани промежности слегка в стороне от rophe в точке находящейся на расстоянии одной трети от анального отверстия до корня мошонки. Проведение троакара в глубину тканей промежности и в саму железу ощущается пальцем, введенным в прямую кишку. После того как троакар окажется введенным в тот или иной сегмент простаты, к рукоятке троакара сдвигают металлическую режущую муфту его и, слегка повернув троакар вокруг его продольной оси, муфту вновь смещают на ее прежнее место, тем самым срезая кусочек ткани железы и забирая его в троакар. Затем троакар из ее муфты извлекают с кусочком полученной для гистологического исследования ткани, а по муфте троакара впрыскивают небольшое количество спирта для предупреждения возможного попадания опухолевых клеток в пункционный канал тканей промежности.

Рис. 44. Методы пункционной биопсии простаты
а — промежностный; б — ректальный
Сравнительное изучение результатов гистологических исследований кусочков ткани предстательной железы, полученных методом открытой операционной биопсии и методом пункционной биопсии показывает, что совпадение диагноза имеет место в 94,5% случаев (Bianchi, 1956).
Наряду с методом промежноотной пункционной биопсии простаты существует метод пункционной биопсии со стороны прямой кишки (рис. 44). Этот метод, по мнению ряда урологов (К. А. Великанов, 1956, и др.), позволяет точнее пунктировать подозрительные в отношении опухоли участки предстательной железы и потому дает более точные результаты. Слизистую оболочку прямой кишки над простатой обрабатывают спиртом и йодной настойкой. Под контролем пальца со стороны прямой кишки через введенную параллельно пальцу трубку пунктируют копьевидной иглой или нетолстым троакаром участок уплотнения простаты. Иглу поворачивают вокруг продольной ее оси на 360° и, присоединив к ней шприц, отсасывают пунк-тат. Полученный пунктат посылают в лабораторию для цитологического или гистологического исследования.
Помимо трансректальной пункционной биопсии, предложена обычная трансректальная биопсия (Perlman, 1955). Под местным обезболиванием после введения ректального зеркала производят разрез передней стенки прямой кишки над простатой; из нее берут кусочек ткани для исследования. На стенку прямой кишки накладывают швы. Этот метод не дает осложнений со стороны простаты, окружающей ее клетчатки и прямой кишки.
ЦИТОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ СЕКРЕТА
ПРОСТАТЫ (ДИАГНОСТИКА ОПУХОЛЕЙ
ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ)
Диагностика рака простаты иногда возможна и на основании цитологического изучения мазков простатического секрета. Получая массажем секрет предстательной железы, следует избегать одновременного получения секрета семенных пузырьков, так как это усложняет микроскопи-рование и расшифровку полученных данных. Каплю секрета наносят на-предметное стекло, покрытое тонким слоем альбумин-глицерина, раздавливают и размазывают другим таким же стеклом. Препараты фиксируют в смеси 95° спирта с эфиром в теченрш 30 минут и затем окрашивают по Романовскому. В мазке при микроскопировании обнаруживают в норме семенную жидкость со сперматозоидами, полиморфноклеточные лейкоциты, гистиоциты, corpora amylacea, являющиеся показателями хорошей функции простаты.
Для рака простаты характерны гиперхроматизм, вариабельность величины и формы ядер, митотические фигуры и особенно наличие скоплений злокачественных клеток в виде слепков протоков.
Сопоставление результатов цитологического исследования мазков простатического секрета при раке простаты с гистологическими исследованиями препаратов опухоли, полученной после операции или после биопсии, показывает, что ошибки цитологической диагностики имеют место в 13—15% случаев (Frank, 1955).
ЦИТОЛОГИЧЕСКАЯ ДИАГНОСТИКА
ОПУХОЛЕЙ МОЧЕВОГО ПУЗЫРЯ
Материал для цитологического исследования может быть получен путем:
а) аспирации из полости мочевого пузыря отделяемого слизистой оболочки;
б) аспирационной биопсии из опухоли при помощи цистоскопа; в) из осадка мочи, собранной за сутки.
Техника аспирации из полости мочевого пузыря (по Б. Л. Полонскому). В пузырь вводят резиновый катетер, на конец которого, в области его клюва, нанесены добавочные отверстия. Пузырь опорожняют от мочи. На периферический конец катетера насаживают шприц, который должен быть после кипячения обезвожен, т. е. промыт спиртом и эфиром. Только применение сухого шприца гарантирует морфологическую сохранность клеток, так как при попадании аспирируемого материала во влажный шприц клетки подвергаются гидратационному набуханию и деформируются,. в том числе и нормальные клетки. Производят плавное насасывательное движение поршня шприца, при этом к отверстиям катетера прилегает слизистая оболочка пузыря и аспирируется материал для исследования (отделяемое слизистой оболочки и кусочки опухоли). Полученный таким образом материал помещают в пробирку, где он отстаивается в течение 2 часов.
Техника аспирационной биопсии опухоли. В неопорожненный от мочи пузырь вводят катетеризационный цистоскоп и по нему мочеточниковый катетер. Кончик катетера подводят вплотную к опухоли. Затем пузырь опорожняют. На дистальный конец катетера надевают шприц, которым производят плавную медленную аспирацию вплоть до полного удаления катетера из цистоскопа. Благодаря этой методике удается получить оторвавшиеся кусочки опухолевой ткани, присосавшейся к кончику катетера. Полученный материал исследуют цитологически или гистологически.
Для цитологического исследования материал, полученный путем биопсии или полученный из мочи и осадка ее, помещают тонким слоем на предметное стекло и легко размазывают; затем мазок фиксируют в смеси Никифорова и окрашивают по Романовскому. При микроскопическом исследовании окрашенных препаратов обнаруживают отдельные специфические клеточные элементы или их скопления с характерными признаками блас-томатоза или без них. Иногда большие скопления таких клеток напоминают гистологическое строение опухоли. При исследовании мочи особое внимание следует уделять отыскиванию мельчайших клочков опухолей.
По данным Б. Л. Полонского (1962), при раке мочевого пузыря в 84% цитологических препаратов (полученных преимущественно аспирационной биопсией) удается обнаружить бластоматозный процесс, подтвержденный последующим гистологическим анализом. Цитологический метод исследования при раке мочевого пузыря несомненно способствует более ранней диагностике этого заболевания.
ДИАГНОСТИЧЕСКАЯ ПУНКЦИЯ ПРИДАТКА ЯИЧКА
В случаях эпидидимита с неясной клинической картиной иногда приходится прибегать к пункции придатка яичка с последующим гистологическим исследованием добытого кусочка ткани. Для пункции применяют обычный троакар небольшого диаметра. Под местной новокаиновой анестезией семенного канатика и места пункции вводят в толщу придатка троакар и затем мандрен его извлекают. Троакар несколькими круговыми движениями «ввинчивают» в ткань придатка. Затем присоединяют к концу троакара шприц, наполненный небольшим количеством физиологического раствора поваренной соли, и производят шприцем аспирацию. Таким способом удается получить кусочек ткани размером 0,2—0,5x0,1— 0,2 см для гистологического исследования. Перед извлечением троакара следует ввести в пункционный канал небольшое количество антибиотиков. Для предупреждения кровотечения из тканей придатка следует прижать место пункции в течение нескольких минут.
Функциональная диагностика
ФУНКЦИОНАЛЬНОЕ ИССЛЕДОВАНИЕ ПОЧЕК
И ВЕРХНИХ МОЧЕВЫХ ПУТЕЙ
Функциональная диагностика заболеваний почек и верхних мочевых путей позволяет выяснить: 1) преимущественное поражение патологическим процессом либо сосудистой системы почек (клубочки), либо эпителиальной системы их (канальцы), или обеих вместе взятых; 2) степень вовлечения в патологический процесс верхних мочевых путей и конкретно их отдельных сегментов; 3) односторонность и двусторонность почечного заболевания или заболевания мочевых путей. Помимо этого, при двустороннем заболевании функциональные пробы позволяют уточнить и выяснить степень интенсивности поражения той или другой почки и мочевых путей.
В зависимости от характера и степени поражения почечной паренхимы в каждом отдельном случае различные функциональные пробы могут давать неоднородные результаты, т. е. параллелизма при них может не быть. Результаты различных функциональных проб зависят от состояния различных систем почечной паренхимы и от специфического отношения почечного эпителия к различным веществам, по выделению которых судят о функции почек. Далеко не всегда существует параллелизм между патологоанатомическими изменениями в почке и мочевых путях и их функциональной деятельностью. Установление степени функциональной способности почек и мочевых путей является подчас более надежным критерием для решения диагностических и лечебных задач и прогноза болезни, нежели знание только характера или стадии патологического в них процесса.
Для установления функции почек применяют пробы, определяющие либо 1) суммарную деятельность обеих почек, либо 2) деятельность каждой почки в отдельности. Наряду с этим имеются тесты, позволяющие выявить состояние функции различных частей нефрона: степень ультрафильтрации и степень канальцевой реабсорбции и др.
Среди суммарных функциональных почечных проб в урологической практике наибольшее распространение получили: а) определение суточного диуреза; б) проба Зимницкого; в) фенолрот-проба; г) определение степени азотемии; д) определение степени индиканемии; е) хромофункция почек.
Основными пробами, определяющими функциональную способность каждой почки в отдельности, являются: а) хромоцистоскопия, б) экскреторная урография, в) радиоизотопная ренография, г) клиренс-тесты с инулином, креатинином, парааминогиппураном.
Для определения функциональной (моторной) способности верхних мочевых путей применяют кимографию и урокинематографию. Относительное суждение о диагностике опорожнения верхних мочевых путей можно составить по данным экскреторной урографии.
Суммарные функциональные почечные пробы
ОПРЕДЕЛЕНИЕ СУТОЧНОГО КОЛИЧЕСТВА МОЧИ
Определяют количество выделенной за сутки мочи, ее удельный вес с учетом количества жидкости, введенной в организм больного за сутки. В обычных условиях на долю почек приходится выведение 75—80% выпитой жидкости.
Определение суточного диуреза в течение нескольких дней (при более или менее одинаковом пищевом и питьевом режиме) позволяет иметь общее ориентировочное представление о функции почек. Показатели суточного диуреза и удельного веса мочи с учетом прочих клинических данных болезни позволяют часто решить вопрос о необходимости применения других функциональных проб почек. Так, если удельный вес отдельных порций мочи колеблется в пределах от 1008 до 1028 либо выше 1020, то функциональная недостаточность почек исключается и от производства других функциональных тестов можно отказаться. И, наоборот, если удельный вес мочи, взятой в разное время, остается приблизительно на одних и тех же низких цифрах, например 1008—1010, то это указывает на нарушение деятельности почек; в таких случаях показано производство других функциональных проб.
ПРОБА ЗИМНИЦКОГО
Определяют количество мочи и удельный ее вес в трехчасовых порциях на протяжении суток; при этом судят о дневном, ночном и суточном диурезе. При обычных условиях питания и режима больного проба начинается с 6 часов утра и заканчивается в б часов утра следующего дня. Степень колебания как количества мочи за каждый трехчасовой отрезок времени, так и ее удельного веса в течение дня и ночи является важным показателем для суждения о способности почек реагировать на происходящие в организме обменные процессы. Здоровый человек днем выделяет 2/3 общего количества мочи, а ночью 1/3. В течение суток в зависимости от количества принятой жидкости и режима питания количество мочи и удельный вес ее в отдельных порциях колеблются в широких пределах. Так, например, у здорового человека при дневном диурезе 840 мл и ночном диурезе в 410 мл количества мочи в отдельных трехчасовых порциях будут колебаться от 45 до 320 мл при удельном весе от 1006 до 1024. Эти показатели, характеризующие нормальную деятельность почек, будут соответствующим образом изменяться в зависимости от тяжести и глубины патологического процесса в почках.
Нарушение нормального соотношения между дневным и ночным диурезом, когда ночной диурез превышает дневной, указывает на угнетение функции почек при условии, что не имеется симптомов недостаточности кровообращения.
Когда проба Зимницкого не позволяет судить о суммарной функции почек, приходится иногда прибегать, к пробе Фольгарта и Фара на разведение и концентрацию. Однако эти пробы в урологической практике за последние годы проводят очень редко.
В большинстве случаев можно вполне ограничиться результатами пробы Зимницкого.
ФЕНОЛРОТ-ПРОБА
Фенолрот-проба является существенной составной частью современной почечной диагностики. Ее преимущество заключается в сравнительной простоте оценки почечного заболевания, при котором нарушается канальцевая функция (пиелонефрит, интерстициальный нефрит, тубулярная недостаточность вследствие аноксемии, токсикоз беременных и др.). Показатели этой пробы весьма важны при решении вопроса о показании к оперативному пособию, например у больных аденомой простаты, проявляющейся почечной недостаточностью. Преимущество фенолрот-пробы перед другими заключается в простоте ее выполнения.
Эта проба, с одной стороны, представляет собой функциональный тест тубулярного аппарата, а с другой стороны, позволяет иметь суждение о величине почечного кровоснабжения. Другими словами, определенное количество фенолрота за известный период времени выделяется канальцами и это позволяет судить о кровоснабжении почки.
Фенолрот (фенолсульфофталеин) принадлежит к так называемым беспороговым веществам, не реабсорбирующимся в канальцах, а секретирую-щимся ими. В противоположность, например, воде или глюкозе фенолрот является „нереактивным" веществом, выделяющимся из организма без участия во вторичных обменных процессах. Фенолрот покидает организм главным образом благодаря тубулярной секреции (94—96%). После внутривенной инъекции он появляется спустя несколько минут в моче и после однократного прохождения через почки исчезает в большом количестве из кровяной сыворотки. Фенолрот настолько легко секретируется канальцами, что даже при большой концентрации его в сыворотке процент выделения этого вещества является также весьма высоким. Запоздалое выделение фенолрота из организма указывает на нарушенную тубулярную функцию или уменьшившееся кровоснабжение либо комбинированное нарушение той или другой функции.
Методика. Для повышения диуреза больной натощак выпивает 600 мл некрепкого несладкого чая. Через 45—60 минут больному, перед этим помочившемуся, вводят внутривенно 10 мл раствора, содержащего 6 мг фенолрота. Спустя 15 минут после инъекции исследуют мочу, полученную из пузыря по постоянному катетеру.
Мочу в количестве 25 мл смешивают с 10 мл 10% раствора едкого натра и дополняют дистиллированной водой до 250, 500 или лучше 1000 мл. Этот раствор в кювете 1 мл с фильтром 546 фотометрируют в фотометре Эппендорфа против дистиллированной воды.
Полученные на фотометре данные можно без дальнейшего математического пересчета выразить в процентах, располагая специальной таблицей. При макроскопически обнаруживаемых примесях мочу перед исследованием профильтровывают. Следует избегать назначения больным препаратов, тормозящих функцию тубулярного аппарата (салирган, атропин, сульфаниламиды).
Спустя 15 минут после инъекции фенолрота здоровые почки выделяют 30% введенной дозы этого вещества. Если выделяется менее 30%, то это указывает на снижение тубулярной функции или недостаточность почечного кровоснабжения. Больной затрачивает на проведение фенолрот-пробы 75 минут. Выделение фенолрота значительно замедляется при тубулярной недостаточности и при гипоксемическом поражении канальцев.
ОПРЕДЕЛЕНИЕ СТЕПЕНИ АЗОТЕМИИ
(ОСТАТОЧНЫЙ АЗОТ, МОЧЕВИНА)
Поскольку почки являются основным фильтром по выведению из организма азотистых шлаков, знание степени азотемии позволяет в известной мере судить и о функциональной способности почек. При азотемии имеет место значительное накопление в крови мочевины, мочевой кислоты, аммиака, креатина, креатинина, пуриновых оснований, аминокислот и др. В сумме они составляют то, что называется остаточным азотом. В практической работе часто прибегают к определению в крови количества остаточного азота. Однако более ценной для суждения об азотемии у урологических больных является проба количественного определения в крови мочевины, поскольку мочевина представляет собой ту часть остаточного азота, которая весьма рано задерживается в крови при начинающейся недостаточности почек.
При нормальной функции почек количество остаточного азота в крови равняется 20—40 мг%. Параллельно степени угнетения деятельности почек нарастает количество остаточного азота, достигая иногда больших цифр. Следовательно, при малейшем подозрении на функциональную недостаточность почечного фильтра необходимо определение степени азотемии.
Количество мочевины в крови в норме колеблется от 20 до 35 мг%. Принято считать, что увеличение содержания в крови мочевины до 70 мг% указывает на умеренное нарушение функции почек; увеличение содержания мочевины в крови более 100 мг% говорит о тяжелом поражении почек. При уремии количество мочевины в крови может достигать очень больших цифр, даже свыше 300—400 мг%.
Помимо болезней почек, повышение остаточного азота в крови' наблюдается и при других болезнях, особенно печени, когда наступает глубокое угнетение обезвреживающей и мочевинообразовательной ее функции.
При азотемии, обусловленной заболеваниями почек, имеет место значительное повышение количества остаточного азота и в желудочном соке. При почечной недостаточности в результате урологических заболеваний наблюдается у больных значительно повышенное содержание остаточного азота в желудочном соке, причем еще тогда, когда в крови содержание белковых шлаков находится на нормальном или несколько повышенном уровне. В норме в желудочном соке остаточный азот содержится в количестве до 25—30 мг%. При урологических заболеваниях, проявляющихся почечной недостаточностью, количество остаточного азота в желудочном соке достигает 98—102 мг% и даже больше. При тяжелых заболеваниях почек, протекающих со значительной и длительной азотемией, остаточный азот в желудочном соке не повышается или повышается незначительно, в то время как в крови остаточный азот нарастает прогрессивно; это является плохим прогностическим признаком. Таким образом, определение остаточного азота и в желудочном соке имеет не только диагностическое и прогностическое значение, но и предопределяет в известной степени характер мер при почечной недостаточности.
Определение остаточного азота в желудочном соке, так же как и в крови, обычно проводится по методу Асселя. Наряду с этим заслуживает внимание метод Weltmann—Barren. Он прост и легко выполним в условиях работы.
М е т о д и к а. Из 4 мл кровяной сыворотки извлекают белок трихлоруксусной кислотой и сыворотку фильтруют. К 2 мл этого фильтрата добавляют 4 капли реактива Эрлиха (диметиламинобензальдегид). Появление в пробирке желто-зеленого окрашивания указывает на содержание в крови остаточного азота в количестве выше 50 мг% и проба считается положительной. При отсутствии такой окраски содержание остаточного азота в крови считается ниже 50 мг% и проба является отрицательной (Klasterhalfen, 1962).
ОПРЕДЕЛЕНИЕ СТЕПЕНИ ИНДИКАНЕМИИ
Индикан в нормальной моче содержится в ничтожном количестве, не превышая 0,1 мг%. При гнойных заболеваниях почек, в далеко зашедших стадиях туберкулеза почек, при поликистозных почках, при II и III стадии аденомы предстательной железы, злокачественных новообразованиях мочеполовой системы часто имеет место повышенное содержание в крови индикана, достигающее 3,3 и даже 5,25 мг%. При тяжелых урологических заболеваниях, главным образом воспалительного характера, может не отмечаться параллелизма между показателями остаточного азота и индикана в крови. Нередко степень повышения остаточного азота и индикана в кратном отношении к норме неодинакова: в то время как остаточный азот повышается в 2—7 раз, индикан повышается в 4—20 раз. Длительно существующая индиканемия (свыше 0,5 мг%) является предзнаменованием сомнительного прогноза болезни.
Определение содержания индикана в моче производят по методу Альт-гаузена.
В урологической практике определение степени индиканемии производят сравнительно редко, предпочитая иметь показатели содержания в крови остаточного азота или мочевины.
Ароматические кислоты и в особенности фенолы можно обнаружить в моче при помощи ксантопротеиновой реакции. Эти продукты обмена, возникающие главным образом вследствие процессов гниения в кишечнике и оттуда путем реабсорбции поступающие в кровоток, имеют известное значение в течении уремии.
Значительно выраженная ксантопротеиновая реакция появляется в первые дни олиго-изостенурической фазы острой почечной недостаточности. При стенозе кишечника, а также почечной недостаточности ксантопротеиновая реакция оказывается значительно повышенной, равно как после приема салициловых препаратов.
Хромофункция почек. При этой пробе больному предварительно вводят в мочевой пузырь катетер, а затем в вену локтевого сгиба вливают 0,4% раствор индигокармина в количестве 5 мл.
О функции почек судят по интенсивности окраски мочи индигокарминоми по началу времени выделения краски. То и другое определяют через 5,15,30, 45 и 60 минут после введения индигокармина. Эту пробу обычно проводят тогда, когда невозможно выполнить хромоцистоскопию или экскреторную урографию.
Необходимо указать, что правильная интерпретация данных общего анализа мочи позволяет в известной степени иметь суждение о функциональной способности почек. Так, соответствующие количества белка в моче, наличие в ней тех или иных патологических примесей в виде цилиндров, лейкоцитов, эритроцитов и их количества могут указывать при учете особенностей клинической картины заболевания на вид и степень поражения почек.
Приведенные выше пробы имеют значение для распознавания и установления степени почечной недостаточности. Однако, применяя эти пробы, можно судить только о суммарной функции обеих почек, но не каждой почки в отдельности; поэтому показатели этих исследований могут удовлетворить врача тогда, когда речь идет об оперативных вмешательствах, предпринимаемых по поводу заболеваний нижних мочевых путей: мочевого пузыря, простаты, уретры и др.
При показаниях к вмешательству на верхних мочевых путях и почке необходимо иметь представление о функции каждой почки в отдельности. Исключительное значение приобретает это положение тогда, когда предстоит удаление больной почки. Поэтому знание функциональной способности как больной почки, подлежащей удалению, так и остающейся почки чрезвычайно важно.
Функциональные пробы, определяющие деятельность каждой почки и верхних мочевых путей в отдельности
ХРОМОЦИСТОСКОПИЯ
Для определения красочной раздельной функции почек применяют индиго-кармин. Индигокарминовая проба в клинику была внедрена Voelcker и Joseph в 1903 г.
Для хромоцистоскопии вводят внутривенно 0,4—0,2% раствор инди-гокармина в количестве 5 мл или внутримышечно такой же раствор в количестве 15 мл. Предпочтительнее интравенозное введение индиго-кармина. Начинать это исследование надо с введения цистоскопа в мочевой пузырь и лишь после этого вводить в вену индигокарминовый раствор. После осмотра слизистой оболочки мочевого пузыря приступают к наблюдению за выделением индигокармина. Начинать наблюдение необходимо с предполагаемой „здоровой стороны". При наблюдении за выделением индигокармина оптика цистоскопа должна находиться как можно ближе к устью мочеточника для того, чтобы не создалось неправильного впечатления выделения краски из устья вследствие забрасывания ее из другого мочеточникового устья, отраженного от стенки мочевого пузыря.
При внутривенном введении индигокармина в случаях нормальной функции почек он выделяется в мочевой пузырь на 3-й и 5-й минуте, а при внутримышечном введении краски—на 7-й и 12-й минуте.
Необходимо обращать внимание на интенсивность окраски мочи ин-дигокармином. Если в течение 15—20 минут краска из мочеточникового устья не выделяется, то это указывает на очень глубокое угнетение почечной функции или наличие препятствия к выведению мочи из верхних мочевых путей. По степени интенсивности выделения из мочеточниковых устьев краски различают: а) функцию нормальную; б) функцию пониженную и в) отсутствие функции.
Следует помнить, что выделение индигокармина зависит как от функциональной деятельности почек и динамики опорожнения верхних мочевых путей, так и от общего состояния организма, от количества выпитой жидкости, температуры тела и т. д.
Противопоказанием к индигокарминовой пробе служат состояния шока, коллапс, нефрозы, болезни печени с глубокими нарушениями ее функции, тяжелое азотемическое состояние; при этих состояниях выделение индигокармина отсутствует.
Для правильной интерпретации результатов индигокарминовой пробы нужно иметь в виду следующее:
а) индигокармин выделяется эпителием извитых канальцев, и поэтому по результатам данной пробы мы имеем возможность судить о секреторной деятельности тубулярного аппарата почки;
б) выделение индигокармина зависит не только от функции почки, но и от моторной функции верхних мочевых путей, от степени перистальтики лоханки и мочеточника.
Следовательно, нормальное выделение индигокармина при хромоцистоскопии указывает на хорошую секреторную функцию почки, а также и на нормальную уродинамику лоханки и мочеточника. Замедленное выделение индигокармина или отсустствие выделения его может зависеть либо от нарушения самой почечной функции, либо от нарушения динамики опорожнения мочи верхними мочевыми путями, либо от имеющегося в них препятствия к оттоку мочи.
Иногда здоровые почки не выделяют индигокармин, причем это может иметь место с одной и обеих сторон. Экспериментальные и клинические наблюдения (Lichtenauer и Chwalla, 1952) заставляют думать, что в основе этого лежат рефлекторные нервные влияния. Выделение краски возможно только при наличии кислой реакции мочи; индигокармин в щелочной среде окисляется в лейкоиндиго, вследствие чего окрашивание исчезает. Wossidlo (1948) полагал, что обесцвечивание индигокармина может быть вызвано уменьшением кровоснабжения почки, как это, например, имеет место при повышении давления в почечной лоханке. Известно, что для изменения эффективного фильтрационного давления достаточен сдвиг во внутрипочеч-ном давлении. Увеличение внутриканальцевого давления вследствие стаза в почечной лоханке снижает капиллярное давление. Следовательно, обесцвечивание индигокармина вследствие изменившегося внутрипочечного давления связано с уменьшившимся кровоснабжением почки, даже без участия раздражения со стороны симпатического нерва.
Многие видные урологи, в частности Klosterhalfen (1962), не являются сторонниками применения индигокарминовой пробы, полагая, что она излишняя в общей урологической практике, поскольку имеется возможность составить более ясное представление о функциональной способности почки в отдельности на основании экскреторной урографии. Между тем в урологической практике индигокарминовая проба занимает большое место в диагностике болезней мочеполовой системы, особенно в экстренных случаях, когда необходимо дифференцировать заболевания почек и верхних мочевых путей и острых процессов в брюшной полости.
В современной клинике должен быть использован весь арсенал клинических и лабораторных методов исследования, где хромоцистоскопии отводится определенное место; только при этом условии возможно современное и правильное распознавание болезни.
ЭКСКРЕТОРНАЯ (ВНУТРИВЕННАЯ) УРОГРАФИЯ
Экскреторная урография основана на способности почек выделять контрастную жидкость, введенную парентерально, и на возможности получать изображение верхних мочевых путей с помощью рентгеновских снимков. Экскреторная урография ценна особенно тем, что она, помимо определения функционального состояния почек, лоханки и мочеточников, позволяет получить представление и о морфологическом их состоянии. Однако морфологическое состояние мочевых путей может быть выявлено на урограмме только в том случае, если почка функционирует. По мере снижения почечной функции плотность тени контрастного вещества на рентгенограмме соответственно уменьшается. При глубоком угнетении почки тень контрастного вещества не выявляется.
В случаях, когда невозможно произвести хромоцистоскопию (например, стриктура уретры, микроцистис), экскреторная урография может ее не только заменить, но и дать представление о морфологическом состоянии верхних мочевых путей.
О возможных осложнениях при экскреторной урографии см. в главе „Экскреторная урография".
Для экскреторной урографии вполне достаточно вводить в вену 20 мл рентгеноконтрастного вещества.
На урограммах нередко имеет место недостаточная четкость и контрастность изображения чашечек, лоханки и мочеточника, а иногда отсутствие наполнения контрастной жидкостью отдельных чашечек (особенно при введении одноатомного рентгеноконтрастного вещества). Это объясняется, с одной стороны, сокращением верхних мочевых путей и, с другой — малой концентрацией выделяющегося почкой вещества в момент производства снимка. С целью получения на рентгенограммах лучшего изображения мочевых путей, т. е. более плотных их теней, применяют так называемую компрессионную урографию. При ней создается стаз мочи, содержащей контрастное вещество в верхних мочевых путях. Компрессионную урографию производят при помощи специального пояса, содержащего резиновый баллон, накладываемого на нижнюю часть живота, чем осуществляется сдавление нижних сегментов мочеточников. Среди различных модификаций экскреторной компрессионной урографии наилучшей является комбинация последней с кислородной цистографией. Наполнение мочевого пузыря кислородом до ощущения позыва на мочеиспускание порождает рефлекс, обеспечивающий, с одной стороны, стаз мочи в верхних мочевых путях, а с другой стороны, усиленную реабсорбцию форни-кальными аппаратами почки воды из лоханочной мочи, что выявляется большей плотностью изображения мочевых путей за счет сгущения контрастной жидкости. Эта модификация, предложенная А. Я. Пытелем (1953), является более физиологичной, чем другие, и обеспечивает получение более четких теней верхних мочевых путей.
В норме различимое на рентгенограмме выделение почкой контрастного вещества в чашечки и лоханку начинается на 5—-6-й минуте, постепенно нарастая с каждой последующей минутой. Максимальная концентрация контрастного вещества нормальной почкой наступает обычно на 10—15-й минуте с момента внутривенного введения его. При быстром же введении контрастного вещества в вену на снимке спустя 30 секунд — 1 минуту удается видеть тень почек, поскольку паренхима их содержит контрастное вещество, которое еще не выделилось в чашечки и лоханку. Такая картина носит название нефрограммы. С каждой последующей минутой тень нефрограммы быстро слабеет, но зато появляются все усиливающиеся тени чашечек и лоханки, т. е. пиелограмма.
Время появления на снимках теней лоханки и чашечек, а также интенсивность выделения контрастного вещества позволяют судить о функциональной способности каждой почки в отдельности.
Часто после введения контрастного вещества в вену наступает некоторая физиологическая полиурия, ускоряющая мочевыведение. Вот почему почки, обладающие нормальной функцией, могут весьма быстро выделять контрастное вещество.
В таких случаях на рентгенограммах, сделанных не в первые минуты после введения контрастной жидкости, тени мочевых путей могут быть слабо выражены, но зато уже на первых урограммах хорошо бывает видна плотная тень в области мочевого пузыря. Весьма быстрое выделение контрастного вещества почками наблюдается у больных артериальной гипертонией.
При интерпретации урограмм следует учитывать тот факт, что в норме мочевые пути выявляются неоднородными тенями на всем их протяжении. Объясняется это тем, что уродинамика чашечек, лоханок и мочеточников — ритмическое чередование систол и диастол отдельных отрезков мочевых путей — выявляется на пленке то в фазе сокращения, то в фазе расширения, что и находит соответствующее отображение на урограмме. Исходя из этого, необходимо располагать несколькими урограммами, сделанными через разные сроки после введения контрастного вещества, с тем чтобы можно было на основании их составить представление о секреторной деятельности почек, экскреторной и моторной функции верхних мочевых путей.
Иногда при заболевании одной почки, например при одностороннем нефролитиазе или гнойном воспалительном процессе, имеет место понижение функции другой, контралатеральной почки. Это нарушение функции сказывается в снижении концентрационной способности почки. В таких случаях данные хромоцистоскопии указывают на нарушенную функцию почки, экскреторная же урография выявляет удовлетворительную их функциональную способность.
При азотемии экскреторная урография не показана не столько потому, что современные контрастные вещества при этом состоянии вызовут якобы интоксикацию организма, сколько потому, что при азотемии почки экс-кретируют контрастное вещество в столь малой концентрации, при которой необходимое для видимости изображение мочевых путей не получается.
Данные о функции почки, получаемые при помощи экскреторной уро-графии, точнее данных хромоцистоскопии. Дело в том, что индигокармино-вая проба отображает секреторную функцию канальцевого аппарата почки и моторную функцию мочевыводящих путей, тогда как по показателям экскреторной урографии имеется возможность судить о фильтрационной, реабсорбционной и секреторной функции почек, а также об эвакуаторной функции мочевых путей. Однако обе эти пробы, дополняя друг друга, являются исключительно ценными в распознавании функционального состояния почек.
Известное диагностическое значение может иметь метод динамического определения удельного веса мочи, содержащей рентгеноконтрастное вещество, введенное для экскреторной урографии. Определяют удельный вес мочи перед, во время и после урографии и тем судят о концентрационной способности почек. Удельный вес мочи 1040—1050 свидетельствует о хорошем функциональном состоянии почек, тогда как удельный вес мочи 1020 указывает на значительное нарушение почечной функции.
ФУНКЦИОНАЛЬНЫЕ КЛИРЕНС-ТЕСТЫ
В урологической практике, помимо данных экскреторной урографии, изотопной ренографии, иногда с целью уточнения диагностики почечных заболеваний необходимо знать показатели клиренса инулина, эндогенного креатинина и парааминогиппуровой кислоты каждой почкой в отдельности (путем катетеризации мочеточников). Наряду с этим нередко пользуются тестом Говарда. Положительный тест Говарда, показывающий уменьшение концентрации в моче натрия и хлора и уменьшение выделения почкой воды, считают характерным для стеноза почечной артерии. В 20% показатели дифференциальной реабсорбции натрия и воды по методу Говарда оказываются ошибочными, вследствие чего для диагностики одностороннего поражения почек данные теста Говарда следует сопоставлять с клиренсом креатинина и парааминогиппурана (модификация Рапопорта).
Определение функционального состояния каждой почки в отдельности при помощи клиренса эндогенного креатинина, теста Говарда и др. следует производить: 1) когда необходимо установить степень наибольшего поражения в одной из почек у больных с двусторонним пиелонефритом или двусторонним заболеванием почечных артерий; 2) когда почечная ангиограмма технически оказалась неудовлетворительной; 3) когда имеются противопоказания к почечной ангиографии; 4) когда планируется выполнение органосохраняющей операции (реваекуляризация почки).
Ценность клиренс-проб заключается в том, что они позволяют судить о количественной степени нарушения почечной функции. Для качественной же диагностики они лишь в исключительных случаях являются необходимыми.
Теоретические основы клиренса были основательно раскритикованы (Sarre, 1959; Dettmar, 1956, и др.). Критика, с одной стороны, была обоснована новыми познаниями о механизме выделения отдельных субстанций сегментами нефрона, а с другой — новыми взглядами на механизм их выделения при нормальных патологических состояниях. Нельзя не указать, что применение обычных методов клиренса позволяет определить только «моментальный клиренс», на основании которого судят о дневном клиренсе (Sarre, 1959). Обычное определение клиренса дает представление лишь о каком-то небольшом отрезке дня и не позволяет судить об истинном дневном диурезе. Klosterhalfen (1962) справедливо считает, что в качестве обычного урологического метода для определения функционального состояния почек применять пробы клиренса нецелесообразно. Исключение составляет лишь определение раздельного клиренса для распознавания гипертонии, обусловленной односторонними поражениями почки.
РАДИОИЗОТОПНАЯ РЕНОГРАФИЯ
Oeser и Billion (1952), а затем Taplin с сотр. (1956) экспериментально на животных и в последующем в клинике Winter (1956) разработали метод раздельного изучения функций каждой почки — радиоизотопную ренографию.
Принцип радиоизотопной ренографии заключается в том, что концентрация в почке радиоактивного меченого вещества при внутривенном его введении регистрируется наружным измерением с помощью лучевого детектора, расположенного в области почек со стороны поясницы. Импульсивная кривая на ренограмме у лиц с нормальным кровоснабжением и функцией почек имеет характерный вид, меняющийся соответствующим образом в зависимости от вида и стадии патологического процесса в почках и верхних мочевых путях.
Для ренографии применяют гиппуран, меченый изотопом J131. Внутривенно вводят весьма ничтожные дозы этого вещества, равные 2—3 тс (1—2 тс на 10 кг веса тела). Характерной особенностью гиппурана является то, что он, как и парааминогиппуровая кислота, выводится из организма только почками и в других органах не накапливается. Побочных осложненрш при изотопной ренографии не бывает. Лучевая нагрузка очень мала и составляет только 1—3% лучевой нагрузки при экскреторной уро-графии. Быстрое выделение радиоактивного гиппурана делает возможным повторные обследования больных через короткие интервалы.
Исследование производят в положении больного чаще всего сидя.. Степень радиоактивности определяют снаружи с помощью трех сцинтилля-ционных счетчиков, один из которых ориентирован на область сердца, а два других на поясничную область соответственно зоне расположения правой и левой почки (рис. 45). При помощи трехканального самопишущего прибора производят графическую регистрацию уровня радиоактивного излучения в крови и в почках в течение 30 минут. Для правильной установки сцинтилляционных счетчиков предварительно производят перед ренографией обзорный рентгеновский снимок, позволяющий точно определить расположение почек у обследуемого больного.
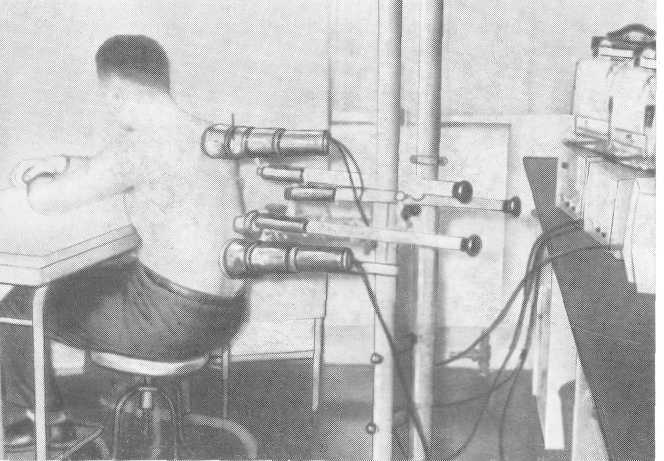
Рис. 45. Общий вид лаборатории и аппаратуры для изотопной ренографии.
При нормально функционирующей почке сосудистая фаза на рено-грамме выявляется в виде кривой, круто поднимающейся вверх; эта волна подъема заканчивается в течение 20 секунд. Вслед за ней наступает второй подъем кривой, обычно имеющий высоту, равную х/з или несколько больше первоначальной волны; эта секреторная фаза, заканчивающаяся в течение 4—6 минут, отражает функциональную способность почки. Далее следует экскреторная фаза, или фаза опорожнения, характеризующаяся значительным падением кривой, которое заканчивается в течение 5—10 минут.
Таким образом, при интерпретации ренограмм принято различать 3 компонента: а) начальный быстрый подъем, отражающий накопление изотопа в сосудистом русле почки (в 73% в сосудах почки); б) последующий более медленный подъем, связанный с накоплением и секреторной деятельностью тубулярного аппарата — „тубулярным переносом радиоактивного вещества"; в) спад кривой, обусловленный оттоком изотопного вещества из канальцев и отображающий экскреторную функцию почки и деятельность верхних мочевых путей (Taplin с сотр., Winter и Taplin, 1958; Quinn, 1963; Л. С. Суковатых, К. А Глебов, Н. Н. Карпов и П. И. Нисельбаум, 1964; М. В. Кирошка и В. X. Френкель, 1964).
Применение гамма-счетчика на область сердца, т. е. расположение его вдали от почек, позволяет заметить исчезновение из организма введенного радиоактивного вещества по мере выделения его почками. Степень уменьшения радиоактивного гиппурана в промежутке между 4—16-й минутой служит показателем суммарной функции почек. Степень уменьшения радиоактивности крови более чем на 45% указывает на хорошую функцию почек; уменьшение менее чем на 40% свидетельствует о нарушении суммарной функции почек.
Для количественной интерпретации ренографических данных используют следующие показатели: 1) время максимального подъема кривой, т. е. достижение пика ее; соотношение максимума подъема кривых обеих почек и соотношение величин подъемов кривых секреции и васкуляризации каждой почкой для оценки секреторной функции; 2) время выведения 50% изотопа и процент выведения его каждой почкой за период исследования для характеристики экскреции; 3) клиренс йодгиппурана в крови и процент выделения его с мочой через х/г и 1х/г часа для характеристики суммарной функции почек.
Таким образом, изотопная ренография позволяет установить степень нарушения функций почки и пассажа мочи. Диагностическое применение изотопной ренографии в первую очередь основывается на качественном сравнении хода кривых над обеими почками. Из этого вытекает особая ценность метода для распознавания одностороннего заболевания почки. Задержка в крови токсических шлаков (азотемия) в противоположность экскреторной урографии не является противопоказанием к изотопной ренографии.
Изотопная ренография — весьма чувствительный почечный тест. У многих больных она позволяет выявить скрытые нарушения функции почек, когда другие общепринятые методы не дают возможности это установить. Исключительно важное значение имеет радиоизотопная ренография в деле распознавания нефрогенной гипертонии. В 82% она дает точную оценку функционального состояния почек в результате ишемического их поражения (Winter, 1963,1964). При нарушении проходимости почечной артерии отмечается заметное снижение первого подъема кривой, т. е. сосудистой артериальной фазы с больной стороны, а также задержка радиоактивности больной почкой, т.е. уменьшение васкулярного индекса и рост паренхиматозного индекса. Несмотря на это, наличие нормальных ренограмм еще не дает оснований для исключения заболевания почечной артерии, ее ветвей и добавочных артерий почки.
Нарушения динамики опорожнения верхних мочевых путей, даже незначительные, легко устанавливаются при помощи изотопной ренографии (рис. 46). Значительная задержка радиоактивности почкой наблюдается часто у больных с гидронефрозом, пиелоуретеральной обструкцией, хроническим пиелонефритом (Winkel, 1964). Если вследствие стаза мочи отток изотопного вещества из почечных канальцев и лоханки замедляется или невозможен, то на изотопной ренограмме отсутствует характерное снижение кривой в третьей фазе (фазе экскреции), а наоборот, имеет место большой ее подъем.
Изотопная ренография является объективным методом распознавания симптома остаточной мочи в пузыре (И. М. Эпштейн и Ю. Я. Глейзер, 1965).
Многие паренхиматозные заболевания почек изменяют кривую в секреторной фазе; это прежде всего наблюдается при васкулярных, гломеруло-нефритических и пиелонефритических сморщенных почках (А. Л. Аксель-дорф и Ю. Я. Глейзер, 1965).
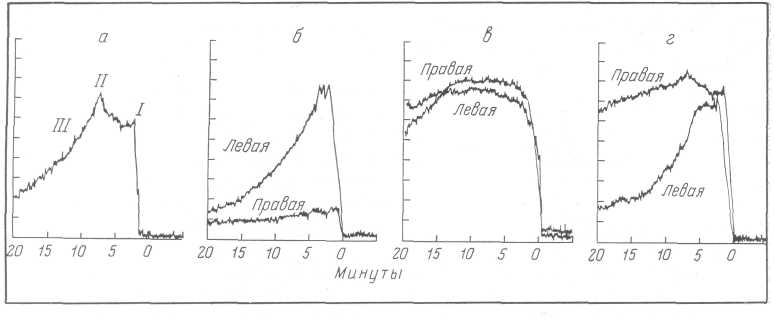
Рис. 46. Изотопная ренограмма.
а — нормальные почки; б — отсутствие функции правой почки;
в — злокачественная гипертония; г — обструкция правого мочеточника.
Согласно наблюдениям Ю. А. Пытеля и И. Я. Воркунова (1965), изучение функционального состояния почек у больных аденомой простаты при помощи изотопной ренографии является часто более точным, нежели определение содержания в крови остаточного азота и креатинина. При помощи изотопной ренографии убедительно и наглядно демонстрируются результаты оперативных вмешательств на почке и верхних мочевых путях, особенно после пластических, реконструктивных операций на лоханочно-мочеточниковом сегменте.
У многих больных изотопная ренография определяет функциональное состояние почек точнее, чем экскреторная урография. Poker, Marshall, Becker и Evans (1960) показали отсутствие параллелизма между показателями изотопной ренографии и данными экскреторной урографии при односторонних почечных заболеваниях в 15—23%, а при двусторонних поражениях почек даже в 35%.
Простота методики изотопной ренографии, ее безопасность, сравнительная легкость интерпретации получаемых результатов и весьма большой процент достоверности в определении степени нарушений функционального состояния почек (82%) показывают, что изотопная ренография является ценным методом почечной диагностики.
РАДИОИЗОТОПНОЕ СКЕННИРОВАНИЕ ПОЧЕК
Среди методов радиоизотопной диагностики особого внимания заслуживает радиоизотопное скеннирование. Этот метод позволяет определить не только функциональное состояние почек, но одновременно установить их форму, размеры, локализацию и наличие в них очаговых поражений. Регистрация радиоактивных изотопов в почке осуществляется с помощью специального прибора—скеннера. Скеннер воспринимает из органов тканей излучения и, передвигаясь ритмично над неподвижно лежащим больным, фиксирует на изотопочувствительной бумаге распределение радиоактивного вещества в почках и соседних с ними органах.
Для скеннирования в качестве изотопа применяют органические соединения серебра с радиоактивной ртутью — неогидрин (Hg203). Наилучшим является радиоактивный салигран или неогидрин из-за его незначительной лучевой нагрузки по сравнению с ранее применявшимся Hg205 — хлормеро-дрином, который выделяется из организма очень медленно. Лучевая нагрузка при применении Hg203 очень мала; она равна 10—12% по отношению к лучевой нагрузке при экскреторной урографии. Спустя 1-—3 часа после внутривенного введения больному 50 me Hg203 включают скеннирующую установку, которая регистрирует радиоактивное излучение, исходящее из почек.
При наличии функционирующей почечной ткани радиоактивный изотоп ртути захватывается клетками почечных канальцев. Радиоактивность, возникающая при этом, регистрируется детектором, который „видит" одновременно участок менее 1 см в диаметре. Скеннирование всей области почек занимает около 30 минут.
Запись распределения радиоактивного вещества в почках идет одновременно двумя методами.
Первый состоит в нанесении серий точек на электрочувствительную бумагу отметчиком, движущимся синхронно с детектором, который регистрирует зоны наибольшей радиоактивности скоплениями точек.
Второй метод — фотографирование на пленку. При этом источник света движется одновременно с детектором, а интенсивность его меняется соответственно изменениям радиоактивности в отдельных участках почечных областей, очерчивая на фотопленке изображение почечной паренхимы.
Обнаружение патологического очага в почке при помощи скеннирова-ния, например, опухоли возможно вследствие различного поглощения радиоактивных веществ тканью опухоли и окружающей ее тканью нормальной почечной паренхимы.
В основу диагностики заболеваний почек этим методом положены 2 принципа: 1) повышенное накопление радиоактивного вещества в деструктивном очаге, например в опухоли, по сравнению с окружающими здоровыми участками органа; 2) наоборот, повышенное накопление изотопов в окружающих здоровых участках органа или тканях по сравнению с тканью опухоли или другого патологического очага.
В очагах деструкции (опухоли) радиоактивные вещества не накапливаются и в связи с этим на скеннограммах выявляются участки пониженной контрастности. Минимальный диаметр определяемых очагов деструкции не менее 2 см.
Скеннирование наиболее полезно при необходимости исследовать структуру и функцию почечной ткани в тех случаях, когда экскреторная уро-графия не выявляет патологических изменений (рис. 47).
Скеннирование почек приходится дополнять в некоторых случаях ретроградной пиелографией, а одновременное проведение экскреторной уро-графии и скеннирования дает более полное представление о структуре и функции почек. Скеннирование показано в следующих случаях: 1) при повышенной чувствительности к йоду; 2) когда не выявляется функция почек на экскреторных урограммах; 3) при гепертонии с подозрением на поражение почечной артерии; 4) при подозрении на новообразование почки.

Рис. 47. Нормальная скеннограмма почек.
Благодаря скеннированию удается получать представление прежде всего о сравнительно грубых, приобретенных и врожденных заболеваниях почек, таких, как поликистоз, солитарная киста, удвоение почек, подковообразная почка, гипоплазия почки, опухоль почки, большие инфаркты, гидронефроз, почечная дистопия.
Возможность распознавания при помощи скеннирования больших очагов ишемии в почке, обусловленных сосудистыми изменениями в ней, которые иногда не определяются даже ангиографией, имеет большое значение для выбора соответствующего метода лечения.
Поскольку вводимая для скеннирования почек доза радиоизотопного вещества лежит ниже границы фармакологической активности, этот метод исследования можно применять и при почечной недостаточности.
Методы, определяющие
моторную функцию мочевых путей
Изучение уродинамики resp. сократительной способности верхних и нижних мочевых путей возможно при помощи двух рентгенологических методов — урокимографии и урокинематографии.
Урокимография позволяет определить направление волн сокращения лоханки и мочеточника, интенсивность этого сокращения и скорость амплитуды сокращений на всех участках мочевых путей. У здорового человека периодические сокращения лоханки и мочеточника передвигаются со скоростью 2 см/сек и повторяются каждые последующие 6—7 секунд. Сокращения чашечек урокимографически обнаружить почти не удается.
Урокинематография позволяет видеть на экране динамику опорожнения верхних и нижних мочевых путей. Кинематографическое исследование производят после ретроградного заполнения контрастной жидкостью мочеточника и лоханки. Этот метод позволяет изучить не только физиологию почек и мочевых путей, но и имеет диагностическую ценность в клинике, так как нарушение динамики лоханочно-чашечной системы является порой первым признаком заболевания, а это позволяет установить локализацию процесса, что бывает невозможно при статических рентгенологических методах исследования (А. Я. Абрамян, 1966).
Основные принципы и методика урокимографии и урокинематографии изложены в главе VII („Рентгенологические методы исследования").
Для повседневной клинической практики с целью изучения функционального состояния почек применяют следующие методы и в такой последовательности:
1) концентрационная проба Зимницкого;
2) динамическое определение содержания в крови остаточного азота, мочевины;
3) качественное и количественное исследование осадка мочи по Каковскому—Аддису;
4) хромоцистоскопия;
5) экскреторная урография;
6) фенолрот-проба;
7) радиоизотопная ренография;
8) радиоизотопное скеннирование (по особым показаниям);
9) определение креатинина в сыворотке крови (по особым показаниям);
10) раздельный клиренс инулина, креатинина, парааминогиппуровой кислоты (по особым показаниям).
При некоторых патологических процессах в почках и заболеваниях мочеполовых органов определение содержания электролитов, щелочного резерва, электрофоретическое фракционирование белков крови и мочи являются дополнениями к перечисленному списку диагностических тестов.
Функциональное исследование мочевого пузыря
ЦИСТОМЕТРИЯ
Цистометрия — метод, определяющий внутрипузырное давление во время наполнения и опорожнения мочевого пузыря. Этим методом определяют тонус resp. активность детрузора при нейрогенных, инфекционных и об-структивных заболеваниях мочевого пузыря. Цистометрия в условиях клиники впервые на больных стала применяться с 1927 г. Rose.
В качестве аппарата для измерения внутрипузырного давления — цисто-метра — наиболее часто используют манометр в виде градуированной трубки, наполненной водой (водяной манометр), реже применяют измерительный прибор, соединенный с электронным записывающим аппаратом, а также воздушный цистоманометр.
Показатели цистометрических исследований позволяют дифференцировать различные виды дисфункции мочевого пузыря, определять степень восстановления его функции и оценивать результаты проводимого лечения. Так, например, цистометрия позволяет определить размеры и характер нарушенной функции мочевого пузыря в результате поражения спинного мозга, а в последующем через определенные промежутки времени устанавливать степень прогрессирующего восстановления тонуса детрузора и принять решение относительно времени удаления постоянного катетера и необходимости применения соответствующих лекарственных средств.
В одних случаях мочевой пузырь заполняют по катетеру стерильной индифферентной жидкостью, увеличивая постепенно ее количество каждый раз по 25—50 мл (в каждый отрезок времени). В других случаях вводят в мочевой пузырь непрерывно капельно (80—100 капель в минуту) жидкость и в это время производят запись на цистометре.
Непрерывное заполнение мочевого пузыря определенным количеством жидкости является наиболее легким и быстрым методом цистометрии, однако недостаточно точным.
При применении обычного водяного манометра результаты исследования записывают в сантиметрах водяного столба после каждого заполнения его 25—50 мл жидкости. Регистрируют объем жидкости, введенной в пузырь, при которой появился позыв к мочеиспусканию, степень наполнения мочевого пузыря, императивные позывы к мочеиспусканию, способность подавить позыв к мочеиспусканию и другие ощущения.
Внутрипузырное давление регистрируют по введении в пузырь каждых 50 мл жидкости, при этом отмечают: а) время появления первого легкого позыва и б) последующего императивного позыва к мочеиспусканию, а также в) максимальное давление в момент мочеиспускания. Полученные данные регистрируют на миллиметровой бумаге в виде кривой, причем по линии абсцисс обозначают количество введенной жидкости в пузырь, а по линии ординат — давление водяного столба в сантиметрах.
После того как пузырь будет наполнен 150 мл жидкости, здоровый человек ощущает чувство полноты, а по наполнении пузыря 250 мл жидкости у него возникает позыв к мочеиспусканию.
Рис. 48. Цистометрограмма.
1 — норма; 2 — гипотония; 3 — спастический пузырь; 4 — при спинальном шоке;
а — при сильном позыве к мочеиспусканию; б — при боли; в — при сильной боли.
По введении в пузырь большего количества жидкости наступает сильный повелительный позыв в мочеиспусканию; отмечается это обычно при наполнении пузыря 350—500 мл жидкости. Подъем внутрипузырного давления при этом бывает обычно быстрый, достигая 10—20 см вод. ст. При резко повышенном тонусе детрузора уже по наполнении пузыря жидкостью в количестве 60—120 мл внутрипузырное давление достигает 35—40 см и, наоборот, при гипотоническом пузыре давление достигает 10—15 см при количестве введенной в пузырь жидкости 700-—1000 мл (рис. 48).
Цистометрические исследования, устанавливающие характер расстройств мочеиспускания, особенно ценны при неврогенных заболеваниях мочевого пузыря. Они имеют не только диагностическое значение, но и позволяют судить об эффективности лечения.
При неврогенных расстройствах мочеиспускания имеются характерные цистометрические кривые для следующих типов:
а) незаторможенный (гипертонический) пузырь (при поражении пара-центральной доли коры мозга и нисходящих путей спинного мозга);
б) рефлекторный пузырь (при полном перерыве связей над сакральными сегментами спинного мозга);
в) автономный пузырь (при поражении ядер крестцового отдела спинного мозга, конского хвоста, п. pelvicus);
г) атонический (гипотонический) пузырь (при поражении чувствительных задних корешков крестцового отдела спинного мозга, tabes dorsalis и др.).
Сопоставление показателей цистометрических исследований с данными нефрологического, урологического и общеклинического обследования больных позволяет распознать: 1) нормальную функциональную способность пузыря; 2) мочевой пузырь при обструкции нижних мочевых путей; 3) неврогенную дисфункцию мочевого пузыря, обусловленную поражением верхнего двигательного нейрона; 4) спастический рефлекторный мочевой пузырь; 5) неврогенную дисфунскцию мочевого пузыря, обусловленную
поражением нижнего двигательного нейрона: а) автономный пузырь и б) атонический пузырь.
Цистометрия является ценным методом распознавания функциональных расстройств мочевого пузыря. Однако ее применение без учета данных экскреторной урографии, цистографии, цистоскопии может повести к диагностической ошибке и, следовательно, неправильному лечению. Только в сочетании с перечисленными методами цистометрия позволяет выяснить различные виды нарушений тонуса детрузора и сфинктера мочевого пузыря.
СФИНКТЕРОМЕТРИЯ
Для исследования замыкающего аппарата мочевого пузыря у женщин прибегают к сфинктерометрии. Этот метод был разработан Ingelman-Sundberg и внедрен им в практику в 1952 г. У нас метод сфинктерометрии был несколько модифицирован и внедрен в медицинскую практику Л. Ю. Сакалаускене (1962).
Сфинктерометрия позволяет судить о тонусе гладкой мускулатуры (лизосфинктера) и поперечнополосатой мускулатуры (рабдосфинктера) замыкающего аппарата мочевого пузыря.
Женщине в дистальную часть уретры вводят катетер, наружный конец которого соединен с резиновым баллоном и одновременно со сфигмомано-метром. С момента введения по катетеру в пузырь кислорода ведут наблюдение за уровнем ртутного столба в манометре. Во время раскрытия сфинктера мочевого пузыря давление, отражаемое высотой ртутного столба, резко снижается. После этого, продолжая вводить в пузырь кислород, предлагают исследуемой сократить мускулатуру дна таза, удерживая позыв к мочеиспусканию. Это сопровождается повторным повышением давления в пузыре, что выражается подъемом ртутного столба в манометре и характеризуется состоянием тонуса поперечнополосатой мускулатуры, замыкающей мочевой пузырь. У здоровых женщин, согласно наблюдениям Л. Ю. Сакалаускене (1962), показатель тонуса лизосфинктера 65 + 2 мм рт. ст. и рабдосфинктера 77 + 3 мм рт. ст.; у женщин, страдающих недержанием мочи, тонус лизосфинктера 42 + 3 мм рт. ст. и рабдосфинктера 42 + 3 мм рт. ст.
Сфинктерометрия, особенно в сочетании с цистоуретрографией, позволяет определить причину недержания мочи у женщин, установить состояние тонуса сфинктеров мочевого пузыря.
Литература
Абрамян А. Я. Урол. и нефрол., 1966, 5, 3.
АксельдорфА. Л. иГлейзер Ю. Я. Сов. мед., 1965, 8, 52.
Васильев А. И. Уретроскопия и эндоуретральные операции. Изд. 2-е. Л., 1955.
Великанов К. А. Урология, 1956, 2, 25.
Зарецкий И. И. Клиническая физиология и методы функциональной диагностики почек. М., 1963.
Каковский А. Ф. Русск. врач, 1910, 41, 1444.
КирошкаМ. В. и Френкель В. X. Труды Кишеневск. мед. ин-та, 1964, 24, 156.
Коган Г. И. и Бобров Н. Н. Клиническое толкование лабораторного анализа. М., 1949.
Косте н ко С. Н. Клиренс мочевины как функциональная проба почек при урологических заболеваниях. Автореф. дисс. Л., 1962.
Ляховицки й Н. С. Уретроскопия. М., 1963.
НечипоренкоА. 3. Урология, 1961, 4, 43; 1962, 5, 11; 1964, 5, 3.
Полонский Б. Л. Урология, 1955, 3, 20; 1962, 1, 60.
П ы т е л ь А. Я. Врач, дело, 1953, 3, 261.
ПытельА. Я. и ГолигорскийС. Д. Пиелонефрит. М., 1961.
ПытельА. Я., РябинскийВ. С. и РодоманВ. Е. Сов. мед., 1966, 10, 3. П ы т е л ь Ю. А. и Воркунов И. Я. Урол. и нефрол., 1965, 6, 11. РябинскийВ. С. и РодоманВ. В. Урол. и нефрол., 1965, 2, 14; 6, 40; 1966, 2 32-
4, 29. Сакалаускене Л. Ю. Диагностика частичного недержания мочи у женщин.
Автореф. дисс. Каунас, 1962. Суковат ых Л. С, Глебов К. А., Карпов Н. Н. и Ни сен б а у м Л. И. В кн.:
1-я Респ. конф. урологов БССР. Тезисы докладов. Минск, 1964, стр. 100. ФрумкинА. П. Цистоскопический атлас. М., 1954. Шаповал В. И. Состояние парциальных функций почек при их хирургической
патологии. Автореф. дисс. Харьков, 1965. Эпштейнй. М. Урол. и нефрол., \%Ь, Ь, \Ч.
A d d i s Th. J. Clin. Invest., 1925/1926, 2, 409.
Alken С. В., Leitfaden der Urologie. 3 Auflage. Stuttgart, 1966.
Balint P. Nierenclearance. Technik, Bewertung, Ergebnisse in Klinik und Experiment.
Jena, 1965.
Bianclii C. Urologia (Treviso), 1965, 2, 156. Brewer D. B. Renal biopsy. Baltimore, 1965.
Brumfitt W., D a vi e s B. J. a. RosserE.J. Lancet, 1961, 11, 7211, 1059. Chiaudano C. Cistoscopie espiorativa. Torino, 1964. С h w a 11 a R. Cit. H. Klosterhalfen. Urologe, 1962, 1, 64. DettmarH. Ztsche. Urol., 1956, 49, 633. F r a n k J. N. J. Urol., 1955, 73, 1, 128. GouldJ.C. Brit. J. Urol., 1965, 37, 1, 7. G 1 e n n J. F. Diagnostic urology. New York, 1964.
G u z e L. В. а. К a 1 m a n s о n G. M. Am. J. Med. Sci., 1963, 246, 6, 691. Hft.wvbii': get J., Ricliet G., Crosnier J. et F u n k - В r e n t a n о J. L.
L'insuffisanceranale. Encyclopedie d'Urologie. T. IV. Springer—Verlag. Berlin, 1962. Ingelman-SundbergA. Acta obst. et gynec. Scand., 1952, 31, 3, 266. К ass E. H. Arch, intern. Med., 1957, 100, 5, 709. К a t z Y. J., В о u r d о S. R. a. M о о r e R. S. Lancet, 1962, 1, 1140. Klosterhalfen H. Urologe, 1962, 1, 64. К о 11 w i t z A. A. Med. Klinik, 1961, 56, 726.
LeonardiP. etRoulA. La biopsia renale transcutanea. Milano, 1961. Lichtenauer. Cit. H. Klosterhalfen. Urologe, 1962, 1, 64. L i p p m a n R. W. Urine and the urinary sediment. 2nd edit. Springfield, 1957. Magnusson G. Kidney function studies with 1—131 tagged sodium orthoiodhippurate.
Suppl. N 378 Acta med. Scandinavica, 1962, v. 171. Mar pie CD. Ann. intern. Med., 1941, 14, 12, 2220. M e r r i 11 A. D. a. S a n f о r d J. P. J. Lab. Clin. Med., 1958, 52, 463. Mileff W. Diagnostische Zystoskopie. Sofia, 1961. MuthR.G.J. Urol., 1965, 94, 6, 1.
OeserH.u. BillonH. Fortschr. Rontgenstr., 1952, 76, 431. P e r 1 m a n С R. J. Urol., 1955, 74, 3, 387.
Poker N., M a r s h a 11 V. F., В е с k e r D. V. a. Evans J. A. J. Urol., 1960, 84, 866. Q u i n n J. L. Am. J. Roentgenol., 1963, 90, 135.
Quinn J. L. Scintillation scanning in clinical medicine. Philadelphia, 1965. R e u b i F. С Clearance test in clinical medicine. Springfield, 1963. R e u t e r H. J. Atlas des urologischen Endoskopie. Stuttgart, 1963. R о s e D. K. J. Urol., 1927, 17, 5, 487.
Sarre H. Nierenkrankheiten. Zweite Auflage. Stuttgart, 1959. SimmonsN. A. a. Williams J. D. Asimple test for significant bacteriuria. Lancet,
1962, 1, 7244, 1377.
SternheimerR. a. MalbinB. Am. J. Med., 1951, 11, 3, 312. TaplinG. V, MeredithO. M, KadeH. a.WinterC. С J. Lab. Clin. Med.,
1956, 48, 886.
W a s s i d 1 о D. Verhandlungsbericht der Urologentagungs. Berlin, 1948. VoelckerF. u. Joseph E. Dtsch. med. Wschr., 1904, 30, 15, 536; 16, 585. WellerJ.M. a. Greene J. A. Examination of the urine. New York, 1966. Wiktor Z. Zarys nefrologii kliniczney. Warszawa, 1964. Winkel K. Nierendiagnostik mit Radioisotopen. Funktionelle und morphologische
Ergebnisse in Experiment und Klinik. Stuttgart, 1964. W i n t e г С. С. J. Urol., 1956, 76, 182. Winter С. С. Radioisotope renography. Baltimore, 1963. WinterC. С Radioisotope renography. In: Diagnostic urology. Edit. J. F. Glenn. New
York, 1964. Winter С. С. а. Та pi in G. V. J. Urol., 1958, 79, 573.
Глава седьмая
Рентгенологические методы исследования
Обзорная рентгенография
Любое рентгенологическое исследование в урологии необходимо начинать с производства обзорного снимка всего мочевого тракта. Нередко уже один обзорный снимок во многом содействует установлению правильного диагноза.
Обзорный рентгеновский снимок мочевых путей должен охватывать область расположения всего мочевого тракта независимо от стороны заболевания, начиная от верхних полюсов почек и кончая нижним краем лобкового сочленения.
Интерпретацию обзорного снимка мочевых путей начинают с рассмотрения костного скелета: поясничных и нижних грудных позвонков, ребер, тазовых костей.
Описание рентгеновского изображения органов мочевой системы и их локализации проводится по отношению к костному скелету как имеющему наиболее постоянное месторасположение.
Обычно удается видеть на обзорном снимке тени почек, которые располагаются слева на уровне тел XII грудного и II поясничного позвонка, справа — на уровне нижнего края XII грудного и верхнего края I поясничного позвонка и тела III поясничного позвонка.
Помимо места расположения теней почек, следует обращать внимание на их форму, величину и контуры. Изменение формы, величины или конфигурации почек позволяет заподозрить в них патологический процесс. Тень правой почки в дорсо-вентральном положении тела больного бывает короче, но шире с ясной выпуклостью по наружному краю, тогда как тень левой почки оказывается более узкой, как бы вытянутой. Вместе с тем обращают внимание на тень поясничных мышц — m. psoas. Изменение контуров этой мышцы или исчезновение тени ее на одной из сторон должно насторожить врача и в отношении воспалительных или опухолевых процессов в забрюшинном пространстве.
Тени нормальных мочеточников на обзорном снимке не видны. Тень мочевого пузыря может быть выявлена, если последний наполнен насыщенной мочой. Нормальный мочевой пузырь на обзорном снимке имеет форму эллипса.
Любая тень, имеющая различную степень плотности и находящаяся в зоне расположения мочевых путей, должна трактоваться как тень, возможно, имеющая отношение к органам мочевой системы. По одному обзо-р ному снимку нельзя ставить диагноз камня в мочевых путях; исключение в этом отношении составляют лишь так называемые коралловидные камни почек.
На обзорном рентгеновском снимке, помимо теней конкрементов, могут наблюдаться и другие тени, которые не имеют отношения к мочевым путям, но которые могут быть ошибочно приняты за мочевые камни. Решить вопрос об отношении обнаруженной на снимке тени к камням мочевых путей можно лишь после производства контрастных рентгеноурологиче-ских методов исследования. Однако известное подспорье могут оказать прицельные снимки.
Прицельные снимки производят для уточнения изображений различных отделов мочевого тракта без наполнения или с наполнением их контрастными веществами.
Нередко тени в области мочевых путей, помимо мочевых камней, бывают обусловлены наличием инородных тел или лекарственных таблеток в кишечнике, каловых камней, обызвествленных лимфатических узлов брыжейки и забрюшинного пространства, обызвествленных реберных хрящей, а также камнями желчных путей, очагами обызвествления в туберкулезной почке, обызвествленной почечной опухолью или обызвествив-шейся эхинококковой кистой, обызвествившимся натечным абсцессом при спондилите.
Чаще всего тени в области таза зависят от флеболитов — венных камней, обызвествленных фиброматозных узлов матки, яичников, а также обызвествленных сосудов. Иногда в костях таза, главным образом в области крестцово-подвздошных сочленений, наблюдаются очаги склероза, имитирующие конкременты, опухолевые метастазы.
Чаще всего наблюдаются метастазы рака предстательной железы, гипер-нефроидного рака почки и рака молочной железы и много реже опухолей других органов в поясничные позвонки, ребра, тазовые кости, бедра, кости плечевого пояса. Раковые метастазы в костях бывают двух типов: 1) метастазы остеокластические (литические) и 2) метастазы остеобластические (склеротические). Чаще наблюдаются остеокластические метастазы; для них характерны на рентгенограмме округлые или овальные дефекты различной величины, дающие светлую однородную тень; в их зоне отсутствуют очаги обызвествления. Иногда имеют место крупные метастатические очаги, пронизанные редкими костными стропилами, создающими крупноячеистое строение. Контуры дефектов не гладкие, бахромчатые.
При остеобластических метастазах на фоне нормальной губчатой структуры выявляются интенсивные пятна неправильной формы, сливающиеся друг с другом, — раковый остеосклероз, своеобразная раковая мра-морность костей. Иногда у одного и того же больного, в одной и той же кости могут сочетаться склеротические и литические метастатические очаги.
Тени на рентгенограмме, зависящие от обызвествленных лимфатических узлов брыжейки или забрюшинного пространства, обычно бывают множественными, имеют неправильную форму и негомогенную структуру. Кроме этого, они обладают значительной смещаемостью и обычно на двух обзорных рентгенограммах, сделанных в одной и той же плоскости, имеют различное расположение.
Тень камней желчных путей и, в частности, желчного пузыря обладает слабой интенсивностью: они чаще всего множественные, расположены кучкой и проецируются выше места расположения верхних мочевых путей справа, на уровне тел XI и XII грудных позвонков. Тени туберкулезных почечных каверн имеют неправильную форму, неоднородную структуру, иногда кольцеобразную форму.
Если в опухолевом узле имеются очаги обызвествления, то тень на рентгенограмме будет весьма плотной, безразлично относится ли опухоль к почке или к женским половым органам. Поскольку обызвествление опухоли происходит как в центре, так и по периферии ее и чаще всего выражено в капсуле новообразования (опухоли почки, матки чаще всего инкапсулированы), то на рентгенограмме тень имеет округлый вид с наличием интенсивного, порой разрозненного ободка, а в центре тени — отдельные, неправильной формы очаги уплотнения. Такая рентгенологическая картина особенно характерна для обызвествленных фиброматозных узлов матки.
Флеболиты — венные камни — легко симулируют конкременты мочевых путей. Они, как правило, множественны, располагаются в тазу, ближе к периферии, имеют круглую форму, тень их весьма интенсивна и однородна.
Иногда бывает очень трудно по обзорному снимку, особенно при наличии у больного симптомов, напоминающих мочекаменную болезнь, отличить тень флеболита от тени мочевого конкремента.
При атероматозе на рентгенограммах часто можно видеть обызвествлен-ные аорту, подвздошные артерии и их ветви. Иногда обызвествление подвздошной артерии неправильно трактуется как тень конкремента мочеточника; однако при наличии двусторонних теней с характерной для сосудистого обызвествления структурой легко отличить подвздошную артерию от тени конкремента.
Тени обызвествленных реберных хрящей являются как бы продолжением ребер и поэтому не представляют особых трудностей при дифференциации их от других теней.
Тени разнообразных инородных тел (осколки снарядов, пули, пуговицы, различные металлические предметы и др.) имеют весьма характерную форму и обладают большой интенсивностью, поэтому диагностика инородных тел по обзорному снимку в большинстве случаев не представляет трудностей.
Несмотря на ограниченное значение обзорной рентгенографии, все же нужно признать за этим методом значительные диагностические возможности при распознавании большинства урологических заболеваний.
Ретроградная (восходящая)
пиедоуретерография
Ретроградная пиелоуретерография впервые была предложена и произведена в 1906 г. Voelcker и Lichtenberg.
Для ретроградной пиелоуретерографии применяют жидкие и газообразные контрастные вещества. Среди жидких веществ чаще всего находят применение растворы сергозина, кардиотраста, диодона, трийотраста и др.; среди газообразных — кислород, реже углекислый газ. Воздух не применяют из-за опасности эмболии при возникновении пиелоренального рефлюкса.
Не следует производить одновременно пиелографию с двух сторон. При одновременной катетеризации обоих мочеточников и двусторонней пиелографии часто возникают спазмы чашечек и лоханки, что может исказить их изображение на пиелограмме и значительно затруднить интерпретацию. Двусторонняя пиелоуретерография допустима лишь в исключительных случаях, когда необходимо быстро решить вопрос о патологических изменениях в почках и верхних мочевых путях.
Нельзя вводить в мочеточники катетеры с металлическими мандре-нами, так как при этом создается опасность перфорации мочевых путей и почечной паренхимы.
Для пиелографии катетер вводят на Еыеоту до 20 см; такое расположение катетера не нарушает пассажа мочи из лоханки, ибо верхний конец катетера располагается в средней трети мочеточника, вследствие чего верхний цистоид не травмируется.
Непосредственно перед введением в лоханку контрастного вещества целесообразно сделать обзорный снимок для определения уровня нахождения в мочевых путях конца катетера.
Контрастные вещества вводят в мочевые пути только в теплом виде в 20-—40% растворах, не более 5 мл.
При наличии профузной гематурии, как правило, рекомендуется от ретроградной пиелографии воздержаться ввиду возможных диагностических ошибок.
Сгустки крови в почечной лоханке могут быть ошибочно приняты за опухоль или конкремент.
Предварительно произведенная экскреторная урография позволяет более точно установить и тем самым определить то количество контрастной жидкости, которое необходимо ввести в мочевые пути для ретроградной пиелоуретерографии.
Многочисленными исследованиями доказано, что введение в лоханку любого раствора при давлении водяного столба выше 50 см достаточно для того, чтобы этот раствор проник за пределы чашечек в почечную паренхиму. Поэтому не следует вводить в лоханку более 5 мл контрастной жидкости, а также ориентироваться при пиелографии моментом возникновения болей или неприятных ощущений в области почки. Такие болевые ощущения указывают на перерастяжение чашечек и лоханки.
При перерастяжении лоханки может легко возникнуть лоханочно-почечный рефлюкс, последствия которого проявляются болью в поясничной области, лихорадкой, иногда ознобом и небольшим лейкоцитозом.
Необходимым условием при выполнении ретроградной пиелографии, как и любой катетеризации мочевых путей вообще, является строжайшее соблюдение законов асептики и антисептики.
Пиелографию производят у больных в положении их на спине, в положении косо-латеральном на боку и на животе. Для снимка в латеральном положении кладут больного под углом 45° на ту сторону туловища, мочевые органы которой подлежат исследованию.
При положении больного на спине в первую очередь наполняются контрастной жидкостью верхняя и отчасти средняя чашечные группы как наиболее глубоко лежащие отделы чашечно-лоханочной системы. В положении больного на животе лучше выявляется на рентгенограмме нижняя группа чашечек и начальный отдел мочеточника, поэтому в сомнительных случаях показана многоосевая пиелография (рис. 49, 50).
Рис. 49. Нормальная ретроградная пиелограмма.
Лоханка интраренального типа
Для распознавания заболеваний мочеточника нередко применяют ретроградную уретерографию, которая весьма ценна в диагностике стеноза мочеточника, камней, опухолей, различных аномалий его. С этой целью после введения в лоханку контрастного вещества и получения пиелограм-мы дополнительно по катетеру вводят 3 мл контрастного вещества и медленно извлекают катетер. Больному придают положение Фовлера и спустя 25—30 секунд производят в положении на спине рентгеновский снимок. Избранное время 25—30 секунд является оптимальным для заполнения всего мочеточника контрастным веществом.
Пневмопиелографию применяют тогда, когда нужно выявить так называемый невидимый камень, т. е. камень, не задерживающий рентгеновых лучей и, следовательно, не дающий тени на обзорном снимке. При пневмографии вводят в лоханку от 8 до 10 см кислорода, избегая при этом чрезмерного повышения внутрилоханочного давления. Пневмопиелография является лучшим методом выявления невидимых камней. Она позволяет не только диагностировать, но и установить точно локализацию конкремента.
Так называемые невидимые камни лоханки, чашечек или мочеточника могут быть иногда выявлены при ретроградной пиелографии с помощью малоконцентрированных растворов сергозина (5—8%).
Рис. 50. Нормальная ретроградная пиелограмма.
Лоханка экстраренального типа.
Деструктивные процессы в почке и в верхних мочевых путях выявляются при ретроградной пиелоуретерографии с использованием главным образом контрастных веществ высокой концентрации.
Особого внимания заслуживат ретроградная пиелография с одновременным применением жидких и газообразных контрастных веществ. Наибольшее распространение получил метод Клами (Klami, 1954). Он основан на применении одновременно с жидким контрастным веществом раствора перекиси водорода (3%).
Контрастное вещество, содержащее перекись водорода, соприкасаясь с очагом изъязвления или деструкции, будь то в чашечке, сосочке или лоханке, начинает пениться, поскольку гнойные клетки, экссудат и корвь разлагают перекись водорода на кислород и воду. Эта химическая реакция содействует проникновению контрастного вещества не только в поверхностные, но и глубокие слои деструктивного, воспалительного очага, что и выявляется на пиелограмме соответствующей мелкопятнистой тенью. Способ это применяется в основном для диагностики ранних стадий почечного туберкулеза, опухолей почек и лоханок.
Этот метод позволяет устанавливать также очаг форникального кровотечения и локализацию чашечно-форникально-венозного канала при почечном кровотечении.
Существование многочисленных форм и вариантов нормальной почечной лоханки чашечек представляет иногда большие затруднения при их толковании по данным пиелографии.
Изображения на пиелоуретерограмме мочевых путей могут зависеть от различных обстоятельств. Малейшее повышение давления внутри лоханки или внутри мочеточника может совершенно изменить контуры их в результате изменившегося при этом нервно-мышечного тонуса верхних мочевых путей.
ПРЕИМУЩЕСТВА И НЕДОСТАТКИ
РЕТРОГРАДНОЙ ПИЕЛОУРЕТЕРОГРАФИИ
Ретроградная пиелоуретерография выявляет анатомическую, морфологическую картину состояния верхних мочевых путей. Вместе с тем она позволяет иногда иметь суждение и о моторной функции мочевых путей, когда производится несколько последовательных серийных пиелоуретерограмм. Сравнивая тени мочевых путей, выявленных на снимках, сделанных в разные отрез-ки времени, можно составить представление и об их уродинамике.
На ретроградной пиелоуретерограмме имеются гораздо более плотные более контрастные тени мочевых путей, нежели на экскреторных урограм-мах. Даже незначительные деструктивные процессы в чашечках, сосочках лоханке и в мочеточнике могут быть выявлены при помощи ретроградной пиелоуретерографии.
Необходимость применения цистоскопии и катетеризации мочеточника для того, чтооы выполнить ретроградную пиелоуретерографию, представляет для оольного большие неудобства. Введение катетера в мочеточник как оы осторожно это ни производилось, может привести к спазму верхних мочевых путей, к колике.
Экскреторная урография
Экскреторная (внутривенная) урография введена в медицинскую практику в 1929 г. Brnz, Roseno, Swick, Lichtenberg. Она основана на способности почек выделять контрастное вещество.
Экскреторная урография, помимо определения функционального состояния почек, лоханки и мочеточников, позволяет получить представление и о морфологическом их состоянии. Однако морфологическое состояние мочевых путей может быть выявлено на урограмме только в том случае если почка удовлевторительно функционирует. По мере снижения почечной функции плотность тени контрастного вещества на рентгенограмме соответственно уменьшается. При глубоком угнетении функции почек тень контрастного вещества не выявляется.
В настоящее время экскреторной урографии отдают предпочтение перед ретроградной пиелографией. В большинстве случаев экскреторная уро-графия вполне удовлетворяет потребностям диагностики и позволяет отказаться от ретроградной пиелографии (рис. 51).
При нормальной концентрационной способности почек рентгеноконт-растное вещество, введенное в организм, выделяется почками максимум в 5% концентрации.
Наряду с выяснением из анамнеза больного степени переносимости больным йодистых препаратов вообще следует провести пробу на индивидуальную чувствительность организма к йоду путем внутривенного введения накануне исследования 2 мл рентгеноконтрастного вещества. Это профилактическое мероприятие позволяет в значительной степени избежать те осложнения, какие возникают у лиц с индивидуальной непереносимостью йодистых препаратов.
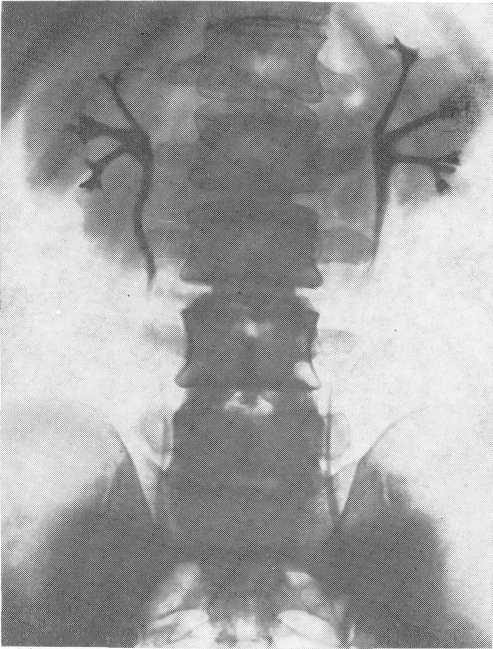
Рис. 51. Нормальная экскреторная урограмма.
Взрослым вводят 20 мл 35% раствора контрастного вещества (серго-зин, кардиотраст, трийотраст, диодон и др.) в одну из периферических вен, чаще всего в вену локтевого сгиба. В момент введения контрастного вещества, которое должно вводиться медленно (в течение 2 минут), необходимо наблюдать за состоянием больного. Вводить контрастное вещество быстро не следует, так как это может вызвать тяжелую реакцию и побочные явления (тошнота, рвота, ощущение жара, головокружение, коллапс) и нисколько не улучшает степени рентгеновского изображения.
У людей пожилого возраста экскреторную урографию следует производить с осторожностью; контрастное вещество должно вводиться медленно, так как в противном случае могут возникнуть осложнения со стороны сердечно-сосудистой системы, вплоть до коллапса. У лиц, страдающих гипертонической болезнью, необходима особенная осторожность, так как концентрированные растворы рентгеноконтрастных веществ, введенные в ток крови, повышают у них артериальное давление. Больные, страдающие атеросклерозом, атеросклеротическим коронарокардиосклерозом, порой тяжело переносят введение в вену рентгеноконтрастных веществ; в момент их введения возникают скоропреходящие одышка, гиперемия лица. Для оказания экстренной помощи в случае возможных осложнений при урографии в рентгеновском кабинете должны находиться сердечно-сосудистые средства, средства, возбуждающие дыхание, кислород, роторасширитель и языкодержатель, болеутоляющие вещества. В рентгеновском кабинете также должны находиться 30% раствор тиосульфатанатрия для внутривенного введения в случае развития явлений йодизма, а также антигистаминные препараты.
Побочные реакции и осложнения при внутривенном введении рентгеноконтрастных препаратов для экскреторной урографии встречаются в среднем у 25% больных; чаще осложнения наблюдаются при внутривенном введении одноатомных рентгеноконтрастных веществ (сергозин, пер-абродил и др.), много реже — при введении многоатомных препаратов (кардиотраст, трийотраст и др.).
При хорошей функциональной способности почек у людей молодого возраста первую урограмму следует произвести спустя 3—5 минут после начала внутривенного введения контрастного вещества. У пожилых субъектов со сниженной функцией почек сроки производства первых снимков должны быть несколько поздними — 12-—15 минут. Однако не следует забывать, что многие рентгеноконтрастные вещества обладают диуретическим аффектом и, следовательно, ускоряют пассаж мочи, что особенно важно учитывать у лиц пожилого возрастай у лиц, страдающих гипертонией. Артериальная гипертония сама по себе сопутствует повышению тонуса мочевых путей и гиперкинезу, вследствие чего у данных лиц сроки производства первых урограмм должны быть укорочены, в среднем 8—10 минут после начала внутривенного введения контрастного вещества.
При производстве экскреторной урографии должен присутствовать врач. При интерпретации урограмм обращают внимание на следующие детали: наличие одинаковой или разной интенсивности теней паренхимы обеих почек; величина, форма и положение почек; начало выделения контрастного вещества в чашечно-лоханочную систему почек; плотность теней контрастного вещества в лоханках, чашечках и в мочеточниках; наличие тех или иных морфологических изменений со стороны верхних мочевых путей; состояние нервно-мышечного тонуса мочевых путей и степень пассажа мочи; время появления теней контрастного вещества в мочевом пузыре и характер его заполнения.
Если контрастное вещество ввести быстро в вену и снимок после этого произвести через 1—l1 минуты, то в случае нормальной функции почки удается на рентгенограмме обнаружить отчетливую тень всей почечной паренхимы. Такой вид исследования называется нефрографией и является самой начальной фазой экскреторной урографии.
Помимо выявления на экскреторной урограмме контуров почек и установления их размеров, необходимо обращать также внимание на характер интенсивности тени почечной паренхимы и не пропустить каких-либо очаговых изменений на фоне однородной тени почки. Наличие пятен просветления указывает на ограниченное очаговое поражение паренхимы, что может наблюдаться при пиелонефрите, нефролитиазе и как следствие инфаркта почки.
Отсутствие на рентгенограмме теней или наличие очень слабой тени от контрастного вещества может зависеть и от технических погрешностей в проведении обследования больного. Среди причин технического характера, не позволяющих иметь на урограмме хорошее изображение мочевых путей, следует указать:
а) на недостаточную или неправильную подготовку больного к рентгенографии, вследствие чего в кишечнике имеется много газов;
б) на недостаточное количество введенного контрастного вещества больному;
в) на недостаточную экспозицию в момент рентгенографии.
Следующие патологические процессы в почках, нарушающие секрецию и экскрецию контрастных веществ, обусловливают получение слабых теней или отсутствие их на урограммах:
а) рефлекторное торможение выделения почкой в мочевые пути контрастного вещества в результате наличия камня в почке, лоханке или мочеточнике;
б) гидронефротическая трансформация почки;
в) воспалительные специфические и неспецифические процессы в почках, опухоли и другие заболевания, сопровождающиеся угнетением почечной функции, незначительное понижение артериального давления при существующей у больной гипотонии;
г) аплазия почки;
д) гиперкинез верхних мочевых путей.
Отсутствие тени контрастного вещества в верхних мочевых путях с одной какой-либо стороны не говорит еще о том, что функциональная способность соответствующей почки потеряна. Подобное явление чаще всего наблюдается при почечной колике, при остром нарушении пассажа мочи, обусловленном, например, обтурацией камнем верхних мочевых путей и другими причинами.
На характер экскреторных урограмм оказывают влияние многие факторы, среди которых особое место занимают рефлекторные воздействия на почки и со стороны как соседних, так и отдаленных органов, а также различные экзогенные факторы; известно, что пониженная температура окружающей среды, боль, психическое воздействие, аэроколия и т. д. резко затормаживают экскрецию контрастного вещества почкой. Вместе с тем ряд патологических процессов со стороны почек сказывается на позднем выделении контрастного вещества; в таких случаях тень лоханки и мочеточника выявляется на урограмме через необычно большой период времени после внутривенного введения контрастной жидкости.
Четкость изображения мочевых путей на рентгенограмме при экскреторной урографии во многом зависит от степени кровоснабжения почки и высоты артериального давления, почему можно наблюдать разные виды урограмм у больных гипертонией и гипотонией.
Поскольку опорожнение верхних мочевых путей подчинено цистоид-ной закономерности, то нормальный мочеточник на экскреторной урограмме не бывает целиком заполнен контрастным веществом на всем своем протяжении. Исключение из этого правила составляет вторая половина нормальной беременности и переполнение мочой нормального мочевого пузыря, когда тонус мочевых путей бывает снижен.
Нормальный мочеточник на экскреторных урограммах представлен в виде отдельных веретенообразных теней; эти тени соответствуют наполнению контрастным веществом отдельных цистоидов, находящихся в фазе диастолы. Рядом расположенные цистоиды, находящиеся в фазе систолы, не видны на урограмме. Цистоидов в мочеточнике у большинства людей бывает 3, реже 2 или 4. В фазе максимальной диастолы цистоиды мочеточника представляются расширенными, особенно это бывает выражено в нижнем цистоиде (нижняя 1/з мочеточника), который в отличие от остальных имеет наиболее мощную мышечную оболочку и сложный нервный аппарат. Диастолическая и систолическая фазы нижнего цистоида наиболее мощные и поэтому на урограмме этот отдел мочеточника может представляться наиболее расширенным, что соответствует его нормальной максимальной диастоле и ни в коем случае не должно рассматриваться как патологическое явление.
Когда на экскреторной урограмме без компрессии и при пустом мочевом пузыре бывает видна на всем протяжении тень мочеточника, то это указывает на наличие сниженного тонуса и, следовательно, существование патологического процесса в мочевых путях. Сниженный тонус мочеточника наблюдается при затрудненном оттоке мочи из верхних мочевых путей и при воспалительных процессах в них или соседних органах. Воспалительные заболевания женских половых органов также часто проявляются снижением тонуса верхних мочевых путей. Нередко выявление на урограмме сниженного тонуса верхних мочевых путей является первым симптомом латентно протекающих в них или в соседних органах воспалительных процессов.
За истекшие 35 лет предложено много модификаций урографий, позволяющих получить более отчетливые изображения верхних мочевых путей. Эти модификации преследуют цель создать стаз мочи, содержащей контрастное вещество, в верхних мочевых путях, а также активизировать усиленное всасывание воды из мочи, поступающей в лоханку за счет усиленной деятельности форникального аппарата.
Среди внесенных с этой целью модификаций более физиологичной является сочетание экскреторной урографий с одновременной кислородной цистографией (А. Я. Пытель, 1953). В мочевой пузырь вводят кислород в количестве 250 см3 до ощущения позыва к мочеиспусканию. После этого внутривенно вливают 35% раствор сергозина в количестве 20 мл. Наполнение мочевого пузыря кислородом до ощущения позыва к мочеиспусканию, т. е. до его физиологической емкости, порождает рефлекс, обеспечивающий, с одной стороны, стаз мочи в верхних мочевых путях, а с другой стороны, усиленную реабсорбцию форникальным аппаратом воды лоханочной мочи, что сказывается в усилении плотности изображения мочевых путей за счет сгущения контрастной жидкости (рис. 52).
Следует отметить, что при всех видах компрессионной урографий нарушается динамика опорожнения верхних мочевых путей, возникает нарушение цистоидной их функции, вследствие чего на урограммах видно заполнение мочеточников контрастным веществом на всем протяжении до места компрессии. Экскреторная компрессионная урография показана в тех случаях, когда другие методы исследования и, в частности, ретроградная пиелография невыполнимы. Во всех других случаях компрессионную урографию применять не следует, так как она является нефизиологической и искажает в той или иной степени изображение верхних мочевых путей. В настоящее время большинство клиницистов почти отказались от компрессионной урографий, применяя ее лишь по весьма строгим показаниям.
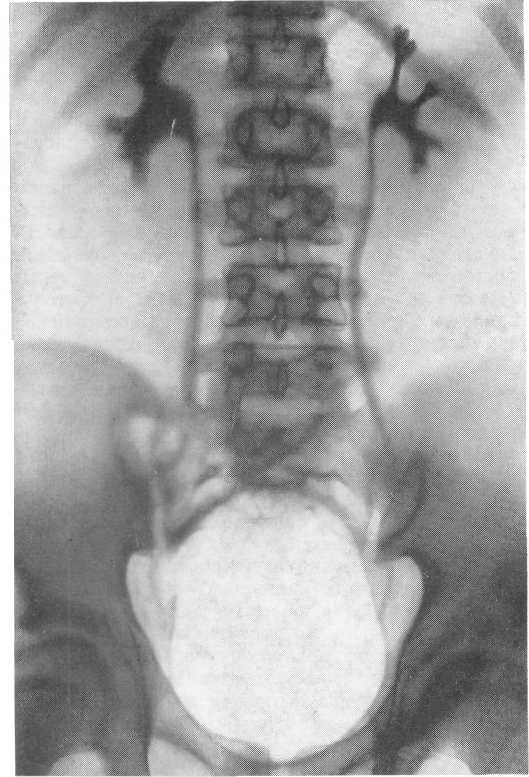
Рис. 52. Нормальная экскреторная урограмма в сочетании с кислородной цистограммой.
В последние годы в урологической практике находит применение так называемая инфузионная урография. Больному внутривенно вводят в течение 6—10 минут 60—100 мл рентгеноконтрастного вещества (предпочтительнее трехатомного — 60—80 мл), разведенного равным количеством 5% раствора глюкозы или физиологического раствора. Такая модификация экскреторной урографий, особенно в комбинации с томографией, обеспечивает получение ясных теней почек и мочевых путей (3. X. Гогичаев, 1967; В. М. Перельман, 1967).
Осложнения. При внутривенном введении контрастных веществ воз можны осложнения, являющиеся в большинстве случаев легкими и ско ропреходящими. Известны летальные исходы, связанные с внутривенным введением рентгеноконтрастных веществ для экскреторной урографии; так, Pendergrass (1955) сообщил о 25 случаях скоропостижной смерти среди 3 831 850 лиц, подвергшихся экскреторной урографии. По данным Bur-khardt (1954), на 1 млн. экскреторных урографии отмечено было 7 смертельных исходов; по данным Pfeiffer (1954), на 650 000 урографии — 35 смертельных исходов. В клинике Мэйо на более чем 100 000 экскреторных урографии наблюдались 2 летальных исхода, связанных непосредственно с этим исследованием (Braasch и Emmett, 1951). Pizon (1956) высчитал, что на каждые 77 286 экскреторных урографии приходится в среднем один смертельный случай.
Все это показывает, что экскреторная урография, как и всякий другой метод инструментального рентгеноконтрастного исследования, должна применяться с соблюдением установленных показаний и противопоказаний к ее применению.
Противопоказания. Противопоказаниями к производству экскреторной урографии являются: шок, коллапс; тяжелые заболевания почек, прояв-
ляющиеся значительно выраженной азотемией, глубоким нарушением концентрационной способности почек; тяжелые заболевания печени с выраженными симптомами ее функциональной недостаточности; гипертирео-идизм и болезненные состояния, сопровождающиеся повышенной чувствительностью организма к йоду; гипертоническая болезнь в стадии декомпенсации с наличием показателей весьма высокого артериального давления. При удельном весе мочи 1008—1010 экскреторную урографию применять не следует, поскольку при такой гипостенурии выявить ясные тени контрастного вещества в мочевых путях на урограммах не удается. Производство экскреторной урографии не является противопоказанным при высокой температуре больного.
ПРЕИМУЩЕСТВА И НЕДОСТАТКИ
ЭКСКРЕТОРНОЙ УРОГРАФИИ
Главное преимущество экскреторной урографии перед ретроградной пиелографией заключается в том, что экскреторная урография позволяет иметь суждение о функции и в известной мере о морфологии почек и верхних мочевых путей с обеих сторон, а также и мочевого пузыря, притом без инструментального урологического обследования. Экскреторная урография лишена неприятных болевых ощущений, свойственных ретроградной пиелографии, и осложнений, встречающихся иногда после нее, например лихорадка, ознобы, интоксикация (гидронефроз).
К недостаткам экскреторной урографии следует отнести довольно часто наблюдаемое слабое изображение мочевых путей; однако если больного хорошо подготовить, то тени мочевых путей на рентгенограмме могут быть выражены отчетливо. При неудовлетворительных данных экскреторной урографии или сомнительных ее результатах необходимо произвести ретроградную пиелоуретерографию.
Итак, значение экскреторной урографии в диагностике функциональных нарушений почек и верхних мочевых путей исключительно велико. Правильно выполненная экскреторная урография позволяет рано распознать ряд заболеваний почек и мочевых путей. Однако не следует переоценивать роль и значение экскреторной урографии в деле распознавания урологических заболеваний; одна урография, сама по себе, не может быть самодовлеющим методом исследования, она должна всегда сочетаться с данными клиники и с другими методами исследования больного.
Лоханочно-почечные рефлюксы
При ретроградной пиелографии много чаще чем при экскреторной урографии могут возникнуть лоханочно-почечные рефлюксы. Под рефлюксами понимают обратное затекание контрастной жидкости из лоханки в почечную паренхиму с последующим оттоком в общую систему кровообращения. В одних случаях это обратное затекание содержимого лоханки осуществляется вследствие небольших надрывов чашечек в области их форниксов, в других — содержимое лоханки проникает глубоко из вершины сосочков в канальцевую систему почки.
Форникальная зона чашечек нормальной почки человека обладает повышенным предрасположением к разрыву форникса вследствие особого ее строения, даже при сравнительно небольшом повышении внутрилоханочного давления. После того как наступает нарушение целости форникса, моча или контрастная жидкость легко проникает за пределы лоханки и прежде всего в почечный синус.
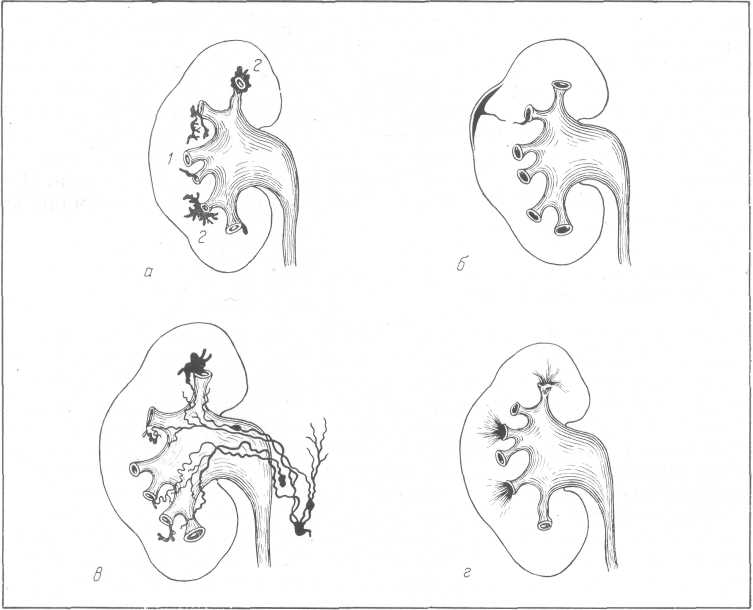
Рис. 53. Лоханочно-почечные рефлюксы.
а — форникальный — пиелосинуоный; 1 — тень в виде рога; 2 — тень в виде глыбок; б — форникальный — роговидный, субкапсулярный; е — форникальный— пиелолимфатический; г — пиелотубулярный.
Проникновение содержимого лоханки в почечную интерстициальную ткань и ее сосуды в результате нарушения целости слизистой оболочки чашечки в области форникса называется форникальным рефлюксом (рис. 53, а, б, в). Если же наступает проникновение лоханочного содержания в канальцы сосочка без надрыва слизистой оболочки чашечки и затем это содержимое проникает далее из канальцев в межуточную почечную ткань, то такой рефлюкс называется тубулярным (рис. 53, г). Эти два основных вида лоханочно-почечных рефлюксов отличаются друг от друга как различным местом проникновения содержимого лоханки в почечную паренхиму, так и различной морфологической и рентгенологической картиной.
Рефлюкс на пиелограмме — это в большинстве случаев видимое выражение нарушенного опорожнения почечной лоханки и, следовательно, чрезмерно повышенного внутрилоханочного давления. Повышенное давление в лоханке может возникнуть в результате внезапной закупорки мочеточника конкрементом или от переполнения контрастной средой лоханки при производстве пиелографии либо в результате нарушенного нервно-мышечного тонуса верхних мочевых путей, приводящего к гиперкинезу.
Частота рефлюксов при ретроградной пиелографии, по данным разных авторов, колеблется от 1,33 до 28%. По данным А. Я. Пытеля (1959), рефлюксы при ретроградной пиелографии наблюдаются в 15%. Рефлюксы при экскреторной урографии, производимой с компрессией мочеточников, встречаются в среднем в 4%. Среди всех вообще случаев экскреторной урографии лоханочно-почечные рефлюксы наблюдаются в 3%. Рефлюксы форникальные наблюдаются в 76,2%, а тубулярные — в 23,8%. Как форни-кальный, так и тубулярный рефлюкс может проявляться в различных формах и степенях интенсивности инфильтрации почечной ткани. Они могут иметь место и на одной и той же почке, но на разных чашечках. Известное значение в возникновении рефлюксов имеет и форма лоханки, и ее положение. Так, согласно наблюдениям А. Я. Пытеля (1959), у больных, на пиелограммах которых были выявлены рефлюксы, последние в 73% исходили из лоханки ампулярной экстраренальной формы и в 27% — из лоханки экстраренального вида.
При правильно производимой пиелографии возникновение рефлюкса — явление патологическое. Предшествовавшая почечная колика чаще всего выявляется на пиелограмме форникальным рефлюксом. Лоханочно-почечные рефлюксы, особенно их форникальные виды, часто сопровождаются повышением температуры, общим недомоганием, даже при отсутствии инфекции в мочевых путях. Наличие лоханочно-почечных рефлюксов опасно для больного чаще всего при инфицированной моче. В этих случаях инфекция из лоханки вследствие рефлюкса легко проникает в ткани почки и из нее столь же быстро — в общий круг кровообращения (особенно при пиеловенозном рефлюксе), давая клиническую картину уросептического состояния и одновременно приводя к пиелонефритическим атакам.
При правильном и осторожном выполнении пиелографического исследования появление лоханочно-почечного рефлюкса в любой форме говорит о нарушении функциональной деятельности почки — о ее заболевании, либо первичном, либо сопутствующем. Однако возникновение рефлюкса еще не имеет абсолютно патогномоничного значения для какой-либо определенной болезни, кроме некоторых видов форникального кровотечения.
При интерпретации пиелограмм, на которых выявляется диффузное распространение контрастного вещества в почечную паренхиму, необходимо дифференцировать рефлюкс от перфорации катетером лоханки, от некротического папиллита, хронического пиелонефрита, туберкулеза сосочка, инфаркта почки и др.
Антеградная пиелография
Антеградная пиелография — рентгенологический метод исследования верхних мочевых путей, основанный на непосредственном введении контрастного вещества в почечную лоханку путем чрескожной пункции ее, либо по пиело(нефро)стомическому дренажу.
Первые сообщения о пункции почечной лоханки с наполнением ее контрастной жидкостью и произведенной тут же пиелографией сделали Каpandi в 1949 г. и Ainsworthn Vest в 1951 г.
В СССР впервые антеградная чрескожная пиелография была выполнена в урологической клинике II Московского медицинского института в 1956 г. и с тех пор находит применение в практике наших лечебных учреждений. Антеградная чрескожная пиелография показана в тех затруднительных случаях, когда прочие методы урологического обследования не позволяют распознать заболевания почек и верхних мочевых путей. Это в первую очередь относится к тем заболеваниям, при которых на экскреторной уро-грамме не видно выделения контрастного вещества в результате нарушенной функции почки, а ретроградную пиелографию выполнить невозможно из-за малой емкости мочевого пузыря, непроходимости мочеточника. Основным показанием к пункционной чрескожной антеградной пиелографии является гидронефроз, гидроуретер или подозрение на эти заболевания, когда другие методы исследования ее не позволяют правильно поставить диагноз (рис. 54, 55).
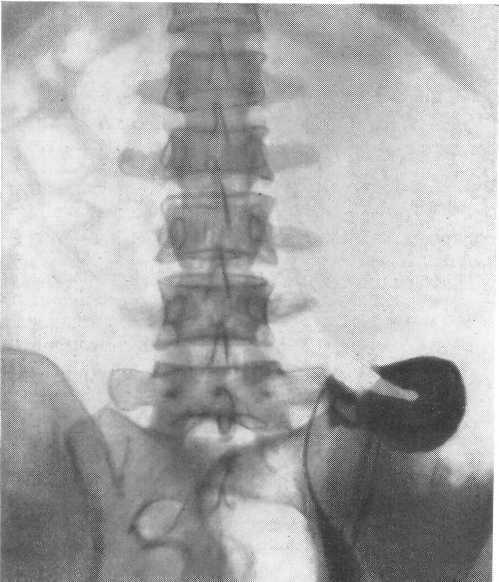
Рис. 54. Уретерограмма. Дефекты наполнения нижней части мочеточника.
Иногда только благодаря антеградной пиелографии представляется возможность распознать новообразование лоханки или опухолевый им-плантат в мочеточнике. Далее, антеградная пиелография показана в случаях, когда другими методами исследования невозможно установить уровень стеноза мочеточника, а также протяженность облитерации мочеточника либо структуры его, что весьма важно для решения вопроса о виде и характере предстоящей восстановительной операции (резекция мочеточника с уретероцисто-неостомией, интестинальная пластика мочеточника и др.).
До антеградной пиелографии производят обзорный снимок и экскреторную урографию, так как с их помощью могут быть выявлены контуры почки, а при сохранившейся еще некоторой функции почки и тень лоханки. Оценка этих предварительных рентгенограмм в отношении размера, формы и положения почки может иметь существенное значение при выборе места пункции лоханки.
Следует иметь в виду, что антеградная чрескожная пиелография не всегда может быть выполнена, так как возможны случаи, когда не удается произвести пункцию лоханки. Так, Casey и Coodwin (1955) сообщили, что из 55 больных у 7 они не смогли пунктировать лоханку. По данным А. Я. Пытеля и Ю. А. Пытеля (1966), среди 86 больных не удалось пунктировать лоханку у 8, а у остальных 78 больных пункция лоханки была произведена легко. Для чрескожной антеградной пиелографии может быть использован вместо жидких контрастных веществ газ (кислород, углекислота), и тогда такое исследование носит название антеградной пневмопиелографии.
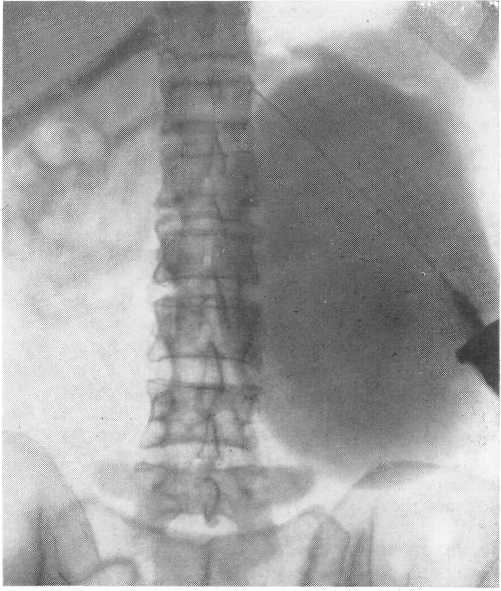
Рис. 55. Антеградная пиелограмма. Гидронефроз.
Антеградную пиелографию с введением контрастного вещества в лоханку по пиело(нефро)стомическому дренажу производят обычно в послеоперационном периоде. Результаты этого исследования позволяют судить о морфологическом и функциональном состоянии верхних мочевых путей.
При производстве антеградной пиелографии больной не должен испытывать неприятных ощущений. Для того чтобы избежать при антеградной пиелографии повышения внутрилоханочного давления выше допустимого, следует пользоваться шприцем без поршня; при этом контрастное вещество из шприца проникает в лоханку самотеком.
Антеградная пиелография является при соответствующих показаниях ценным диагностическим методом. Она не заменяет, а дополняет основные методы рентгенодиагностики заболеваний почек и верхних мочевых путей.
Уротомография
Уротомография представляет собой метод послойной рентгенографии почек, мочевых органов и органов забрюшинного пространства.
Впервые томография была применена в урологической практике Deutschmann (1939). В Советском Союзе этот метод стал внедряться Ю. Г. Единым и Л. К. Лиссовой (1954).
Чаще применяют продольную, нежели поперечную, томографию.
При послойном рентгенологическом исследовании удается избирательно получить на рентгенограмме тени органов, находящихся в исследуемом
слое, причем фиксированная на пленке тень является проекцией той части органа, которая попадает в томографический слой — „томографический срез".
Самым важным срезом при томографии почек — нефротомографии — является тот, который проходит через ворота почки, лоханку и почечную паренхиму. Такой срез называется основным томографическим срезом почки. Помимо основного среза, производят дополнительные с разностью срезов 0,5 см. Так как эти 0,5 см равнозначны для пространства выше и ниже основного среза, то томографический шаг 1 см можно считать вполне достаточным для детального исследования почек и нижних мочевых путей; при таком томографическом шаге удается уловить возможные изменения на томограммах. Специальной подготовки больного для уротомографии не требуется.
Располагая данными уротомографии, произведенными на боку и в дорсо-вентральном положении, можно по двум проекциям представить объемное изображение органа, что весьма важно для топической диагностики. Особенно четко это может быть представлено в сочетании продольной томографии с поперечной томографией, и в этом отношении поперечная томография должна найти более широкое применение в урологической практике.
Помимо томографического исследования почек, послойный метод рентгенографии может быть с успехом применен для исследования мочеточника, мочевого пузыря и предстательной железы.
Обзорная нефротомография позволяет определить размеры, форму и расположение почек, их поверхность, отдифференцировать опухоль внутри-почечную от внепочечной, камни мочевой системы от петрифицированных лимфатических узлов брыжейки и камней желчного пузыря. С помощью томографии удается также диагностировать так называемые невидимые камни, которые невозможно выявить на обзорных рентгеновских снимках, а также камни мочеточника, тени которых накладываются на тени костей. Томография является лучшим методом для определения локализации металлических инородных тел в почке и околопочечной клетчатке; этот метод дает ясные указания о глубине залегания инородного тела и отношении его к окружающим органам. Все эти вопросы можно решить с помощью томографии даже в амбулаторной практике, не прибегая к специальным инструментальным методам исследования.
Для лучшего выявления теней почек предложены различные комбинации уротомографии с другими методами рентгеновского исследования мочевых путей и забрюшинного пространства. Чаще всего уротомография сочетается с экскреторной урографией, пневморетроперитонеумом и ретроградной пиелографией (рис. 56).
Заслуживает особого внимания нефротомография с предварительным введением в ток крови рентгеноконтрастного вещества, что позволяет получить на томограммах более отчетливые тени почек. В этом случае томографию производят тотчас после внутривенного введения контрастного вещества. Эта методика позволяет дифференцировать опухоли почек от кист. При почечной солитарной кисте или поликистозной почке тень ее менее интенсивна, чем тень самой почечной паренхимы, и имеет более четкие контуры, чем опухоль; иногда почечные кисты дают двойную тень. С помощью нефротомографии удается различить кальцификацию опухоли почки от кальцификации почечной паренхимы, а иногда диагностировать туберку-лому почки, не соединяющуюся с лоханкой. Нефрография позволяет в некоторых случаях диагностировать аномалии почек, не прибегая к инструментальным методам исследования.
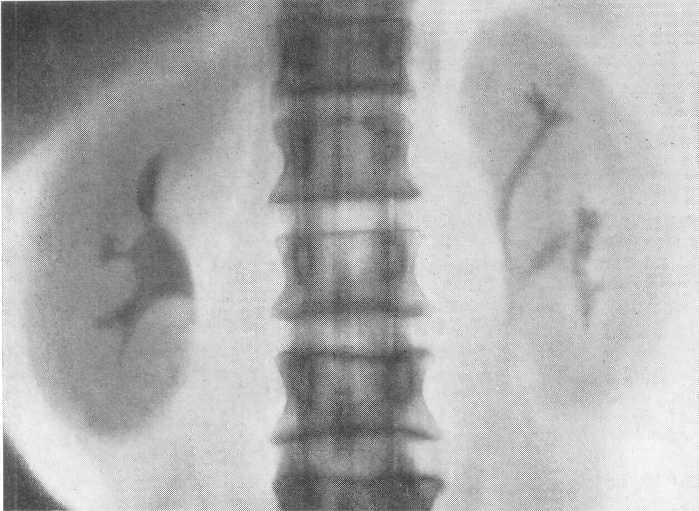
Рис. 56. Томограмма почек в сочетании с экскреторной урограммой.
Применение нефротомографии вместе с пневморетроперитонеумом, а иногда с экскреторной урографией позволяет не только выявить контуры почек и место их расположения, но и диагностировать опухоли в забрюшинной клетчатке и надпочечниках. Уротомография, производимая в различных проекциях (дорсо-вентральное положение больного и на боку), позволяет установить ее отношение к окружающим органам и тканям. Весьма часто на рентгенограммах после введения газа в забрюшинное пространство в области проекции левого надпочечника бывает видна округлая тень, которая принимается за опухоль, тогда как на самом деле есть нечто иное, как тень дна сократившегося желудка. В этом отношении томография позволяет избежать подобной диагностической ошибки, поскольку надпочечник и дно желудка находятся в различных плоскостях. В тех случаях, когда тень на томограмме остается в зоне левого надпочечника, необходимо с дифференциальной целью дать больному выпить полстакана содовой воды с лимонной кислотой; если ранее видимая тень исчезает и на ее месте появляется тень газового пузыря, то опухоль надпочечника исключается. Сочетание пневморетроперитонеума и томографии позволяет диагностировать метастазы в забрюшинном пространстве и парааортальные лимфатические узлы, какие часто наблюдаются при опухолях почки и яичка.
Томография находит применение в диагностике новообразований мочевого пузыря и предстательной железы. Томография мочевого пузыря позволяет выявить его стенки и получить изображение опухолей пузыря или простаты (аденома, рак) значительно лучше, нежели при помощи обзорной рентгенографии. При послойном исследовании мочевого пузыря диапазон томографических срезов проходит от б до 14 см от плоскости стола при дорсо-вентральном положении больного, а томографический шаг колеблется от 0,5 до 2 см. Аксимальные томограммы весьма трудны для интерпретации и поэтому малоубедительны.
Значительное расширение диагностических возможностей в распознавании новообразований мочевого пузыря возможно при комбинации томо-
графии с осадочной цистографией или томографии с пневмоциотографией либо с пневмоперцистографией.
Томография мочевого пузыря приобретает особое значение в тех случаях, когда цистоскопия по каким-либо причинам невозможна или крайне нежелательна.
Наконец, томография в комбинации с везикулографией и кислородной цистографией находит применение для распознавания заболеваний семенных пузырьков.
Несмотря на ряд ценных диагностических данных, какие позволяет получить уротомография, она, как и прочие урорентгенологические методы исследования, не лишена недостатков. Так, у 15—20% обследованных больных тени почек на обзорных нефротомограммах не выявляются, что требует применения других методов исследования. Нельзя порой отдифференцировать кисту, опухоль от одной из долек дольчатой почки. Наличие массивных адгезивных поствоспалительных процессов в паранефральной клетчатке не всегда может быть с помощью томографии отдифференцировано от опухоли. Уротомография является исследованием, которое не исключает, а лишь дополняет большой арсенал рентгенологических методов диагностики.
Пиелоскопия
Просвечивание с помощью рентгеновых лучей лоханочно-чашечной системы, заполненной контрастной жидкостью, носит название пиелоскопии. Этот метод исследования позволяет получить представление о некоторых органических и функциональных изменениях почек и верхних мочевых путей.
Впервые пиелоскопия была осуществлена в 1918 г. Magnes, а затем детально разрабатывалась Bachrach и Hitzenberg (1921), Legueu, Fey, Truchot (1926—1927) и др. В Советском Союзе В. А. Гораш (1925) был первым, сообщившим свои наблюдения над пиелоскопией.
Несмотря на то что пиелоскопия позволяет иметь ценные данные для распознавания некоторых органических и особенно функциональных заболеваний почек и верхних мочевых путей, применение ее в широкой урологической практике все же ограничено. Ретроградное введение контрастного вещества в верхние мочевые пути не может быть безразличным для больного, как и сама катетеризация мочеточника; в результате этого может иметь место искажение нормальной динамики опорожнения чашечек, лоханки и мочеточника, а отсюда ложное представление о функциональном состоянии верхних мочевых путей. Напротив, все более широкое внедрение в урологическую практику двух- и трехатомных высококонтрастных веществ (трийотраст, кардиотраст и др.) создает благоприятные условия для получения на экране при пиелоскопии отчетливых изображений лоханки после введения в ток крови упомянутых рентгеноконтрастных веществ. Такой вид экскреторной пиелоскопии, при котором исключаются какие-либо механические влияния на мочевые пути, позволяет иметь истинное представление о функциональном состоянии верхнего мочевого тракта. Вследствие этого экскреторная пиелоскопия заслуживает внимания, тем более что она фактически сочетается с экскреторной урографией.
Однако все большее внедрение в урологическую практику урокимо-графии и особенно урокинематографии ограничивает применение пиелоскопии, поскольку эти методы исследования позволяют получить более точные данные о состоянии нервно-мышечного тонуса верхних мочевых путей.
Урокимография
Урокимография — рентгенодиагностический метод, позволяющий получить данные о сократительной функции верхних и нижних мочевых путей, их уродинамике. Урокимография была впервые выполнена в 1933 г. Holland, Sack и Wiillenweber. В 1935 г. Takahaschi, Ichikawa и Aikawa сообщили об аналогичных исследованиях, внеся в них некоторую модификацию. Из отечественных авторов С. И. Финкельштейн был первым, внедрившим у нас этот метод и показавшим большое значение рентгенокимографии в урологической диагностике. Большой вклад в разработку урокимографии внес бельгийский уролог Gregoir (1953).
Принцип урокимографии заключается в изучении сократительной способности верхних мочевых путей при помощи подвижной кимографической решетки, расположенной между больным и рентгеновской пленкой. Движущаяся решетка кимографа запечатлевает на пленке сокращения стенок лоханки и мочеточника в виде различной величины зубцов, дающих представление о силе и глубине сократительной их способности.
Волна сокращений верхних мочевых путей распространяется к мочевому пузырю с большой скоростью (в среднем 2 см/сек), нежели движение решетки (0,28—0,58 мм/сек), благодаря чему волна сокращений верхних мочевых путей последовательно пересекает все щели решетки.
Проходящий через каждую щель пучок от лучей фиксирует на пленке моменты систолы и диастолы лоханки и мочеточника. Систолическая фаза представлена в виде пропусков, а диастолическая — в виде выступов, зубцов (рис. 57, а, б).
Так как нормальные сокращения почечной лоханки и мочеточника повторяются каждые 5—10 секунд, то для получения изображения нескольких сокращений верхних мочевых путей длительность урокимографии составляет 20—30 секунд.
Урокимография позволяет определить направление волн сокращения, размер этого сокращения, скорость амплитуды сокращений на всех точках мочевых путей. При нормальном физиологическом направлении волны сокращения, уровни зубцов сверху вниз приближаются к нижнему краю щели. В случае ретроградного распространения волн на урокимограмме получается обратное соотношение. Ритм сокращения верхних мочевых путей определяется по ширине зубцов и длине выемок между ними. При ритмичном сокращении на рядом расположенных полосах урокимограмм наблюдаются одинаковое число зубцов и одинаковые расстояния между перехватами. Нередко удается наблюдать при нормальном состоянии верхних мочевых путей неодинаковый ритм сокращений на всем протяжении мочеточника. Это объясняется тем, что мочеточник сокращается не по классическому типу перистальтики, а по цистоидному типу, когда происходит поочередное опорожнение цистоидов. Поэтому в расширенных участках мочеточника соответственно месту расположения цистоидов в момент наполнения их мочой, содержащей контрастное вещество, тонус снижен и ритм сокращений этого участка мочеточника становится медленнее. Высота зубцов позволяет судить о глубине амплитуды сокращений, при нормальных условиях она равна 3—4 мм. При стенотических поражениях характерны очень высокие зубцы, при атонии мочевых путей — отсутствие зубцов.
Сокращения чашечек урокимографически обнаружить почти не удается. С этой целью приходится прибегать к серийной экскреторной уро-графии или серийной ретроградной пиелографии. Однако более ценные результаты удается получить при помощи урокинематографии.
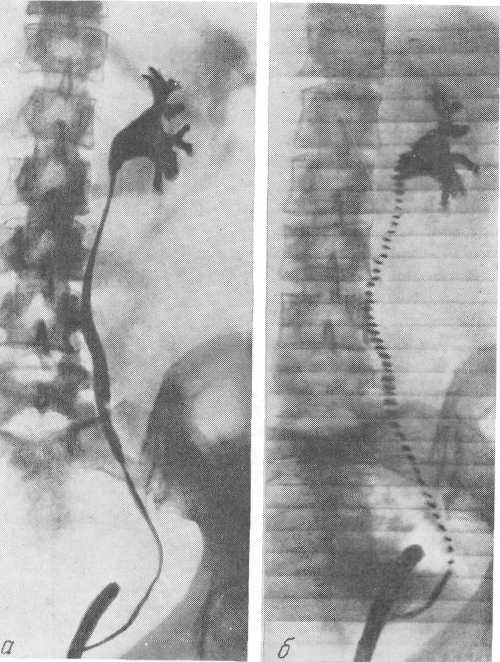
Рис. 57. Нормальная пие-лоуретерограмма и уро-кимограмма (а, б).
Урокимография показана во всех случаях, когда предполагается нарушение тонуса верхних мочевых путей. Особо важную роль она играет в решении вопроса о характере оперативного пособия при таких заболеваниях, как гидронефроз, гидроуретер, ахалазия мочеточников, пузырно-мочеточниковый рефлюкс и т. п.
Много реже приходится прибегать к урокимографии для диагностики заболеваний нижних мочевых путей, поскольку современная урология для их распознавания располагает другими, более точными и более простыми методами (цистометрия, полицистография и др.).
Пневморен, пневморетроперитонеум,
пневмопарацистография
При необходимости иметь отчетливое представление о наружных контурах почек, надпочечников, мочевого пузыря, простаты применяют различные методы инсуффляции газа в забрюшинное или околопузырное жирно-клеточное пространство с последующей рентгенографией. Наибольшее распространение получили пневморен, пресакральный пневморетроперитонеум и пневмопара(пери) цистография.
Впервые Rosenstein в 1921 г. предложил вводить с диагностической целью в околопочечное пространство воздух при помощи пункции. В 1924 г. Л. С. Файн на XVI съезде российских хирургов предложил с той же целью вводить в околопочечную клетчатку кислород или углекислый газ.
В настоящее время в качестве газообразных веществ, вводимых в за-брюшинное пространство, применяют кислород, углекислый газ. Применять воздух, азот, гелий не следует, так как введение их может привести к газовой эмболии.
Газ в забрюшинную клетчатку вводят с помощью различных приспособлений. Чаще всего для этой цели используют аппарат для наложения искусственного пневмоторакса либо два бобровских аппарата, соединенных резиновой трубкой, один из которых наполнен стерильной жидкостью, а другой — вводимым больному газом; наконец, вводят газ при помощи шприца Жанэ, соединенного трехходовым краном с кислородной подушкой и системой для введения газа больному.
Введение газа больному должно производиться под контролем гемо-динамических показателей (пульс, артериальное давление, аускультация сердца и т. д.). Перед исследованием должны быть приготовлены соответствующие лекарственные препараты для борьбы с возможными осложнениями (эмболия, коллапс).
Все методы исследования, связанные с введением газа в забрющинное пространство, должны иметь строгие показания; они могут применяться только тогда, когда при помощи других методов невозможно поставить полный и правильный диагноз.
Противопоказаниями к пневморену являются: тяжелое состояние больного, острые воспалительные процессы в забрюшинной и параренальной клетчатке, злокачественные опухоли почки весьма больших размеров.
Пресакралъный пневморетроперитонеум. Под пневморетроперитонеу-мом понимают введение газа (кислород, углекислота) в рыхлую пресак-ральную клетчатку, которая связана с различными слоями ретроперито-неального пространства. Пресакральный пневморетроперитонеум, предложенный в 1947 г. Ruiz—Rivas, нашел весьма широкое распространение в урологии.|
Противопоказаниями к пневморетроперитонеуму являются: общее тяжелое состояние больного, сердечно-сосудистая декомпенсация, острые воспалительные заболевания анальной области, пресакральной и забрюшинной клетчатки, капилляротоксикоз, пониженная свертываемость крови, тяжелые формы атеросклероза (повышенная хрупкость сосудов), большие опухоли почек.
Относительными противопоказаниями служат: значительное варикозное расширение вен прямой кишки и таза, тяжелые формы гипертонической болезни. При указанных страданиях пневморетроперитонеум должен производиться с большой осторожностью.
Осложнения при пневморетроперитонеуме связаны с распространением кислорода по промежности (подкожная эмфизема), в поддиафрагмальное пространство (затрудненное дыхание, боли в эпигастральной области, подреберьях, плече), в средостение и на шею (боли за грудиной, хриплый голос, боли при глотании). Эти относительно легкие осложнения проходят по мере рассасывания кислорода. Много реже наблюдается прокол прямой кишки, пункция брошины с последующим пневмоперитонеумом; эти осложнения также часто проходят бесследно.
Среди тяжелых осложнений необходимо отметить газовую эмболию и коллапс. Проникновение газа в кровяное русло обусловлено главным образом нарушением методики исследования (применение воздуха, азота и других неиндифферентных газов, быстрое изменение положения больного во время инсуффляции газа, быстрое введение газа в забрюшинное клетчаточное пространство, недоучет противопоказаний).
При первых признаках эмболии необходимо больного сразу уложить на левый бок.
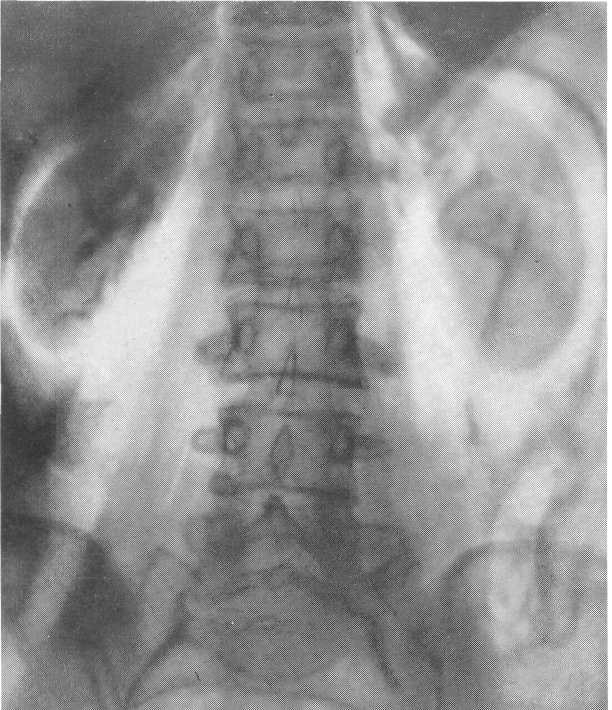
Рис. 58. Пресакральный пневморетроперитонеум в сочетании с экскреторной урографией (норма).
Пневморетроперитонеум позволяет получить хорошее изображение контуров почек и надпочечников, особенно если данное исследование сочетается с экскреторной урографией, ретроградной пиелографией и томографией, а иногда с ангиографией. В комбинации с томографией пневморетроперитонеум дает наиболее четкие изображения (рис. 58).
Проникновение газа в паранефральное пространство указывает на наличие рубцово-воспалительных изменений или опухолевой инфильтрации в этой области.
Пневморетроперитонеум содействует распознаванию аплазии и гопоплазии почки, сморщенной почки, опухоли и кисты почки при условии экс-траренального их роста, а также новообразований надпочечников. Применение пневморетроперитонеума в диагностике почечного туберкулеза, нефролитиаза, гидронефроза следует считать излишним. Даже в тех случаях, когда пневморетроперитонеум дает отчетливые диагностические признаки при таких страданиях, как нефротиаз, пиелонефротическая сморщенная почка, аномалии почек (подковообразная почка, тазоводоистопированная почка и др.), показания к нему должны быть максимально сужены, ибо и эти заболевания, и аномалии легко могут быть распознаны обычными методами, без каких-либо осложнений.
Единственными заболеваниями, при которых пневморетроперитонеум незаменим, являются опухоли надпочечников и новообразования клет-чаточных забрюшинных пространств. Благодаря этому методу исследования удается дифференцировать указанные новообразования от опухолей почки, поджелудочной железы и органов брюшной полости. В случае нефроптоза тень надпочечника всегда находится на своем обычном месте и никогда не смещается вместе с почкой, в то же время почка может быть смещена книзу за счет давления на нее опухоли надпочечника.
Ввиду значительного непостоянства анатомического положения, размеров и форм надпочечников можно с известной осторожностью ставить диагноз об их патологических изменениях.
Иногда при пневморетроперитонеуме можно наблюдать в области левого подреберья округлую интенсивную тень, редко превышающую 4—5 см в диаметре. Эту тень легко принять либо за опухоль надпочечника — феохромоцитому, либо за опухоль верхнего полюса почки, либо параганглиому. Эта ложная тень обусловливается спавшимся, сократившимся „голодным" желудком.
За последние годы предложено несколько модификаций пневморетро-перитонеума. Так, Р. В. Арсеньев (1958) предложил вводить кислород в забрюшинное пространство через запирательные отверстия, взяв за основу метод А. Л. Стуккея— новокаиновую блокаду околопузырной клетчатки через foramen obturatorium.
После прокола запирательной мембраны анестезируют раствором новокаина паравезикальную клетчатку, а затем вводят в нее кислород в количестве 300—500 см3 с каждой стороны. На произведенных тут же рентгенограммах бывают видны наружные контуры мочевого пузыря. Если это исследование сочетается с введением кислорода и в мочевой пузырь, то ясно вырисовываются внутренние контуры пузыря, что позволяет распознать локализацию и протяженность новообразовательного в нем процесса. В последующем кислород постепенно распространяется кверху в ретроперитонеальную и паранефральную клетчатку; сделанный в это время снимок позволяет запечатлеть контуры почек, надпочечников и других органов.
С целью получения рентгеновского изображения наружных контуров мочевого пузыря пользуются методикой, предложенной Trus, Paleirac и Grasset (1962); эта методика парацистографии является наиболее простой по технике ее выполнения и дает хорошие результаты. Сейчас же над симфизом производят под новокаиновой анестезией пункцию брюшной стенки в перпендикулярном направлении, а затем направляют иглу параллельно задней поверхности лобкового сочленения. Этим удается легко проникнуть в ретциево пространство, а затем, подвигая иглу книзу, нежно перфорировать lig. pubo-vesicale. После этого по игле вводят в клетчатку 500— 600 см3 кислорода. Вводить газ следует с теми же предосторожностями, как и при пресакральном пневморетроперитонеуме.
Позадилобковую парацистографию следует признать более совершенной и более безопасной по сравнению с надлобковым введением газа в околопузырную клетчатку.
Наиболее отчетливые изображения стенок пузыря удается получить при сочетании парацистографии с кислородной цистографией и тазовой флебографией.
Пресакральный пневморетроперитонеум, пневморен, пневмопарацис-тография являются ценными методами исследования, позволяющими в ряде случаев разрешать сложные вопросы диагностики и выбора тактики лечения.
Почечная ангиография
Почечная ангиография, широко известная под названием транслюмбаль-ной и трансфеморальной аортографии, была предложена Dos-Santos в 1929 г., Ichikawa в 1938 г. и Seldinger в 1953 г.
В нашей стране почечная ангиография была внедрена в практику урологической клиникой II Московского медицинского института с 1955 г. (А. Я. Пытель и Н. А. Лопаткин).
В зависимости от способа введения в аорту контрастного вещества различают транслюмбальную аортографию (Dos-Santos, 1929), когда заполнение рентгеноконтрастным веществом аорты и ее ветвей осуществляется путем пункции аорты со стороны поясницы, и ретро-градную(трансфеморальную) аортографию (Ichikawa, 1938; Seldinger, 1953), при которой контрастное вещество вводят в аорту путем пункции бедренной артерии с проведением по ней катетера до уровня отхождения от аорты почечных артерий (середина тела I поясничного позвонка).
Эти два метода ангиографии применяются чаще всего.
Почечная ангиография является ценным функциональным и морфологическим методом диагностики. Помимо выяснения особенностей ангио-архитектоники, она позволяет определить функциональную способность почек в тех случаях, когда другими методами исследования сделать это не удается. Почечную ангиографию следует применять тогда, когда другие общепринятые методы рентгенодиагностики не в состоянии установить характер заболевания. Почечная ангиография не исключает диагностические возможности ретроградной пиелографии или экскреторной урогра-фии; она дополняет их либо приходит им на смену там, где они оказываются несостоятельными.
ПОКАЗАНИЯ
Почечная ангиография показана: а) когда невозможно произвести ретроградную пиелографию, а экскреторная урография не устанавливает вида и степени заболевания; б) в случаях почечной гематурии, этиологию которой нельзя установить другими методами; в) при подозрении на опухоль почки, преимущественно в корковом веществе ее; г) при необходимости дифференцировать опухоль почки от кисты ее; д) при гидронефрозе с целью определения этиологии его, степени сохранности почечной паренхимы и допустимости резекции добавочного сосуда; е) при туберкулезе почки, когда решается вопрос о возможности и уровне резекции в зависимости от ангиоархитектоники ее; ж) при сложных аномалиях почек; з) при гипертонии неясной этиологии; и) при нефрогенной гипертонии для установления ее вида, характера поражения почечной артерии (стеноз, атероматоз, аневризма и др.); к) при опухолях надпочечника и других забрюшинных новообразованиях.
ПРОТИВОПОКАЗАНИЯ
Транслюмбальная пункция аорты противопоказана при резко выраженном атеросклерозе ее. Повышенная чувствительность организма к йоду и резко выраженный тиреотоксикоз, прогрессирующая тяжелая почечная недостаточность, тяжелая степень недостаточности печени, активный туберкулез легких и тяжелая степень сердечно-сосудистой недостаточности являются противопоказанием к почечной ангиографии.
С целью выявления возможной идиосинкразии к йоду обязательно необходимо предварительное проведение пробы на скрытую повышенную чувствительность каждого больного к йоду.
Метод Зельдингера, заключающийся в чрескожной пункции бедренной артерии специальной иглой и введении по ней проводника для продвижения по нему полного зонда в брюшную аорту, весьма хорош и находит широкое применение в наших лечебных учреждениях.
После транслюмбальной аортографии, в зависимости от самочувствия больного, ему разрешают ходить на 2-е сутки, а после трансфеморальной аортографии — на 4-е сутки. На протяжении ближайших 3—5 дней следует производить больным обычные анализы мочи и крови.
При производстве серийной почечной ангиографии представляется возможность судить о четырех фазах циркуляции контрастной жидкости в почке и мочевых путях. Вначале получается изображение почечных артерий и их ветвей — артериограмма (рис. 59), затем изображение почечной паренхимы в виде плотной тени — нефрограмма (рис. 60), далее удается зафиксировать момент оттока по венам контрастной жидкости — венограмма ш,н&копец,экскреторнаяурограммаМзучение всех стадий циркуляции контрастной жидкости в почке имеет большое диагностическое значение и облегчает постановку диагноза.
АНГИОГРАФИЧЕСКИЕ ПРИЗНАКИ
НОРМАЛЬНОЙ ПОЧКИ
Артериальное кровоснабжение почечной паренхимы состоит как бы из двух зон: передней, более обширной, и задней, менее обширной. Диаметр артериальных сосудов постепенно равномерно суживается от центра к периферии, при этом калибр сосудов в одноименных зонах почки одинаков. Наибольшая изменчивость сосудистой архитектоники отмечается на полюсах почки, с чем следует считаться при интерпретации ангиограмм, равно как и при резекции почки. Так, например, одна из основных ветвей почечной артерии может у ворот почки делиться на 2—3 сосуда, из которых каждый направляется к соответствующему сегменту почки. Распределение артерий не всегда строго соответствует дольчатости, выраженной иногда у некоторых больных. Артерии в почке могут распределяться по магистральному и рассыпному типу. У одного индивидуума может наблюдаться тот и другой вид распределения артерий в почках.
ОСЛОЖНЕНИЯ
При почечной ангиографии, как и при всяком другом методе контрастной рентгенодиагностики в урологии, возможны те или иные осложнения. Экс-травазальное проникновение контрастной жидкости в окружающую аорту клетчатку возникает тогда, когда выскальзывает игла из аорты в момент введения в нее контрастной жидкости. Это осложнение не вызывает сколько-нибудь серьезных последствий. Возникающие при этом боли в поясничной области исчезают через 30—50 минут, а контрастная жидкость из пара-аортальной клетчатки рассасывается в течение б часов.
Наиболее частым последствием пункции аорты является кровоизлияние вблизи нее. Осложнение это нетяжелое и не требует специальных мероприятий. Оно чаще всего наблюдается у больных с резко выраженным атеросклерозом аорты.
В литературе описано несколько случаев параплегии, возникшей вскоре после транслюмбальной аортографии. Эти, как и другие, осложнения связаны не столько с самим методом, сколько с нарушением техники его вы полнения, несоблюдением противопоказаний к нему. Наконец, описаны случаи острой почечной недостаточности после почечной ангиографии — тубулярный некроз, проявляющийся с геморрагическим диатезом. Это осложнение наблюдалось у больных, у которых до исследования имелась значительно выраженная функциональная неполноценность почек, у которых, следовательно, были противопоказания к этому методу исследования.
Статистические данные показывают, что осложнения после абдоминальной аортографии наблюдаются у 1% больных, а летальные исходы, связанные с этим видом исследования, у 0,1—0,28% (McAfee, 1957; Morino, 1960; Tille, 1961).
При надлежащей подготовке больного к ангиографии, правильной технике проводимого исследования, соответствующем выборе контрастного вещества и строгом соблюдении установленных показаний и противопоказаний к применению аортографии можно избежать тяжелых осложнений и летальных исходов.
Рис. 59. Почечная ангиограмма (по Сельдингеру).
