
Lobzin-Infektsionnye_bolezni
.pdfсии спорадических случаев и эпидемических вспышек арбовирусных инфекций, характерных для южных регионов (восточный энцефаломиелит лошадей, геморрагическая лихорадка Крым-Конго, лихорадка Западного Нила, энцефа лит Поуссан, лихорадка долины Рифт, лихорадка паппатачи и др.).
В процессе эволюции и хозяйственной деятельности человека стали со здаваться переходные типы очагов арбовирусных инфекций с измененными компонентами биогеоценоза и вторичные, антропургические очаги, расположенные вблизи населенных пунктов. В этих очагах дополнительным резервуаром инфекции становятся домашние животные (клещевой энцефалит, энцефалит Сент-Луис, лошадиные энцефаломиелиты), а при некоторых арбовирусных инфекциях (лихорадка денге) основным резервуаром инфекции в городских и сельских очагах является человек.
Вторичные вирусные менингиты, менингоэнцефалиты и энцефаломиелиты отмечаются и при других, распространенных повсеместно, вирусных инфекциях, способствуя более тяжелому их течению и ухудшению исходов болезни. Наибольший удельный вес в общей структуре нейровирусных поражений приходится на паротитную и энтеровирусные инфекции (табл. 11). Тяжелое течение некоторых инфекций, осложненных менингоэнцефалитом и энцефаломие литом, сопровождается значительной летальностью (герпетические, коревой, краснушный, гриппозный, полиовирусный, энтеровирусный у новорожденных) или инвалидизацией.



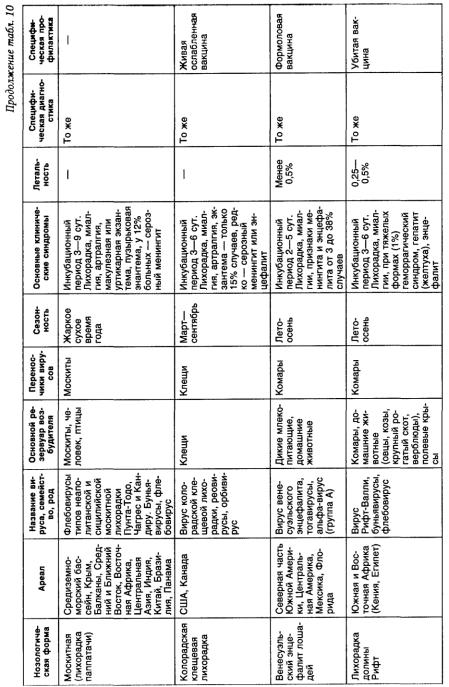


ЯПОНСКИЙ ЭНЦЕФАЛИТ
Японский энцефалит (encephalitis Japonica) — острое природно-очаговое инфекционное заболевание, вызываемое арбовирусами, клинически проявляюще еся признаками менингоэнцефаломиелита. Переносчики вируса — комары, резервуар вируса в природе — птицы и животные.
Исторические сведения. Заболевание распространено в странах Юго-Восточной Азии, расположенных по берегам Тихого океана (Япония, Корея, Вьетнам, Китай, Индия и др.), также в России — в южных районах Приморско го края. Несмотря на давнюю регистрацию эпидемических вспышек тяжелых нейроинфекций, заболевание было выделено как отдельная нозологическая форма в Японии после эпидемии, охватившей семь тысяч человек и ставшей национальным бедствием [Takaki, 1926; Hayashi, 1934; Kaneko et ab., 1936|. В российском Приморье этиология, пути передачи, резервуар инфекции при вспышках осенне-летних энцефалитов были расшифрованы в 1938— 1940 гг. Е. Н. Павловским, А. А. Смородинцевым, А. К. Шубладзе, В. Д. Неустроевым, клинические проявления описаны А. Г. Пановым, П. М. Альперовичем, И. С. Глазуновым.
Этиология. Возбудитель японского энцефалита относится к семейству Тоgaviridae, роду Flavivirus (группа В). Его размеры не превышают 15—22 нм. Весьма устойчив во внешней среде.
Кипячением убивается в течение 2 часов. Спирт, эфир и ацетон оказывают угнетающее действие на активность вируса лишь спустя 3 дня. При отрицательных температурах может сохраняться до 395 дней.
Эпидемиология. Японский энцефалит — природно-очаговое заболевание. Природные очаги расположены в луговых, низинных, болотистых местностях и на скалистых побережьях моря. Резервуаром вируса являются птицы и дикие животные, в антропургических очагах — домашние животные. Переносчики - кровососущие комары Culex trithaeniorhynchus, C.pipiens pattens, Aedes togol, Aedes japonicus и др. Механизм передачи возбудителя трансмиссивный. Заражение людей происходит в период массового лета комаров (август-сентябрь).
Патогенез и патологическая анатомия. Развитие заболевания зависит от количества и вирулентности штамма вируса и естественной резистентности и иммунных показателей зараженного организма. В благоприятных случаях вирус гибнет уже в месте инокуляции или крови человека, поэтому в эпидемических очагах инфекции значительная часть населения имеет приобретенный иммунитет. В неблагоприятных случаях происходит вирусемия, затем вирус ге матогенным и невральным путем попадает в паренхиму головного и спинного мозга, где происходит его размножение. Это приводит к генерализованному капилляротоксикозу с небольшими кровоизлияниями в серозных и слизистых оболочках (эпикарда, желудочно-кишечного тракта и др.), но наиболее тяжело поражается нервная система — кора больших полушарий, подкорковые отделы, базальные ганглии и вегетативные центры. Развиваются экссудативно-пролиферативный процесс, дегенерация нервных клеток с гибелью нейронов, отек и набухание головного мозга.
Симптомы и течение. Инкубационный период продолжается 5—14 дней. Болезнь начинается, как правило, остро с появлением синдрома общей интоксикации и быстрым развитием синдромов тяжелого диффузного менингоэнце-фалита, реже — менингоэнцефаломиелита.
Продромальные явления не часты, за 1—2 дня до острого начала могут от мечаться общая слабость, разбитость, снижение работоспособности, головные боли и т. п.
Синдром общей интоксикации. В первый день болезни возникает фебрильная лихорадка (39—41° С), достигающая максимума ко второму дню и продолжающаяся в течение 7—12 дней, а при осложнениях — больше месяца. Это сопровождается ощущением жара или озноба, резкой слабостью, разбитостью, головной болью в лобной и височной областях, миалгиями (особенно поясничных и икроножных мышц). При осмотре больного отмечаются интенсивная гиперемия кожи лица и видимых слизистых, конъюнктивит, нередко розеолезная или петехиальная сыпь, вегетативные расстройства (общий и регионарный гипергидроз, усиление саливации и др.), брадикардия или тахикардия (лабильность ритма пульса, артериальное давление обычно нормальное, но с уменьшением пульсового давления). Характерно тахипноэ (до 30 и более дыханий в мин), в легких могут выслушиваться сухие хрипы. Могут выявляться признаки токсического поражения печени и почек: иктеричность склер, болезненность при пальпации в правом подреберье, потемнение мочи за счет уробилина, в моче — белок до 0,99%, эритроциты, зернистые цилиндры. Упорные запоры. В периферической крови: нейтрофильный лейкоцитоз (до 10—15 тыс.) с резким сдвигом влево, лимфопения, анэозинофилия, повышение СОЭ до 15—30 мм/ч, повышение уровня эритроцитов и гемоглобина (за счет сгущения крови).
Менингеальный синдром развивается в 1—2-й день болезни. Характерны сильная головная боль, тошнота и рвота, головокружения, общая гиперестезия (в том числе, светобоязнь), снижение сухожильных рефлексов, ригидность затылочных мышц, симптомы Кернига и Брудзинского, иногда
— невриты лицевого, отводящего и подъязычного нервов. Давление спинномозговой жидкости повышено до 250 мм водного столба, ликвор прозрачный, цитоз от 11 до 200 клеток в 1 мкл, преобладают лимфоциты, количество белка иногда слегка повышено (до 1%), глобулиновые реакции слабоположительны.
Синдром энцефалита появляется и нарастает с первых суток болезни. Ха рактерна общемозговая симптоматика в виде нарушения сознания: с первого дня болезни резкая оглушеность, а при тяжелом течении уже на 2—3-й день развиваются сопор и кома. Сопорозное состояние перемежается с психомоторным возбуждением, бредом психозами (делириозно-аментивными, галлюцинаторнопараноидными, шизоформными и др.). Отмечаются повышение и асим метрия сухожильных рефлексов, патологические пирамидные знаки (Бабинского, Оппенгейма, Гордона и др.). Развиваются двигательные нарушения, спастические (реже вялые) парезы, параличи и судорожные
состояния. Неравномерная ригидность всех мышц (наиболее выраженная в мышцах верхних конечностей) приводит к причудливым положениям и позам. Отмечаются подер гивания мимических мышц лица, языка, губ, рук, миоклонические подергивания различных мышечных групп, затем — эпилептические и эпилептиформные припадки, тонико-клонические судороги. Наиболее тяжелое течение имеет место при появлении бульбарных расстройств, которые могут появиться с пер вого дня болезни и через 2—3 дня привести к летальному исходу. Вначале по являются расстройства глотания, фонации, артикуляции, дизартрия. Одновременно развивается тахикардия (до 120 ударов в мин), снижение артериального давления (систолическое — менее 80 мм рт. ст.), нарастает одышка (до 40— 60 в мин), затем дыхание принимает форму Чейн-Стокса. Больные погибают при остановке дыхания и сердечной деятельности.
При благоприятных исходах на 7—10-12-й день температура тела литически снижается, сознание проясняется и больные переходят в стадию реконвалесценции. Длительно сохраняются астения, сонливость, резкое похудание и истощение, из резидуальных явлений наиболее стойкими являются снижение памяти, параличи и парезы конечностей, поражение черепных нервов.
В эпидемический период наряду с клинически выраженными формами японского энцефалита отмечается значительное число легких (стертых, ати пичных, абортивных) заболеваний, характеризующихся субфебрильной лихорадкой, слабыми менингеальными симптомами, очаговой микросимптоматикой и длительным астеническим состоянием.
Осложнения. В остром периоде — отек мозга и оболочек, расстройства глотания и дыхания при бульбарном синдроме, мозговая кома с нарушением витальных функций, отек легких, в конце острого периода — пневмонии, ухудшающие прогноз заболевания.
Диагноз и дифференциальный диагноз. В период эпидемических вспышек японского энцефалита, которые в южных районах Приморья могут на блюдаться с конца августа до середины октября, диагностика клинически очер ченных форм заболевания сомнений не вызывает. Диагностика основывается на эпидемиологическом анамнезе (пребывание в природных очагах японского энцефалита), сезонности, клинических особенностях (острое, бурное начало с глубоким помрачением сознания, постоянство менингеальных явлений, на фоне которых появляются очаговые симптомы), а также на результатах серологических и вирусологических исследований. Диагностическим является четырехкратное и более нарастание титра антител к вирусу в парных сыворотках крови (взятых в первые дни болезни и через 3—4 нед.) при использовании реакции связывания комплемента (РСК), реакции подавления гемагглютинации (РПГА), реакции нейтрализации (РН). Вирус японского энцефалита можно выделить в остром периоде болезни из крови, спинномозговой жидкости, мочи, а также из мозга умерших.
Дифференциальная диагностика проводится, в первую очередь, с клещевым энцефалитом, тяжелыми формами гриппа, первичными серозными менингитами, острыми нарушениями мозгового кровообращения. От клещевого энцефалита данное заболевание отличается иной сезонностью, отсутствием вялых дегенеративно-атрофических параличей мышц верхних конечностей и шеи, значительными изменениями психики и мышечного тонуса в остром периоде, а также преобладанием более тяжелых форм заболевания. При проведении дифферен циальной диагностики в пользу японского энцефалита свидетельствуют эпидпредпосылки, преобладание глубоких расстройств сознания, гиперкинезы.
Лечение. Больные должны госпитализироваться в инфекционные стационары, имеющие реанимационные отделения, а при отсутствии таковых - в общереанимационные отделения. В отделении должна быть обеспечена защита от комаров.
В острой стадии болезни целесообразно введение противовирусных препаратов (интерферон или индукторы интерферона — циклоферон, неовир и др.). Показана дезинтоксикационная (изотонические глюкозо-солевые, белковые растворы) и дегидратационная (лазикс, маннитол и др.) терапия. В случаях гипертермии — анальгетики (анальгин, амидопирин, реопирин). При признаках отека мозга к лечению добавляются глюкокортикоиды. Показаны оксигенотерапия и гипербарическая оксигенация. При психомоторном возбуждении - оксибутират натрия, седуксен, литические смеси (промолол, тизерцин, анальгин). При острой дыхательной недостаточности - интубация или трахеосто-мия, искусственная вентиляция легких. Для предупреждения вторичной инфекции - антибиотики широкого спектра. В период реконвалесценции - витамины, ГАМК-эргические средства, прозерин, биогенные стимуляторы.
Прогноз. Высокая летальность (до 25-80%), особенно в первую неделю болезни, обусловливает сложный прогноз. В ходе болезни развивается снижение интеллекта, органические неврологические симптомы, которые сохраняются длительно, но с течением времени могут уменьшаться или исчезать.
Правила выписки. При определении сроков выписки учитывается тя жесть заболевания и тот факт, что клинические показатели выздоровления опережают угасание очагов воспаления в ткани мозга. Поэтому ориентировочные сроки стационарного лечения легких форм — до 1 мес, среднетяжелых — до 2 мес, тяжелых - до 3 мес. Выписка производится при наличии у больного удовлетворительного самочувствия, стойкой (более 10 дней) нормальной температуры тела, нормализации показателей крови, снижение числа лимфоцитов в спинномозговой жидкости до 10 и менее клеток в 1 мкл.
Диспансеризация. Лица с остаточными изменениями поражения нервной системы состоят на диспансерном наблюдении с участием невропатолога в течение года. Гражданским лицам, в зависимости от состояния больного, для проведения реабилитационных мероприятий пребывание на больничном листе может быть продлено до 1-2 мес. Военнослужащим срочной службы восстановительное лечение проводится в реабилитационных отделениях. Проходящие служ бу по контракту могут быть переведены для реабилитации в военные санатории.
Профилактика и мероприятия в очаге. В очагах японского энцефалита должен проводиться комплекс противокомарных мероприятий, направленный на уничтожение личинок комаров и окрыленных особей (в естественных заболоченностях, районах рисовых посевов, населенных пунктах) и защиту человека от нападения комаров (защитные и отпугивающие сетки, репелленты, засет-чивание окон, инсектицидные аэрозоли).
Врачебная экспертиза. Лица с выраженными остаточными изменениями нервной системы решением экспертной комиссии признаются нетрудоспособными, военнослужащие срочной службы решением ВВК признаются негодными к военной службе, к проходящим военную службу по контракту подход индивидуальный. При наличии нерезких остаточных изменений нервной системы и сохранении трудоспособности может появиться необходимость в изменении профессии, а военнослужащие летного, плавсостава и операторского профиля переводятся на работу по другой специальности.
КЛЕЩЕВОЙ ЭНЦЕФАЛИТ
Клещевой энцефалит (синонимы: весенне-летний, таежный, русский, дальневосточный; Encephalitis acarina) — природно-очаговая трансмиссивная (передающаяся клещами) вирусная инфекция, характеризующаяся преимущественным поражением центральной нервной системы. Заболевание отличается полиморфизмом клинических проявлений и тяжестью течения (от легких стер тых форм до тяжелых прогредиентных).
Исторические сведения. В таежных районах Дальнего Востока по мере активного освоения людьми этого региона в 20 гг. XX столетия все чаще стало встречаться тяжелое заболевание, проявлявшееся лихорадкой, поражением нервной системы (судороги, парезы, параличи) и н ередко заканчивавшееся летальным исходом. Первое клиническое описание этой болезни дали в 1936 -1940 гг. отечественные ученые А. Г. Панов, А. Н. Шаповал, М. Б. Кроль, И. С. Глазунов. Возбудитель клещевого энцефалита - фильтрующийся вирус - был также открыт отечественными учеными Л. А. Зильбером, Е. Н. Левковичем, А. К. Шубладзе, М. П. Чумаковым, В. Д. Соловьевым, А. Д. Шеболдаевой в 1937 г. Последующие экспедиции на Дальний Восток Е. Н. Павловского, А. А. Смородинцева, И. И. Рогозина и др. позволили изучить нозогеографические варианты болезни, выявить различные сероварианты вируса, разработать вопросы терапии и профилактики болезни.
Внастоящее время клещевой энцефалит регистрируется в Сибири, на Дальнем Востоке, на Урале,
вБеларуси, а также в центральных областях и на Северо-Западе страны.
Этиология. Вирус клещевого энцефалита (КЭ) относится к роду Flavivirus (группа В), входящему в семейство тогавирусов экологической группы арбовирусов. Выделяют три разновидности возбудителя КЭ: дальневосточный подвид, центрально-европейский подвид и возбудитель двухволнового менингоэнцефалита. Вирионы вируса КЭ имеют сферическую форму с диаметром 40 - 50 нм. Внутренним компонентом является нуклеокапсид. Он окружен наружной ли-попротеидной
