
Учебник Инфекционные болезни
.pdf
Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович |
441 |
Белозеров: «Инфекционные болезни» |
|
осложнений ГКС-терапии.
Показаны средства, улучшающие метаболизм, целесообразно применение рибоксина, ретаболила, цитохрома С и др. Плазмаферез дает некоторый положительный эффект. Проводится соответствующее лечение при осложнениях болезни. На сегодняшний день терапия холестазов малоэффективна.
Профилактика. Устранение или ограничение действия причины, приводящей к циррозу печени (снижение употребления алкоголя, вакцинация от гепатита В), своевременное распознавание и лечение хронического гепатита и жировой дистрофии печени.
11.7.Первичная гепатокарцинома
Кэтиологическим факторам, способствующим возникновению злокачественных новообразований печени, наряду с некоторыми химическими соединениями, производственными процессами, ионизирующим излучением относятся также вирусы гепатита В, С, D. Риск развития гепатоцеллюлярной карциномы (ГЦК) на фоне HBV-инфекции в 102 раза выше, чем в популяции в целом, и возрастает при активном гепатите.
Вирус гепатита С более канцерогенен, чем вирус гепатита В, в настоящее время распространенность ГЦК коррелирует с заболеваемостью HСV-инфекцией, среди этих больных факторы высокого риска развития ГЦК включают: возраст более 55 лет, мужской пол, высокую гистологическую активность процесса, высокий уровень сывороточного α-фетопротеина, сочетание с HBV-инфекцией, злоупотребление алкоголем.
По частоте развития ГЦК занимает 8-е место в мире, среди злокачественных новообразований печени на ее долю приходится 80 – 90 % всех первичных злокачественных опухолей данной локализации. Заболеваемость ГЦК у мужчин находится на 5-м месте после рака легкого, желудка, предстательной железы и колоректального рака; у женщин – на 8-м месте после рака молочной железы, шейки матки, колоректального рака, рака легкого, желудка, яичника и тела матки. В России по частоте ГЦК у мужчин занимает 16-е место, а у женщин –
15-е.
Начиная со второй половины ХХ в. частота развития карциномы постоянно возрастает, что связано с увеличением числа больных вирусным гепатитом. При этом идет прогрессивный сдвиг частоты развития ГЦК в сторону молодого возраста.
Развитие первичного рака печени следует подозревать у пациентов с циррозом печени при резком снижении ее функции, развитии острых осложнений (асцит, энцефалопатия, кровотечение из варикозно расширенных вен, желтуха) или при появлении болей в верхней части живота и лихорадке. Для ГЦК, обусловленной HCV, характерно более медленное течение, чем ГЦК другой этиологии. Выделяют узловые и диффузные формы роста карциномы.
Клиническая картина при ГЦК, развивающейся на фоне неизмененной циррозом ткани печени, характеризуется коротким анамнезом и неспецифической симптоматикой, прогрессирующей слабостью, кахексией, иногда адинамией и лихорадкой. У больных рано появляются ощущение тяжести и давления в эпигастральной области, постоянная и умеренная боль в правом подреберье. Печень быстро увеличивается, нередко это замечают сами больные. Край печени плотный и неровный. Постоянные и наиболее частые клинические признаки гепатоцеллюлярного рака печени – гепатомегалия и пальпируемая опухоль наряду с болями в верхних отделах живота. Позже появляются желтуха, асцит и расширение поверхностных вен живота.
В диагностике заболевания помогают инструментальные методы исследования: радионуклидное исследование печени более чем в 90 % случаев дает картину дефекта паренхимы, УЗИ позволяет заподозрить ГЦК в 80 – 90 % случаев.
Из возможных методов лечения современным и эффективным является полная или частичная резекция, ортотопическая или полная трансплантация печени. После резекции доли печени около половины оперированных больных живут около года. Использование адекватного отбора пациентов с ГЦК позволяет увеличить 5-летнюю выживаемость до 50 % у больных с нормальной концентрацией билирубина, без портальной гипертензии – до 70 %. Главная проблема резекции в сравнении с трансплантацией состоит в высокой частоте рецидивов,

Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович |
442 |
Белозеров: «Инфекционные болезни» |
|
которая превышает 50 % в течение 3 лет и 70 % – в течение 5 лет.
В комплексном лечении используют химиотерапию. Разрабатывается стратегия генной терапии, которая включает лекарственную сенсибилизацию с использованием «суицидных» генов, генетическую иммунотерапию, защиту нормальных тканей путем трансфера генов лекарственной полирезистентности, генную защиту (трансфер генов супрессоров опухолей), подавление онкогенов и вмешательство с целью изменения биологии опухоли (антиангиогенез).
Профилактика направлена на снижение распространения гепатитов В,СиD. Так, вакцинация против HBV-инфекции в 4 раза снижает заболеваемость ГЦК.
ВОПРОСЫ К ГЛАВЕ
1.Перечислите заболевания, при которых гепатит является нозологической формой, и заболевания, при которых он относится к синдромам основной нозологической формы.
2.Дайте классификацию вирусных гепатитов.
3.Охарактеризуйте возбудителя гепатита В.
4.Дайте характеристику эпидемиологии гепатита В.
5.Каковы основные проявления патогенеза гепатита В?
6.Охарактеризуйте патоморфологическую картину острого и хронического гепатита В, цирроза печени.
7.Варианты клинического течения гепатита В, клинические формы острой инфекции.
8.Осложнения и исходы острого гепатита В.
9.Дифференциальная диагностика и лабораторная верификация HBV-инфекции.
10.Лечение больных острым гепатитом В, «золотой стандарт» терапии.
11.Относится ли гепатит В к управляемым инфекциям?
12.Основные варианты микст-гепатита.
13.Что такое дельта-инфекция?
14.Почему гепатит С называют «ласковым убийцей»?
15.Дайте классификацию HCV-инфекции.
16.Варианты клинического течения гепатита С.
17.Дайте характеристику патогенеза и патоморфологических изменений при хроническом гепатите С.
18.Особенности лабораторной верификации гепатита С.
19.Что такое тритерапия при гепатите С?
20.Исходы гепатита С.
21.Чем клинически проявляется гепатит Е?
22.Основные современные возможности профилактики цирроза печени и первичной гепатокарциномы.
Глава 12. ВИЧ-ИНФЕКЦИЯ
ВИЧ-инфекция – медленная вирусная инфекция, вызываемая вирусом иммунодефицита человека (ВИЧ, последняя стадия которой известна как синдром приобретенного иммунодефицита – СПИД). ВИЧ передается через прямой контакт слизистых оболочек при наличии на них микроповреждений, а также через кровь, сперму, влагалищные выделения, предсеменную жидкость и грудное молоко. Заболевание имеет длящееся годами субклиническое течение.
Исторические сведения. В 1978 г. в США, Швеции, Танзании и на Гаити у мужчин-гомосексуалов и гетеросексуалов обоего пола впервые было зарегистрировано новое заболевание.
В 1981 г. Центр по контролю заболеваемости США (CDC) отмечает большое число случаев саркомы Капоши у молодых гомосексуалистов, и это редкое заболевание первоначально назвали «рак гомосексуалов» (gaycancer). На следующий год специалисты CDC выдвинули предположение о возможности распространения нового заболевания с кровью.

Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович |
443 |
Белозеров: «Инфекционные болезни» |
|
В1982 г. М. S. Gottlib ввел понятие Aquired Immune Deficienci Syndrom (AIDS) – синдром приобретенного иммунодефицита (СПИД). За год до этого он впервые с соавторами описал клиническую картину нового заболевания. В 1982 г. была также определена группа СПИД-ассоциируемых вторичных (оппортунистических) инфекций, наличие которых позволяет диагностировать новую нозологическую форму патологии человека – СПИД. Тогда же СПИД окрестили болезнью четырех «Н» – по заглавным буквам английских слов – гомосексуалисты, больные гемофилией, гаитяне и героин, выделив этим самым группы риска для новой болезни.
Вначале 1983 г. группа ученых во главе с L. Montagnier (Люк Монтанье) из Института Пастера (Франция) выделила вирус, вызывающий лимфаденопатию – характерный синдром ВИЧ-инфекции. В конце того же года об открытии вируса СПИДа объявил американский ученый R. C. Gallo (Роберт Галло).
Первоначально имел место спор о приоритете между R. C. Gallo, руководителем лаборатории клеточной биологии опухолей в Национальном институте рака в США, и L.
Montagnier, профессором вирусологии из Института Пастера во Франции. Но в 1988 г. в журнале «Scientific American» появилась первая их совместная статья, и, по признанию авторов, идея о том, что этиологическим инфекционным агентом СПИДа, вероятно, является ретровирус, принадлежит R. C. Gallo. Один из сотрудников L. Montagnier, J. Leibovich, командированный в лабораторию R. C. Gallo, передал идею во Франции сотрудникам Института Пастера. К тому времени в этом институте была создана специальная междисциплинарная группа по изучению СПИДа под руководством L. Montagnier. Во время стажировки в Великобритании он изучал вирусную РНК и обнаружил, что в результате репликации одноцепочечной РНК может образовываться двухцепочечная, что является необходимым шагом в последующей обратной транскрипции и образовании ДНК и позволяет вирусу встраиваться в генный материал клетки хозяина. Они решили проверить гипотезу R. C. Gallo, и в 1983 г. в лаборатории L. Montagnier был выделен ретровирус из клеток лимфатического узла гомосексуалиста с синдромом лимфаденопатии, страдающего СПИДом. Ученые показали, что выделенный ими вирус размножается в Т-лимфоцитах, несущих на мембране антиген CD4. В 2008 г. Л. Монтанье и его сотруднице Ф. Барре-Синусси была присуждена Нобелевская премия в области медицины и физиологии за открытие ретровируса ВИЧ, вызывающего синдром иммунодефицита человека.
В1985 г. было установлено, что ВИЧ передается через жидкие среды организма больного: кровь, сперму, секреции влагалища и материнское молоко. В этом же году разрабатывают первый тест на ВИЧ, на его основе в США и Японии начинают проверять на ВИЧ донорскую кровь и ее препараты. На следующий год кровь на ВИЧ начинают обследовать в большинстве европейских стран.
В1987 г. учреждена Глобальная программа ВОЗ по СПИДу, а Всемирной ассамблеей здравоохранения принята глобальная стратегия борьбы со СПИДом. В этом же году в ряде стран внедряется в лечение больных первый противовирусный препарат – азидотимидин (зидовудин, ретровир) компании «Глаксо Веллком».
В1988 г. 1 декабря объявлен Всемирным днем борьбы со СПИДом. В США издан закон, запрещающий дискриминацию больных ВИЧ-инфекцией.
В1989 г. разыгралась трагедия в России – в больницах Элисты, Волгограда и Нижнего Новгорода заражено ВИЧ более 200 детей. На следующий год в стране создана сеть специализированных медицинских учреждений (СПИД-центров) для профилактики и терапии ВИЧ/СПИДа.
В1990 г. в США внедрен в практику новый противовирусный препарат дидианозин (ddi, видекс), в 1992 г. – зальцитабин (хивид), в 1994 г. – d4T (зерит).
В1996 г. создана Объединенная программа ООН по СПИДу (UNAIDS), в деятельности которой участвуют все шесть агентств ООН: ВОЗ, ЮНИСЕФ, ЮНЕСКО, UNPA (Фонд ООН по народонаселению), UNDP (Фонд ООН по развитию) и Всемирный банк. В Ванкувере (Канада) состоялась очередная, XI Международная конференция по СПИДу, на которой было объявлено
оновом поколении лекарств – ингибиторах протеазы. Журнал «Тайм» объявил «человеком года» американского ученого, исследователя проблемы СПИДа Дэвида Хо, предложившего

Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович 444 Белозеров: «Инфекционные болезни»
активную антиретровирусную терапию СПИДа. Установлено, что возбудителем саркомы Капоши является один из вирусов семейства Herpesviridae.
В России эпидемия ВИЧ-инфекции началась в 1996 г. среди инъекционных потребителей наркотических средств, за год выявлено 1433 вновь инфицированных, что в 7,8 раза больше предыдущего года. В 2001 г. эпидемия достигает пика – 76,6 тыс. человек вновь выявленных больных (что в 53,4 раза больше, чем в первый, 1996 год эпидемии), среди больных в основном потребители инъекционных наркотиков. По данным Федеральной службы по контролю за наркотиками, количество наркозависимых людей за последние 10 лет в России увеличилось почти в девять раз. Однако совместными усилиями службы наркоконтроля и общественных организаций в 2004 г. удалось приостановить «наркоэпидемию».
На 1 января 2013 г. в России зафиксировано свыше 719 тыс. ВИЧ-инфицированных, показатель распространенности среди взрослых составил 1,1 %. Эпидемия в России продолжается: за последние 5 лет число ВИЧ-инфицированных увеличилось почти в 2 раза. По разным методам оценки, реальное число больных ВИЧ-инфекцией больше числа зарегистрированных и может составлять от 950 тыс. до 1 млн 300 тыс. человек.
После долгих дебатов о происхождении ВИЧ сегодня признано, что инфекция относится к типичным зоонозам, естественными хозяевами вирусов являются африканские обезьяны: для ВИЧ-1 – шимпанзе, для ВИЧ-2 – дымчатый магнобей.
Этиология. ВИЧ (HIV – Нuman Immunodeficiency Virus) открыт в 1983 г., т. е. через 2
года после того, как были выявлены первые больные с характерной клиникой. Вирус относится к подсемейству лентивирусов, семейства ретровирусов и по понятным причинам является наиболее изученным из этого семейства вирусов.
На сегодня известны следующие вирусы, вызывающие иммунодефициты:
–вирус иммунодефицита человека (ВИЧ-1), распространенный в основном в Америке, Европе, центральных, восточных и южных районах Африки;
–ВИЧ-2 – родственный обезьяньим вирус подгруппы западноафриканских Т-лимфотропных ретровирусов, выделенный в 1986 г. от больных СПИДом африканцев из Гвинеи.
Возможно одновременное существование в организме человека ВИЧ-1 и ВИЧ-2. Наружная мембрана вируса пронизана собственными белками (оболочечные белки) gp 41
иgp120 (получившими название от слова glicоprotein) c молекулярной массой 41 и 120 kD. Эти белки образуют 72 отростка на поверхности мембраны вируса, каждый состоит из 3 молекул gp120. Молекулы gp120 могут отрываться от вирусной частицы и с током крови поступать в ткани, что имеет существенное значение в патогенезе ВИЧ-инфекции. Стержневая («коровая») оболочка состоит из белка p17, оформленного в виде двенадцатигранника, и расположена на небольшом расстоянии от внешней оболочки. Внутренний нуклеотид состоит из белка p24, имеет форму полого конуса с открытым верхом и зазубренной нижней частью.
Геном ВИЧ состоит из 9749 нуклеотидов и включает в себя 11 генов, которые осуществляют контроль за экспрессией регулирующих структур (LTR).
Внутри нуклеоида, оболочка которого построена из молекул белка р24, заключены геном вируса (две молекулы РНК), белок с молекулярной массой 7 kD и комплекс ферментов: обратная транскриптаза, РНКаза, протеаза.
Геном ВИЧ состоит из двух длинных концевых повторов (LTR), 3 структурных генов (gag
– group-specific antigens, pol – polymerasae, env – envelope), характерных для всех ретровирусов,
и6 регуляторных генов (tat – transactivator of transcription, rev – regulator of expression of virus proteins, vif – virion infectivity factor, nef – negative regulatory factor, а также vpr, vpu для ВИЧ-1, vpx для ВИЧ-2 с малоизученной функцией).
Один из ключевых ферментов вируса – обратная транскриптаза (ревертаза), она обладает несколькими видами ферментативной активности:
–ДНК-полимеразная, проявляющаяся в синтезе одноцепочечной ДНК, комплементарной вирусной РНК;
–рибонуклеазная, проявляющаяся в расщеплении исходной РНК с последующим синтезом второй цепи ДНК на матрице первой;
–интегразная, проявляющаяся во встраивании проникшей в ядро клетки вирусной ДНК в

Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович |
445 |
Белозеров: «Инфекционные болезни» |
|
хромосомную ДНК.
В результате функциональной активности обратной транскриптазы образуется провирус, который длительно сосуществует с клеткой и передается во все дочерние клетки при делении.
Белки вириона в организме инфицированного человека определяют иммунный ответ с синтезом иммуноглобулинов.
Тип ВИЧ-1 в зависимости от строения фрагментов гена env имеет подтипы (клайды) А, В, С, D, Е, F, G, H, J и др., а также О (от outlier – в стороне). ПодтипыА – Нсоставляют группу М (major), в конце минувшего столетия доминирующую на Земле, причем почти половину составлял подтип С. В настоящее время в регионах мира преобладают:
–подтип А – Центральная Африка южнее Сахары и Россия;
–подтип В – Северная Америка, Европа, Австралия;
–подтип С – Южная Африка, Азия;
–подтип Е – Юго-Восточная Африка, Индонезия;
–подтип F – Южная Америка, Западная Африка.
ВИЧ теряет активность при высушивании при температуре 30 °C через 3 дня, при температуре 23 – 27 °C – через 7 дней, при 54 – 56 °C – через 5 ч. В замороженной сыворотке крови активность ВИЧ может сохраняться до 10 лет, в замороженной сперме – несколько месяцев. В естественных условиях ВИЧ в высушенном виде может сохраняться от нескольких часов до нескольких дней лишь в жидкостях, содержащих большое количество вируса (кровь, эякуляты).
ВИЧ отличает исключительно высокая генетическая изменчивость, частота генетических ошибок при репликации составляет 10– 4– 10– 5 ошибок/на ген/на цикл репликации. Иными словами, ни один ВИЧ, содержащий 104 нуклеотидов в длину, не производит при репликации вирион, в точности повторяющий родительский, что во многом связано с продуктом гена env-вируса – gp120, вариабельность аминокислотной последовательности которого составляет 5
– 20 % для изолятов одного субтипа и 25 – 35 % для разных субтипов. Исключительная генетическая изменчивость позволяет вирусу выжить в инфицированном организме, ибо всегда в огромном пуле найдется вирус, способный к эволюционному отбору.
Наряду с генетическими особенностями ВИЧ-1 имеет фенотипические различия. Так, у больных ВИЧ-инфекцией по репликативной активности выделяют а) rapid/high – высокоинфекционные, эффективно реплицирующиеся изоляты и б) slow/low – низкоинфекционные, слабо реплицирующиеся изоляты. По характеру цитопатического действия изоляты классифицируют на а) низкореплицирующиеся, не способные к образованию синцития; б) высокореплицирующиеся, не образующие синцитий, и в) высокореплицирующиеся, образующие синцитий. По тропизму классифицируют лимфоцитотропные изоляты (разгар болезни) и моноцитотропные (начальные этапы болезни).
Эпидемиология. Ретроспективные исследования позволяют полагать, что в США впервые ВИЧ-инфекция стала регистрироваться в 1979 г., в 1980 г. уже насчитывались десятки больных. Дальнейшее лавинообразное нарастание числа инфицированных и больных позволило говорить о пандемии. Истинное число ВИЧ-инфицированных и больных СПИДом в мире, по экспертным оценкам, превышает число зарегистрированных. По расчетным данным, на начало 2000 г.
вмире инфицировано 500 млн человек, хотя зарегистрировано около 46 млн. К концу столетия
вмире каждую минуту вновь инфицировалось ВИЧ 6 человек и умирало от СПИДа 5 человек.
ВИЧ передается тремя способами: при гетеросексуальных и гомосексуальных контактах, парентерально с кровью и ее препаратами и вертикально, от инфицированной матери ребенку внутриутробно, а также во время родов или вскоре после них, при кормлении грудью.
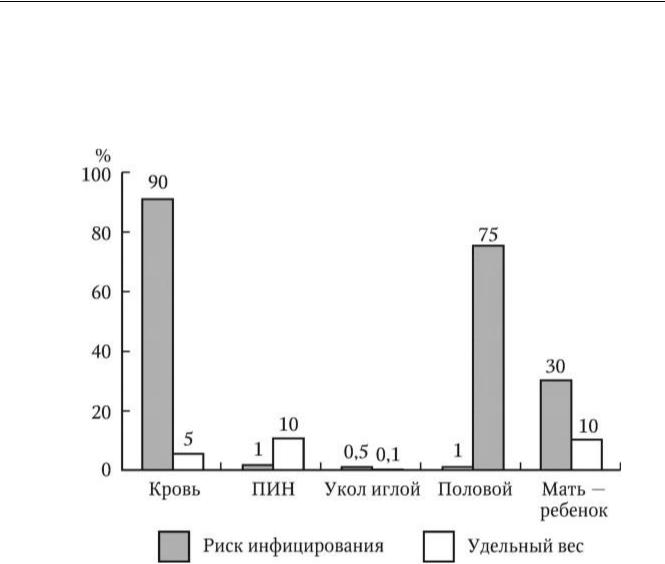
В мире с доминированием полового пути инфицирования прослеживается несоответствие между риском заражения и реальным «вкладом» различных путей инфицирования ВИЧ (рис. 22). К примеру, переливание инфицированной ВИЧ крови у 90 % рецепиентов ведет к заболеванию, но контроль за качеством переливаемой крови определяет сравнительно небольшой удельный вес этого пути инфицирования среди больных ВИЧ-инфекцией. Противоположная закономерность характерна для полового пути инфицирования.
Доминирование того или иного пути передачи варьирует в зависимости от социальных, культурных, этнических условий, особенностей уклада жизни. В США в первое десятилетие
Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович 446 Белозеров: «Инфекционные болезни»
пандемии 65 % случаев заражений приходилось на половой путь передачи, 17 % – напарентеральный при внутривенном введении лекарственных препаратов, 10 % инфицированных заражались при введении препаратов крови при гемофилии, 2 % – при переливании крови по другим причинам, в 5 – 6 % случаев причину установить не удавалось. Ситуация в мире остается прежней, и в начале нового столетия по-прежнему ведущим остается сексуальный путь передачи. Однако в России на начало нового века до 80 – 90 % всех заразившихся вновь были потребители внутривенных наркотических средств.
Рис. 22 . Риск инфицирования и удельный вес больных среди выявленных в мире (%). ПИН – потребители инъекционных наркотиков
Среди инфицированных ВИЧ обычно преобладают люди молодого возраста, но, учитывая медленное течение инфекции, в фазе СПИДа превалируют лица в возрасте 30 – 39 лет. Соотношение мужчин и женщин, по данным ВОЗ, состав ляет 10 – 15: 1, в США на мужчин приходится 93 %. В то же время в Африке в одинаковой степени инфицированы мужчины и женщины, в СНГ на долю муж чин приходится почти 2/3 случаев.
В первые же годы распространения ВИЧ-инфекции были определены группы риска: гомосексуалисты, инъекционные наркопотребители, работники коммерческого секса и лица с заболеваниями, требующими частого повторного введения крови и ее препаратов, в частности больные гемофилией.
Прослеживается взаимосвязь между распространением ВИЧ-инфекции и другими венерическими заболеваниями. Темпы распространения ВИЧ через лиц, одновременно страдающих венерическими болезнями, увеличиваются до 20 раз. Это обусловлено тем, что при многих венерических заболеваниях имеется язвенное поражение гениталий, которые облегчают проникновение вируса. Кроме того, у больных венерическими заболеваниями формируется иммунодефицит, способствующий в случае инфицирования ВИЧ более высокому риску развития болезни, чем у исходно здорового человека, что определяется меньшой дозой инфекта, необходимого для преодоления защитных барьеров. Следует отметить, что 80 % гомосексуалистов страдают различными венерическими заболеваниями.
Группу риска по ВИЧ-инфицированности составляют не только лица с беспорядочными половыми связями, но и особенно лица, находящиеся в местах лишения свободы, ибо нет в

Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович |
447 |
Белозеров: «Инфекционные болезни» |
|
мире тюрьмы, где бы не были распространены и наркомания, и гомосексуализм.
При половом пути передачи ВИЧ больные в первые 3 мес. после инфицирования, т. е. до сероконверсии, в 50 – 2000 раз опаснее для своих партнеров, чем после появления в крови антител.
Восприимчивость к вирусу здоровых людей определяется стадией болезни зараженного партнера: при интенсивной виремии выше риск заражения (рис. 23), так как в динамике развития болезни растет концентрация вируса в биологических субстратах. У детей в 80 – 90 % случаев заражение связано с инфицированием во время беременности, родов или кормления грудным молоком. Последнее обусловлено тем, что у 70 % ВИЧ-позитивных матерей вирус выявляется в молоке сразу после родов и в половине случаев через год. Примерно треть ВИЧ-инфицированных детей заражаются от матерей через молоко. Только 5 – 10 % детей инфицируются инъекционным путем, в 3 – 5 % случаев – через кровь и ее препараты.
Рис. 23 . Частота передачи ВИЧ (на 100 чел./год) от больного с различной вирусной нагрузкой на плазму
Вразвитых странах 1/4–1/3 ВИЧ-инфицированных матерей заражают детей в случаях, если не проводится медикаментозная профилактика, а в развивающихся странах – в 40 – 50 % случаев. Профилактическое лечение беременных зидовудином и назначение препарата новорожденному снижают риск его инфицирования в несколько раз.
Самый высокий показатель инфицирования ВИЧ приходится на Африку (15 % населения инфицировано ВИЧ), регионы Карибского моря и Южной Азии. Распространенность инфекции тесно связана с социальными факторами: на индустриально развитые страны приходится 6 % от всех живущих с ВИЧ и 94 % – наразвивающиеся страны. К примеру, африканцы, проживающие южнее Сахары, составляют 10 % от всего населения Земли, а среди всех ВИЧ-инфицированных 60 % – жители этого региона.
ВРоссии эпидемия началась в 1996 г. и была тесно связана с ростом в стране числа лиц, потребляющих внутривенные наркотики. В результате число ежедневно вновь выявляемых

Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович |
448 |
Белозеров: «Инфекционные болезни» |
|
инфицированных ВИЧ в 2000 г. достигло 100 человек.
Вэпидемиологическом надзоре за ВИЧ/СПИДом исключительное значение имеют принципы, лежащие в основе мониторинга эпидемии. В нашей стране по инициативе В. И. Покровского в 1989 г. были созданы центры по профилактике и борьбе со СПИДом, что позволило усовершенствовать регистрацию инфицированных и организовать меры борьбы с эпидемией.
ВРоссии эпидемия ВИЧ-инфекции продолжается. За последние 5 лет число инфицированных увеличилось с 370 до 703 тыс., в 2011 г. ежедневно вновь выявляли 170 инфицированных лиц, в 2012 г. – уже 190 человек.
По разным методам оценки, реальное число ВИЧ-инфицированных может составлять от 950 тыс. до 1 млн 300 тыс. человек. При этом, если раньше большинство заражалось при употреблении наркотиков, в последние годы в половине случаев заражение происходит половым путем при гетеросексуальных контактах, 1,5 % – при гомосексуальных контактах. В то же время удалось снизить передачу болезни от матери к ребенку, что достигнуто благодаря своевременному обследованию беременных женщин и другим мерам.
Патогенез. До настоящего времени нет единой точки зрения, которая раскрывала бы особенности патогенеза заболевания. Недостаточно ясным является пусковой и основной факторы в развитии иммунодефицита и почему человеческий организм так долго сопротивляется ВИЧ-инфекции. Тем не менее установлено, что инфекционный процесс при заражении ВИЧ носит последовательный, фазовый характер:
– связывание вириона с поверхностью клетки, рецепция вируса;
– слияние мембран вируса и клетки, проникновение вируса внутрь клетки;
– высвобождение нуклеоида и геномной РНК вируса;
– синтез провирусной ДНК по матрице геномной РНК вируса;
– интеграция генома провируса в геном клетки;
– активация процесса транскрипции с ДНК провируса, трансляция белков вируса;
– активная репликация вируса, т. е. продукция всех компонентов вируса и формирование из них зрелых дочерних вирионов;
– высвобождение вирионов и отдельных белков ВИЧ из клетки-хозяина во внешнюю среду и беспрепятственное заражение других клеток. Цитопатогенные эффекты ВИЧ.
Рецептором для ВИЧ является дифференцировочный антиген СD4 (гликопротеид, по своему строению схожий с определенными участками иммуноглобулинов), а также неспецифические, не зависящие от наличия CD4 компоненты. Помимо основного рецептора для ВИЧ имеется еще ряд корецепторов, в частности хемокиновые рецепторы, необходимые для проникновения ВИЧ в клетку. Всего у человека выделено около 40 подобных белков, их подразделили на αи β-хемокины. Открыты корецепторы для ВИЧ, получившие название CXCR4 и CCR5, при этом лица, имеющие мутации в рецепторе CCR5 и длительно контактирующие с ВИЧ-инфицированными, не заражаются.
ВИЧ может поражать следующие клетки организма человека:
– Т-лимфоциты и макрофаги (кровь);
– клетки Лангерганса (кожа);
– фолликулярные дендритные клетки (лимфатические узлы);
– альвеолярные макрофаги (легкие);
– эпителиальные клетки (толстая кишка, почки);
– клетки шейки матки;
– клетки олигодендроглии (мозг).
Попадая в организм человека через слизистые оболочки или непосредственно в кровь, ВИЧ проникает в лимфоидные клетки Лангерганса, которые локализуются в слизистой оболочке и в коже, затем инфицирует макрофаги и CD4+-лимфоциты (Т-хелперы), с которыми вирус распространяется по всему организму. Клетками-мишенями ВИЧ являются Т-лимфоциты, дендритные лимфоциты и клетки Лангерганса, моноциты/макрофаги, эозинофилы, мегакариоциты, тимоциты, некоторые клоны В-лимфоцитов, клетки нервной системы (нейроны, микроглиальные клетки/макрофаги), содержащие на своей мембране рецептор СD4, к которому имеет большое сродство вирусный эпимембранный гликопротеин
Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович |
449 |
Белозеров: «Инфекционные болезни» |
|
gp120 (ВИЧ-1) и gp105 (ВИЧ-2). Помимо клеток, на мембране которых имеется CD4, ВИЧ также может проникать в М-клетки слизистой оболочки прямой кишки, граничащие с лимфоидной тканью стенки кишки, и сперматозоиды, не имеющие CD4.
Высокая плотность CD4 на поверхности Т-хелперов определяет их преимущественное поражение при ВИЧ-инфекции. При выраженной вирусной нагрузке на плазму количество инфицированных клеток в крови и интенсивность их гибели возрастает. От момента инфицирования до терминальной стадии СПИДа содержание CD4-лимфоцитов уменьшается более чем в 20 раз.
Плотность рецепторов на Т-хелперах – величина непостоянная, она зависит от функционального состояния клетки и при активации ее возрастает. Поэтому неактивированные CD4+-лимфоциты более устойчивы к вирусу. Иными словами, одни субпопуляции CD4+-лимфоцитов лучше обеспечивают рецепцию ВИЧ по сравнению с другими.
В цитоплазме клетки-мишени информация с вирусной РНК переписывается на ДНК с помощью обратной транскриптазы с образованием в конечном счете промежуточной двухнитевой линейчатой ДНК, которая транспортируется в ядро клетки, превращаясь в ДНК-провирус. Интеграция осуществляется под влиянием фермента интегразы.
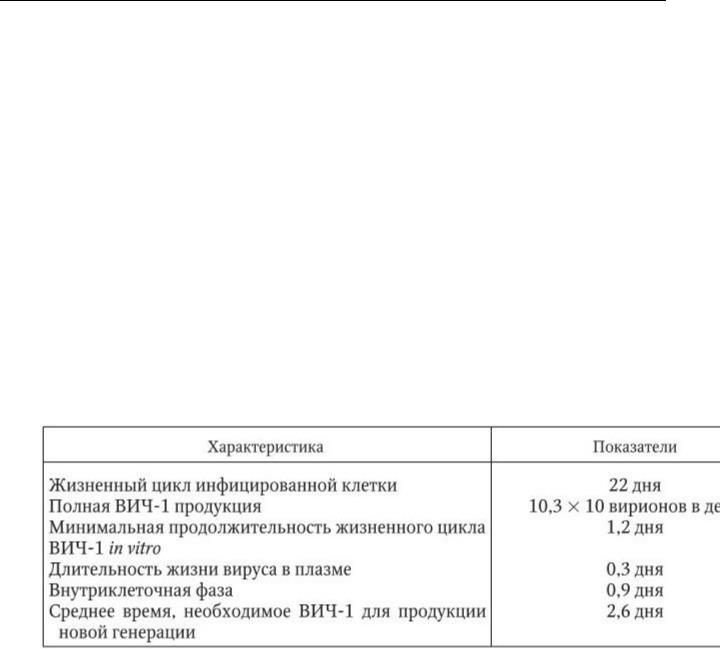
ДНК-провирус выполняет функцию матрицы для синтеза информационной РНК. С последней транслируются вирусные белки и транскрибируется полноразмерная геномная РНК для новых вирионов. D. Ho (1996) приводит следующую динамику жизненного цикла ВИЧ
(табл. 34).
Таблица 34
Клеточная и вирусная динамика ВИЧ
Нарушение функций Т-хелперов и цитопатическое действие вируса на CD8-клетки (субпопуляция Т-клеток, подразделяемая на регуляторные – супрессоры и эффекторные – цитотоксические Т-лимфоциты) обусловливают развитие вторичных инфекций и СПИД-ассоциированных опухолей, вызванных в основном вирусами с онкогенным потенциалом.
Репликация ВИЧ идет и в моноцитах/макрофагах, но с умеренной интенсивностью, при этом вирионы, выходя из этих клеток, не оказывают цитонекротического действия, но клетки претерпевают значительные ультраструктурные изменения, с чем связывают и пониженную бактерицидную активность, и способности к хемотаксису моноцитов и макрофагов, и ослабление взаимодействия их рецепторов с Fс-фрагментами иммуноглобулинов.
Происходят изменения под влиянием ВИЧ и В-лимфоцитов: на фоне активной секреции антител они проявляют слабую реакцию на митогeны и на неоантигены. В итоге, несмотря на гипергаммаглобулинемию, функциональное состояние В-системы иммунитета у больных ВИЧ-инфекцией снижено.
Помимо иммунной системы в патологический процесс под влиянием ВИЧ вовлекается ЦНС. Вирус инфицирует нейроны, астроциты, микроглиальные клетки, эндотелий кровеносных сосудов, фибробластоподобные клетки мозга. Хотя прямого цитопатогенного эффекта ВИЧ на

Евгения Петровна Шувалова, Тамара Владимировна Беляева, Евгений Иванович Змушко, Евгений Степанович |
450 |
Белозеров: «Инфекционные болезни» |
|
эти клетки не оказывает, тем не менее развивается патологический процесс, проявляющийся деменцией и другими неврологическими нарушениями, что, как полагают, связано с нейротоксическим действием gp120 и появлением аутоантител против антигенов мозговой ткани. Все эти патологические процессы определяют клинику ВИЧинфекции.
Классификация . Уже через год после появления заболевания было сформулировано определение болезни, основанное на клинических проявлениях, выявленных у больных гомосексуалистов. Клиническую картину определяли проявления ряда заболеваний, вызванных условнопатогенными возбудителями, что указывало на дефект в иммунной системе, лежащий в основе болезни в целом. В 1985 г. определение болезни было пересмотрено. Тогда же эксперты ВОЗ для экономически слаборазвитых стран, не имеющих возможности широко внедрить этиологическую расшифровку болезни, разработали клинические критерии для постановки диагноза. Они включали: а) большие признаки: «необоснованная» потеря массы тела > 10 % от исходной; хроническая диарея в течение > 1 мес.; длительная лихорадка в течение > 1 мес. (постоянная или интермиттирующая); б) малые признаки: упорный кашель > 1 мес., генерализованный зудящий дерматит, herpes zoster в анамнезе, ротоглоточный кандидоз, хроническая прогрессирующая, или диссеминированная, герпетическая инфекция (herpes simplex ), генерализованная лимфаденопатия.
В1987 г. в классификацию были внесены очередные изменения, к этому времени уже четко было определено, что заболевания, вызванные условно-патогенными возбудителями, ассоциируются с последней фазой болезни – стадией СПИДа. Были определены СПИД-ассоциируемые заболевания, позволяющие ставить диагноз СПИДа (именно стадии СПИДа) без лабораторного подтверждения (табл. 35). Сегодня, когда диагноз ВИЧ-инфекции базируется на обязательном лабораторном подтверждении, клиническая суть этой классификации не потеряла своей значимости, наиболее полно отражая те варианты вторичных инфекций, которые позволяют врачу заподозрить ВИЧ/СПИД.
ВРоссии первая отечественная классификация ВИЧ-инфекции была разработана в 1989 г. В. И. Покровским. Ее пересмотренный в 2006 г. вариант является национальной классификацией (табл. 36).
Таблица 35
СПИД-индикаторные заболевания
