
Методички УГМУ / ДЕ_18 ФУНКЦИОНАЛЬНЫЕ НАРУШЕНИЯ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ
.pdf-правостороннем нефроптозе, -хроническом холецистите и желчнокаменной болезни, -хроническом дуодените, -язвенной болезни.
Дискинезия по гипертоническому типу
Болевые приступы возникают при сильных эмоциях, стрессах и других нейропсихических моментах: возникают сильные схваткообразные боли средней и малой интенсивности длительностью несколько минут, купирующиеся самостоятельно или спазмолитиками. Боль обусловлена внезапно возникающими спастическими сокращениями мышечного слоя желчного пузыря.
В отличие от желчной колики при желчнокаменной болезни боли при дисфункции менее интенсивные, кратковременные, без иррадиации, возникающие после отрицательных эмоций. При этом отсутствуют желтуха и повышение температуры. В промежутке между приступами колик боли пациента не беспокоят, иногда ощущается чувство тяжести, распирания в правом подреберье.
При пальпации живота отмечается незначительная болезненность в правом подреберье. При глубокой пальпации – сильная болезненность в области желчного пузыря.
При обследовании клинические и биохимические анализы крови без отклонения от нормы. При хроматическом дуоденальном зондировании в 4-ю фазу отмечается ускорение опорожнения желчного пузыря (ЖП), скорость сокращения ЖП в среднем более 20 мм за 5 мин, время выделения пузырной желчи сокращается за 10-15 минут, объем пузырной желчи менее 60 мл. Микроскопическое и биохимическое исследование желчи соответствует таковым у здоровых лиц.
При УЗИ желчного пузыря четко контурируется, свободен от внутренних эхонегативных образований, овоидной формы, толщина стенки не превышает 3 мм.
Дискинезия по гипокинетическому типу
Основным клиническим проявлением является болевой синдром. Беспокоит чувство распирания, продолжающееся 20 минут и более, иногда постоянные, длительные, тупые, ноющие, периодически усиливающиеся, интенсивные, умеренные, реже выраженные болевые ощущения в правом подреберье. Боли чаще без иррадиации, уменьшаются после дуоденального зондирования, «слепых» тюбажей, приема холецистокинетических средств.
Если болевой синдром не нарушает ежедневную деятельность пациента, то он расценивается как умеренный, и как тяжелый - если требует срочной медикаментозной помощи.
11
Наблюдаются диспепсические явления: ухудшение аппетита, отрыжка воздухом, пищей, тошнота, запоры атонического характера. После обильной жирной пищи может возникать понос в результате поступления в кишечник большого количества концентрированной, несвоевременно выделившейся желчи.
Часто у больных имеются признаки нарушения жирового обмена, избыточная масса тела. При исследовании живота при глубокой пальпации отмечается умеренная болезненность в области ЖП. В некоторых случаях его удается пальпировать.
Клинические и биохимические анализы крови не изменены.
При фракционном хроматическом дуоденальном зондировании выявляется гипокинезия ЖП. Скорость выделения пузырной желчи в среднем менее 12 мл за 5 минут, увеличивается время выделения порции «В» до 45-60 минут и более. Объем пузырной желчи может превышать 100 мл. При микроскопическом исследовании желчи пузырная порция прозрачная, коричневая или темно-оливковая, иногда почти черная (застойная).
При биохимическом исследовании желчи показатели свидетельствуют о нарушении коллоидной стабильности за счет развития застойного синдрома, появление склонности к камнеобразованию: холатохолестериновый коэффициент снижается менее 10, возрастает индекс концентрации билирубина более 20. .
При УЗИ ЖП четко контурируется, увеличен в объеме, грушевидной формы, свободен от внутренних эхонегативных образований, толщина стенки не превышает 3 мм.
Дисфункция сфинктера Одди
Сфинктер Одди (СО) – это фиброзно-мышечный футляр, окружающий конечные участки общего желчного и панкреатического протоков и общий канал в месте их прохождения через стенку 12 перстной кишки.
12
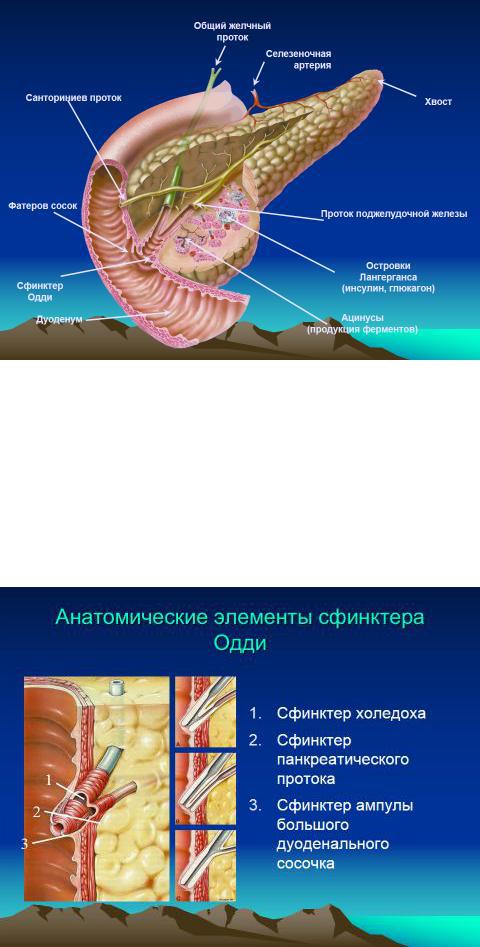
В нем выделяют три сегмента:
•сфинктерный сегмент общего желчного протока, окружающий его дистальную часть;
•сфинктерный сегмент протока поджелудочной железы (ПЖ), окружающий проток ПЖ;
•сфинктер ампулы, окружающий общий канал, который образуется при слиянии общего желчного протока и протока ПЖ.
13
Гладкомышечные волокна сфинктера регулируют давление в протоковой системе.
Основные функции СО:
1.Регуляция поступления желчи и панкреатического сока в двенадцатиперстную кишку
2.Предотвращение рефлюкса содержимого двенадцатиперстной кишки в общий желчный и панкреатический протоки
3.Обеспечение накопления в желчном пузыре печеночной желчи
СО регулирует давление между системой протоков и двенадцатиперстной кишки. Координированная сократительная активность желчного пузыря и СО обеспечивает накопление желчи в период между приемами пищи.
Дисфункция сфинктера Одди (ДСО) характеризуется частичным нарушением проходимости протоков на уровне сфинктера.
Выделяют ДСО: 1) на фоне стеноза, возникающего вследствие воспаления и фиброза или гиперплазии слизистой оболочки. Его развитию способствуют прохождение мелких камней по общему желчному протоку или рецидивы панкреатита; 2) первично-функциональной природы.
Разграничение их достаточно сложно, т.к. оба состояния могут быть обусловлены одними и теми же факторами.
ДСО часто проявляется у лиц, перенесших холецистэктомию. Большинство случаев так называемого постхолецистэктомического синдрома обусловлено именно развитием ДСО.
Для большинства больных, перенесших холецистэктомию, характерна недостаточность сфинктера Одди с истечением желчи в просвет двенадцатиперстной кишки. Однако может отмечаться и его спазм.
После удаления желчного пузыря даже умеренное сокращение сфинктера Одди приводит к существенному повышению давления во всем желчном тракте, вызывающего появление боли.
Критерии диагностики ДСО
ДСО – эпизоды выраженной, устойчивой боли, локализованной в эпигастрии и правом верхнем крадранте живота, имеющей следующие признаки:
-болевые эпизоды длятся 30 мин. или больше чередуясь с безболевыми интервалами;
-развитие одного или более приступов в течение предшествующих 12 месяцев;
-боль устойчива и не нарушает трудовую деятельность или требует консультации с врачом;
14
-отсутствуют данные за структурные изменения, которые могли бы облегчить эти признаки.
По клинической картине, данным лабораторных исследований и результатов ЭРПХГ и сфинктерной манометрии пациентов можно подразделить на следующие группы:
Билиарный тип I – наличие типичных приступов желчной колики, расширение общего желчного протока (12 мм), замедленное выведение контрастного вещества при ЭРПХГ (45 мин); изменение уровня печеночных ферментов (2 кратное повышение нормального уровня трансаминаз и/или щелочной фосфатазы при 2-х кратных исследованиях).
Причиной ДСО этой группы чаще всего является стеноз сфинктера. Манометрическое доказательство ДСО обнаруживается у 65 – 95 % пациентов.
Билиарный тип II – типичный приступ желчных болей в сочетании с одним или двумя критериями I типа. У пациентов II типа нарушения могут быть как структурными, так и функциональными. Манометрическое доказательство у 50 – 63 % пациентов.
Билиарный тип III – только типичный приступ желчных болей без каких-либо объективных нарушений, характерных для I типа. В этой группе ДСО обычно носит функциональный характер. Манометрическое подтверждение у 12 – 28 % пациентов.
Панкреатический тип – проявляется характерной для панкреатита эпигастральной болью, иррадирующей в спину и сопровождающийся значительным повышением сывороточной амилазы и липазы. При этом отсутствуют традиционные причины панкреатита (холелитиаз, злоупотребление алкоголем и др.). В этих случаях устанавливается неопределенный диагноз идиопатического рецидивирующего панкреатита.
Поводом для углубленного обследования с целью выявления ДСО являются: наличие у пациентов эпизодических болей, похожих на боли, возникающие при заболеваниях желчного пузыря, но отрицательных по результатам диагностических тестов (УЗИ, исследование пузырной желчи на микрокристаллы); наличие у пациентов постхолецистэктомических болей в животе; больные с идиопатическим рецидивирующим панкреатитом.
Согласно Римским критериям – IV (2016), принципы формулирования диагноза Функционального Билиарного Ррасстройства следующие:
15
■ |
Е1 |
– |
функциональная |
билиарная боль (ФББ) как общая |
патология; |
|
|
|
|
■ Е1а – функциональные расстройства желчного пузыря; |
||||
■ Е1b – функциональные расстройства билиарного сфинктера |
||||
Одди; |
|
|
|
|
■ |
Е2 |
– |
функциональные |
расстройства панкреатического |
сфинктера |
|
|
|
|
Одди.
В Римских критериях – IV впервые функциональная билиарная боль выделена в отдельное расстройство.
Принципы лабораторно-инструментальной диагностики ФБР, представленные в рекомендациях 2016 г., не претерпели существенных изменений. Как и прежде, наряду с показателями трансфераз, щелочной фосфатазы, гамма-глутамилтранспептидазы, амилазы, липазы, билирубина используются динамическое ультразвуковое исследование (УЗИ), эндосонография, эзофагогастродуоденоскопия, поляризационная микроскопия желчи, динамическая гепатобилисцинтиграфия с 99mTc, эндоскопическая ретроградная холангиопанкреатография с манометрией сфинктера Одди, компьютерная томография, магнитно-резонансная холангио-панкреатография.
Клинические критерии диагностики функциональных расстройств также принципиально не изменились. Для ФББ характерна боль
вэпигастрии
иправом подреберье, которая:
■ нарастает и становится постоянной в течение до 30 минут и
более; |
|
|
|
■ |
рецидивирует |
с разными промежутками |
времени (не |
ежедневно); |
|
|
|
■ |
достаточно |
интенсивна, чтобы мешать |
повседневной |
деятельности и способствовать обращению за экстренной помощью;
■ незначительно (< 20%) связана с перистальтикой кишечника; ■ несущественно (< 20%) уменьшается при изменении
положения
тела или подавлении секреции соляной кислоты.
Боль может сопровождаться тошнотой и рвотой, иррадиацией в спину и/или правую подлопаточную область, нарушением сна после двух часов ночи.
Перечисленные признаки вместе с типичной билиарной болью
служат основными критериями ФРЖП при сохранности ЖП, отсутствии в нем
камней и структурных нарушений хотя бы в начале формирования патологии.
16
Согласно Римским критериям 2016 г., к поддерживающим критериям ФРЖП относятся:
-низкая фракция выброса ЖП, по данным сцинтиграфии, -нормальные показатели печеночных ферментов, непрямого
билирубина, амилазы/липазы.
Для дифференциальной диагностики функциональных расстройств
билиарного сфинктера Одди важны размеры холедоха и уровни трансаминаз. При подозрении на ФРЖП необходимо проведение динамического УЗИ. Диагноз ФРЖП или ФББ будет зависеть от клинической информации.
При постановке диагноза ФРЖП необходимо отметить тип функцио-нального расстройства (наличие гиперили гипомоторики), наличие деформации ЖП, присутствие билиарного сладжа и его тип, сопутству-ющую патологию. Следует помнить, что функциональная патология яв-ляется диагнозом исключения. Необходимо исключить другие причины повышения уровней трансаминаз, ферментов поджелудочной железы.
Как уже отмечалось, проблема моторных нарушений двояка. У пациента, например, может иметь место гипомоторика ЖП в сочетании с гипермоторикой сфинктера Одди, или наоборот. Болевые рецепторы желчного пузыря располагаются в его мышечной оболочке, поэтому у пациентов с ФРЖП боль вызвана растяжением мышц ЖП.
В этом случае для нормализации моторики ЖП в качестве препарата выбора среди селективных спазмолитиков можно рассматривать тримебутин. Тримебутин активирует энтеральную нервную систему, обеспечивает анальгезию, снимает спазм гладких мышц ЖКТ и запускает физиологическую моторику. Препарат эффективен также при гипо- и гипермоторных нарушениях. Местноанестезирующий эффект тримебутина в 17 раз превышает таковой лидокаина. Показано, что четырехнедельный курс терапии препаратом Тримебутин приводит к нормализации сократительной функции ЖП у больных ФРЖП как гипомоторного, так и гипермоторного типа
Обозначенный в Римских критериях – IV алгоритм ведения пациентов с ФРЖП принципиально не изменился. При ФРЖП оценивается клиническая картина с помощью показателей УЗИ билиарного тракта, фиброгастродуоденоскопии, биохимии печеночных и панкреатических ферментов, назначается терапия спазмолитиками, УДХК, желчегонными препаратами. Если результат отрицательный, проводятся дополнительные исследования.
Лабораторные исследования
Должны проводиться во время или сразу после болевого приступа. Транзиторное повышение уровня печеночных ферментов (АСТ, ЩФ, ГГТП)
17
и/или ферментов поджелудочной железы (амилазы, липазы) в 2 раза, и болевой синдром свидетельствуют о наличии препятствия в желчных протоках. Необходимо исключать другие причины нарушения проходимости желчных протоков.
К неинвазивным тестам относятся: УЗИ билиарного тракта для определения диаметра общего желчного и/или панкреатического протоков до и после введения пробного завтрака (прием жиров для стимуляции выработки эндогенного холецистокинина и усиления желчеотделения). Диаметр желчных протоков измеряют с интервалом в 15 мин в течение 1 часа. В норме диаметр желчных протоков не изменяется или немного уменьшается. Увеличение диаметра на 2 мм и более по сравнению с исходным позволяет предположить наличие неполной закупорки желчных путей, но не дает возможности дифференцировать ДСО от других причин нарушения проходимости желчных протоков.
Наиболее приемлемой для практического использования является проведение гепатобилиарной сцинтиграфии. Холесцинтиграфия позволяет определить время транзита изотопа с желчью от печени до двенадцатиперстной кишки. Задержка транзита может свидетельствовать в пользу ДСО. Существует тесная корреляция между результатами манометрического исследования сфинктера Одди.
Лечение ДЖВП
Основная цель терапии – восстановление нормального тока желчи и секрета поджелудочной железы по протокам. Для этого необходимо:
1)Восстановить продукцию желчи,
2)Восстановить двигательную функцию ЖП,
3)Восстановить тонус сфинктерного аппарата,
4)Восстановить давление в 12-перстной кишке,
Лечение проводится амбулаторно. При ФРЖП применяются немедикаментозные и медикаментозные способы лечения. Немедикаментозные предполагают соблюдение диеты и коррекцию образа жизни, направленные на облегчение регуляторного оттока желчи и ее реологических свойств.
Для пациентов с ФРЖП рекомендуются частые приемы пищи (четыре-пять раз в день) в небольших количествах.
Диета – 5, питание 5-6 разовое, что способствует нормализации давления в 12-перстной кишке, регулирует опорожнение ЖП. Исключаются алкогольные напитки, газированная вода, копчености, жирные и жареные блюда.
При гипермоторной ДЖВП показано применение продуктов, содержащих магний (гречневая крупа, пшеничные отруби, пшено, все виды капусты), которые уменьшают тонус гладкой мускулатуры. При
гипертоническом |
типе |
целесообразно |
ограничение |
продуктов, |
|
|
|
|
18 |
стимулирующих сокращения ЖП, – животных жиров, мясных, рыбных и грибных бульонов.
При дисфункции ЖП по гипотоническому типу пища должна содержать достаточное количество растительного жира, естественные пребиотики. Исключается жареное, копченое, острое, алкоголь. При гипотонии ЖП рекомендуется некрепкие бульоны, сливки, сметана, растительные масла и яйца всмятку. Растительное масло назначают по 1 чайной ложке 2-3 раза в день за 30 минут до еды в течение 2-3 недель.
Борьба с запорами способствует нормализации внутрибрюшного давления, пассажа желчи в 12-перстной кишке. Пищевой рацион должен быть обогащен пищевыми волокнами (отруби и др.). Овощи, фрукты и травы используются термически обработанными (отварные, запеченные).
Для купирования болевого синдрома используют:
1.Антихолинергические средства
2.Нитраты
3.Блокаторы кальциевых каналов
3.Миотропные спазмолитики (мебеверина гидрохлорид)
4.Интестинальные гормоны (холецистокенин, глюкагон).
При гипофункции желчного пузыря:
1.Препараты, усиливающие моторику желудочно-кишечного тракта (холекинетики)
2. Препараты, уменьшающие висцеральную гиперчувствительность или воспаление,
1. Антихолинергические средства
К данной группе относятся М-холиноблокаторы (препараты красавки, платифиллин, бускопан).
Неселективные миотропные спазмолитики: дротаверин, но-шпа,
отилония бромид. Механизм действия данных препаратов заключается в цАМФ-зависимом уменьшении концентрации ионов кальция в гладкомышечной клетке, что вызывает замедление соединения актина и миозина. Они являются препаратами с универсальным миотропным действием на всю гладкомышечную систему организма и могут усугубить дисмоторные нарушения желчевыводящих путей.
Селективные миотропные спазмолитики - действуют избирательно,
являются препаратами выбора в терапии заболеваний билиарного тракта. К данной группе относится препарат дюспаталин (мебеверин). По эффекту он в 20-40 раз превышает эффект папаверина, устраняет функциональный дуоденостаз, гиперперистальтику, спазм сфинктера Одди, не вызывая при этом нежелательную гипотонию. Данный эффект дюспаталина возможен благодаря снижению проницаемости клеток гладкой мускулатуры для ионов
19
Na+, вызывает антиспастический эффект, и предотвращает развитие гипотонии, за счет уменьшения оттока К+ из клетки. Эффект от применения препарата возникает через 20-30 минут, продолжается 12 часов. Дюспаталин выпускается в капсулах по 200 мг, покрытых кислотоустойчивой оболочкой.
2. Нитраты
Нитроглицерин применяется для купирования болевого приступа, нитросорбит – для курсового лечения. Механизм действия нитратов – образование в гладких мышцах оксида азота, который активирует гуанилатциклазу и увеличивает содержание цГАМФ, что приводит к их расслаблению. Однако, в связи с выраженными кардиоваскулярными эффектами и развитием толерантности они мало приемлемы для длительной терапии дискинезий ЖВП.
3. Блокаторы кальциевых каналов
Неселективные блокаторы (нифедипин, верапамил, дилтиазем и др.)
– вызывают релаксацию гладкой мускулатуры, но при этом обладают многочисленными кардиоваскулярными эффектами, поэтому они также мало применимы.
Селективные блокаторы – дицетел (пинавериум бромид), действует на уровне толстой кишки, также уменьшает давление внутри просвета ЖВП, что облегчает пассаж желчи.
Основными препаратами для фармакотерапии дискинезий желчного пузыря и ЖВП следует считать:
1. Препараты, усиливающие моторику желчного пузыря:
А) Холеретики:
- препараты, содержащие желчь или желчные кислоты (аллохол, холензим, хологон 200-400 мг), препараты назначаются после еды 3 раза в день курсом до 3 недель;
- синтетические препараты (оксафенамид, никодин, циквалон); б) синтетические желчегонные средства: одестон 200-400 мг
перед едой, курс 3-4 недели;
- препараты растительного происхождения (фламин 50 мг 3 раза в день перед едой, хофитол 400-600 мг 3 раза в день перед едой, курс 10-20 дней, фебихол 200 мг (2 капсулы) 3 раза в день, запивать 200 мл воды, курс 3- 4 недели; холагогум 2 капсулы 3 раза в день 7 дней, далее по 1 карсуле 3 раза в день во время или после еды, курс 2-3 недели; галстена 15 кап. 3 раза в день за 30 мин. до еды, курс 4-8 недель; гепабене 1-2 капс. 3 раза в день 3-4 недели.
20
