
Ишемическая болезнь сердца, по определению Всемирной организации здравоохранения, представляет собой острую или хроническую дисфункцию сердца, возникшую вследствие абсолютного или относительного уменьшения снабжения миокарда артериальной кровью.Более чем в 90% случаев анатомической основой ишемической болезни сердца является поражение коронарных артерий сердца (снабжающих кровью, а, следовательно, и кислородом, сердечную мышцу), приводящее к снижению коронарного кровотока и нарушению баланса между потребностью сердечной мышцы в кислороде и питательных веществах и возможностями кровоснабжения сердца.ИБС – острая или хроническая дисфункция миокарда вследствие относительного или абсолютного уменьшения снабжения миокарда артериальной кровью, чаще всего связанная с патологическим процессом в системе коронарных артерий (КА). Этиология ИБС: 1. Атеросклероз КА – чаще поражается передняя нисходящая ветвь левой КА, реже – огибающая ветвь левой КА и правая КА. 2. Врожденные аномалии КА (отхождение огибающей артерии от правого коронарного синуса или правой коронарной артерии и др.) 3. Расслаивание КА (спонтанное или вследствие расслаивания аневризмы аорты) 4. Воспалительные поражения КА (при системных васкулитах) 5. Сифилитический аортит с распространением процесса на КА 6. Лучевой фиброз КА (после облучения средостения при лимфогранулематозе и др. опухолях) 7. Эмболия КА (чаще при ИЭ, МА, реже – при ревматических пороках) В настоящее время ИБС считается ишемия миокарда, вызванная только атеросклеротическим процессом в КА. Факторы риска ИБС: а. Модифицируемые: 1) курение сигарет 2) артериальная гипертензия 3) сахарный диабет 4) низкий ХС ЛПВП, высокий ХС ЛПНП, общий ХС выше 6,5 ммоль/л 5) ожирение б. Немодифицируемые: ¬1) возраст: 55 лет и старше у мужчин, 65 лет и старше у женщин 2) мужской пол 3) семейная отягощенность по ИБС Также выделяют основные (возраст старше 65 лет для женщин и старше 55 лет для мужчин, курение, общий ХС > 6,5 ммоль/л, семейная отягощенность по ИБС) и прочие (низкий ХС ЛПВП, высокий ХС ЛПНП, нарушение толерантности к глюкозе, ожирение, микроальбуминурия при СД, малоподвижный образ жизни, повышение уровня фибриногена) факторы риска ИБС. Патогенез ИБС. В норме между доставкой кислорода к кардиомиоцитам и потребностью в нем имеется четкое соответствие, обеспечивающее нормальный метаболизм и функции клеток сердца. Коронарный атеросклероз вызывает: а) механическую обструкцию КА со снижением перфузии клеток б) динамическую обструкцию КА - коронароспазм – из-за повышенной реактивности пораженных атеросклерозом КА к действию вазоконстрикторов (катехоламинам, серотонину, эндотелину, тромбоксану) и сниженной реактивности к действию вазодилататоров (эндотелиальному релаксирующему фактору, простациклину) в) нарушение микроциркуляции – из-за склонности к образованию нестойких тромбоцитарных агрегатов в пораженных КА при выделении ряда БАВ (тромбоксана А2 и др.), которые часто подвергаются спонтанной дезагрегации г) коронаротромбоз – в области повреждения атеросклеротической бляшки на тромбогенном субэндотелии формируются тромбы, потенцирующие ишемию Все вышеперечисленное приводит к дисбалансу между потребностью миокарда в кислорода и его доставкой, нарушению перфузии сердца и развитию ишемии с последующими клиническими проявлениями в виде ангинозной боли, ИМ и др. Классификация ИБС: ¬1. Внезапная коронарная смерть (первичная остановка кровообращения). 2. Стенокардия: а) стенокардия напряжения: 1) впервые возникшая (до 1 мес); 2) стабильная (больше 1 мес); 3) прогрессирующая б) спонтанная (вазоспастическая, особая, вариантная, стенокардия Принцметала) 3. Инфаркт миокарда: а) с Q-зубцом (крупноочаговый – трансмуральный и нетрансмуральный) б) без Q-зубца (мелкоочаговый) 4. Постинфарктный кардиосклероз (через 2 мес после ИМ) 5. Нарушения сердечного ритма 6. Сердечная недостаточность 7. Безболевая («немая») ишемия 8. Микроваскулярная (дистальная) ИБС 9. Новые ишемические синдромы (оглушение миокарда, гибернация миокарда, ишемическое прекондиционирование миокарда) Некоторые клинические формы ИБС - впервые возникшая стенокардия, прогрессирующая стенокардия, стенокардия покоя и ранняя постинфарктная стенокардия (первые 14 дней после ИМ) - являются формами нестабильной стенокардии.
Классификация ИБС: 1. Внезапная коронарная смерть (первичная остановка кровообращения). 2. Стенокардия: а) стенокардия напряжения: 1) впервые возникшая (до 1 мес); 2) стабильная (больше 1 мес); 3) прогрессирующая(нестабильная) б) спонтанная (вазоспастическая, особая, вариантная, стенокардия Принцметала) 3. Инфаркт миокарда: а) с Q-зубцом (крупноочаговый – трансмуральный и нетрансмуральный) б) без Q-зубца (мелкоочаговый) 4. Постинфарктный кардиосклероз (через 2 мес после ИМ) 5. Нарушения сердечного ритма 6. Сердечная недостаточность 7. Безболевая («немая») ишемия 8. Микроваскулярная (дистальная) ИБС 9. Новые ишемические синдромы (оглушение миокарда, гибернация миокарда, ишемическое прекондиционирование миокарда) Некоторые клинические формы ИБС - впервые возникшая стенокардия, прогрессирующая стенокардия, стенокардия покоя и ранняя постинфарктная стенокардия (первые 14 дней после ИМ) - являются формами нестабильной стенокардии.
Лечение ишемической болезни сердца направлено на то, чтобы восстановить баланс обеспечения сердца кровью и чтобы предупредить осложнения коронарной болезни сердца.
Препараты, применяемые для лечения ишемической болезни сердца
АСПИРИН |
Если его принимать каждый день или через день, снизится риск возникновения стенокардии или сердечного приступа, так как уменьшится вероятность образования сгустков крови. Потребление аспирина снижает возможность того, что сгусток крови сформируется на месте разрыва тромбоцита в коронарной артерии - это обычно это и является основной причиной сердечного приступа (инфаркта миокарда). Побочные эффекты аспирина: язва и кровотечение. Перед тем, как принимать аспирин, посоветуйтесь с врачом. |
БЕТА-АДРЕНОБЛОКАТОРЫ |
Бета-адреноблокаторы сокращают частоту сердечных сокращений и снижают кровяное давление, то есть уменьшают потребность сердца в кислороде. Клинические исследования доказали, что так можно предупредить сердечный приступ и внезапную смерть. |
НИТРОГЛИЦЕРИН |
Этот препарат уменьшает боль в груди, снижая потребность сердца в кислороде и расширяя коронарные артерии, тем самым увеличивая количество поступающего кислорода. Распыляемый раствор или таблетка, помещаемая под язык, действуют мгновенно, когда вам нужна немедленная помощь при приступе стенокардии. Таблетки нитроглицерина длительного действия или кожные пластыри действуют медленно, на протяжении нескольких часов. |
НИТРОГЛИЦЕРИН. БЛОКАТОРЫ КАЛЬЦИЕВЫХ КАНАЛОВ |
Эти препараты расширяют коронарные артерии и улучшают ток крови. Также они снижают кровяное давление и частоту сердечных сокращений. |
АПФ-ИНГИБИТОРЫ |
Ангиотензин-превращающий фермент (АПФ) расширяет кровеносные сосуды, увеличивая ток крови. Недавние исследования показали, что АПФ-ингибиторы уменьшают количество сердечных заболеваний, приступов и смертей среди людей, которые болеют ишемической болезнью сердца; этот эффект не связан с их свойством снижать кровяное давление. Следовательно, они, возможно, оказывают дополнительное благоприятное воздействие на ткани кровеносных сосудов и сердечной мышцы. Они помогут в первую очередь людям, больным диабетом, и тем, у кого ослабленная сердечная мышца. |
СТАТИН |
Лекарства на статине уменьшают количество липидов (холестерина и других жиров) в вашей крови. В результате изменяются внутренние стенки кровеносных сосудов, и образование или увеличение тромбоцитов становится менее вероятным. Они замедляют или останавливают развитие ишемической болезни сердца, а также предотвращают повторные сердечные приступы. Не так давно клинические исследования показали, что статин оказывает еще более благотворное действие, если применять его сразу после сердечного приступа или угрозы его возникновения, еще до снижения уровня жиров он стабилизирует |
Диагностика Клинические симптомы .При ИБС наиболее часто встречаются жалобы на:
Связанную с физической нагрузкой либо стрессами загрудинную боль;Сильную одышку;Признаки сердечной недостаточности (начинающиеся с нижних конечностей отёки, вынужденной положение сидя);Перебои в работе сердца;Слабость;Ощущение нарушения сердечного ритма.
Анамнез Из данных анамнеза существенное значение имеет продолжительность и характер болевых ощущений, аритмии или одышки, их взаимосвязь с физической нагрузкой, степень физической нагрузки, которую пациент выдерживает без возникновения приступа, действенность различных лекарственных средств во время приступа (например, эффективность нитроглицерина). Очень важно выяснить наличие факторов риска.
Физикальное исследование При проведении данного исследования могут быть выявлены признаки сердечной недостаточности (крепитация и влажные хрипы в нижних отделах лёгких, гепатомегалия «сердечные» отёки). Характерных именно для ИБС объективных симптомов, которые могли бы быть выявлены без проведения инструментального либо лабораторного обследования, не существует. При любом подозрении на ИБС требуется выполнение ЭКГ.
Электрокардиография Некоторые признаки острого инфаркта миокарда
Характерным признаком для трансмурального инфаркта миокарда является присутствие в ЭКГ патологического зубца Q.
В I отведении:
Наличие патологического зубца Q (>0.03c, амплитуда более чем треть амплитуды зубца R);
Наличие отрицательного зубца T.
Во II отведении наличествует патологический зубец Q (>0.03c, амплитуда более чем четверть амплитуды зубца R).
В III отведении наличествует патологический зубец Q (>0.03c, амплитуда более чем половина амплитуды зубца R).
В отведениях V1,V2 и V.3 наличествует зубец QR либо QS, а зубец Т при этом отрицательный.
В отведениях V4,V5 иV6 наличествует патологический зубец Q (>0.04с), а зубец Т при этом отрицательный.
Зубец Т даёт возможность определять стадию процесса в динамика. Например, во II отведении:
Резко положителен в острейшей стадии инфаркта («кошачья спинка», кривая Парди);
Отрицателен в острой стадии (как правило, с меньшей амплитудой);
Поднимается к изолинии в стадию рубцевания и подострую стадию, однако в большинстве случаев (если наличествует крупноочаговый инфаркт) не достигает её).
Признаком рубца в ткани миокарда является слабо выраженный отрицательный зубец Т и патологический зубец Q.Полученные в ходе ЭКГ данные являются объективным инструментальным критерием, позволяющим определить наличие инфаркта миокарда, давность и локализацию повреждения.
Дифференциальный диагноз болей в области сердца.Часть 1.
Кардиалгия (К) — один из наиболее часто встречающихся симптомов (синдромов) в повседневной практике. К является проявлением огромного числа заболеваний, нередко не связанных с собственно патолотей сердца. Под К обычно понимают боль в области сердца, отличающуюся по своим признакам от стенокардии. По существу любая боль в левой половине грудной клетки может быть расценена как К, пока не уточнится диагноз.
КЛАССИФИКАЦИЯ ПРИЧИН БОЛИ В ГРУДНОЙ КЛЕТКЕ
До настоящего времени врачи недостаточно полно выявляют все многообразие причин, обуславливающих боли в области сердца. Группировка болевых синдромов по нозологическому и органному принципу представляется наиболее удобной для нужд повседневной практической работы. Условно можно выделить следующие группы К:
I. Остро возникающие боли, представляющие непосредственную опасность для жизни больного (нестерпимые боли):
— острый инфаркт миокарда;
— затянувшийся приступ стенокардии;
— тромбоэмболия легочной артерии;
— спонтанный пневмоторакс;
— расслаивающая аневрюма аорты, а также пневмомедиостенит, сухой плеврит, периодическая болезнь и другие.
II. Длительные, повторяющиеся боли, обусловленные условно доброкачественными заболеваниями:
— болезни сердечно-сосудистой системы (стенокардия напряжения, некоронарогенные заболевания, нейроциркуляторная дистония и другие);
— болезни органов дыхания;
— болезни опорно-двигателыюго аппарата;
— болезни пищевода и других органов желудочно-кишечного тракта (более подробный перечень заболеваний II группы
III. Боли, происхождение которых неясно, атипичные варианты ИБС.
ОПОРНЫЕ ПРИЗНАКИ ОСНОВНЫХ ДИФФЕРЕНЦИРУЕМЫХ ЗАБ.
ОСТРЫЙ ИНФАРКТ МИОКАРДА (ОИМ)
Особенности боли: интенсивная загрудинная или захватывающая всю грудную клетку, жгучего характера, не снимается нитроглицерином.
Анамнез: часто анамнестические данные отсутствуют, но возможен бесспорный «коронарный» анамнез (стенокардитические боли).
Клинические особенности: возможно развитие аритмии, шока, острой левожелудочковой недостаточности (отека легких).
Объективные данные: неспецифичные.
Лабораторные данные: лейкоцитоз, повышение активности ферментов креатинфосфокиназы (КФК), лактатдегидрогеназы (ЛДГ), миоглобина крови и мочи, «стрессовое» повышение сахара крови.
Инструментальные данные: на ЭКГ подъем сегмента ST, патологический зубец Q или комплекс QS.
ЗАТЯНУВШИЙСЯ ПРИСТУП СТЕНОКАРДИИ (свыше 15-30 минут) (С)
Особенности боли: те же (см. выше).
Анамнез: тот же (см. выше).
Клинические особенности: повышение АД, тахикардия, нарушения ритма, редко — коллапс.
Объективные данные: неспецифичные.
Лабораторные данные: изменений в анализе крови и биохимических показателях нет.
Инструментальные данные: у части больных снижение сегмента ST, инверсия зубца Т.
СПОНТАННЫЙ ПНЕВМОТОРАКС (СП)
Особенности боли: резчайшая, внезапно возникающая, преимущественно в боковых отделах грудной клетки.
Анамнез: часто длительный "лёгочный" анамнез. Клинические особенности: резко выраженная одышка. Объективные данные: тахипное, дыхание поверхностное, тимнанит на стороне пневмоторакса, там же отсутствие дыхательных шумов.
Лабораторные данные: лейкоцитоз.
Инструментальные данные: при рентгеноскопии воздух в плевральной полости, коллабированное легкое; смещение органов средостения в здоровую сторону.
ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ (ТЭЛА)
Особенности боли: загрудинная или парастернальная при эмболии крупных стволов, в боковых отделах грудной клетки при периферических поражениях, иногда боль неинтенсивная.
Анамнез: хронический тромбофлебит, послеоперационный период, возможно острое начало («без анамнеза»), иногда —онкозаболевание.
Клинические особенности: резко выраженная одышка, часто шок, позже кровохарканье.
Объективные данные: возможен систолическим шум над легочной артерией.
Лабораторные данные: лейкоцитоз.
Инструментальные данные: на ЭКГ признаки острой перегрузки правого сердца (синдром SI—QIII в стандартных отведениях, отрицательные зубцы Т в правых грудных отведениях, III, AVF, блокада правой ножки пучка Гиса); рентгенологические признаки острого расширения правого отдела сердца и конуса легочной артерии, инфаркта лёгкого.
РАССЛАИВАЮЩАЯ АНЕВРИЗМА АОРТЫ (РАА)
Особенности боли: интенсивная загрудинная с иррадиацией по ходу позвоночника, в паховые области, нередко волнообразная. Снимается только наркотическими аналгетиками.
Анамнез: тяжелая артериальная гипертензия, с-м Морфана, сифилис, травма грудной клетки.
Клинические особенности: нередко признаки острого сдавления сердца — гемоперикарда: цианоз верхней половины тела, резкое набухание шейных вен, малый частый пульс, снижение АД и др.
Объективные данные: быстрое расширение сосудистого пучка, разница АД на руках, появление систолического шума над аортой и пульсирующей опухоли в яремной ямке.
Лабораторные данные: возможна анемия.
Инструментальные данные: при рентгеноскопии значительное расширение тени аорты.
ОБЩИЕ СООБРАЖЕНИЯ ПО ДИФФЕРЕНЦИАЛЬНОМУ ДИАГНОЗУ
ОИМ, ТЭЛА, СП и РАА. относятся к заболеваниям, которые требуют от врача умения проводить немедленную дифференциальную диагностику. Неправильная оценка болевых ощущений терапевтом приводит к ошибочным диагностическим заключениям. Это, в свою очередь, может сыграть катастрофическую роль для больного в той острой ситуации, которая непосредственно угрожает его жизни. Практический опыт многих клиник свидетельствует, что именно в острых ситуациях врачи допускают наибольшее число ошибок. Дифференцировать характер боли при неотложных состояниях сложно по объективным причинам. Эта трудность обусловлена, во-первых, сходством боли при острой патологии, во-вторых, острое развитие приступа и тяжесть состояния больною не дают возможности и времени проанализировать детально болевой синдром. Но несмотря на это, врач должен быть уверен, что он сделал все возможное при расспросе и объективном обследовании больного для постановки правильного диагноза.
ТЕСТЫ ДЛЯ САМОКОНТРОЛЯ
1. Соотнесите с 1) РАА и 2) ОИМ следующие особенности болевого синдрома: А) интенсивная боль по всей грудной клетке с иррадиацией в обе руки; Б) загрудинная боль с иррадиацией в спину, по ходу позвоночника в пах; В) боль за грудиной при повороте туловища.
'2. Соотнеси те с 1) ОИМ и 2) СП следующие клинические проявления: А) отёк легкого; Б) тимпанит на одной стороне грудной клетки; В) сложные нарушения сердечного ритма; Г) кровохарканье; Д) отсутствие дыхательных шумов с одной стороны.
3. Соотнесите с 1) ТЭЛА и 2) РАА следующие клинические проявления: А) сердечная астма; Б) острая правожелудочковая недостаточность; В) пульсирующая опухоль в яремной ямке; Г) кровохарканье; Д) систолический шум над аортой.
4. Соотнесите с 1) ОИМ, 2) ТЭЛА, 3) СП, 4) РАА следующие анамнестические данные: А) хроническая легочная патология; Б) сифилис; В) артериальная гипертензия; Г) операция на органах малого таза; Д) боли за грудиной при ходьбе (в анамнезе).
5. Соотнесите с 1) ОИМ, 2) ТЭЛА, 3) СП, 4) РАА следующие дополнительные признаки: А) лейкоцитоз; Б) анемия; В) синдром SI—QIII ; Г) подъем сегмента ST; Д) рентгенологически острое расширение правых отделов сердца; Е) коллапс легкого; Ж) повышение миопюбина крови.
Основные дифдиагностические признаки, позволяющие поставтъ предполагаемый диагноз при остро возникшей боли в грудной клетке (по Аллилуеву Н. Г. с соавт.)
Показатель Предполагаемый диагноз
ДАННЫЕ АНАМНЕЗА
Стенокардия Острая коронарная патология
Тромбофлебит, мерцательная аритмия,операция ТЭЛЛ
Заболевания легких СП
Артериальная гипертензня, сифилис, с-м Марфана РЛЛ
ФИЗИЧЕСКОЕ ИССЛЕДОВАНИЕ
Тахипное, цианоз ТЕЛА, СП
Отсутствие дыхания, тимпанит на стороне поражения СП
Сложные нарушения ритма сердца Острая коронарная патология
СИМПТОМЫ ОСТРОЙ СЕРДЕЧНО-СОСУДИСТОЙ
ИЛИ ЛЕГОЧНОЙ НЕДОСТАТОЧНОСТИ
Наблюдаются Острая коронарная патология РЛЛ, ТЭЛА, СП
Отсутствуют Грудной радикулит. мышечно-фасциальные с-мы и др. внесердечные боли, стёртые формы коронарной патологии (реже)
ЭКГ данные:
Патологический зубец Q, комплекс ОИМ QS, подъем сегмента ST
Снижение сегмента ST, отрицательные Стенокардия, возможны ТЭЛА, ОИМ зубцы Т
Неспецифические изменения зубца T, Внесердечная патология сегмента ST, отсутствие изменений ЭКГ
РЕНТГЕНОВСКИЕ ДАННЫЕ
Воздух в плевральной полости, коллаби СИ рованное легкое
Резкое расширение восходящего отдела РАА аорты
ПЕРЕЧЕНЬ ПРИЧИН ПОВТОРЯЮЩИХСЯ И ДЛИТЕЛЬНЫХ БОЛЕЙ В ГРУДНОЙ КЛЕТКЕ
I. Заболенаиня сердечно-сосудистой системы.
1. Заболенания миокарда.
А. коронарогенные:ИБС и др.
Б. некоронарогенные: миокардиты, миокардиодистрофии, кардиомиоиатии.
2. Заболевания перикарда: перикардит и др.
3. Заболевания эндокарда: врожденные и приобретенные пороки сердца, эндокардит, пролапс митрального клапана и др.
4. Функциональные расстройства сердечно-сосудистой системы: нейроциркуляторная дистония.
5. Патология крупных сосудов: аневризма аорты и др.
6. Гипертоническая болезнь и симптоматические гипертензии.
II. Заболевания бронхолёгочного аппарата и плевры: плеврит, плевропневмония и др.
III. Болезни опорно-двигательнго аппарата: о с т е о х о н д р о з шейно-грудного отдела позвоночника, межреберный неврит, с-м малой грудной мышцы, с-м лестничной мышцы (с-м Нафцигера), реберный хондрит (с-м Титце), ложные VIII-Х ребра (с-м Цириакса), болезнь Мондора и др.
IV. Болезни пищевода и др. органов желудочно-кишечного тракта: эзофагит, ахалазия кардии, грыжа пищеводного отверстия диафрагмы и др.
На практике чаще всего дифдиагностику приходится проводить между ИБС, миокардитом, миокардиодистрофией, кардиомиопатией, нейро-циркуляторной дистонией, пролапсом митрального клапана, плевритом, остеохондрозом, грыжей пищеводного отверстия диафрагмы и с-мом Титце.
Инфаркт миокарда – это поражение сердечной мышцы, вызванное острым нарушением ее кровоснабжения из-за тромбоза (закупорки) одной из артерий сердца атеросклеротической бляшкой.ИМ — это острая форма ишемической болезни сердца. Он возникает, когда прекращается доставка крови к какому-либо отделу сердечной мышцы. Если кровоснабжение нарушается на 15-20 минут и более, «голодающий» участок сердца умирает. Этот участок гибели (некроза) сердечных клеток и называют инфарктом миокарда. Приток крови к соответствующему отделу сердечной мышцы нарушается, если атеросклеротическая бляшка, находящаяся в просвете одного из сосудов сердца, под действием нагрузки разрушается, и на месте повреждения образуется кровяной сгусток (тромб). Человек при этом ощущает нестерпимую боль за грудиной, которая не снимается приемом даже нескольких таблеток нитроглицерина подряд.
Этиология Инфаркт миокарда развивается в результате обтурации просвета сосуда кровоснабжающего миокард (коронарная артерия). Причинами могут стать (по частоте встречаемости):
Атеросклероз коронарных артерий (тромбоз, обтурация бляшкой) 93-98 %
Хирургическая обтурация (перевязка артерии или диссекция при ангиопластике)
Эмболизация коронарной артерии (тромбоз при коагулопатии, жировая эмболия т. д.)
Спазм коронарных артерий
Отдельно выделяют инфаркт при пороках сердца (аномальное отхождение коронарных артерий от аорты).
Факторы риска : Табакокурение и пассивное курение[6].Артериальная гипертензия.
Повышенная концентрация холестерина ЛПНП ("плохого" холестерина) в крови
Низкая концентрация холестерина ЛПВП ("хорошего" холестерина) в крови
Высокий уровень триглицеридов в крови . Низкий уровень физической активности
Возраст . Загрязнение атмосферы[7] . Мужчины чаще страдают от инфаркта миокарда, чем женщины
Ожирение[8] .Алкоголизм. Сахарный диабе .
Инфаркт миокарда в прошлом и манифестация любых других проявлений атеросклероза
Патогенез Различают стадии:
Ишемии 2.Повреждения (некробиоза). 3. Некроза 4.Рубцевания
Ишемия может являться предиктором инфаркта и длиться довольно долго. В основе процесса - нарушение гемодинамики миокарда. Обычно клинически значимым считается сужение просвета артерии сердца до такой степени, когда ограничение кровоснабжения миокарда не может быть больше компенсировано. Чаще всего это происходит при сужении артерии на 70% площади её сечения. При исчерпывании компенсаторных механизмов говорят о повреждении, тогда страдают метаболизм и функция миокарда. Изменения могут носить обратимый характер(ишемия). Стадия повреждения длится от 4 до 7 часов. Некроз характеризуется необратимостью повреждения. Через 1-2 недели после инфаркта некротический участок начинает замещаться рубцовой тканью. Окончательное формирование рубца происходит через 1-2 месяца.
Клиническая картина основной клинический признак — интенсивная боль за грудиной (ангинозная боль). Однако болевые ощущения могут носить вариабельный характер. Пациент может жаловаться на чувство дискомфорта в груди, боли в животе, горле, руке, лопатке.[9] Нередко заболевание имеет безболевой характер, что характерно для больных сахарным диабетом.
Болевой синдром сохраняется более 15 минут (могут длиться 1 час) и купируется через несколько часов, либо после применения наркотических анальгетиков, нитраты неэффективны. Бывает профузный пот.
В 20-30 % случаев при крупноочаговых поражениях развиваются признаки сердечной недостаточности. Пациенты отмечают одышку, непродуктивный кашель.
Нередко встречаются аритмии. Как правило это различные формы экстрасистолий или фибрилляция предсердий. Нередко единственным симптомом инфаркта миокарда является внезапная остановка сердца.
Предрасполагающим фактором является физическая нагрузка, психоэмоциональное напряжение, состояние утомления, гипертонический криз.
Атипичные формы инфаркта миокарда
В некоторых случаях симптомы инфаркта миокарда могут носить атипичный характер. Такая клиническая картина затрудняет диагностику инфаркта миокарда. Различают следующие атипичные формы инфаркта миокарда:
Абдоминальная форма — симптомы инфаркта представлены болями в верхней части живота, икотой, вздутием живота, тошнотой, рвотой. В данном случае симптомы инфаркта могут напоминать симптомы острого панкреатита.
Астматическая форма — симптомы инфаркта представлены нарастающей одышкой. Симптомы инфаркта напоминают симптомы приступа бронхиальной астмы.
Атипичный болевой синдром при инфаркте может быть представлен болями локализованными не в груди, а в руке, плече, нижней челюсти, подвздошной ямке.
Безболевая ишемия миокарда наблюдается редко. Такое развитие инфаркта наиболее характерно для больных сахарным диабетом, у которых нарушение чувствительности является одним из проявлений болезни (диабета).
Церебральная форма — симптомы инфаркта представлены головокружениями, нарушениями сознания, неврологическими симптомами.
В ряде случаев у пациентов с остеохондрозом грудного отдела позвоночника, к основному болевому синдрому при ИМ присоединяется характерная для межрёберной невралгии опоясывающая боль в грудной клетке, усиливающаяся при прогибании спины назад, вперед, в обе стороны.
Стадия развивающегося инфаркта миокарда (0-6 часов)
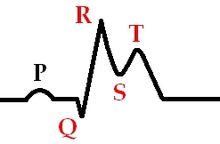
Куполообразный сегмент ST выше изолинии
Сегмент ST сливается с зубцом T
Зубец R высокий
Зубец Q невысокий
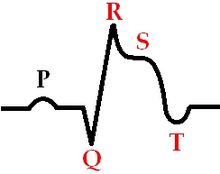
Острая стадия инфаркта миокарда (6-7 суток)
Острая стадия инфаркта миокарда
Отрицательный зубец T
Уменьшение амплитуды зубца R
Углубление зубца Q
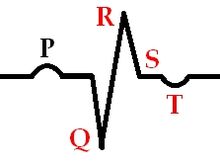
Заживающий инфаркт миокарда (7-28 суток)
Заживающий инфаркт миокарда (7-28 суток)
Заживший инфаркт миокарда (на 29 сутки - до нескольких лет)
Стойкий зубец Q
Сниженная амплитуда зубца R
Положительный зубец T
Комплекс ST на изолинии
Осложнения
Ранние: острая сердечная недостаточность [11]кардиогенный шок нарушения ритма и проводимости. вплоть до фибрилляция желудочков; Довольно частое осложнение.[12] тромбоэмболические осложнения разрыв миокарда с развитием тампонады сердца. Вероятность данного осложнения при современной терапии составляет около 1 %.[13] перикардит рецидив ангинозной боли артериальная гипотензия (в том числе медикаментозная); острая сердечная недостаточность (отек легких, шок); артериальная гипотензия, аллергические, аритмические, геморрагические осложнения при введении стрептокиназы .нарушения дыхания при введении наркотических анальгетиков;
Поздние: постинфарктный синдром (синдром Дресслера) . тромбоэмболические осложнения . хроническая сердечная недостаточность . аневризма сердца.
Классификация
по стадиям развития:
Продромальный период (0-18 дней)
Острейший период (до 2 часов от начала ИМ)
Острый период (до 10 дней от начала ИМ)
Подострый период (с 10 дня до 4-8 недель)
Период рубцевания (с 4-8 нед до 6 месяцев)
По анатомии поражения:
Трансмуральный
Интрамуральный
Субэндокардиальный
Субэпикардиальный
По объёму поражения:
Крупноочаговый (трансмуральный), Q-инфаркт
Мелкоочаговый, не Q-инфаркт
Локализация очага некроза.
Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
Изолированный инфаркт миокарда верхушки сердца.
Инфаркт миокарда межжелудочковой перегородки (септальный).
Инфаркт миокарда правого желудочка.
Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
Моноциклическое
Затяжное
Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней)
Повторный ИМ (в др. кор. арт.,новый очаг некроза через 28 дней от предыдущего ИМ)
под язык таблетку нитроглицерина, разжевать или положить в измельченном виде одну таблетку аспирина.
2. Дать дополнительно одну таблетку баралгина или анальгина, 60 капель валокордина или корвалола, две таблетки оротата калия или панангина, на область сердца поставить горчичник.
:
для угнетения тромбоцитов и предотвращения появления тромба: ацетилсалициловая кислота (аспирин), более эффективные препараты, отличающиеся более мощным действием – Тиклопидин, Плавикс (Клопидогрел), Прасугрел;
антикоагулянты, которые влияют на свертываемость крови, а также на факторы, которые приводят к появлению тромбов и их распространению: Гепарин, Бивалирудин, низкомолекулярные гепарины (Фраксипарин, Ловенокс);
тромболитики – препараты мощного действия, которые могут растворить тромб, который уже сформировался: Алтеплаза, Стрептокиназа, ТНК-аза, Ретеплаза;
Все перечисленные выше средства применяются в комбинации и требуются на современных этапах лечения инфаркта миокарда.
Самый эффективный способ восстановить проходимость коронарной артерии и нормализовать ток крови к пораженному участку миокарда – скорейшая процедура ангиопластики коронарной артерии с допускаемой установкой коронарного стента.
Если перечисленные выше меры не помогают или их проведение невозможно, необходимо срочное оперативное вмешательство – аортокоронарное шунтирование, являющееся единственным способом спасти миокард – нормализовать кровообращение.
Помимо главной цели (нормализовать кровообращение в коронарной артерии, которая была поражена), терапия для пациента с инфарктом миокарда проводится с целью:
ограничить размер инфаркта за счет уменьшения потребности миокарда в кислороде, с использованием бета-блокаторов (Атенолол, Метопролол, Лабеталол, Бисопролол и т.п.); снизить нагрузку на миокард (Рамиприл, Эналаприл, Лизиноприл и проч.);
контролировать болевые ощущения (обычно боль пропадает, как только восстанавливается кровообращение) – наркотические анальгетики, нитроглицерин;
бороться с аритмиями: Амиодарон, Лидокаин – если аритмия имеет ускоренный ритм; временная кардиостимуляция либо атропин – если ритм редкий.
поддерживать параметры жизнедеятельности, такие как дыхание, артериальное давление, функции почек, пульс в норме.
Антитромбоцитарная терапия[
Всем людям с признаками острого коронарного синдрома (инфаркта миокарда или первичной нестабильной стенокардией), не принимающим данное лекарство и без противопоказаний к нему, следует принять ацетилсалициловую кислоту, предварительно разжевав, в первой нагрузочной дозе 162–325 мг[1][3][21][22] (или 150–300 мг согласно европейским рекомендация
Антикоагулянты[
Применяют нефракционированный гепарин в течение 48 ч. В начале вводят внутривенно струйно 60 МЕ/кг (но не более 4000 МЕ), затем постоянно внутривенно с начальной скоростью 13 МЕ/кг/ч (но не более 100 МЕ/ч) Дальнейшую дозу подбирают, ориентируясь на АЧТВ, который должен в 1,5-2 раза быть больше нормы и контролироваться через 3, 6, 12, 24 ч.
Также возможно применение низкомолекулярного гепарина (эноксапарина), который вводят под кожу живота в дозе 1 мг/кг 2 раза в сутки до 5-7 дней. За 15 мин до первой п/к инъекции необходимо внутривенно струйно ввести 30 мг данного препарата. Доза первых 2 п/к инъекций — не более 100 мг. Преимущества низкомолекулярного гепарина перед нефракционированным: простота введения и нет необходимости в постоянном контроле свёртывания крови.
Иногда применяют фондапаринукс в дозе 2,5 мг под кожу живота 1 раз в сутки. Данный препарат наиболее удобен в применении и в отличие от гепарина вызывает тромбоцитопению в более редких случаях.
Тромболитическая терапия показана при инфаркте миокарда с подъёмом сегмента ST на ЭКГ. Эффективность её убедительно доказана, позволяет восстановить коронарный кровоток, ограничить размер инфаркта и снизить смертность. Тромболизис проводят как можно раньше и в пределах 12 ч от начала заболевания. Для этого применяют стрептокиназу в дозе 1,5 млн МЕ внутривенно на 100 мл 0,9 % раствора хлорида натрия в течение 30-60 мин. Также используют альтеплазу на 100—200 мл изотонического раствора по схеме: 15 мг внутривенно струйно, затем 0,75 мг/кг в течение 30 мин (но не более 50 мг) и далее 0,5 мг/кг в течение 60 мин (но не более 35 мг).
Бета-адреноблокаторы[
При отсутствии противопоказаний применяют метопролол, пропранолол или атенолол. Однако эффективность внутривенного применения бета-адреноблокаторов на ранних этапах не доказана и повышает риск развития кардиогенного шока. Хотя по некоторым данным лечение пациента с сердечным приступом во время перевозки в больницу с помощью метопролола, может значительно уменьшить повреждения сердца при инфаркте миокарда [27]
Лечение инфаркта миокарда стволовыми клетками и экзосомами[править | править исходный текст]
В настоящее время терапия инфаркта миокарда стволовыми клетками активно исследуется в экспериментах на животных; клинических испытаний на людях, доказывающих эффективность данной методики, не проводилось. Несмотря на то, что в опытах на животных стволовые клетки оказывают положительный эффект, вопрос лечения ими исследован явно недостаточно для перехода к экспериментам на людях.
В эксперименте на крысах было показано, что мобилизация стволовых клеток под действием колониестимулирующих факторов (англ. Colony-stimulating factor) ускоряет процессы репарации миокарда после инфаркта, при этом рубца почти не остаётся.[28]
В систематическом обзоре, опубликованном специалистами Cochrane Collaboration в 2012 году, сообщается, что терапия стволовыми клетками может существенно улучшить прогноз при остром инфаркте миокарда.[29]
В экспериментах на животных даже однократное введение экзосом мезенхимальных стволовых клеток уменьшает размер инфаркта и улучшает состояние подопытных. Очевидно, экзосомы восполняют дефицит ферментов, важных для снабжения клетки энергией, а значит, и для скорейшей реабилитации сердечной мышцы [30][31].
Согласно классификации ВОЗ заболевания сердечно-сосудистой системы, связанные с нарушением кровоснабжения, относят в группу ИБС. Главной их причиной является частичное или полное прекращение поступления крови и, соответственно, кислорода к клеткам миокарда. В результате нарушается питание и нормальное функционирование сердечной мышцы.
ФАКТОРЫ-ПРОВОКАТОРЫ
атеросклероз – именно это заболевание приводит к сужению коронарных артерий и повышенному образованию тромбов;
повышенные и непривычные физические нагрузки на фоне недостаточного кровоснабжения миокарда;
воздействие психоэмоционального напряжения и стресса, что приводит к повышению артериального давления и резкому спазму сосудов.
заболевания крови – анемия (ухудшается циркуляция кислорода в организме), увеличение вязкости (повышается риск тромбообразования);
гиподинамия (сниженная физическая активность), как причина развития ожирения.
курение вызывает склероз (постоянное сужение) сосудов и способствует образованию карбоксигемоглобина. В результате этого снижается возможность переноса кислорода к органам и тканям, в том числе к сердечной мышце;
наследственная предрасположенность – случаи инфаркта миокарда и сердечной недостаточности у прямых родственников;сахарный диабет, особенно у женщин;заболевания щитовидной железы;пол и возраст. Заболевание среди мужчин чаще встречается до 50-55 лет и среди женщин старшего возраста, что связано с эндокринными изменениями после наступления менопаузы;
общее или местное воздействие резкого холода: купание в холодной воде, вдыхание морозного воздуха, питье охлажденных напитков;неправильное питание – переедание, постоянное употребление пищи, содержащей жиры животного происхождения
Классификации стенокардии[
1. Стабильная стенокардия напряжения (I—IV ФК)
2. Нестабильная стенокардия:
2.1. ВВС (впервые возникшая стенокардия — в предыдущие 28-30 дней)
2.2. ПС (прогрессирующая стенокардия)
2.3. Ранняя постинфарктная, послеоперационная
2.4. Спонтанная (вазоспастическая, вариантная, Принцметала)
Классификации нестабильной стенокардии[
Классификация нестабильной стенокардии в зависимости от остроты её возникновения[
Класс I. Недавнее начало тяжелой или прогрессирующей стенокардии напряжения. Анамнез обострения ИБС менее 2 месяцев.
Класс II. Стенокардия покоя и напряжения подострая. Больные с ангинозными приступами в течение предшествующего месяца, но не в течение последних 48 ч.
Класс III. Стенокардия покоя острая. Больные с одним или несколькими ангинозными приступами в покое на протяжении последних 48 ч.
Классификация нестабильной стенокардии в зависимости от условий возникновения[править
Класс А. Вторичная нестабильная стенокардия. Больные, у которых НС развивается при наличии факторов, усугубляющих ишемию (анемия, лихорадка, инфекция, гипотензия, неконтролируемая гипертензия, тахиаритмия, тиреотоксикоз, дыхательная недостаточность).
Класс В. Первичная нестабильная стенокардия. Больные, у которых НС развивается при отсутствии факторов, усугубляющих ишемию.
Класс С. Ранняя постинфарктная нестабильная стенокардия. Больные, у которых НС развилась в течение первых 2 недель после ОИМ.
Классификация нестабильной стенокардии в зависимости от наличия лечебных мероприятий в период её возникновения[править | править исходный текст]
— при отсутствии или минимальном лечении.
— на фоне адекватной терапии.
— на фоне терапии всеми тремя группами антиангинальных препаратов, включая внутривенное введение нитроглицерина.
Этиология и патогенез[править | править исходный текст]
В настоящее время можно считать установленным, что стенокардия обусловлена острой недостаточностью коронарного кровоснабжения, возникающей при несоответствии между притоком крови к сердцу и потребностью его в крови. Результатом острой коронарной недостаточности является ишемия миокарда, вызывающая нарушение окислительных процессов в миокарде и избыточного накопления в нем недоокисленных продуктов обмена (молочной, пировиноградной, угольной и фосфорной кислот) и других метаболитов.
Наиболее частая причина развития стенокардии — атеросклероз коронарных артерий. Значительно реже стенокардия возникает при инфекционных и инфекционно-аллергических поражениях.
Провоцируют приступы стенокардии эмоциональное и физическое напряжение.
Патологическая анатомия[править | править исходный текст]
При внезапном прекращении притока крови к участку сердечной мышцы наступает его ишемия, а затем некроз. Позже вокруг очага некроза образуются воспалительные изменения с развитием грануляционной ткани.
Клиническая картина[
Большинство пациентов со стенокардией ощущают дискомфорт или боль в области груди. Дискомфорт обычно давящего, сжимающего, жгучего характера. Нередко такие пациенты, пытаясь описать область дискомфорта, прикладывают сжатый кулак или открытую ладонь к грудной клетке. Часто боль иррадиирует («отдаёт») в левое плечо и внутреннюю поверхность левой руки, шею; реже — в челюсть, зубы с левой стороны, правое плечо или руку, межлопаточную область спины, а также в эпигастральную область, что может сопровождаться диспептическими расстройствами (изжога, тошнота, колики). Исключительно редко боль может быть локализована только в эпигастральной области или даже в области головы, что очень затрудняет диагностику.
Приступы стенокардии обычно возникают при физической нагрузке, сильном эмоциональном возбуждении, после приёма избыточного количества пищи, пребывания в условиях низких температур или при повышении артериального давления. В таких ситуациях сердечной мышце требуется больше кислорода, чем она может получить через суженные коронарные артерии. В отсутствие стеноза коронарных артерий, их спазма или тромбоза, боли в грудной клетке, имеющие отношение к физической нагрузке или иным обстоятельствам, приводящим к повышению потребности сердечной мышцы в кислороде, могут возникать у пациентов с выраженной гипертрофией левого желудочка, вызванной стенозом аортального клапана, гипертрофической кардиомиопатией, а также аортальной регургитацией или дилатационной кардиомиопатией.
Приступ стенокардии обычно продолжается от 1 до 15 минут. Он исчезает при прекращении нагрузки или приёме нитратов короткого действия (например, нитроглицерина под язык).
Диагностика Лабораторные тесты
Лабораторные тесты помогают установить возможную причину ишемии миокарда.
Клинический анализ крови. Изменения результатов клинического анализа крови (снижения уровня гемоглобина, сдвиги лейкоцитарной формулы и др.) позволяют выявить сопутствующие заболевания (анемию, эритремию, лейкоз и др.), провоцирующие ишемию миокарда.
Определение биохимических маркёров повреждения миокарда. При наличии клинических проявлений нестабильности, необходимо определить уровень тропонина или МВ-фракции креатинфосфокиназы в крови. Повышении уровня этих показателей указывает на наличие острого коронарного синдрома, а не стабильной стенокардии.
Биохимический анализ крови. Всем больным стенокардией необходимо исследовать липидный профиль (показатели общего холестерина, ЛПВП, ЛПНП и уровень триглицеридов) для оценки сердечно-сосудистого риска и необходимости коррекции. Также определяют уровень креатинина для оценки функции почек.
Оценка гликемии. Для выявления сахарного диабета как сопутствующей патологии при стенокардии оценивают уровень глюкозы натощак или проводят тест толерантности к глюкозе.
При наличии клинических признаков дисфункции щитовидной железы определяют уровень гормонов щитовидной железы в крови.
Инструментальные методы[
ЭКГ в покое. Всем пациентам с подозрением на стенокардию необходимо зарегистрировать ЭКГ в состоянии покоя в 12 стандартных отведениях. Хотя результаты этого метода соответствуют норме примерно в 50 % случаев наблюдения больных стенокардией, могут быть выявлены признаки коронарной болезни сердца (например, перенесённый инфаркт миокарда в анамнезе или нарушения реполяризации), а также другие изменения (гипертрофия левого желудочка, различные аритмии). Это позволяет определить дальнейший план обследования и лечения. ЭКГ может оказаться более информативной, если её регистрируют во время приступа стенокардии (обычно при стационарном наблюдении).
ЭКГ с физической нагрузкой. Применяют тредмил-тест или велоэргометрию с ЭКГ-мониторингом в 12 стандартных отведениях. Основной диагностический критерий изменения ЭКГ во время таких проб: горизонтальная или косонисходящая депрессия ST ≥0,1 мВ, сохраняющиеся по меньшей мере 0,06-0,08 с после точки J,
Эхокардиография в покое — позволяет обнаружить или исключить другие расстройства (например, клапанные пороки сердца или гипертрофическая кардиомиопатия) как причины возникновения симптомов, а также оценить функцию желудочков, размеры полостей сердца и т. д.
Сцинтиграфия с физической или фармакологической нагрузкой проводят изотопами таллия-201, технеция-99 сестамиби или тетрофосмин в сочетании с физической нагрузкой. Если пациенты не могут выполнить физическую нагрузку, применяют сцинтиграфию в сочетании с фармакологическими пробами (введение добутамина, дипиридамола или аденозина).
Стресс-эхокардиография. Имеет как преимущества, так и недостатки по сравнению со сцинтиграфией миокарда и является альтернативой последнему.
Лечение дислипидемии
Соблюдение диеты важно в качестве начальной терапии у пациентов , пожизненно назначают ацетилсалициловую кислоту в дозе 75-150 мг/сут, β-адреноблокаторы эффективны для купирования приступов стенокардии, и их рекомендовано использовать в качестве препаратов первой линии для облегчения ангинозных эпизодов. Их антиангинальный эффект обусловлен снижением потребности миокарда в кислороде за счёт снижения частоты сердечных сокращений (ЧСС) и артериального давления. Блокаторы кальциевых каналов- верапамил и дилтиазем), нифедипин и амлодипин)
Нитраты: нитроглицерин, изосорбида динитрат и изосорбида мононитрат.
Хирургическое лечение Хирургическое лечение предполагает выполнение аортокоронарного шунтирования (АКШ) или баллонной ангиопластики (angioplasty (англ.)русск.) и стентирования коронарных артерий.
Лечение стволовыми клетками[править | править исходный текст]
Терапия стволовыми полипотентными клетками, является перспективным методом лечения многих заболеваний, однако в настоящее время она находится в стадии клинических и доклинических испытаний. Основной идей данной терапии является то, что при введении в организм больного стволовых клеток, они сами поступят к месту травмы, и превратятся в клетки нуждающиеся в замене
Гипертоническая болезнь (эссенциальная гипертония) — хроническое заболевание, основным проявлением которого является артериальная гипертензия. В отличие от симптоматической гипертонии, где повышение артериального давления является «маркером» неблагополучия того или иного органа (почек, головного мозга, почечных сосудов и пр.), при гипертонической болезни высокие цифры АД не имеют своей первопричиной заболевание какого-либо органа.Классификация антигипертензивных препаратов.
Диуретики[21]
а) Петлевые
б) Тиазидные и тиазидоподобные
в) Калийсберегающие
г) Ингибиторы карбоангидразы
Антагонисты адренергических рецепторов
а) Альфа-блокаторы
б) Бета-блокаторы
с) Альфа- и бета-блокаторы
Агонисты адренергических рецепторов
а) Альфа2-агонисты
Блокаторы кальциевых каналов
Ингибиторы АПФ
Антагонисты рецепторов ангиотензина-2
Антагонисты альдостерона
Вазодилататоры
Адренергетики центрального действия или стимуляторы альфа-рецепторов в мозге
Прямые ингибитора ренина
.Классификация гипертонической болезни.
В течение гипертонической болезни выделяют три стадии:
I стадия, когда выявляется стойкое умеренное или частое эпизодическое повышение АД, возможно начальное изменение сосудов глазного дна. На этой стадии заболевания чаще всего рекомендуется немедикаментозное лечение.
II стадия заболевания характеризуется стойким повышением АД, а также изменением сосудов глазного дна и развитием гипертрофии миокарда левого желудочка. К немедикаментозной терапии добавляется обязательное медикаментозное лечение, которое должно быть постоянным непрерывным в течение всей последующей жизни.
III стадия заболевания характеризуется наличием осложнений, таких как перенесенные инфаркты, инсульты, сердечная недостаточность или почечная недостаточность (первично сморщенная почка). Артериальная гипертензия классифицируется по степени в зависимости от уровня АД:
АГ 1 степени– 140-159/90-99
АГ 2 степени – 160-179/100-109
АГ 3 степени - >180|110
Наиболее точно степень АГ может быть установлена в случае впервые диагностированной АГ и у пациентов, не принимающих антигипертензивные препараты.
Оптимальное АД: САД<120; ДАД<80
Нормальное АД: CАД 120-129; ДАД 80-84
Высокое нормальное АД: САД 130-139; ДАД 85-89
Следует иметь в виду, что критерии повышенного АД в значительной мере являются условными, поскольку между уровнем АД и риском ССЗ существует прямая связь, начиная с величины 115/75.
Определение ХОБЛ — заболевание, характеризующееся не полностью обратимым ограничением воздушного потока. Это ограничение обычно прогрессирует и связано с патологической реакцией лёгких на вредоносные частицы и газы
. ХРОНИЧЕСКАЯ ОБСТРУКТИВНАЯ БОЛЕЗНЬ ЛЕГКИХ (ХОБЛ) - первично хроническое воспалительное заболевание легких с преимущественным поражением дистальных отделов дыхательных путей и паренхимы, формированием эмфиземы, нарушением бронхиальной проходимости с развитием не полностью обратимой или необратимой бронхиальной обструкции, вызванной патологической воспалительной реакцией. Болезнь развивается у предрасположенных лиц и проявляется кашлем, отделением мокроты и нарастающей одышкой, имеет неуклонно прогрессирующий характер с исходом в хроническую дыхательную недостаточность и легочное сердце. ХОБЛ относится к часто встречающимся заболеваниям. Эпидемиология ( распространенность ) ХОБЛ. По данным ВОЗ, распространенность ХОБЛ среди мужчин составляет 9,34:1000, среди женщин - 7,33:1000. Преобладают лица старше 40 лет. В России насчитывается около 1 млн больных ХОБЛ (официальные данные МЗ РФ), но в действительности их количество может превышать 11 млн человек (данные эпидемиологических исследований).
Хронический обструктивный бронхит – это заболевание, характеризующееся хроническим диффузным неаллергическим воспалением бронхов и приводящее к прогрессирующему нарушению легочной вентиляции и газообмена по обструктивному типу и проявляющееся кашлем, одышкой и выделением мокроты, не связанными с поражением других органов и систем организма.
Основными клиническими проявлениями ХОБ являются кашель с мокротой и одышка. Принципиальным отличием ХОБ от бронхиальной астмы является необратимая обструкция дыхательных путей и воспалительная активность нейтрофилов. При бронхиальной астме обструкция дыхательных путей обратима, а в альвеолярном пространстве в основном обнаруживаются эозинофилы. При ХОБ имеется сочетание обратимой и необратимой обструкции. При бронхиальной астме только на конечном этапе прогрессирования заболевания появляются элементы необратимой бронхиальной обструкции. Необратимый компонент бронхиальной обструкции связан с деструкцией эластичной коллагеновой основы легких и фиброзом, изменением формы и облитерацией бронхиол. Обратимый компонент бронхиальной обструкции связан с воспалением, сокращением гладкой мускулатуры бронхов и гиперсекрецией слизи.Неуклонное прогрессирование болезни - важнейший признак ХОБ. Выраженность клинических признаков ХОБ постоянно нарастает.
Классификация ХОБЛ (GOLD, 2014) |
|||
|
|||
|
|||
|
|||
Осложнения |
|||
Осложнение . Эмфизема легких. Бронхоэктазии. Дыхательная недостаточность. Легочное сердце. Нарушения сердечного ритма: полиморфная предсердная тахикардия, фибрилляция предсердий. |
|||
Стадия |
ОФВ1* |
ОФВ1/ФЖЕЛ* |
|
1, легкая |
>=80% |
<70% |
|
2, умеренная |
50-80% |
||
3, тяжелая |
30-50% |
||
4, очень тяжелая |
<30% |
||
Признаки |
Легкое |
Умеренное |
Тяжелое |
Сопутствующие болезни |
+ |
+++ |
+++ |
Частые обострения |
+ |
+++ |
+++ |
Тяжесть ХОБЛ |
легкая, умеренная |
умеренная, тяжелая |
тяжелая |
Гемодинамика |
стабильная |
стабильная |
стабильная, нестабильная |
Участие дополнительных мышц |
- |
+ |
++ |
Тахипноэ |
- |
++ |
+++ |
Симптомы после начала лечения |
- |
++ |
+++ |
Отказ от курения: психотерапия, реливеры с никотином (назальный спрей, оральный ингалятор, жевательная резинка, пастилка), контроллеры (пластырь с никотином, бупропион, варениклин).
Бронходилататоры пролонгированные: бета2-агонисты (сальметерол 25-50 мкг 2 раза, формотерол 4,5-12 мкг 2 раза, индакатерол 75-300 мкг 1 раз), холинолитики (тиотропиум 18 мкг 1 раз, гликопирониум 44 мкг 1 раз, аклидиниум 322 мкг 2 раза), теофиллин (теопэк, теотард 200-350 мг 1-2 раза после еды).
Ингаляционные кортикостероиды - снижают частоту обострений при ОФВ1<50%, увеличивают риск пневмонии, не влияют на прогрессирование и смертность.
Рофлумиласт (500 мкг 1 раз) - противовоспалительный препарат снижает частоту обострений при комбинированном лечении.
Длительная малопоточная кислородотерапия >15 ч/сут.
Реабилитация (при ОФВ1 <50%): контроль кашля, тренировка дыхательных мышц, физические нагрузки, психотерапия, антидепрессанты, роллаторы.
Вакцинация против гриппа.
Вакцинация против пневмококка (пациенты =>65 лет или при выраженной коморбидности у пациентов <65 лет).
Регулярные физические нагрузки.
2.1 Бронхолитики
2.1.1 β2-адреномиметики
2.1.2 М-холиноблокаторы
2.1.3 Ксантины
2.2 Глюкокортикостероиды
2.3 Антибиотики[9]
2.4 Муколитики
2.5 Другие препараты
Легочное сердце – это патологическое состояние сердца, при котором оно увеличивается в размерах. Также при легочном сердце растягиваются стенки правого желудочка. Диагностируют острое и хроническое легочное сердце.
Основные пункты:
