
- •Синусовая брадикардия
- •Синусовая аритмия
- •Экстрасистолия (эс)
- •Классификация экстрасистолии
- •Номенклатура экстрасистолии
- •Предсердные экстрасистолы
- •Экстрасистолы из атриоветрикулярного соединения
- •Желудочковые экстрасистолы
- •Пароксизмальные тахикардии
- •Клиника пароксизмальной тахикардии
- •Наджелудочковая пароксизмальная тахикардия
- •Лечение суправетрикулярной пароксизмальной тахикардии
- •Желудочковые пароксизмальные тахикардии
- •Немедикаментозные методы лечения фибрилляции предсердий (фп).
- •Трепетание и мерцание желудочков
- •Общие принципы лечения аритмий
- •Классификация антиаритмических средств
- •Приложение 2. Тестовые задания:
- •Приложение 3. Ситуационные задачи:
Приложение 3. Ситуационные задачи:
Задача 1.
Пациент К., 63 лет, находился на стационарном лечении в кардиологическом отделении на 5-е сутки после перенесенного ОИМ. Получал стандартную терапию (иАПФ, β-блокатор, дезагрегант, статин, нитраты, гепарин). Около 4 часов утра предъявил жалобы на чувство сильного сердцебиения, дискомфорта в области сердца, нарастающей общей слабости и одышки. На ЭКГ:
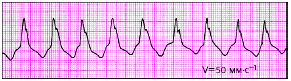
В течение последующих 10 минут состояние больного ухудшилось: кожные покровы бледные, диффузный гипергидроз, потерял сознание. Зрачки несколько расширены. Пульс и АД не определяются. Зарегистрирована ЭКГ (а), начаты реанимационные мероприятия. Через несколько минут зарегистрирована ЭКГ (б), продолжены реанимационные мероприятия.
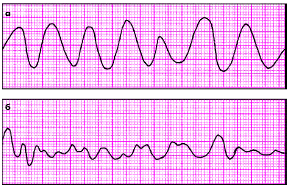
Охарактеризуйте нарушения ритма на представленных записях ЭКГ.
В чем причина данных аритмий?
Какие меры следует применять в постинфарктом периоде для профилактики подобных аритмий?
Какие реанимационные мероприятия необходимы больному?
В случае успеха реанимационных мероприятий какие коррективы следует внести в лечение?
Задача 2.
Больная К., 19 лет, через 2 недели после перенесенного ОРВИ обратила внимание на повышенную утомляемость, слабость, ощущение «усиленных» сердечных тонов и перебоев в работе сердца, колющие боли в области сердца продолжительностью до нескольких секунд, несвязанные с физической нагрузкой, одышку при умеренной подъеме по лестнице на один этаж.
Объективный статус. Больная астенического телосложения. Кожные покровы умеренно бледные. Температура тела 36,7 °С. Над областью легких выслушивается везикулярное дыхание, ЧДД 16 в минуту. Область сердца при осмотре не изменена. Верхушечный толчок ослаблен, локализован в V межреберье по 1. mediaclavicularis sinistra. Границы относительной сердечной тупости: левая – V межреберье по 1. mediaclavicularis sinistra, верхняя по II межреберью, правая на 2 см кнаружи от правого края грудины. При аускультации сердца: тоны приглушенные, аритмичные, на верхушке выслушивается мягкий систолический шум. ЧСС 52 уд/мин. АД 110/70 мм рт. ст. Живот мягкий, безболезненный. Мягко-эластичный нижний край печени пальпируется под краем реберной дуги. Размеры печени по Курлову 9х8х7 см.
Данные дополнительного обследования
Общий анализ крови: гемоглобин 130 г/л, эритроциты 4,5х1012/л, лейкоциты 8,2х109/л, эозинофилы 2%, палочкоядерные 7%, сегментоядерные 60%, моноциты 15%, лимфоциты 16%, СОЭ 20 мм/ч.
Биохимический анализ крови: общий белок 74 г/л, креатинин 78 мкм/л, мочевина 5,2 мм/л, АЛТ 24 Ед/л, ACT 30 Ед/л, билирубин общий 12 мкмоль/л, К+ 4,6 мэкв/л, Na+ 138 мэкв/л.
Общий анализ мочи – без патологии.
Рентгенография органов грудной полости: признаки центрального венозного застоя в лёгких, признаки кардиомегалии (кардиоторакальный индекс 60%).
На ЭКГ:
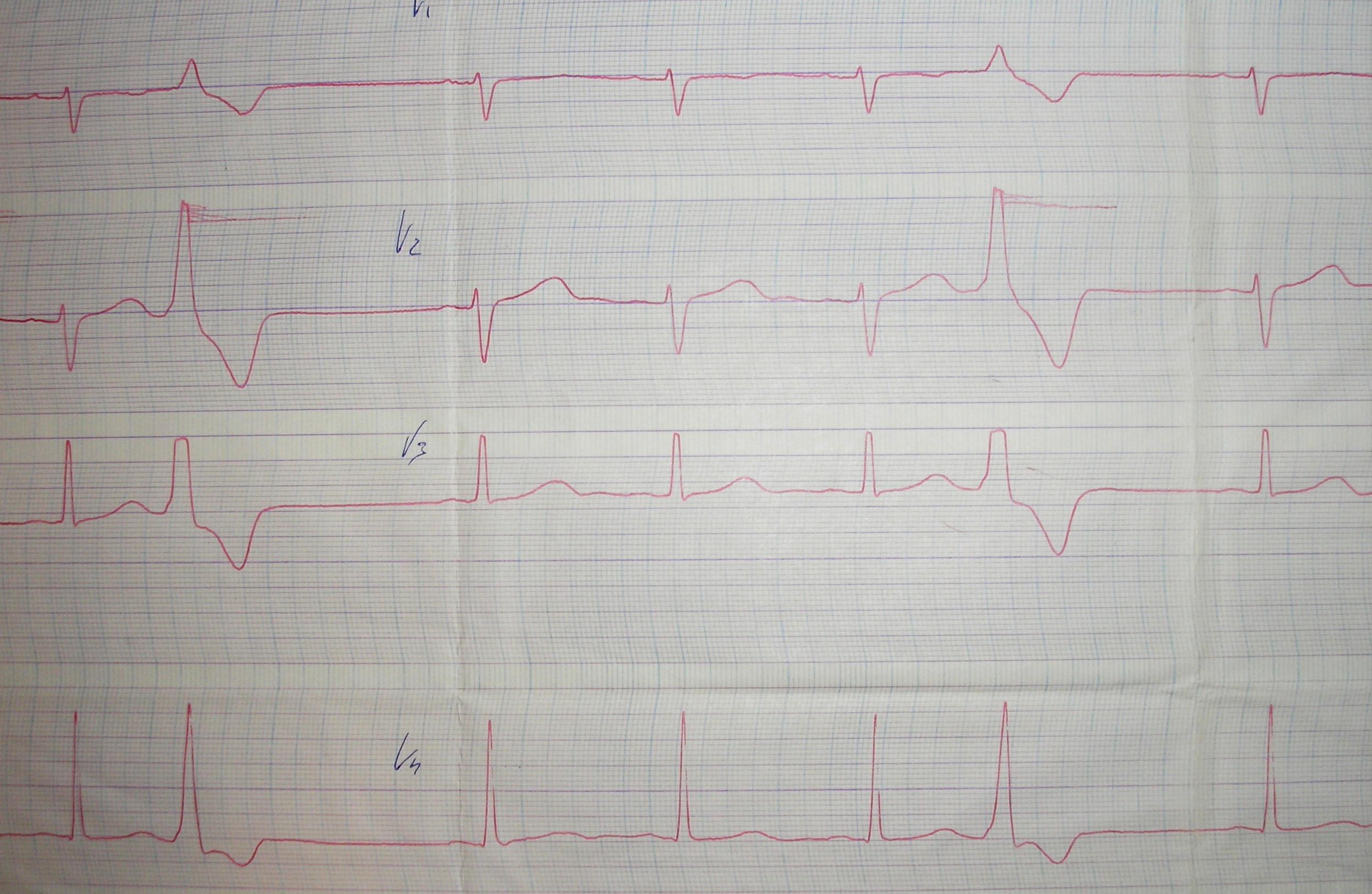
Какое нарушение ритма выявлено у пациентки?
Поставьте развернутый клинический диагноз.
Опишите тактику ведения больной.
Нуждается ли пациентка в оказании неотложной врачебной помощи?
Задача 3.
Больной К., 48 лет, обратился в клинику с жалобами на тяжесть в затылочной области, приступы неритмичного сердцебиения, возникающие ежедневно, чаще вечером, в покое, после приема пищи или умеренного количества алкоголя, продолжительностью до 2 ч, сопровождающиеся ощущением нехватки воздуха и повышением артериального давления. Приступы купируются самостоятельно или при приеме 12,5 мг атенолола.
Анамнез заболевания. Впервые приступ сердцебиения возник после эпизода употребления алкоголя 6 лет назад. Бригадой скорой медицинской помощи зарегистрировано нарушение сердечного ритма, купировавшееся после в/в введения лекарственного препарата (названия не помнит) и перорального приёма таблетки феназепама. В течение последних 5 лет стал отмечать появление артериальной гипертензии (максимальное АД 160/100 мм рт. ст.), ситуационно принимал гипотензивные препараты. Приступы «аритмии» возникали 3-4 раза в год, купировались самостоятельно. В течение последнего месяца приступы участились до 4-6 раз в неделю.
Семейный анамнез: отец больного в возрасте 50 лет перенес инфаркт миокарда.
По профессии – госслужащий, профессиональные вредности отрицает. Алкоголь употребляет не чаще 2 раз в месяц, не более 100 мл в пересчёте на чистый этанол.
Объективный статус. При осмотре состояние удовлетворительное. Телосложение правильное, гиперстеническое, рост 185 см, вес 120 кг, индекс массы тела 35 кг/м2. Кожные покровы и видимые слизистые чистые, физиологической окраски. Регионарные лимфатические узлы не увеличены, периферических отеков нет. Щитовидная железа подвижная, безболезненная при пальпации, обе доли умеренно увеличены.
Дыхание свободное через нос, ЧДД 16 в мин. При перкуссии звук ясный, легочный; границы легких в пределах физиологической нормы. При аускультации дыхание везикулярное, проводится во все отделы.
Область сердца визуально – без патологии. Границы относительной сердечной тупости: правая – правый край грудины, левая – на 1 см кнутри от левой среднеключичной линии, верхняя – верхний край III ребра. При аускультации тоны сердца ясные, звучные, ритмичные. Пульс 82 уд/мин, дефицита нет. Пульсация периферических сосудов сохранена. Сосудистые шумы над проекцией экстракраниального отдела брахиоцефальных артерий, брюшного отдела аорты, почечных артерий не выслушиваются. АД 130/80 мм рт. ст. на обеих руках.
При обследовании органов брюшной полости патологии не выявлено.
Мочеиспускание свободное, безболезненное, дизурических явлений нет. Почки не пальпируются.
Данные дополнительного обследования
Общий анализ крови: эритроциты 5,4х1012/л, гемоглобин 157 г/л, лейкоциты 6,7х109/л, тромбоциты 209х109/л., СОЭ 2 мм/ч.
Общий анализ мочи: удельный вес 1020, реакция кислая, прозрачность полная, цвет желтый. Белка, глюкозы нет. Цилиндров нет. Лейкоциты – 1-2 в поле зрения, эритроциты 0-1 в поле зрения.
Биохимический анализ крови: общий белок 75 г/л, общий билирубин 13,3 ммоль/л, креатинин 91,3 ммоль/л, глюкоза 5,42 ммоль/л, холестерин 5,7 ммоль/л, триглицериды 2,84 ммоль/л, К+ 4,42 ммоль/л, Na+ 140 ммоль/л, ACT 17 Ед/л, АЛТ 16 Ед/л.
Тиреоидный профиль: ТТГ 3,48 мМЕ/л, свободный Т4 18,16 мМЕ/л.
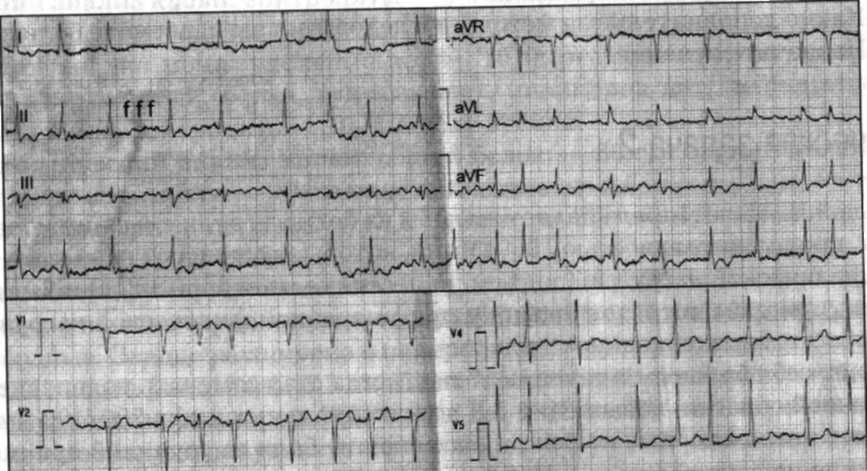
ЭКГ на момент осмотра:
Рентгенография грудной клетки: легочные поля прозрачные, патологических теней нет. Корни структурны, диафрагма обычно расположена, плевральные синусы свободные. Сердце не расширено в поперечнике. Аорта уплотнена.
ЭхоКГ: аорта уплотнена, не расширена, 3,8 см в диаметре. Левое предсердие 4,1 см. Левый желудочек не расширен, КДР 5,5 см, КСР 3,1 см. Глобальная сократительная способность миокарда левого желудочка сохранена, ФВ > 60%. Зоны гипо- и акинеза не выявлены. ТМЖП 1,0 см, ТЗСЛЖ 1,1. Правое предсердие 3,5 см. Передне-задний размер правого желудочка 3,1 см. Признаки лёгочной гипертензии отсутствуют. Створки аортального клапана не уплотнены, амплитуда раскрытия нормальная. Патологии клапанов нет. Функция диастолического расслабления миокарда нарушена Е/А = 3,53/0,62 = 0,85 (< 1). Заключение: нарушение диастолической функции миокарда левого желудочка. Уплотнение створок аорты.
Тредмил-тест: исследование выполнено по протоколу R. Bruce, в период сохранения синусового ритма, остановлено в связи с достижением максимальной ЧСС (143 уд/мин). Самочувствие удовлетворительное, жалоб нет. АД до нагрузки 131 /90 мм рт. ст. и на всех ступенях нагрузки соответствовало выполняемой работе. АДтах 214/95 мм рт. ст. на пятой ступени (10,1 mets). Нормализация АД к 4 мин восстановительного периода. Исходно зарегистрирована частая предсердная экстрасистолия. За время исследования нарушений ритма, проводимости и ишемических изменений не зарегистрировано.
Консультация окулиста: гипертоническая ретинопатия I стадии.
Какое нарушение ритма выявлено у пациента? Опишите электрофизиологические механизмы формирования данного нарушения ритма сердца.
Сформулируйте клинический диагноз.
Какое дополнительное обследование вы рекомендуете больному?
Назначьте лечение.
Задача 4.
Пациент Ф., 62 лет, обратился с жалобами на ощущение аритмичного сердцебиения, усиливающегося при физической и эмоциональной нагрузке; нарастающую одышку; отеки голеней и стоп. В течение 6 лет состоит на диспансерном учете у кардиолога с диагнозом: ИБС. Аритмический вариант. Постоянная форма мерцательной аритмии, тахи-брадисистолия. Пять лет назад имплантирован однокамерный частотно-адаптированный электрокардиостимулятор. Постоянно принимает дигоксин (0,25 мг в сутки 5 дней в неделю), метопролола сукцинат (50 мг в сутки), лизиноприл (5 мг в сутки), аспирин (125 мг в сутки), розувастатин (10 мг в сутки).
На ЭКГ:
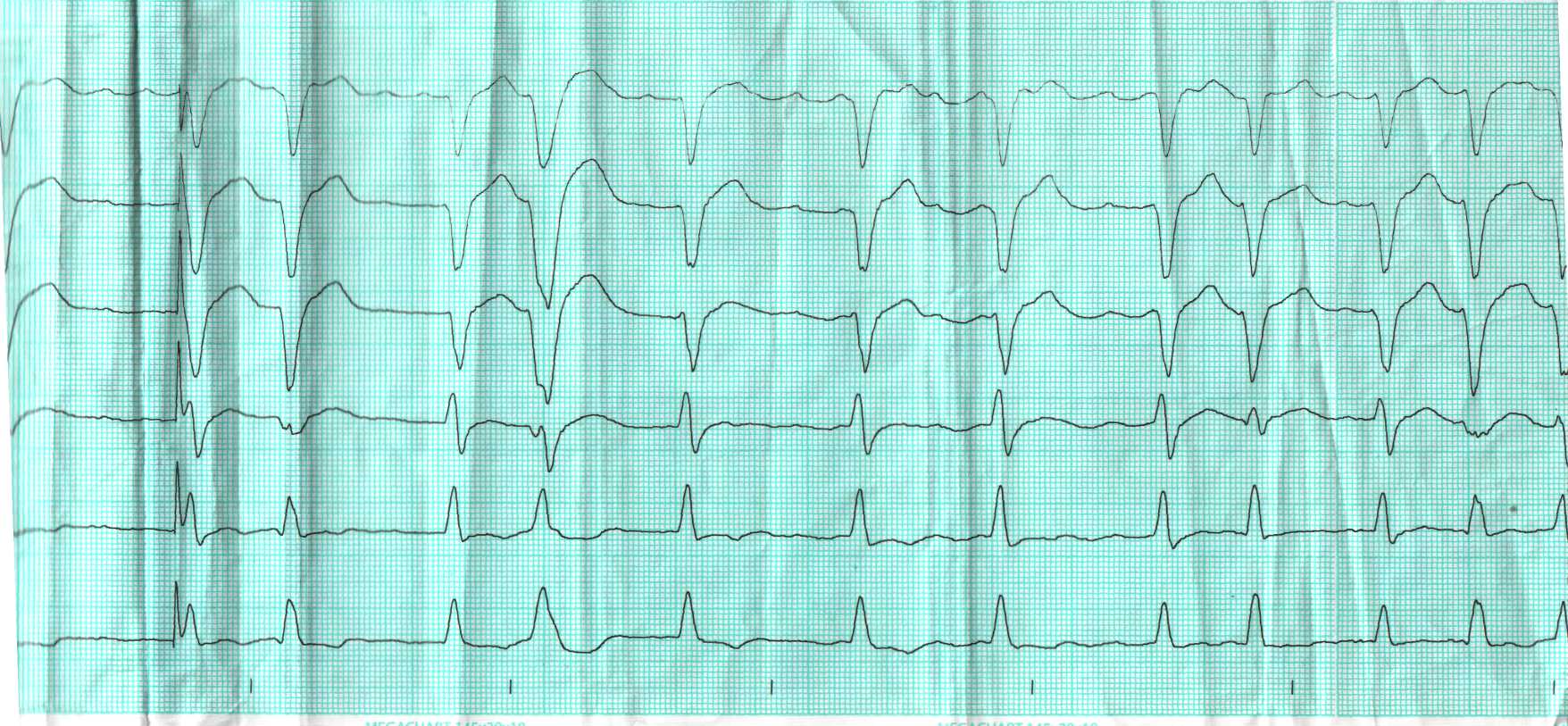
Охарактеризуйте представленную запись ЭКГ.
Сформулируйте развернутый клинический диагноз.
Оцените проводимую терапию.
Нуждается ли пациент в реимплантации ЭКС?
Задача 5.
Составьте в виде таблицы основные дифференциально-диагностические различия изученных нарушений ритма сердца с указанием таких характеристик, как причины появления, жалобы, анамнез, данные ЭКГ покоя, суточного мониторирования ЭКГ, показанные и противопоказанные препараты.
