
V. Изменчивость микобактерий туберкулеза
Всесторонним изучением возбудителя туберкулеза доказано многообразие форм его существования, большая вариабельность морфологии, широкий диапазон изменчивости биологических свойств (полиморфизм). Уже вслед за открытием Р.Коха, который полагал, что возбудитель туберкулеза в природе может существовать в единственной неизменяющейся форме - кислотоустойчивой палочки - т литературе стали появляться сообщения об изменчивости микроба, происходящей под влиянием факторов внешней среды.
В туберкулезных очагах были найдены кокковые формы (Makasses, Virginia,!883), затем Nocard, Roux(1887) описали ветвящиеся формы в старых культурах.
И.И. Мечников в 1888 г обнаружил в мокроте и ткани селезенки туберкулезного больного наряду с палочковидными формами ветвящиеся нитевидные мицелиеподобные культуры возбудителя. Ученый пришел к выводу, что в зависимости от возраста и разных условий роста форма туберкулезной бактерии может быть неодинаковой. В молодых культурах чаще наблюдаются умеренно короткие палочки, в старых культурах появляются удлиненные ветвистые с вздутиями на концах формы.
В казеозно-некротических массах возбудитель может существовать в виде отдельных зерен, описанных Мухом. При окрашивании методом Циля-Нельсена эти патологические элементы не выявляются, но при введении фильтрата, приготовленного из казеозного некроза, у подопытных животных развиваются типичные туберкулезные изменения.
Такое многообразие существующих форм возбудителя дает основание считать полиморфизм одним из его характерных признаков, который указывает на связь с другими представителями простейших растительных форм - лучистыми грибами. В организме больного возбудитель туберкулеза оказывается в самых разнообразных условиях, зависящих от состояния защитных реакций хозяина. В процессе длительной химиотерапии возбудитель туберкулеза может трансформироваться в ультрамелкие формы, величина которых почти в 20 раз меньше типичных микобактерии, что позволяет им проходить через мельчайшие фильтры. В связи с этим подобные ультрамелкие формы названы фильтрующимися.
Ультрамелкие микроорганизмы кроме размеров отличаются от типичных рядом биологических особенностей, что затрудняет их выявление при применении традиционных микробиологических методов.
В то же время при введении экспериментальным животным они не только могут вызвать туберкулезное воспаление, но и способны реверсировать в типичные бактериальные формы. Значение фильтрующихся форм возбудителя заключается в том, что они могут поддерживать длительно текущее хроническое туберкулезное воспаление.
Наряду с морфологическим разнообразием микобактериям свойственна широкая изменчивость и других процессов, в частности, такого важного, как кислотоустойчивость или способность удерживать окраску даже при интенсивном обесцвечивании кислотой.
Кислотоустойчивость обусловлена высоким содержанием в поверхностных структурах микробной клетки липидов и миколовой кислоты. Частичная или полная утрата кислотоустойчивое™ ведет к образованию либо смешанной популяции, состоящей из кислотоустойчивых и некислотоустойчивых особей, либо полностью некислотоустойчивой микробной популяции.
L-формы возбудителя туберкулеза
Феномен потери кислотоустойчивости, в основе которого лежит полная или частичная утрата целостности клеточной стенки, приводит к глубоким изменениям физических, морфологических, биохимических, тинкториальных свойств микроорганизма. Такие измененные культуры микобактерии туберкулеза отнесены к I- формам, которые впервые были обнаружены Alexander-Jackson (1945) в спинномозговой жидкости больных туберкулезным менингитом. Исследованиями последующих лет (Дорожкова И.Р., 1974) была также подтверждена возможность трансформации типичных штаммов микобактерии туберкулеза в 1-формы. Возникновение L-форм микобактерии туберкулеза может происходить под влиянием противотуберкулезных препаратов, защитных механизмов организма: фагоцитоза, антителообразования, системы комплемента, процессов воспаления, ферментных систем (лизоцим, глицин и других). Научными исследованиями И,Р. Дорожковой, З.С. Земсковой (1984) установлено, что под влиянием 1-трансформирующих факторов уже через 2 недели после введения вакцины ВСС начинается ее индукция в L-формы. В дальнейшем, в течение длительного времени поствакцинапьный иммунитет может поддерживаться [.-формами данного штамма.
Морфологически в связи со значительным изменением клеточной стенки 1-формам свойственна высокая хрупкость всех составляющих их элементов, следовательно, необходимы и особые требования к условиям их культивирования. Из-за отсутствия клеточной стенки или ее дефекта 1-формы микобактерии не воспринимает обычно применяемые для выявления бактерий красители. Они также не растут на обычных питательных средах. Размножение 1-форм возбудителя происходит путем почкования и распада на гранулы величиной от субмикроскопических до гигантских вакуолизированных шаров и ветвистых образований.
По степени дефекта клеточной стенки могут быть следующие варианты 1-форм микобактерии туберкулеза:
Таблица 1 Варианты 1_-форм возбудителя
туберкулеза
Варианты 1,-форм МВТ
Протопласты
Сферопласть Транзитные формы
Характеристика вариантов 1-форм возбудителя
сферической формы клетки, полностью
лишенные клеточной стенки и не способные
к редукции
наличие участков клеточной стенки
и способность реверсировать в исходную
бактериальную форму
незавершенные 1_- или М-циклы, преходящие формы, реверсирующие
после серийного субкультивирования в стабильные классические бактериальные
формы
Нестабильны микроорганизмы, частично или полностью
е и утратившие клеточную стенку, но сохранившие способность размножаться
и передавать потомству присущие им признаки, в том числе дефектность или отсутствие клеточной стенки
Патологические изменения, вызванные 1-формами микобактерий в организме лабораторных животных, зависят от степени стабилизации 1-вариантов.
Инфицирование животных нестабильными 1-формами вызывает бурный процесс с острой гематогенной диссеминацией. При заражении животных стабильными 1-формами возбудителя возникает вялотекущий туберкулезный процесс с небольшой распространенностью очагов с выраженным неспецифическим компонентом.
L-формы микобактерий туберкулеза обладают сенсибилизирующим действием и вызывают у экспериментальных животных аллергические реакции типа васкулита, гломерулонефрита, местного отека, напоминающие параспецифические реакции, описанные А. И. Струковым (1976). При клинических исследованиях L -формы микобактерий туберкулеза могут быть обнаружены в любом патологическом материале: в мокроте, смывах из бронхиального дерева, спинномозговой жидкости, моче, в плевральном экссудате, женском грудном молоке, крови, остаточных посттуберкулезных изменениях в легочной ткани и других органах у лиц, перенесших туберкулез.
Имеется определенная зависимость между характером бактериовыделения и клиническими проявлениями туберкулеза легких: типичные микобактерий туберкулеза определяются преимущественно у больных с остро и подостро начавшимся туберкулезом легких, с выраженными общими и местными изменениями, с преобладанием экссудативно-казеозных тканевых реакций. В данных случаях при отсутствии лекарственной устойчивости может быть выраженный положительный эффект от противотуберкулезной химиотерапии. Выделение сочетания бактериальных и 1-форм микобактерий наблюдается преимущественно у больных с более поздно выявленным туберкулезом легких, сопровождающимся выраженными явлениями интоксикации, склонностью к диссеминации, образованию крупных каверн и множественных участков деструкции. В данных наблюдениях эффект от химиотерапии может быть недостаточным. Кроме того, 1-формы возбудителя туберкулеза в сочетании с типичным возбудителем могут обнаруживаться в патологическом материале после проведения курса химиотерапии. Выделение только 1-форм микобактерий может быть, главным образом, у больных с незаметным началом и медленным развитием туберкулеза со слабой выраженностью местных и общих воспалительных явлений, преобладанием ограниченных поражений легких, формированием крупных очагов с участками распада в цент ре. Течение туберкулезного процесса у этих лиц отличается длительным сохранением полости распада и недостаточной эффективностью противотуберкулезной терапии.
У больных, выделяющих лекарственно-устойчивые формы возбудителя, ^-трансформация наступает раньше, продолжается длительно.
Постоянное выделение 1-форм микобактерий у лиц с сохранившимися деструктивными изменениями в легких имеет диагностическое и прогностическое значение, указывая на активность процесса и возможность обострения.
Вакцинный штамм БЦЖ
Другим классическим примером видоизменчивости возбудителя туберкулеза является вакцина БЦЖ- это вакцинный штамм микобактерий, широко используемый для специфической профилактики туберкулеза. Он был получен французскими учеными Calmett и Guerin назван их именами (БЦЖ - Bacilles (рис. 3). Это открытие явилось поворотным пунктом в развитии специфической профилактики туберкулеза.
Авторы в течение 13 лет путем многократных, последовательных пассажей (230 пассажей) вирулентного штамма микобактерий туберкулеза бычьего вида на среде с глицериновым картофелем и бычьей желчью добились значительного и стойкого изменения свойств микроорганизма. Многочисленными опытами на животных при введении препарата разными методами и дозами были показаны основные свойства микобактерий вакцинного штамма: специфичность, иммуно-генность, аллергенность и стойкая авирулентность. Убедившись в иммуногенности и безвредности штамма БЦЖ для животных в эксперименте,Calmett и Guerin в 1921 году впервые применили вакцину БЦЖ (трехкратно через день по 2 мг перорально) новорожденному ребенку, находящемуся в контакте с бациллярным больным. Ребенок хорошо перенес вакцинацию и оставался здоровым в течение 5,5 лет наблюдения.
В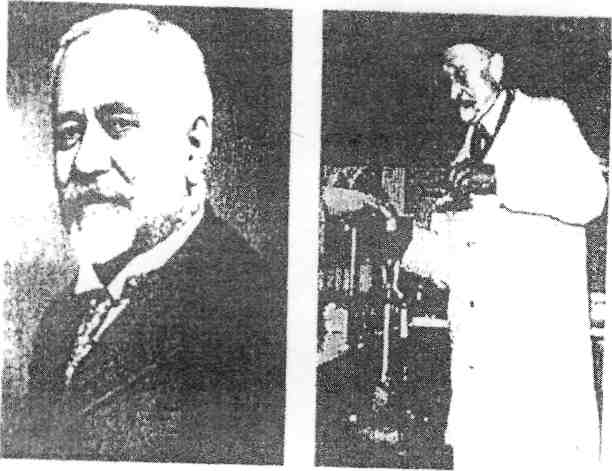 последствии
работами отечественных авторов (Тогунова
А.И., 1960, Митинская Л.А., 1975) подтверждено,
что вакцинный штамм микобактерий в
отличие от типичных вирулентных
микобактерий туберкулеза
является безвредным, не способным
вызвать заболевание при введении в
организм. Однако он может
вегетировать в организме длительное
время, преимущественно в лимфатической
системе, ограниченно
размножаться и вызывать ответную
специфическую доброкачественную
реакцию, проявляя при этом свои
классические свойства аллергентности
и иммуногенности.
последствии
работами отечественных авторов (Тогунова
А.И., 1960, Митинская Л.А., 1975) подтверждено,
что вакцинный штамм микобактерий в
отличие от типичных вирулентных
микобактерий туберкулеза
является безвредным, не способным
вызвать заболевание при введении в
организм. Однако он может
вегетировать в организме длительное
время, преимущественно в лимфатической
системе, ограниченно
размножаться и вызывать ответную
специфическую доброкачественную
реакцию, проявляя при этом свои
классические свойства аллергентности
и иммуногенности.
рис. 3. В 1919 французский микробиолог А. Кальметт и ветеринарный врач К. Герен создали вакцинный штамм микробактерий для противотуберкулезной вакцинации людей, который получил название «бациллы Кальметта-Герена (ВОС)». Впервые вакцина ВСО была введена новорожденному ребенку в 1921 г.
В клинике это сопровождается появлением положительной кожной чувствительности к туберкулину и развитием противотуберкулезного поствакцинального иммунитета. Такая иммунобиологическая перестройка организма сопровождается повышенной резистентностью к последующему заражению вирулентными микобактериями туберкулеза, которая проявляется меньшей пораженностью внутренних органов и более длительной выживаемостью вакцинированных БЦЖ животных по сравнению с контрольными. Было установлено, что штамм БЦЖ обладает некоторыми биохимическими свойствами, присущими вирулентным микобактериям.
Так, он является каталазоактивным, то есть способным разлагать перекись водорода - конечный токсический продукт жизнедеятельности микроба. В микрокультуре БЦЖ может расти в виде характерных «кос» и «жгутов», что обусловлено наличием по периферии клетки склеивающего вещества – корд-фактора. Calmett было установлено, что при выращивании на искусственных питательных средах штамм БЦЖ способен вырабатывать туберкулин. Однако туберкулин, полученный при выращивании БЦЖ, значительно менее активен тех туберкулинов, которые были получены из вирулентных мико-бактерий туберкулеза, но при внутрикожном введении больным туберкулезом морским свинкам он может вызывать положительную (туберкулиновую) реакцию.
В.И. Пузик (1966 г.), изучив морфологические изменения под влиянием вакцины БЦЖ у морских свинок, в первые же часы после вакцинации отметила появление в органах и системах выраженной пролиферации лимфоидных элементов, сменяющейся гиперплазией активной соединительной ткани. Через 2-3 месяца автор обнаружила появление ограниченных специфических изменений, главным образом, в лимфатических узлах, а через 6 месяцев она уже отмечала восстановленную структуру пораженных органов.
Работами И.Р. Дорожковой и 3,С, Земсковой (1974, 1984) установлено, что вакцина БЦЖ вегетирует в организме экспериментальных животных в течение 5-8 месяцев в зависимости от метода вакцинации и дозы, но уже через 2 недели после вакцинации авторами описана ее трансформация в Ь-формы, которые в дальнейшем поддерживают нестерильный противотуберкулезный иммунитет в течение 5-7-10-15 лет.
В последние годы ведутся научные поиски по созданию новых вакцин. Стратегия их создания предусматривает два направления: применение живых вакцин или использование отдельных компонентов микобактерий (субунитные вакцины). Среди живых вакцин наиболее перспективными считаются ослабленные мутанты микобактерий, а также рекомбинантные штаммы БЦЖ, продуцирующие цитолизин, цитокин или же содержащие увеличенное количество антигенов.
В состав субунитных вакцин планируется включение ведущих антигенных субстанций микобактерий -добавление адъювантов или же голой ДНК. Преимуществом таких вакцин является отсутствие побочных реакций, недостатком – ограниченная продукция клонов СР4-лим-фоцитов.
Каждая из испытуемых в настоящее время вакцин имеет свои достоинства и недостатки, но ясно одно, что будущая вакцина должна быть более эффективной и безопасной, чем применяемая в настоящее время вакцина БЦЖ.
Генетика возбудителя туберкулеза
Расшифровка генома возбудителя туберкулеза была осуществлена с помощью его фаготипирования. В настоящее время известно более 250 фагов микобактерии; его геном содержит более 4.000.000 нуклеотидов и 4,000 генов. Изучение последовательности молекул ДНК в хромосомах и плазмидах микобактерии является основой для разработки новых подходов к лечению лекарственно-устойчивого туберкулеза и разработки рекомбинатных противотуберкулезных вакцин.
Контрольные вопросы:
1 . Перечислите примеры видоизменчивости МВТ.
Какие факторы влияют на видоизменчивость МВТ?
Укажите признаки, характерные для 1-форм МВТ.
Дайте определение вакцины БЦЖ.
VI. ЛЕКАРСТВЕННАЯ УСТОЙЧИВОСТЬ МИКОБАКТЕРИИ
ТУБЕРКУЛЕЗА
Одним из наиболее значимых в бактериологии и клинике вариантов видоизменчивости возбудителя туберкулеза в современной фтизиатрии является феномен лекарственной устойчивости. Лекарственная устойчивость может развиться у всех микроорганизмов при длительном применении лекарственных препаратов. Это биологическое явление впервые описал Р.Е.Эрлих в 1911 г.
Возникновение лекарственно-устойчивых штаммов к противотуберкулезным препаратам является закономерным явлением. Природа устроена так, что она стремится к сохранению равновесия, существующего на Земле миллионы лет. Возникновение лекарственно-устойчивых штаммов (мутантных форм возбудителя) -это ответная защитная реакция природы для сохранения равновесия.
Установлено, что у впервые выявленных и ранее не леченных противотуберкулезными препаратами больных в мокроте может быть выявлен возбудитель туберкулеза с первичной лекарственной устойчивостью.
При хронических формах туберкулеза у лиц, уже получавших противотуберкулезное лечение, лекарственная устойчивость носит вторичный характер. Частота ее при таких формах, как фиброзно-кавер-нозной туберкулез, находится в пределах 80-95,5%.
При микробиологическом исследовании патологического материала, полученного из казеозно-некротических фокусов в легких и внутригрудных лимфатических узлов, незарубцевавшихся каверн, хронической эмпиемы нередко выявляется «скрытая» лекарственная устойчивость. В активно размножающейся бактериальной популяции, как правило, наряду с лекарственно чувствительными микобактерия-ми имеется небольшое количество лекарственно резистентных штаммов в соотношении: штамм, устойчивый к изониазиду или стрептомицину на миллион, крифампицину-на 100 млн., к этамбутолу- на 100 тыс. чувствительных микобактерии. В каверне диаметром 2 см находится до 100 млн.бактерий, следовательно, там могут иметься штаммы, устойчивые ко всем препаратам. По мере уменьшения бактериальной популяции под влиянием противотуберкулезной химиотерапии уменьшается число штаммов, чувствительных к препаратам, но остается прежним или, чаще всего, нарастает число лекарственно устой чивых популяций. Это естественным образом отражается на клинических проявлениях болезни; развивается так называемый «лекарственно-устойчивый туберкулез».
В медицинской микробиологии и клинике туберкулеза издавна существовала теория адаптации в развитии лекарственной устойчивости, которая подразумевает постепенное привыкание МВТ к противотуберкулезным препаратам. Это чаще всего происходит в результате неполноценного лечения при назначении неадекватных режимов, неправильного сочетания противотуберкулезных химиопрепаратов, низких доз, многократном приеме суточной дозы, преждевременном прерывании курса лечения.
В настоящее время, благодаря развитию молекулярной биологии, стало известно, что в основе приобретения лекарственной устойчивости лежит изменение генома микобактериальной клетки без обратимости чувствительности.
Уже по своей природе микобактерии нечувствительны ко многим антибиотикам. Это свойство в первую очередь связано с тем, что высокогидрофобная клеточная поверхность является физическим барьером для гидрофильных препаратов. Устойчивость микобактерии к антибиотикам обеспечивается активностью ряда ферментов: гидролаз, модифицирующих ферментов – бета-лактамазы, аминоглюкозид-ацетилтрансферазы и ряда других систем, взаимодействующих с лекарственными препаратами. Однако главная причина развития лекарственной устойчивости возбудителя закодирована в структуре его генома. Как уже упоминалось, молекулярно-генетическими методами установлено, что возбудитель туберкулеза имеет достаточно крупный геном (4411529 пар нуклеотидов, содержит примерно 4.000 генов и имеет ряд повторяющихся последовательностей в нескольких копиях). Лабораторные исследования показали, что развитие феномена лекарственной устойчивости связано с нуклеотидными заменами (мутациями) в генах, кодирующих различные ферменты, которые взаимодействуют с лекарственными средствами. Известен ряд генов микробной клетки, ответственных за резистентность к рифампицину, изониазиду, этамбутолу, пиразинамиду и другим препаратам, мутации в которых вызывают изменение чувствительности к лекарственным препаратам.
Виды лекарственной чувствительности возбудителя туберкулеза к противотуберкулезным препаратам измеряются минимальной ингибирующей концентрацией (МИК) препарата, задерживающего рост МВТ в стандартных условиях постановки микробиологического опыта.
Чувствительными к данному противотуберкулезному препарату считаются штаммы МВТ, на которые этот препарат в критической концентрации (критерии резистентности) оказывает бактерицидное действие или бактериостатический эффект. Резистентность МВТ определяется снижением чувствительности до такой степени, что данный штамм способен размножаться при воздействии на него препарата в критической или более высокой концентрации. Имеются следующие виды лекарственной устойчивости (табл.2).
Таблица 2'Виды лекарственной устойчивости
Виды лекарственной устойчивости |
Характеристика лекарственной устойчивости |
Монорезистентность |
Устойчивость к одному противотуберкулезному препарату |
Полирезистентность |
Устойчивость к двум и более противотуберкулезным препаратам, кроме сочетания изониазида и рифампицина |
Множественная лекарственная устойчивость |
Устойчивость штаммов МВТ к сочетанию изониазида и рифампицина |
Поливалентуая лекарственная устойчивость |
Устойчивость штаммов МВТ ко всем известным основным и резервным противотуберкулезным препаратам. |
Наряду с этим определяется первичная (начальная) лекарственная устойчивость возбудителя туберкулеза, выделенного от больных, не принимавших противотуберкулезные препараты ранее или принимавших их не более 4 недель. В данном случае подразумевается, что больной с самого начала заражен лекарственно резистентным штаммом возбудителя туберкулеза. Вторичная (приобретенная) лекарственная устойчивость МВТ определяется как устойчивость, развившаяся в процессе химиотерапии. Приобретенную лекарственную устойчивость диагностируют у тех больных, которые имели в начале лечения чувствительные микобактерии туберкулеза, ставшие резистентными через 6 месяцев. Вторичная лекарственная устойчивость чаще всего бывает следствием неэффективно проводимой химиотерапии.
Рифампицин (К) является одним из наиболее эффективных ан-тимикобактериальных препаратов и обязательным компонентом используемых схем лечения. Вместе с тем, он относится к «универсальным» лечебным средствам по выработке лекарственной устойчивости. Устойчивость к нему чаще всего обусловлена точечными мутациями, нарушениями последовательности нуклеотидов в гене, обозначенном как РКОР (от английского определения -Rifampicin Resistence Determining Region. В настоящее время известно около 50 различных точечных мутаций, локализующихся в пределах RRGR-гена и приводящих к устойчивости к рифампицину. Сравнение генетической структуры нескольких штаммов показало, что устойчивость к рифампицину может быть маркером для определения резистентности к трем и более противотуберкулезным препаратам.
Изониазид- это синтетический бактерицидный препарат, наряду с рифампицином широко применяемый для лечения туберкулеза. Известно, что устойчивость возбудителя туберкулеза к изониазду обусловлена мутациями одновременно в четырех генах, которые участвуют в синтезе миколовых кислот:
мутации в 40-60% случаев обнаружены на всем протяжении гена, кодирующего каталазу-пероксидазу (Ка4 9). Причина раз вития устойчивости заключается в уменьшении перехода изониазида в активную форму:
мутации в 12-30% случаев встречаются в структурной и промоторной областях гена, кодирующего редуктазу еноил-ацитил- переносящего белка. При этом нарушается синтез липидов клеточной стенки;
в 10-13% случаев мутации встречаются в межгенной регуляторной области гена алкилгидропероксид-редуктазы. Причина мутации заключается в нарушении детоксикации неорганических и органических пероксидов;
в 10-12% случаев мутации встречаются егене, кодирующем редуктазу 6 кето-ацитиллереносящего белка. Причина мутации заключается в нарушении синтеза миколовых кислот.
Потеря чувствительности МВТ к стрептомицину связана с мутацией в генах, следствием которой является изменение в структуре рибосом и нарушение проницаемости внешних структур микроба для этого препарата.
Штаммы, устойчивые к фторхинолонам, имеют аминокислотные замены в альфа-субъединице ДНК-гиразы. Следствием мутации является снижение чувствительности фермента к препаратам данной группы.
Известны также гены, ответственные за резистентность к этам-бутолу; в 50% случаев наблюдаются мутации в гене, ответственном за проницаемость клеточной стенки.
При развитии устойчивости к пиразинамиду нарушается усвояемость препарата.
Контрольные вопросы:
1 . Перечислите причины, вызывающие ЛУ МВТ.
Чем обусловлено развитие феномена «лекарственной устойчивости»?
Укажите виды лекарственной устойчивости МВТ.
Что включает в себя понятие «лекарственно-устойчивый туберкулез»?
Устойчивость микобактерий туберкулеза к внешним воздействиям
Микобактерий туберкулеза обладают значительной устойчивостью к различным факторам внешнего воздействия (химическим, физическим, температурным, световым, влажности). В естественных условиях при отсутствии солнечного света они могут сохраняться в течение нескольких месяцев. В уличной пыли возбудитель туберкулеза сохраняет свою жизнеспособность в течение 10 дней; на страницах книг - до 3 месяцев. При рассеянном свете они погибают через 1-1,5 месяца. В воде сохраняются до 4 месяцев, в погребенных трупах могут сохраняться до нескольких месяцев. В лабораторных условиях в замороженном состоянии под вакуумом, а также в высушенном состоянии микобактерий могут оставаться жизнеспособными до 40 лет.
Исследование устойчивости МВТ, находящихся в культурах в различном патологическом материале, полученном от больных, является важной задачей дезинфекции жилищ, предметов пользования и пр.
Установлено, что культура МВТ, облученная солнечным светом, погибает в течение 1,5 часов, ультрафиолетовые лучи убивают ее через 2-3 минуты. Во влажной мокроте при кипячении они погибают через 5 минут, в высушенной мокроте - через 45 минут; 3-5% раствор хлорамина убивает их через 5 часов; 1-2% раствор хлорамина, активированный сульфатом аммония, - через 3 часа, 10-20% хлорная известь -через 2,5 часа.
Дезинфекция представляет собой процесс уничтожения большинства болезнетворных микроорганизмов.
В настоящее время для дезинфекции при туберкулезе используют несколько групп дезинфицирующих препаратов (табл. 3).
Таблица 3 Группы дезинфицирующих препаратов
Группы веществ |
Дезинфицирующие препараты |
хлорсодержащие |
хлорамин, гипохлорид кальция, натрия |
кислородосодержащие |
перекись водорода, пер. оксимид |
альдегиды |
янтарный альдегид и другие |
спирты |
этанол, изопротанол и другие |
фенолсодержащие |
лизол, фенол (карболовая кислота) |
поверхностно активные |
вептолен |
гуанидины |
лизоформ, кожные антисептики |
Ультрафиолетовый свет также используется для дезинфекции поверхностей предметов или воздуха в помещении. Большая часть эффективных ультрафиолетовых лучей не проникает через обычное стекло, которое мешает облучению. Эффект ультрафиолетового облучения зависит как от времени экспозиции, так и от расстояния до лампы. Чем дольше экспозиция и ближе расположена лампа, тем более выражен эффект.
Солнце излучает ультрафиолетовый свет. Солнечные лучи также могут использоваться для дезинфекции воздуха в помещении, мягких вещей, постельных принадлежностей больных.
Контрольные вопросы:
1 . Как влияют факторы внешней среды на жизнедеятельность МВТ?
2. Перечислите группы дезинцифирующих препаратов.
т.. тжо&АыгЕрум бычьего и африканского
видов
Микобактерии бычьего вида (тусоЬас1епит
Человеческий организм чувствителен не только к микобактериям туберкулеза человеческого вида (rycobacterium tuberculosis), но и к микобактериям бычьего вида (rycobacterium bovis). Морфологически микобактерии бычьего вида представляют собой короткие палочки длиной не более 1 мк.м, с широким диаметром, часто изогнутые. На питательных средах из глицеринового бульона они растут медленнее, чем микобактерии человеческого вида. В противоположность последним не увеличивают кислотность среды, поскольку используют глицерин без расщепления его на кислоты. Отмечено, что прибавление глицерина к яичным средам замедляет рост rycobacterium bovis и ускоряет рост тусоЬас. В связи с этим лучшей средой для выделения и дифференциации тусоЬас1епит ьоу/з является яичная не глицериновая среда (Дорсе), тогда как для rycobacterium tuberculosis наилучшей является среда с добавлением 5% глицерина.
Согласно Йенсену штаммы rycobacterium bovis на яичной среде дают рост на 30-45-60 дни в виде колоний белого или сероватого цвета. Это маленькие круглые, влажные, почти прозрачные колонии, в то время как rycobacterium tuberculosis дают первичный рост на 21 -45-60 дни в виде сухих, неправильной формы колоний с шероховатой поверхностью. Они имеют кремовый оттенок. Но использование только культуральных методов исследования не позволяет с полной достоверностью идентифицировать вид микобактерии туберкулеза.
Известен цитохимический метод идентификации этих видов, rycobacterium bovis в отличие от rycobacterium tuberculosis почти не синтезируют никотиновую кислоту (ниацин). В связи с этим ниациновый тест для rycobacterium bovis оказывается отрицательным (ниационовая проба Конно). Наиболее надежным способом определения вида микобактерии туберкулеза является заражение культурой кролика (биологическая проба). Микобактерии бычьего вида при внутривенном введении культуры даже в минимальной дозе (0,01 мг) вызывают у животного генерализованный туберкулез, а доза 1 мг часто приводит к прогрессирующему течению процесса с быстрым смертельным исходом. Если кролик погибает на 30-60 дни после заражения при наличии генерализованного или очагового туберкулеза, речь идет, скорее всего, об инфицировании микобактериями бычьего вида. В то же время кролики, зараженны.е даже 1 мг внутривенно введенных rycobacterium tuberculosis редко погибают в этот промежуток времени. После эфтаназии и вскрытия животных единичные очаги чаще обнаруживаются в легких, иногда в почках. Они не имеют признаков про-грессирования. Нередко поражение органов отсутствует полностью. Чувствительность разных животных к rycobacterium tuberculosis и rycobacterium bovis различна, rycobacterium bovis. rycobacterium bovis при любом методе введения у рогатого скота вызывает прогрессирующий туберкулез, который приводит животных к гибели, rycobacterium tuberculosis введенные даже внутривенно, вызывают только небольшие туберкулезные изменения в виде ограниченных бугорков, которые полностью регрессируют.
Морские свинки и крысы в меньшей степени чувствительны к rycobacterium bovis, чем к rycobacterium tuberculosis ; собаки высоко резистентны как к rycobacterium tuberculosis , так и к rycobacterium bovis. У кошек, коз, ягнят rycobacterium bovis вызывают почти постоянно распространенные изменения, приводящие к гибели, в то же время следствием заражения я rycobacterium tuberculosis вляются только ограниченные местные изменения, или же они вовсе отсутствуют. Некоторые птицы (канарейки, попугаи) легко подвергаются заражению rycobacterium bovis. rycobacterium africanum выделен из патологического материала больных, проживающих в Западной Африке. Морфологически, цитохимически этот вид занимает промежуточное место между rycobacterium bovis и. rycobacterium tuberculosis Данный вид отличается устойчивостью к некоторым ПТП: пиразинамиду, тибону; имеет высокую вирулентность для человека
Контрольные вопросы:
1 . Дайте морфологическую характеристику МВТ бычьего вида,
Перечислите животных, наиболее восприимчивых к МВТ бы чьего вида.
Дайте краткую характеристику M.africanus,
