
- •Діагностика.
- •Лікування.
- •Клінічна картина.
- •Ускладнення ім:
- •Діагностика ім:
- •Серцева недостатність: тактика обстеження та лікування хворих із систолічною дисфункцією лівого шлуночка
- •Потреба в стаціонарному лікуванні
- •Клінічні ознаки об'ємного перевантаження
- •Функція лівого шлуночка
- •Загальні рекомендації
- •Початок медикаментозного лікування
- •Реваскуляризація
- •А. Хворі без стенокардії та інфаркту міокарда
- •Б. Хворі після інфаркту міокарда без стенокардії
- •В. Хворі зі стенокардією
- •Обговорення з хворим тактики лікування
- •Додаткове призначення медикаментів
- •Трансплантація серця
- •Профілактичне лікування хворих з систолічною дисфункцією
- •Коментар
ІХС: Стенокардія. Клініка. Діагностика. Лікування. Ускладнення.
Інфаркт міокарда. Клініка, лікування. Невідкладна медична допомога. Ускладнення інфаркта міокарда.
Ішемічна хвороба серця (ІХС) – ураження міокарда, яке зумовлене розладами
коронарного кровообігу і виникає внаслідок порушення рівноваги між доставкою і
метаболічною потребою серцевого м’язу в кисні.
ІХС є складовою синдрому коронарної недостатності, тобто гострої або хронічної дисфункції серця, яка характеризується абсолютною або відносною невідповідністю між потребою серцевого м'яза в кисні і його постачанням коронарними артеріями. Якщо невідповідність між потребою міокарда в кисні і його постачанням зумовлена редукцією системи коронарних судин унаслідок атеросклерозу, спазму, тромбозу, то в такому разі коронарну недостатність визначають як первинну, або судинну. Це і є ІХС.
Етіологія. Факторами ризику ІХС є чоловіча стать, вік (ризик захворювання на ІХС збільшується у віці після 40 років), спадкова схильність (наявність у членів родини ІХС, гінертензивної хвороби та їх ускладнень),дислінопротеїнемія: гіперхолестерипемія більше ніж 6,5 ммоль/л, гіпертриацилгліперинемія більше ніж 2,3 ммоль/л, гі-поальфахолесторинемія менше ніж 0,9 ммоль/л або їх поєднання, артеріальна гіпертензія (менше ніж 140/85 мм рт. ст.) або наявність артеріальної гіпертензії в анамнезі, надмірна маса тіла, паління, гіподинамія, психоемоційне навантаження (високий стрес-коронарний профіль), цукровий діабет, гіиерурикемія, метеозалежність, дисмікроелементоз. Головними факторами ризику ІХС вважають артеріальну гіпертензію, гіперхолестеринемію та паління («велика трійця*).
Основними етіологічними факторами ІХС є:
атеросклеротичне ураження коронарних артерій. У 95 % хворих на ІХС переважно виявляють атеросклеротичне ураження проксимальних відділів коронарних артерій; спазм коронарних артерій. Здебільшого відбувається на фоні атеросклерозу;тромбоз коронарних артерій пристінковий або обтуруючий. Виникає внаслідок нестабільності атеросклеротичної бляшки, яку ще називають «активною» бляшкою.
Патогенез. Провідним патофізіологічним механізмом ІХС є невідповідність між потребою міокарда в кисні і здатністю коронарного кровотоку задовільнити ці вимоги.
Клінічна класифікація ІХС (адаптована згідно з рекомендаціями VI Національного конгресу кардіологів України, 2000).
1. Раптова коронарна смерть.
1.1. Раптова клінічна коронарна смерть з успішною реанімацією.
1.2. Раптова коронарна смерть (летальний кінець).
2. Стенокардія.
2.1. Стабільна стенокардія напруження.
2.1.1. Стабільна стенокардія напруження (із зазначенням функціо
нальних класів за класифікацією Канадської асоціації кардіологів; для III і IV функціональних класів можливе приєднання стенокардії малого напруження, яка клінічно проявляється стенокардією спокою).
2.1.2. Стабільна стенокардія напруження при ангіографічно інтактних судинах (коронарний синдром X).
2.2. Вазоспастична стенокардія (ангіоспастична, спонтанна, варіантна, Принцмстала).
2.3. Нестабільна стенокардія (до 28 діб).
2.3.1. Стенокардія, що виникла вперше Виникнення вперше в житті нападів стенокардії з транзиторними змінамина ЕКГ у стані спокою до 28 діб.
2.3.2. Прогресуюча стенокардія (поява стенокардії спокою або нічних нападів стенокардії у хворого зі стенокардією напруження, підвищення функціонального класу стенокардії, прогресуюче зниження толерантності до фізичного навантаження, транзиторні зміни на ЕКГ у стані спокою).
2.3.3. Рання постінфарктна стенокардія (від 3 до 28 діб).
3. Гострий інфаркт міокарда.
3.1. Гострий інфаркт міокарда з наявністю зубця () (трансмуральний, всликовогнищевий).
3.2. Гострий інфаркт міокарда без зубця £ (дрібновопшщевий).
3.3. Гострий субендокардіальний інфаркт міокарда.
3.4. Гострий інфаркт міокарда (невизначений).
3.5. Рецидивний інфаркт міокарда (від 3 до 28 діб).
3.6. Повторний інфаркт міокарда (після 28 діб).
3.7. Гостра коронарна недостатність (елевація або депресія сегмента 5Т, що відображає гостру ішемію до розвитку ознак некрозу міокарда або раптової коронарної смерті. Це попередній, етапний, діагноз.
Деякі ускладнення гострого інфаркту міокарда вказують за часом їх виникнення:
— гостра серцева недостатність (класи І —IV за Кіііір);
— порушення серцевого ритму та провідності;
— розрив серця зовнішній і внутрішній (дефект міжшлуночкової перегородки, дефект міжпредсердної перегородки, дефект сухожилкової хорди, розрив сосочкового м'яза);
— тромбоемболії різної локалізації;
— тромбоутворення в порожнинах серця;
— гостра аневризма серця;
— синдром Дресслера;
— постінфарктна стенокардія (від 72 год після розвитку інфаркту міокарда до 28 діб).
4. Кардіосклероз.
4.1. Вогнищевий кардіосклероз.
4.1.1. Постінфарктний кардіосклероз (із зазначенням форми та стадії серцевої недостатності, характеру порушення серцевого ритму та провідності, кількості перенесених інфарктів, їх локалізації та часу виникнення). Хронічна аневризма серця.
4.1.2. Вогнищевий кардіосклероз, не зумовлений інфарктом міокарда.
4.2. Дифузний кардіосклероз (із зазначенням стадії серцевої недостатності, порушення серцевого ритму та провідності).
5. Безбольова форма ІХС. Діагноз встановлюють на підставі виявлення ознак ішемії міокарда за допомогою тесту з фізичним навантаженням, холтерівського моніторингування ЕКГ з верифікацією ішеміїза даними коронарографії, сцинтиграфії міокарда, стрес-ЕхоКГ з добута мі ном.
Клінічні ознаки ішемії міокарда — це раптова поява нападоподібного болю в ділянці серця під час фізичного чи психоемоційного навантаження, який утримується 20 — 25 хв або довше, наростає за своєю інтенсивністю або минає, якщо припинити навантаження чи прийняти 1—2 таблетки (5 —10 мг нітрогліцерину) або іншого антиангінального засобу. Під терміном «ішемічна кардіоміопатія» слід розуміти ІХС із встановленим за допомогою методів коронаро- і вентрикулографії дифузним ураженням коронарних артерій атеросклерозом, вираженою дилатацією лівого шлуночка, тотальним зниженням скоротливості міокарда, які супроводжуються клінічними ознаками серцевої недостатності. Раніше під цим терміном розуміли ІХС з наявністю дифузного кардіосклерозу та серцевої недостатності; такий діагноз встановлювали особам похилого віку.
Раптова коронарна смерть. Такий діагноз встановлюють за наявності критеріїв припинення серцево-легеневої діяльності: відсутність свідомості, «каротидиого» і «феморального» пульсу, дихання, тонів серця, АТ — 0 мм рт. ст.
Основними причинами раптового і неочікуваного припинення ефективної серцевої діяльності та спонтанного дихання можуть бути й неврогенні, легеневі та серцеві розлади. При цьому, за критеріями , ішемічна хвороба становить 43,2 % від усіх причин рантової смерті, дихальна недостатність — 10 %, кардіоміопатія — 5,8 %, легенева емболія — 3 % тощо. Феномен раптової клінічної смерті найчастіше пов'язаний з порушеннями серцевого ритму та провідності (тріпотіння, фібриляція шлуночків, асистолія, повна атріовентрикулярна блокада). Здебільшого причиною фатальних порушень серцевого ритму й провідності та фібриляції шлуночків є гострий інфаркт міокарда, кардіосклероз, кардіоміопатія, синдром пролабувашія мітрального клапана. Діагноз коронарної смерті повинен бути підтверджений даними медичної документації, в якій зазвичай є посилання на «ішемічний дискомфорт», або ж є такі посилання на інформацію членів родини.
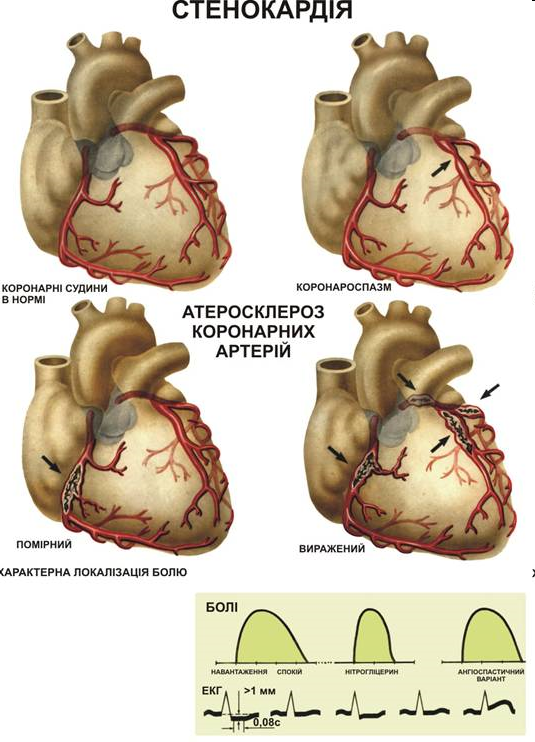
Стабільна стенокардія напруження. Відповідно до класифікації Асоціації кардіологів Канади з деякими доповненнями до неї розрізняють чотири функціональні класи стабільної стенокардії напруження.
Діагноз повинен бути верифікований за допомогою велоергометрії або через стравохідної електрокардіостимуляції. Якщо на ЕКГ на висоті фізичного навантаження відбувається горизонтальна депресія сегмента SТ більше ніж на 1 мм і (або) з'являється напад стенокардії, пробу припиняють і вважають її позитивною, тобто такою, що підтверджує діагноз стабільної стенокардії напруження. Суть проби із черезстравохідною слектрокардіостимуляцією полягає у «нав'язуванні» серцю необхідної частоти серцевих скорочень (ЧСС), при якій потреба міокарда в кисні збільшується на 75 %. При цьому користуються формулою: ЧСС = 200 - вік. Якщо при такій ЧСС відбувається горизонтальна депресія сегмента $Т більше ніж на 1 мм, то таку пробу також вважають позитивною.
Перший функціональний клас стабільної стенокардії напруження — це латентна стенокардія. Напад ангінозного болю виникає тільки під час надмірного фізичного навантаження, яке хворий виконує швидко й тривало. Отже, це стенокардія високих навантажень. Змін на ЕКГ немає, за допомогою коронарографії виявляють звуження просвіту коронарної артерії не більше ніж на 50 %. Порогове фізичне навантаження (велоер-гометрична проба) становить 750 кгм/хв (125 Вт) і більше, подвійний добуток (число, яке отримують, помноживши ЧСС на систолічний АТ і поділивши на 100) дорівнює 278 або більше.
Другий функціональний клас — це стенокардія легкого ступеня, вона виникає під час ходіння по рівній місцевості на відстань більше ніж 500 м, піднімання сходами вище, ніж на один поверх. За даними велоергометри порогове фізичне навантаження становить 450 — 600 кгм/хв (75 — 100 Вт), а подвійний добуток — 277 — 218. Звуження просвіту коронарної артерії (коронарографія) сягає 75 %.
Третій функціональний клас — це стенокардія середнього ступеня важкості, яка виникає в разі незначних фізичних навантажень (середнього ступеня важкості). Такий хворий без приймання нітрогліцерину не може пройти і 500 м» піднятися сходами хоча б на один поверх будинку. Біль виникає під впливом холодного вітру, на морозі, у спекот-ні дні тощо. Порогове фізичне навантаження становить не більше ніж 300 кгм/хв (50 Вт), а подвійний добуток — 217 — 151. Коронарні артерії звужені більше ніж на 75 %.
Четвертий функціональний клас — це стенокардія важкого ступеня, яка виникає в разі мінімальних фізичних навантажень і навіть у стані спокою (під час ходіння по кімнаті, побутових фізичних навантажень). Порогове фізичне навантаження не перевищує 150 кгм/хв (25 Вт), а подвійний добуток — не більше ніж 150. Під час проведення коронарографії виявляють повну або майже повну обтурацію коронарної артерії.
Поняття нестабільної стенокардії включає такі клінічні стани:
1. Стенокардія спокою — діагностована протягом одного тижня після виникнення.
2. Вперше виникла стенокардія (напади ангінозного болю почалися 28 діб тому) і стенокардія напруження III — IV функціонального класу (за класифікацією Канадської асоціації кардіологів) протягом 2 міс. після виникнення, якщо до того вона трактувалась як стенокардія напруження І або II функціонального класу.
3. Прогресуюча стенокардія: збільшення частоти та тривалості ангінозних нападів, їх важкості, зростання потреби в призначенні додаткових доз нітрогліцерину або ж зниження чи повна відсутність ефективності нітратів.
4. Варіантна (ангіоспастична) стенокардія.
Постінфарктна стенокардія (більше ніж 72 год до 1 міс від розвитку інфаркту міокарда).
Клініка. Найважливішою ознакою нестабільної стенокардії є нестабільність больового синдрому, що проявляється прогресуванням стенокардії напруження, появою стенокардії спокою, приєднанням нових симптомів, які супроводжують біль (виражена загальна слабкість, холодний піт, задишка, кашель, клекотіння в грудях, напади аритмії на висоті фізичного або психоемоційного навантаження). Характерним для прогресуючої стенокардії є стисний біль за грудниною, який то вщухає, то наростає, не усувається вживанням нітратів, супроводжується холодним потом, задишкою, аритмією, страхом смерті. Епізоди нападів ангінозного болю частішають, а міжнападові періоди коротшають. Кожний наступний напад більш важкий, ніж попередній. Нітрати (нітрогліцерин, нітросорбід), які раніше усували напади ангінозного болю, неефективні, хоча хворий вживає значно більшу їх кількість, ніж звичайно. Біль може виникнути не обов'язково у зв'язку з психоемоційним або фізичним навантаженням, а й у стані спокою. Іноді лише наркотичні засоби усувають його. На фоні стенокардії може виникати напад гострої лівошлуночкової недостатності із задухою, сухим кашлем, клекотінням у грудях.

Діагностика.
Головними ознаками прогресуючої стенокардії на ЕКГ є елевація/депресія сегмента SТ, інверсія зубця T, які можуть утримуватись упродовж доби й довше (2 — 3 доби, до 10—14 діб). На ЕхоКГ знаходять зони гіпо-, акінезії, дискінезії стінок серця, які, однак, минають через кілька днів, Із серологічних серцевих маркерів при пошкодженні кардіоміоцитів у кров найшвидше (через 2 год) надходить низькомолекулярний протеїн міоглобін. Його можна виявити і в сечі (міоглобінурія). Проте цей тест не специфічний, оскільки міоглобінемія і міоглобінурія можливі при пошкодженні скелетних м'язів. У перші 6 год від початку гострого коронарного синдрому в крові підвищується рівень загальної креатинфосфокінази та її МВ-фракці. Нормалізується цей показник через 24 — 36 год, але він також недостатньо специфічний і чутливий. Найбільше значення мають тести на тропоніни І та Т. Вони високоспецифічні та чутливі. Тропоніни І та Т беруть участь у процесах зв'язування актину з міозином, тобто у скороченні і розслабленні міокарда. Вони можуть бути позитивними при нормальному тесті на креатинфосфокіназу, АсАТ, за відсутності елевації сегмента SТ на ЕКГ. Зазвичай позитивний тест на тропоніни вказує на наявність гострого інфаркту міокарда.
Лікування.
Хворі з прогресуючою стенокардією або із стенокардією, що виникла вперше, потребують госпіталізації. Якщо немає важких і тривалих нападів стенокардії спокою в останні 2 тиж, ЕКГ без патологічних змін, стабільно утримується гемодинаміка, хворі можуть лікуватись амбулаторно. Натомість хворі з больовим синдромом, що утримується, негативною динамікою сегмента SТ, гемодинамічною нестабільністю, пре- або синкопальними станами, високим ризиком смерті або розвитку гострого інфаркту міокарда повинні бути негайно госпіталізовані до відділення реанімації та інтенсивної терапії.
.
Інфаркт міокарда (ІМ) – некроз ділянки серцевого м’язу, який зумовлений ішемією, що виникає гостро як наслідок невідповідності коронарного кровоточу до потреб міокарда.
Фактори ризику:
гіперхолестеринемія і гіпертригліцеридемія (наявність перш за все ІІ і ІV типів гіперліпопротеїнемії при зменшенні вмісту альфа-ліпопротеїдів),
зниження толерантності до глюкози,
підвищення вмісту альфа-2-глобулінів,
ознаки гіперкоагуляції крові і пригнічення фібринолізу,
гіпертрофія лівого шлуночка,
атеросклероз з його доклінічними і клінічними проявами,
гіперхолестеринемічний ксантоматоз,
“небезпечний” вік (після 40 років, особливо у чоловіків),
обтяжена спадковість (наявність ІМ у близьких родичів),
обмежена фізична активність,
гіпертонічна хвороба,
цукровий діабет,
ожиріння,
куріння,
психо-емоціональні напруження і стресові ситуації.
Клінічна картина.
Домінуючим синдромом при гострому інфаркті міокарда є біль в ділянці серця. Біль має характер стенокардії, відрізняючись тяжкістю, тривалістю і відсутністю ефекту від прийому нітрогліцерину.
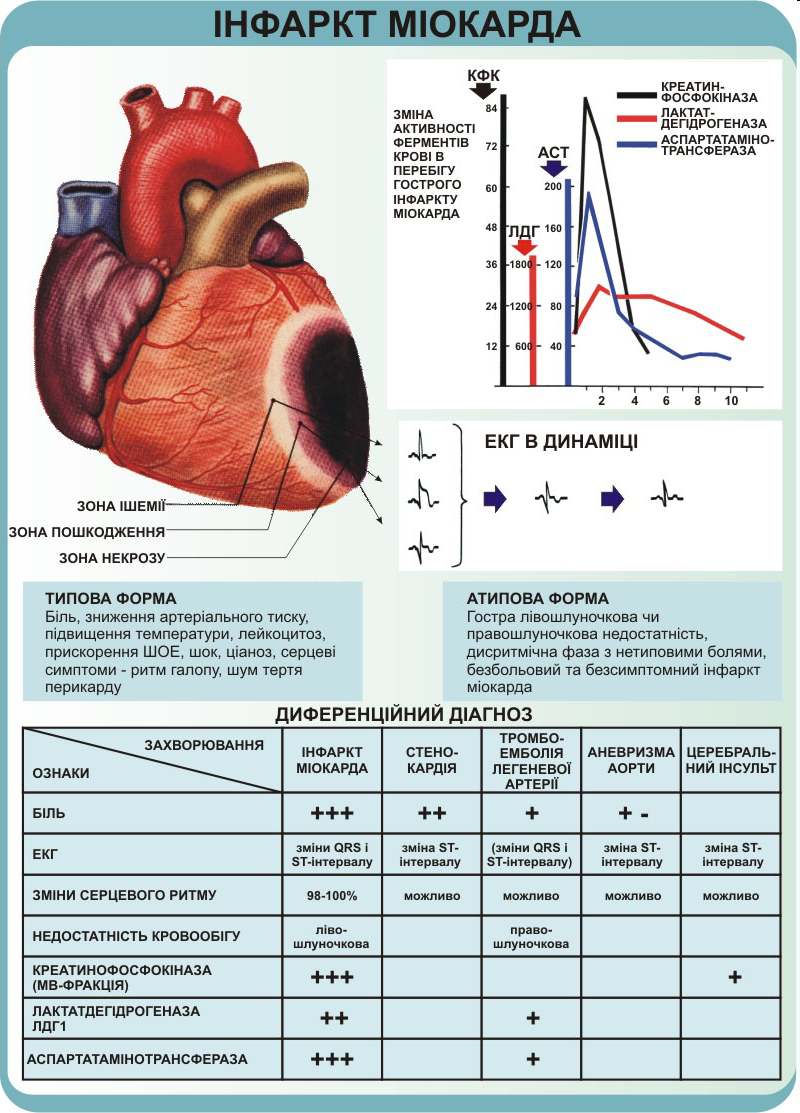
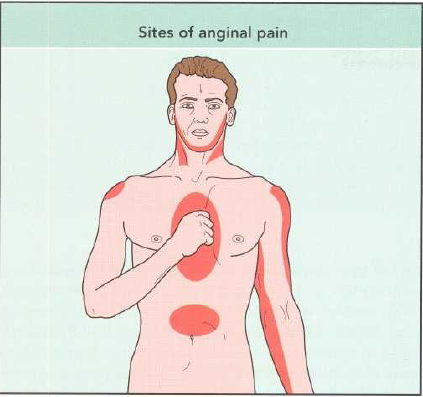
Біль найчастіше локалізується в прекордіальній ділянці, має тиснучий характер, як правило, іррадіює в ліве плече, руку, шию, нижню щелепу, міжлопаткову ділянку. Інколи біль розповсюджується на декілька областей, можлива іррадіація і в інші ділянки, наприклад, в праву половину грудної клітки, в праве плече і праву руку, в епігастральну ділянку. Тривалість та інтенсивність больового приступу вельми варіабельна. Біль може бути і короткочасним, і тривалим (більше доби). Інколи больовий синдром характеризується одним тривалим інтенсивним приступом, в деяких випадках виникає декілька приступів з поступово наростаючою інтенсивністю і тривалістю. Інколи біль має слабко виражений характер.
Інтенсивний і тривалий больовий приступ найчастіше буває при масивних ураженнях, при яких вища і летальність. При цьому спостерігається загальна слабкість, характерне для початку приступу збудження змінюється вираженою пригніченістю, почуттям страху, з’являється блідість шкіри, ціаноз видимих слизових оболонок, акроціаноз, пітливість.
Другим за важкістю симптомом ІМ є задуха. Вона може супроводжувати больовий синдром, або ж бути єдиною ознакою ІМ.
Характерна тахікардія, що відрізняється стійкістю і не залежить від підвищення температури. Рідше відмічається брадикардія, яка є прогностично важчою, ніж тахікардія, і якщо вона не обумовлена порушенням провідності, звичайно короткочасна та змінюється нормальною частотою серцевих скорочень або переходить в тахікардію.
Часто відмічаються різні види аритмії серцевої діяльності, що відображується на характері пульсу і аускультативній картині серця.
Аритмії є власне ускладненням інфаркту міокарда, однак їх часте (у 85-90 % випадків при моніторному спостереженні) виникнення при інфаркті міокарда дає можливість розглядати аритмії як характерну ознаку захворювання.
В перші дні розвитку інфаркту міокарда можливе підвищення раніше нормального артеріального тиску (в подальшому нормалізується чи змінюється артеріальною гіпотензією).
Спостерігається ослаблення звучності тонів серця, ритм галопу, що свідчить про послаблення скоротливих властивостей серцевого м’яза, і шум тертя перикарду. Він описаний ще в 1882 році В. М. Кернігом як наслідок сухого перикардиту, який розвивається при ураженні субепікардіальних шарів міокарда (pericarditis epistenocardica), може бути різної вираженості і інтенсивності. Як правило, він вислуховується при значних пораженнях передньої стінки лівого шлуночка на протязі короткого періоду часу і на обмеженій ділянці. При розповсюджених формах перикардиту шум тертя перикарду можна виявити і при інфаркті задньої стінки.
У більшості хворих інфарктом міокарда підвищується температура тіла. Її вираженість і тривалість дуже індивідуальні і залежать не тільки від величини інфарціювання, але і в значній мірі від загальної реактивності організму. Максимум підвищення температури спостерігається на 2-3 добу захворювання з поступовим зниженням і нормалізацією до 7-10 дня. Більш тривала лихоманка обумовлена приєднанням ускладнень, затяжним перебігом чи рецидивуванням.
Клінічні варіанти ІМ.
Типовий – ангінозний варіант. Основний синдром – больовий.
Атипові:
- Астматичний – у старших людей, при повторних ІМ. Основний і єдиний симптом – задуха.
- Гастралгічний – біль у животі, нудота, блювота. Біль в грудній клітці відсутній.
- Аритмічний – порушення ритму та провідності.
- Церебральний –порушення мозкового кровообігу.
- Безсимптомний – ІМ без анамнезу.
- Атиповий больовий синдром – атипова локалізація болю.
- Шоковий – на перший план виступає картина кардіогенного шоку.
По глибині ураження серцевого м’яза розрізняють:
трансмуральний Q –інфаркт міокарда, коли ураження захоплює всю товщину міокарда від епікарда до ендокарда,
інтрамуральний (без зубця Q) – з локалізацією вогнища некрозу в товщі міокарда (при розповсюдженні більше, ніж в 3-х відведеннях), а також субендокардіальний) (Q – відсутні або не більше ¼ R) і субепікардіальний інфаркт міокарда.
Якщо на протязі 4-тижневого, тобто гострого періоду захворювання, виникають нові вогнища некрозу, говорять про рецидивуючий інфаркт міокарда (але не раніше 3-х – 6-ти днів).
До повторного інфаркта міокарда відносять нові випадки ІМ тієї ж чи іншої локалізації, який виникає не раніше, ніж через 4 тижні від початку першого. При рецидивуючому інфаркті відлік часу ведеться від початку останнього рецидиву.
