
- •Период явного (манифестного) сд:
- •Поствакцинальная аллергия
- •Лекция №3
- •Парагрипп
- •Конъюнктивит
- •Лекция № 5 Тема: «Детские воздушно-капельные инфекции: скарлатина, корь, краснуха, ветряная оспа».
- •Интоксикация
- •Мелкоточечная сыпь на коже.
- •Краснуха.
- •Приобретенная
- •Врожденная
- •Ветряная оспа.
- •Врожденная ветряная оспа.
- •Лекция № 6
- •Локализованные формы:
- •Генерализованные формы:
- •Тема: Острые кишечные инфекции.
- •Эшерихиоз (коли – инфекция ).
- •Сальмонеллезы.
Тема: Сестринский процесс при заболеваниях почек.
Особенности сахарного диабета у детей.
Цель лекции: Ознакомить с наиболее часто встречающимися заболеваниями почек у детей (пиелонефрит, гломерулонефрит). Дать понятие и познакомить с особенностями течения, осложнениями и принципами лечения сахарного диабета у детей.
Содержание: Инфекция мочевой системы: понятие, этиология, предрасполагающие факторы. Клинические проявления острого цистита, острого пиелонефрита. Лабораторно - инструментальная диагностика, принципы лечения, диспансерное наблюдение.
Гломерулонефрит: понятие, этиология, факторы риска . Основные клинические проявления, лабораторно-инструментальные методы диагностики, осложнения, принципы лечения, диспансерное наблюдение.
Сахарный диабет: определение, причины ведущие к развитию сахарного диабета, основные клинические проявления манифестного сахарного диабета у детей. Осложнения (гипо- и гипергликемическая комы), неотложная терапия коматозных состояний, принципы лечения.
Литература для студентов:
1. Тульчинская В. Д. «Сестринское дело в педиатрии».
2. Лютикова О.К. « Сестринское дело в педиатрии».
Заболевания почек.
Острый гломерулонефрит(ГН) - острое, циклически протекающее, развивающееся после перенесенной инфекции, заболевание почек, для которого характерно иммунное воспаление, клинически проявляющееся отеками, гипертензией и гематурией.
Распространенность от 6 до 20/10000 детей в год.
Этиология:
Вирусы: - австралийский а/г вируса гепатита В,
вирус Эбштейн-Барра, вызывающий инфекционный мононуклеоз,
цитомегаловирус, вирус Коксаки.
Бактерии - стрептококки, стафилококки;
Паразитарные инфекции - малярия, токсоплазмоз.
Предрасполагающие факторы.
ОРВИ, охлаждение, метеорологические факторы (низкая температура и повышенная влажность, ветер).
Вакцинация;
укусы насекомых (ос, пчел), укус змей;
аллергия, наследственная предрасположенность.
Клиника:
Синдром интоксикации - повышение температуры, недомогание, головная боль, резкая бледность кожи.
Отечный синдром - вначале появляется по утрам пастозность век, затем выраженный отек лица, ног в области лодыжек и голеней (плотные, холодные).
Синдром артериальной гипертензии - повышенное АД и систолическое и диастолическое на 30-50 мм. рт. ст. —> жалобы на головную боль, тошноту, иногда может быть рвота.
Мочевой синдром - может быть выраженная протеинурия (белок повышается до 1-3 г/л), гематурия (микрогематурия - эритроциты до 50 в поле зрения, цвет мочи неизменен, макрогематурия - эритроциты больше 50, цвет «мясных помоев»), цилиндрурия (показатель тяжести поражения почек).
Олигурия - снижение суточного диуреза до 80-100 мл в сутки длится 3-7 дней.
Болевой синдром - боли в поясничной области.
В зависимости от клинико-лабораторных проявлений выделяют 3 основные
Формы ГН: гематурическую, нефротическую, смешанную.
При гематурической форме преобладает макрогематурия или упорная микрогематурия. Протеинурия не выражена, нередко отмечается повышение АД. Функция почек длительно остается нормальной.
Нефротическая форма протекает с массивной протеинурией и выраженными отеками. Функция почек долго остается в норме.
Для смешанной формы характерно сочетание клиники нефротической формы
с гипертензией и гематурией. Заболевание протекает неблагоприятно, рано развивается ХПН - хроническая почечная недостаточность.
Осложнения: ОПН, ХПН, сердечная недостаточность.
Диагностика: ОАМ, моча по Зимницкому, определение суточного диуреза, ОАК, кровь на биохимический анализ ( остаточный азот, мочевина, креатинин,
белок и его фракции),УЗИ почек, экскреторная урография.
Принципы лечения:
госпитализация;
режим строгий постельный (расширение режима только при отсутствии жалоб, ликвидации отеков и макрогематурии) - до полупостельного (разрешается есть за столом, туалет в палате и т.д.);
согревание почек (ношение «ватничка» на пояснице из шерсти или меха) + ноги в тепле;
диета - ограничение жидкости, соли, животного белка и калия (стол № 7а, б, в, 7). Жидкость дают в количестве равном диурезу за предыдущие сутки + 300 мл дошкольникам, 500 мл школьникам;
антибиотики - аугментин или амоксиклав 10-14 дней, при непереносимости - макролиды (азитромицин) или цефалоспорины II
поколения (цефураксим, цефаклор);
для улучшения кровотока в почках - антиагреганты - курантил, трентал (у старших детей- после 12 лет), тиклид - 2-3 недели, младшим - электрофорез на область почек с никотиновой кислотой;
антигипертензивные средства (капотен, нифидипин).
нестероидные противовоспалительные препараты, а в тяжелых случаях
гормоны
мочегонные средства( лазикс, гипотиазид).
«Д» наблюдение:
Острый гломерулонефрит - диагноз ставится 1 год после дебюта. Ребенок может в течение года периодически иметь в анализах мочи белок и эритроциты до 7-8 в поле зрения. Если после 1 -го года эти показатели сохраняются то ставится диагноз хронический гломерулонефрит —> диспансерное наблюдение 5 лет. На 1-ом году анализы мочи 1 раз в месяц, затем 1 раз в квартале. Необходимо своевременно санировать очаги инфекции (ЛОР и стоматолог - 2 раза в год, окулист 1 раз в год) - обращать внимание на жалобы - слабость, отеки, изменения в моче, повышение АД. Прививки не ранее чем через 6 месяцев - 1 год (категорически противопоказан гамма-глобулин ), периодически проводить контроль функции почек пробой Земницкого, Реберга. Физкультурара: на год ЛФК, исключить прыжки, бассейн, участие в соревнованиях, «удары в поясницу».
Инфекция мочевой системы (ИМС)
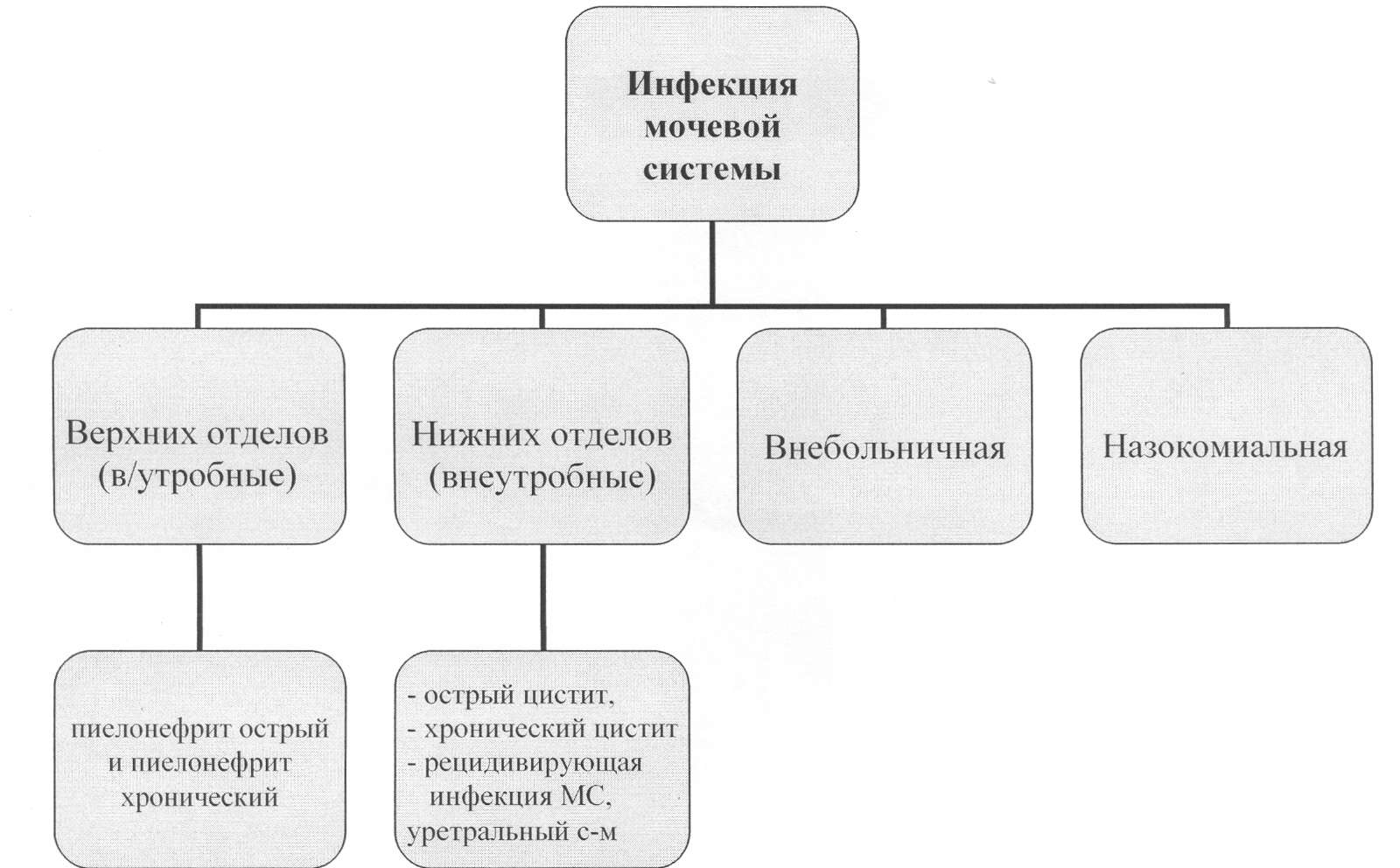
Ведущий признак ИМС - бактериурия.
Она может быть – асимптоматическая, когда нет жалоб, но есть изменения в анализах мочи,
симптоматическая (есть жалобы , в анализе мочи обнаружены бактерии);
есть клиника цистита, но бактерии не обнаруживаются.
Этиология:
Среди в/утробных - 1 место - герпетическая инфекция - 1/3
населения земного шара имеет вирус герпеса, к 5 годам - 60 % инфицированы герпесом, 6-7 % при рождении инфицированы хламидиями
Среди внеутробных : на 1 месте кишечная палочка, на 2-м протей,
на 3-м клебсиелла и др.
Пути проникновения инфекции:
Восходящий;
Гемато и лимфогенный
Предрасполагающие факторы:
Обструкция МС - ведет к нарушению оттока мочи (т.е. различные аномалии развития МС: нефроптоз, аномалии развития сосудов почки, рефлюкс и др.)
Нейрогенная дисфункция мочевого пузыря + переохлаждение, несоблюдение гигиенического режима .
Группа риска по развитию ИМС:
- недоношенные, дети с системными или иммунными заболеваниями, пороками развития мочевых путей, страдающие запорами, с рефлюксом,с отягощенной наследственностью, с нефропатией, ИМС в анамнезе.
Клиника острого цистита - возникает внезапно, после переохлаждения, появляются жалобы на частое, болезненное мочеиспускание, маленькими порциями, боли в низу живота, м.б. недержание мочи. Симптомы интоксикации отсутствуют или незначительные. Моча мутная, с запахом, в общем анализе мочи – могут быть лейкоциты (в норме лейкоцитов в моче у девочек до 10 в поле зрения, у мальчиков до 5-6 ), бактерии, эритроциты единичные, небольшое количество белка. Ч/з 2-3 дня на фоне лечения эти явления проходят.
Клиника острого пиелонефрита - повышение температуры до 39- 40°С, озноб, головная боль, слабость, боли в поясничной области и по ходу мочеточников (чаще с одной стороны), частое, болезненное мочеиспускание, м.б. зуд в промежности или чувство жжения. У детей раннего возраста недержание мочи. Моча мутная, с осадком, с хлопьями, с неприятным запахом. В АОМ - лейкоциты, бактерии, незначительный белок.
Диагностика: ОАМ, моча по Адисс-Каковскому (а не по Нечипоренко) (По А-К в норме- лейкоциты до 2 млн., эритроциты до 1 млн.), УЗИ, цистография , экскреторная урография, бак посев мочи.
Принципы лечения:
Постельный режим на период лихорадки.
Диета - молочно-растительная с умеренным ограничением белка и соли в первые 2-3 дня, показано обильное питье, детям до 7 лет на 500-700 мл больше обычной суточной нормы, 7-10 лет на 700 - 1000 , старше на 1-1,5 литра (морс клюквенный, брусничный, отвар из сухих яблок и груш ,отвары трав- овес, крапива, лист ортосифона, арбуз, дыня) давать равномерно в течение дня. Принудительное опорожнение мочевого пузыря ч/з 1,5-2 часа (на корточках). Борьба с запорами,гигиена промежности.
Антибиотикотерапия - амоксиклав, аугментин или цефалоспорины II поколения - цефуроксим, цефаклор. При О. цистите - монурал в гранулах, которые растворяется в 1 стакане воды, дают 2-3 дня ч/з 4 часа после еды однократно , если нет эффекта назначаются другие препараты. Альтернативные препараты - фурагин, нитрофурантонин, ко-тримаксозол, цефалоспорины III поколения.
Лечение рефлюкса - 1 таб. фурагина на ночь постоянно.
При болях - но-шпа, баралгин 1-2 дня.
Мембраностабилизаторы- аевит
Физиотерапия - СВЧ, УВЧ, э/форез нитрофуранов.
При гематурии - трава полпола.
«Д» наблюдение: О. пиелонефрит - 2 года.
Хр. пиелонефрит вторичный (т.е. на фоне аномалии развития М.С) - не снимается с «Д» учета.
Контроль анализов мочи в первые 3 месяца после стационара 1 раз в 2 недели, затем 6 месяцев 1 раз в месяц, затем 1 раз в квартал и после ОРЗ (ОАМ и OAK). Осмотр ЛОР и стоматолога 2 раза в год. Физкультура - 1 год ЛФК, затем 6 месяцев спец. группа, затем подготовительная с ограничением по плаванию и лыжам.
Сахарный диабет
это хроническое, полиэтиологическое заболевание, обусловленное повреждением островкового аппарата поджелудочной железы (с дефицитом инсулина или без), сопровождающееся нарушением всех видов обмена веществ, а в первую очередь углеводного.
Различают 2 основных типа сахарного диабета.
Инсулинозависимый тип
Инсулиннезависимый тип . У детей чаще встречается I тип.
Причины развития сахарного диабета.
Генетический фактор (80%) - выявляется генетический дефект VI-ой хромосомы, что приводит к изменению мембран В клеток островкового аппарата поджелудочной железы.
Вирусное поражение поджелудочной железы (энтеровирусы, вирус краснухи, вирус эпидемического паротита, ветряной оспы, цитомегаловирус).
Аутоиммунные повреждения В-клеток поджелудочной железы (что подтверждается наличием а/т к В-клеткам и инсулину у пациентов в ранние сроки заболевания, не получающих инъекции инсулина).
Врождённая гипоплазия поджелудочной железы.
Провоцирующие факторы СД.
переедание, ожирение,
стрессовые ситуации,
травмы, гормональные расстройства в различные периоде детского возраста.
В течении заболевания выделяют 2 периода :
Предиабет: выявляется по стандартному глюкозотолерантному тесту (ГТТ) и характеризуется диабетическим типом сахарной кривой: глюкоза крови натощак ниже 7,0 ммоль/л, а через 2\часа после приёма сахара (из расчёта 1,75г/кг массы) глюкоза = 7,8-11 ммоль/л
Период явного (манифестного) сд:
Клиника "манифестного" СД
жажда (полидипсия) выпивают 3-5 л жидкости за сутки
полифагия (повышение аппетита)
полиурия (частое, обильное мочеиспускание свыше 3-4 л за сутки)
никтурия - преобладание ночного диуреза над дневным
с - м обезвоживания: сухость кожи и слизистой, яркий "лакированный" язык, трещины, заеды, потеря массы тела за короткий период до 5-10 кг.
рецидивирующие гнойные инфекции кожи и слизистых (стоматит, пиодермия, фурункулёз, вульвовагинит у девочек - из-за снижения иммунитета)
функциональные нарушения ЦНС: возбудимость, расстройство сна, утомляемость, вялость, ухудшение памяти.
Лабораторная диагностика.
сахар крови натощак более 7,7 ммоль/л (норма 3,3-5,5 ммоль/л), в общем анализе мочи -удельный вес более 1030, глюкозурия от 2 до 8%.
Пациенты с СД нуждаются в стационарном лечении для подбора дозы инсулина, назначения диеты и коррекции всех видов обмена. Если пациенту не оказана своевременно помощь, то это приводит к развитию комотозных состояний.
1. Диабетическая (гипергликемическая, кетоацидотическая) кома.
Причины:
- поздняя диагностика;
- грубые нарушения в лечении (пропуск инъекций инсулина, неадекватная доза, использование неактивного инсулина);
- погрешности в диете (злоупотребление жирной и сладкой пищей);
- присоединение другого заболевания;
- психические и физические перегрузки;
Клиника:
Общая слабость, сонливость, сильная головная боль,тошнота,рвота, полиурия, сменяющаяся олигурией. Боли в животе, мышцах. Симптомы нарастают постепенно. Ребёнок становится заторможенным , затем полностью теряет сознание. При осмотре: кожа сухая,дыхание шумное, глубокое, тонус мышц резко снижен, глазные яблоки мягкие, пульс частый, АД снижено, запах ацетона изо рта.
сахар крови превышает 20 ммоль/л.
Неотложная помощь:
-немедленная госпитализация
-промыть желудок 5% раствором гидрокарбоната
натрия или изотоническим р-ром хлорида натрия
- очистительная клизма ( 4% р-ром соды)
- в/в капельно изотонический р-р хлорида натрия
20 мл/кг, в р-р добавить кокарбоксилазу, 5% р-р аскорбиновой кислоты,гепарин, в/в струйно ввести инсулин короткого действия ( актрапид, хумулин и др.) -0,1 ЕД/кг в 100-150 мл изотонического р-ра хлорида натрия .Последующие дозы инсулина вводят в/м из расчета 0,1 ЕД/кг ежечасно под контролем сахара крови.
2. Гипогликемическая кома.
Причины:
передозировка инсулина;
недостаточное питание после введения инсулина;
длительный перерыв в приёме пищи;
избыточная физическая нагрузка.
Предвестники гипогликемической комы:
ощущение голода, головокружение, слабость,чувство жара, потливость, дрожь в теле, возбуждение .
Клиника :
сознание отсутствует
двигательное возбуждение, судороги, тризм жевательной мускулатуры
кожа холодная, влажная (липкий пот)
дыхание частое, поверхностное
пульс редкий или частый, АД в норме или повышено,
зрачки расширены
сахар крови снижен до 3,3 ммоль/л
Неотложная помощь:
Если больной в сознании дать пищу богатую углеводами ( сладкий чай, белый хлеб, конфета). Если без сознания-в/в струйно ввести 20-50 мл 20-40% р-ра глюкозы. При отсутствии эффекта введение глюкозы повторить. Ребенка госпитализировать.
Принципы лечения СД.
Инсулинотерапия – доза зависит от тяжести заболевания и потери глюкозы с мочой в течении суток. На каждые 5 грамм глюкозы, выведенной с мочой, назначают 1 ЕД инсулина. Различают инсулины короткого действия: актрапид, инсулрап, хумулин Р, хоморап. Пик их действия наступает через 2 часа после введения, продолжительность действия-6—8 часов. Инсулины ультракороткого действия : простой инсулин, инсуманрапид -начинают действовать через 10 минут, продолжительность действия 2-3часа.
Инсулины пролонгированного действия: лантус, ультралонг, инсулонг –действие наступает через 4-6 часов ,продолжительность действия 20-24 часа.
Препараты подбираются индивидуально по показателям гликемического и
глюкозурического профиля. Существуют различные методы инсулинотерапии.
Метод 1: 2 раза в сутки ( утром и вечером ) вводят только инсулин пролонгированного действия или вместе с инсулином короткого действия.
Метод 2: утром и вечером пролонгированный инсулин ,за 30 минут до завтрака, обеда и ужина вводится инсулин короткого действия, доза которого рассчитывается самим пациентом адекватно предстоящей пищевой нагрузке.
Диетотерапия: питание полноценное, но с ограничением легкоусвояемых углеводов и жиров. Семья приспосабливается к ребёнку. Овощи, несладкие ягоды и фрукты - неограниченны. Запрещаются: виноград, бананы, арбуз, сахар, конфеты. Все дети обучаются перечёту углеводов пищи на хлебные единицы - 12 грамм углеводов = 1 ХЕ. Инсулин тоже рассчитывается на ХЕ .
Лекция № 2
Тема: Сестринский процесс при туберкулёзе у детей.
Туберкулёз - хроническое инфекционно-аллергическое заболевание, характеризующееся образованием в различных органах специфических воспалительных изменений (туберкулёзных гранулём).
Этиология: возбудитель туберкулёза- микобактерия (МБТ), старое название
Палочка Коха .Существует несколько типов возбудителя: человеческий-
чаще всего вызывает туберкулез у детей; бычий тип- заражение происходит
при употреблении молока от больных животных; птичий тип- чаще заражаются работники птицеферм.
В последнее время обнаружены новые формы микобактерий:
фильтрующиеся авизуальные (ультрамелкие формы),L- формы ( без клеточной оболочки),
ветвистые гигантские формы, которые устойчивые ко всем специфическим а/б и химиопрепаратам .
Микобактерия туберкулёза очень устойчива во внешней среде. В сырых помещениях без доступа света сохраняется до 6 месяцев, в книгах 8-12 месяцев, в воде до 1 года, сохраняет жизнеспособность при температуре (-260°), устойчива к действию кислот, щелочей и спиртов. Быстро погибает под воздействием прямых солнечных лучей; УФО; при кипячении через 5-10 мин; чувствительна к дезсредствам с высоким содержанием хлора (10 % р-р хлорамина, хлорной извести).
Источники инфекции:
больные бациллярной формой (возбудитель содержится в моче, грудном молоке, мокроте)
больные животные (при употреблении некипяченого молока)
больные птицы (при употреблении яиц)
Путь передачи инфекции:
воздушно-капельный;
контактно-бытовой;
водный;
пищевой;
внутриутробный;
Факторы риска:
плохие жилищно-бытовые условия, скученность;
низкая санитарно-гигиеническая культура;
плохое питание;
сниженный иммунитет;
Механизм развития туберкулёза:
Внедрение возбудителя в кровь происходит через слизистые оболочки дыхательных путей, ЖКТ, плаценту - развивается бактериемия. Этот период называется - тубинфицирование - продолжается 6-8 недель и не имеет клинических проявлений. Однако, циркулируя в крови, микобактерии вызывают иммунологическую перестройку организма ребёнка. В это время у ребёнка обнаруживается вираж туберкулиновых проб - т.е. впервые выявленная положительная туберкулиновая проба. Если защитные функции организма оказались хорошими и предотвратили дальнейшее размножение микобактерий, то патологический процесс не развивается и ребёнок остаётся практически здоровым, хотя и инфицированным. При массивном инфицировании и снижении иммунитета появляются клинические проявления болезни - ранняя туберкулёзная интоксикация. Процесс завершается уплотнением периферических л/узлов, но ребенок на всю жизнь остается чувствительным к микобактериям туберкулеза. При неблагоприятных условиях может возникнуть специфическое для туберкулеза воспаление. Выделяют следующие стадии туберкулёзного воспаления:
инфильтрация - формирование туберкулёзного очага различного диаметра.
творожистый некроз (казеоз)
рассасывание (полное, неполное – кальцинация).
В кальцинатах находятся микобактерии, которые спустя много лет могут активизироваться, проникнуть в кровь, и вызвать вторичный туберкулёзный процесс.
Основные клинические формы первичного туберкулёза у детей и подростков.
Первичная туберкулёзная интоксикация.
Первичный туберкулёзный комплекс.
Туберкулёз внутригрудных л/узлов.
Клиника первичной туберкулёзной интоксикации-
выявляется в период виража туберкулиновых проб . «Вираж»-это впервые
выявленная положительная проба Манту. При этом отмечается ухудшение
самочувствия, нарушение сна, субфебрильная температура, головная боль,
снижение аппетита, слабость, утомляемость, потливость, тахикардия. Умеренно увеличиваются периферические л/у.
Определяется остановка прибавки в массе тела или дефицит массы тела.
Возникает наклонность к простудным заболеваниям. В общем анализе крови- нейторфилёз, эозинофилия, лейкопения, умеренно ускоренное СОЭ. ^
Все симптомы могут сохраняться от 1 до 4Х месяцев. При своевременной диагностики и лечении происходит выздоровление, в противном случае происходит развитие локальных форм туберкулёза.
Первичный туберкулёзный комплекс.
Механизм развития:
микобактерия через верхние дыхательные пути приникает в периферические отделы лёгкого (чаще правого) и вызывает там развитие очага специфического воспаления (очаг Гона), затем в процесс вовлекаются лимфатические сосуды корня лёгкого, по ним идёт отток микобактерий из очага Гона в регионарные л/узлы (прикорневые).
Воспаление лимфатического сосуда - туберкулёзный лимфангоит . Воспаление л/у - туберкулёзный лимфаденит. Таким образом первичный туберкулёзный комплекс состоит из 3х компонентов:
1- очага Гона
лимфаденита
3- лимфангоита
Клинические проявления:
выражены симптомы интоксикации: утомляемость, слабость, потливость, температура тела фебрильная 1-2 недели, затем длительно субфебрильная.
пальпируются от 7 до 10 групп периферических л/у диаметром от 2 до 10 мм мягко-эластичной консистенции.
симптомы поражения лёгких: сухой кашель, небольшая одышка, укорочение перкуторного звука над очагом Гона, здесь же выслушивается ослабленное дыхание, скудные влажные хрипы.
в OAK- анемия, умеренный лейкоцитоз, эозинофилия, ускоренное СОЭ до 35-40 мм/час
проба Манту - всегда положительная, на рентгенограмме видны - все 3 компонента.
Туберкулёз внутригрудных л/узлов (бронхоаденит)
характеризуется тем, что первичный очаг формируется во внутригрудных л/узлах: паратрахеальных, трахеобронхиальных, бронхопульмональных. Могут поражаться отдельные группы л/узлов или все л/узлы корня лёгкого и средостения.
Клинические проявления бронхоаденита:
выражены симптомы интоксикации (см. Выше)
с-м сдавления дыхательных путей (обусловлен сдавлением бронхов увеличенными л/узлами): затруднённое дыхание, приступообразный кашель укорочение перкуторного звука по ходу позвоночника ниже II-III грудных позвонков (у дошкольников) и ниже IV-V грудных позвонков у старших детей, выражено жёсткое дыхание.
в OAK - моноцитоз, лимфопения, эозинофилия, ускоренное СОЭ
4- на рентгенограмме - увеличение размеров корня лёгкого -"тень бабочки"
Диагностика:
Для диагностики туберкулеза применяется внутрикожная туберкулиновая проба Манту с 2 ТЕ.
Показания к проведению пробы Манту:
для раннего выявления туберкулёза;
для отбора детей на ревакцинацию БЦЖ;
перед первичной вакцинацией детей 2-х месяцев и старше, не вакцинированных в роддоме из-за наличия противопоказаний.
Туберкулин -выпускается в стандартном разведении, готовый к применению. 0,1 мл содержит 2ТЕ (т.е. 1 дозу) активного действия, ампулы по 3 мл (т.е. 30 доз).
Туберкулин - это вытяжки из убитых нагреванием микобактерий туберкулёза. На введение туберкулина в здоровый организм - никакой реакции на месте введения не наблюдается. При введении туберкулина инфицированному или больному ребёнку на месте введения возникает ответная аллергическая реакция. Туберкулин вводят с 12 месяцев 1 раз в год в среднюю треть предплечья строго в/к в дозе 0,1мл (2ТЕ) специальным туберкулиновым шприцом (техника манипуляции - на практике). Реакция читается через 48 - 72 часа (на 3й день) прозрачной линейкой, измеряется поперечный размер папулы.
реакция отрицательная - если на месте инъекции ничего нет или
имеется след от укола.
реакция сомнительная - если имеется гиперемия любых размеров или папула (инфильтрат) диаметром 2-4 мм.
реакция положительная- если имеется папула диаметром 5 мм и
более.
