
- •Перечень условных обозначений
- •Предисловие
- •Тема 1. Заболевания кишечника
- •III. Эндоскопические методы исследования.
- •V. Морфологическое исследование с интерпретацией результатов гистологического исследования тонкой кишки в дифференциальной диагностике хронической диареи.
- •Тема 2. Дисфункция желчного пузыря и желчевыводящих путей. Хронический холецистит.
- •Тема 3. Хронический панкреатит.
- •Тема 4. Хронический гепатит
- •Тема 5. Цирроз печени
- •Печеночно–клеточная функция при циррозе печени оценивается по Чайльду–Пью (Child-Pugh).
- •Тема 6.Гемобластозы
- •Тема 10.Анемии
- •Объем и структура трансфузий по объему кровопотери
- •Тема 8. Геморрагические диатезы
- •Тема 9. Дифференциальная диагностика заболеваний кишечника
- •Общая схема программы дифференциальной диагностики
- •Влияние данных анамнеза на тактику ведения пациента с хронической диареей
- •Тема 10.Дифференциальная диагностика желтухи
- •Клинические признаки желтухи и их диагностическое значение.
- •Функциональные гипербилирубинемии
- •Дифференциальная диагностика желтухи по лабораторным признакам.
- •Тема 11. Дифференциальная диагностика гепатоспленомегалии.
- •Тема 12. Дифференциальная диагностика при легочном инфильтрате.
- •1. Долевые, полисегментарные и сегментарные инфильтраты
- •2. Округлые инфильтраты
- •3. Очаговые инфильтраты
- •Тема 13. Дифференциальная диагностика при диспноэ и бронхообструктивном синдроме.
- •Шкала одышки мrс
- •Тема 14. Синдром жидкости в плевральной полости
- •Характер плеврального выпота при различных заболеваниях.
- •Вероятные причины изменения плевральной жидкости.
- •Диагностика генеза экссудата при актиномикозе, нокардиозе и грибковых инфекциях.
- •Тема 15. Синдром наличия газа в плевральной полости
- •2. Классификация по патофизиологическому механизму:
- •Тема 16.Организация и проведение противотуберкулезных мероприятий в Вооруженных Силах Республики Беларусь.
- •Тема 17. Дифференциальная диагностика синдрома кардиалгии
- •Клиническая классификация болей в грудной клетке (Рекомендации acc/aha2003 г.)
- •Тема 18.Метаболический синдром
- •Классификация ожирения по имт (воз, 1997)
- •Критерии диагностики сд и других видов гипергликемии (воз, 1999)
- •Оптимальные значения параметров липидов в плазме (Европейские рекомендации III пересмотра 2003 г.)
- •3 Месяца
- •3 Месяца
- •Тема 19.Легочная гипертензия
- •Гемодинамические определения легочной гипертензии
- •Обновленная клиническая классификация легочной гипертензии
- •Легочная артериальная гипертензия (лаг)
- •Параметры с установленной значимостью для оценки степени тяжести заболевания, стабильности и прогноза при лаг (адаптировано от McLaughlin и McGoon)
- •Предлагаемые исследования и сроки проведения обследования больных с лаг
- •Рекомендации по катетеризации правых отделов сердца (а) и вазореактивному тестированию (в)
- •Рекомендации по поддерживающей терапии
- •Тема 20. Нарушения сердечного ритма и проводимости
- •Утилитарная классификация нарушений ритма сердца. Сулимов в., 2010г.
- •Современная тактика лечения аритмий сердца.
- •Тема 21.Инфаркт миокарда.
- •Клиническая классификация различных типов инфаркта миокарда
- •1. Прединфарктный период
- •2. Острейший период
- •3. Острый период инфаркта миокарда
- •4. Подострый период
- •5. Постинфарктный период (поздний)
- •Изменения экг при различной локализации им
- •Свойства основных маркеров некроза миокарда
- •Тема 22. Системные васкулиты
- •Классификация системных васкулитов
- •Рекомендации по лечению пациентов с системными васкулитами мелких и средних сосудов.
- •Модификация дозы в/в циклофосфамида в зависимости от возраста пациента и уровня креатинина сыворотки крови.
- •Рекомендации по лечению пациентов с системными васкулитами крупных сосудов.
- •Тема 23. Острый коронарный синдром
- •Тема 24.Пролапс митрального клапана
- •4. К полиорганным нарушениям и ассоциированным состояниям и заболеваниям относятся:
- •Тема 25.Наследственные нарушения соединительной ткани
- •Клиническая классификация
- •Тема 26.Перикардит
- •Гиппократ
- •Инфекционный перикардит:
- •Неспецифические кокковые перикардиты
- •Тема 27.Хроническая болезнь почек
- •Критерии хбп (k/doqi, 2006)
- •Основные факторы риска хбп (k/doqi, 2002, 2006)
- •Классификация хронической болезни почек (k/doqi, 2006)
- •Примеры формулировок клинического диагноза
- •Оценка протеинурии и альбуминурии (k/doqi, 2002)
- •Тактика ведения хбп в зависимости от стадии
- •Тема 28. Вторичные нефропатии
- •Тема 29.Дифференциальная диагностика при патологическом осадке в моче
- •Критерии диагностики инфекции мочевых путей
- •Причины псевдогематурии
- •Тема 30. Отечный синдром
- •Лист учета водного баланса
- •Локализация и механизмы действия эндогенных и экзогенных диуретиков.
- •Побочные действия диуретиков
- •Тема 31.Острый и хронический гломерулонефрит
- •1. Этиопатогенетическая:
- •2. Морфологические формы (типы):
- •Клинический протокол диагностики и лечения пациентов с нефрологическими заболеваниями (приказ мз рб № 920 от 22.09.2011 г.)
- •1. Минимальные изменения клубочков (липоидный нефроз).
- •Клинический протокол диагностики и лечения пациентов с нефрологическими заболеваниями (приказ мз рб № 920 от22.09.2011 г.) Хронический гломерулонефрит (Хронический нефритический синдром)
- •Тема 32.Хронический пиелонефрит
- •I. Фаза активного воспалительного процесса:
- •II. Фаза латентного воспалительного процесса:
- •III. Фаза ремиссии, или клинического выздоровления:
- •Частота высеваемости возбудителей пиелонефрита (в %).
- •1. Внебольничное обострение хронического пиелонефрита (амбулаторные больные)
- •2. Внебольничное обострение хронического пиелонефрита (госпитализированные больные, тяжелое течение)
- •Клинический протокол диагностики и лечения пациентов с нефрологическими и урологическими заболеваниями. (Приказ мз рб от 22.09.2011 года № 920).
- •Тема 33. Подагра
- •Клинические протоколы диагностики подагры в амбулаторных условиях (Приложение к приказу Министерства здравоохранения Республики Беларусь от 10.05.2012 г. №522)
- •Тема 34.Дифференциальная диагностика суставного синдрома
- •Тема 35.Системная красная волчанка. Склеродермия. Дерматомиозит
- •Тема 36.Спондилоартропатии
- •Тема 37. Остеоартроз
- •Тема 38. Дифференциальная диагностика и неотложная медицинская помощь при комах.
- •Шкала ком Глазго.
- •Чмт была? Алгоритм 39 (чмт)
- •Дифференциальная диагностика первично-церебральных ком.
- •Дифференциальная диагностика вторично-церебральных ком.
- •Тема 39.Лихорадка неясного генеза
- •По длительности:
- •По степени повышения температуры тела:
- •Лихорадка в сочетании с суставно-костно-мышечным синдромом
- •Лихорадка в сочетании с лимфоаденопатией
- •Лихорадка в сочетании с спленомегалией
- •Лихорадка в сочетании с гепатомегалией
- •Лихорадка в сочетании с анемией
- •Лихорадка в сочетании с кожными поражениями
- •Лихорадка в сочетании с некоторыми заболеваниями органов дыхания, сердечно-сосудистой системы, желудочно-кишечного тракта, почек.
I. Фаза активного воспалительного процесса:
а) лейкоцитурия - 25 000 и более в 1 мл мочи; б) бактериурия - 100 000 и более в 1 мл мочи; в) активные лейкоциты (30 % и более) в моче у всех больных; г) клетки Штернгеймера – Мальбина; д) титр антибактериальных антител в реакции пассивной гемагглютинации (ПГА) повышен; е) СОЭ - выше 12 мм/час; ж) повышение в крови количества средних молекул в 2 - 3 раза.
II. Фаза латентного воспалительного процесса:
а) лейкоцитурия - до 25 00 в 1 мл мочи; б) бактериурия отсутствует либо не превышает 10 000 в 1 мл мочи; в) активные лейкоциты мочи (15 - 30%); г) клетки Штернгеймера - Мальбина отсутствуют; д) титр антибактериальных антител в реакции ПГА нормальный; е) СОЭ - не выше 12 мм/час; ж) повышение в крови средних молекул в 1,5 - 2 раза.
III. Фаза ремиссии, или клинического выздоровления:
а) лейкоцитурия отсутствует; б) бактериурия отсутствует; в) активные лейкоциты отсутствуют; г) клетки Штернгеймера - Мальбина отсутствуют; д) титр антибактериальных антител в реакции ПГА нормальный; е) СОЭ - менее 12 мм/ч; ж) уровень средних молекул в пределах нормы.
Активная фаза в результате лечения или без него переходит в латентную фазу хронического пиелонефрита, которая может продолжаться длительное время (иногда несколько месяцев), сменяясь ремиссией или активной фазой. Для фазы ремиссии характерно отсутствие каких-либо клинических признаков заболевания и изменений в моче.
Этиология
Пиелонефрит – заболевание бактериальной природы, однако специфического возбудителя не существует. Пиелонефрит вызывают различные микроорганизмы – бактерии, микоплазмы, вирусы, грибы.
Наиболее частым этиологическим фактором являются грамположительные и грамотрицательные условно патогенные бактерии, многие из которых принадлежат нормальной микрофлоре человека.Ведущими этиологическими агентами являются представители семейства Enterobacteriaceae, из которых большая часть приходится на кишечную палочку (около 80%).
Примерно у 20% больных наблюдаются микробные ассоциации, наиболее часто встречающееся сочетание — кишечная палочка и энтерококк.
Патогенность микроорганизма характеризуется его способностью к адгезии, инвазии и повреждению тканей, а также к пролиферации в среде обитания.
В этиологии пиелонефрита большую роль играют протопласты и L–формы микроорганизмов. L–формы более устойчивы к внешним воздействиям, не растут на обычных питательных средах, поэтому их очень трудно идентифицировать. Пиелонефрит, вызванный протопластными формами микроорганизмов, хуже поддается лечению, чаще способствует переходу острого пиелонефрита в хронический.
Частота высеваемости возбудителей пиелонефрита представлена в таблице 32.1.
Таблица 32.1.
Частота высеваемости возбудителей пиелонефрита (в %).
Вид возбудителя |
Средняя частота высевания |
Разброс частоты высевания |
Кишечная палочка |
39,8 |
27,2-68,0 |
Энтерококк |
21,1 |
4,6-36,7 |
Протей |
16,3 |
6,5-41,6 |
Синегнойная палочка |
10,6 |
2,1-18,7 |
Стафилококк |
7,8 |
5,1-11,5 |
Клебсиелла |
3,2 |
2,3-8,0 |
Ассоциация возбудителей |
26,9 |
4,1-45,5 |
Патогенез хронического пиелонефрита
При пиелонефрите основными патогенетическими звеньями являются:
проникновение бактерий в пораженный орган;
состояние противоинфекционной защиты макроорганизма.
Основные пути проникновения инфекции в почку – гематогенный и уриногенный.
Гематогенный путь возможен на фоне острых заболеваний бактериальной природы как вне мочевых путей (тонзиллит, фурункулез, кариозные зубы, инфицированная рана и др.), так и в них (уретрит, цистит), в половых органах (эпидидимит, простатит, сальпингооворит и др.).
Уриногенным путём инфекция проникает из нижних мочевыводящих путей (уретра, мочевой пузырь) по стенке мочеточника (в этом случае заболевание начинается с уретрита или цистита с последующим развитием восходящего пиелонефрита) или по просвету мочеточника вследствие пузырно-мочеточникового рефлюкса.
Для возникновения пиелонефрита, кроме бактериурии, необходимо наличие предрасполагающих факторов, наиболее существенными из которых являются нарушения оттока мочи, крово– и лимфообращения. Флебостаз и лимфостаз, связанный с ними отек интерстиция способствуют фиксации в паренхиме патогенных микроорганизмов, а гипоксия паренхимы – их выживанию.
Основными причинами нарушения оттока мочи являются врожденное или приобретенное сужение мочеточника, нефроптоз, камни, опухоли; сдавление мочеточников снаружи опухолью, воспалительными инфильтратами или функциональными нарушениями.
Наряду с местными факторами в патогенезе пиелонефрита большое значение имеют и общие: снижение сопротивляемости организма к инфекции в результате гипо– и авитаминоза, переутомления, эндокринных, простудных заболеваний и т.д.
При любом пути проникновения инфекции микробы задерживаются в венозных капиллярах почки, откуда распространяются на межуточную ткань, вызывая в ней развитие гнойно–воспалительного процесса.
Раньше всего поражается мозговой слой почки. Это связано с менее интенсивным его кровоснабжением по сравнению с кровоснабжением коркового слоя и высокой осмолярностью, способствующей выживанию в нем L–форм бактерий, а также с большим содержанием аммония, подавляющего один из компонентов комплемента, что может задерживать фагоцитоз и снижать бактерицидное действие антител.
Патологическая анатомия
При гематогенном пиелонефрите воспалительные очаги расположены преимущественно в корковом веществе, вокруг внутридольковых сосудов. Воспалительный процесс, захватывая интерстициальную ткань, повреждает главным образом тубулярную систему.
При уриногенном, восходящем пиелонефрите инфекция поражает почку отдельными очагами, веерообразно, в виде клиньев, простирающихся от лоханки до поверхности почки. Между этими очагами воспаления и последующего фиброза расположены участки нормальной почечной ткани.
Морфологически при хроническом пиелонефрите выделяют три стадии развития воспалительного процесса.
В I стадии обнаруживают лейкоцитарную инфильтрацию в межуточной ткани мозгового слоя почки и атрофию канальцев при интактных клубочках Преимущественное поражение канальцев — характерный признак этой стадии хронического пиелонефрита.
Во II стадии изменения интерстиция и канальцев носят рубцово-склеротический характер. Это приводит к гибели дистальных отделов нефронов и сдавлению собирательных канальцев. В результате возникает нарушение функции и расширение тех отделов нефронов, которые располагаются в коре почки. Участки расширенных извитых канальцев заполнены белковыми массами, по строению напоминают щитовидную железу. В связи с этим «тиреоидизацию» почки считают характерным признаком морфологической картины хронического пиелонефрита. Одновременно в этой стадии заболевания рубцово-склеротический процесс развивается вокруг клубочков и сосудов (рисунок 1).
В III, конечной, стадии наблюдается почти полное замещение почечной ткани рубцовой, бедной сосудами, соединительной тканью (пиелонефритически сморщенная почка) с отложением солей кальция (рисунок 2).
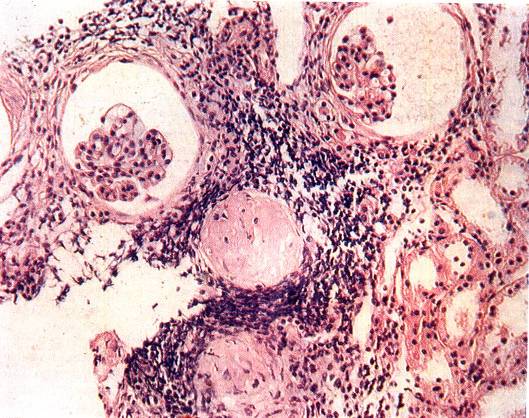
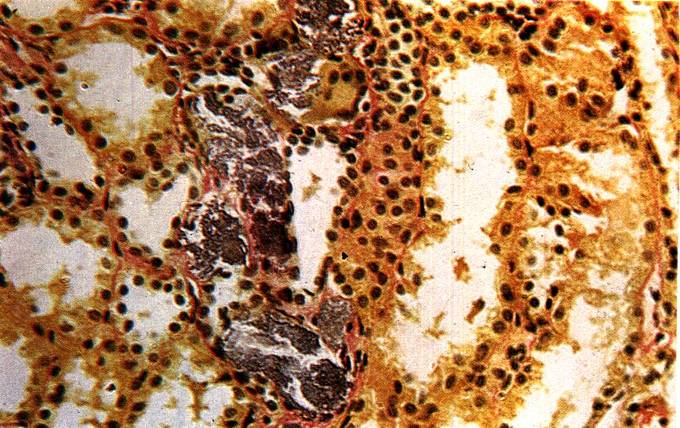
Рис. 1. Инфильтрат стромы. Ишемически сморщенный клубочек, начальный перигломерулярный склероз с коллапсом петель клубочков. Атрофия канальцев.
Рис. 2. Отложение солей извести в строме
Клиническая картина
В диагностике хронического пиелонефрита существенную помощь оказывает правильно собранный анамнез. Необходимо с настойчивостью выяснить у больных перенесенные в детстве заболевания почек и мочевых путей. У женщин следует обращать внимание на отмечавшиеся во время беременности или вскоре после родов атаки острого пиелонефрита или острого цистита. Необходимо также выявлять наличие факторов, предрасполагающих к возникновению пиелонефрита, таких, как аномалии развития почек и мочевых путей, мочекаменная болезнь, нефроптоз, сахарный диабет, аденома предстательной железы и др.
Х ронический
пиелонефрит годами может протекать без
четких клинических симптомов вследствие
вялотекущего воспалительного процесса
в межуточной ткани почки. Проявления
хронического пиелонефрита во многом
зависят от активности, распространенности
и стадии воспалительного процесса в
почке. Различная степень их выраженности
и сочетаний создают многочисленные
варианты клинических признаков
хронического пиелонефрита. Так, в
начальной стадии заболевания при
ограниченном воспалительном процессе
в почке (латентная фаза воспаления),
клинические симптомы заболевания
отсутствуют, и лишь нахождение в моче
незначительно повышенного количества
лейкоцитов (чаще от 6х103
до 15х103
в 1 мл мочи) с обнаружением среди них
активных лейкоцитов свидетельствует
в пользу пиелонефрита. Срок обнаружения
случайно выявленного мочевого синдрома
в большинстве своем и рассматривается
в качестве начала заболевания.
ронический
пиелонефрит годами может протекать без
четких клинических симптомов вследствие
вялотекущего воспалительного процесса
в межуточной ткани почки. Проявления
хронического пиелонефрита во многом
зависят от активности, распространенности
и стадии воспалительного процесса в
почке. Различная степень их выраженности
и сочетаний создают многочисленные
варианты клинических признаков
хронического пиелонефрита. Так, в
начальной стадии заболевания при
ограниченном воспалительном процессе
в почке (латентная фаза воспаления),
клинические симптомы заболевания
отсутствуют, и лишь нахождение в моче
незначительно повышенного количества
лейкоцитов (чаще от 6х103
до 15х103
в 1 мл мочи) с обнаружением среди них
активных лейкоцитов свидетельствует
в пользу пиелонефрита. Срок обнаружения
случайно выявленного мочевого синдрома
в большинстве своем и рассматривается
в качестве начала заболевания.
С
Рис.3. Характерная локализация болей при обострении хронического пелонефрита
тадия хронического пиелонефрита в активной фазе воспаления проявляется легким недомоганием, снижением аппетита, повышенной утомляемостью, головной болью и адинамией по утрам, слабыми тупыми болями в поясничной области (рисунок 3), легким познабливанием, бледностью кожных покровов, лейкоцитурией, наличием активных лейкоцитов, увеличением СОЭ и повышенным титром антибактериальных антител, субфебрилитетом.
В более поздней стадии пиелонефрита не только активная и латентная фазы, но и фаза ремиссии проявляются общей слабостью, быстрой утомляемостью, снижением трудоспособности, отсутствием аппетита. Больные отмечают неприятный вкус во рту, особенно по утрам, давящие боли в эпигастральной области, неустойчивость стула, метеоризм, тупые ноющие боли в поясничной области, которым они обычно не придают значения.
Снижение функции почек приводит к жажде, сухости во рту, никтурии, полиурии. Кожные покровы суховаты, бледны, с желтовато-серым оттенком. Нередкими симптомами хронического пиелонефрита являются анемия и артериальная гипертензия. Одышка, появляющаяся при умеренной физической нагрузке, чаще всего обусловлена анемией. Артериальная гипертензия, обусловленная хроническим пиелонефритом, характеризуется высоким диастолическим давлением (свыше 110 мм рт. ст.) при систолическом давлении в среднем 170—180 мм рт. ст. Если на ранних стадиях пиелонефрита артериальная гипертензия наблюдается у 10—15 % больных, то в поздних — у 40—50%.
Лабораторные методы исследования
Общий анализ крови:
Общевоспалительные изменения: лейкоцитоз, ускорение СОЭ, сдвиг лейкоцитарной формулы влево, при выраженном воспалении — анемия.
Биохимический анализ крови.
Возможно увеличение трансаминаз, сиаловых кислот, фибриногена, гипергаммаглобулинемия, появление C-реактивного белка, при развитии ХПН - повышение креатинина, мочевины.
Общий анализ мочи.
Моча мутная со щелочной реакцией, умеренная протеинурия, микрогематурия, выраженная лейкоцитурия, бактериурия.
Эритроцитурия при пиелонефрите может наблюдаться при наличии конкремента, вследствие некротического папиллита, при наличии явлений острого (геморрагического) цистита, послужившего причиной развития пиелонефрита.
Бактериологическое исследование мочи используется для точного определения возбудителя и его чувствительности к антибиотикам.
При подозрении на бактериемию (при высокой лихорадке, ознобах) обязательно проводить исследование крови на стерильность.
Обнаружение в моче активных клеток и клетокШтернгеймера-Мальбина.
Активные лейкоциты - крупные светло-голубые лейкоциты с большим ядром, со слабо окрашенной протоплазмой и активной зернистостью в ней, находящейся в состоянии броуновского движения (рисунок 4). Впервые их обнаружили B.C. Рябинский и В.Е. Родоман (1966). Активные лейкоциты появляются в моче при остром пиелонефрите у 87,8 %, при хроническом пиелонефрите у 79,8% больных.
А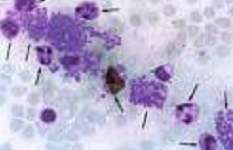 ктивные
лейкоциты представляют собой "живые"
гранулоциты в состоянии отека из-за
искусственно созданной (добавлением
дистиллированной воды) гипоосмолярности
мочи. Длительное пребывание в подобных
условиях ведет к превращению активных
лейкоцитов в клетки Штернгеймера-
Мальбина и затем к их разрушению (лизису).
Активные лейкоциты и клетки Штернгеймера-
Мальбина - это разные этапы существования
гранулоцита в условиях гипостенурии.
В
моче здорового человека активных
лейкоцитов нет или их число не превышает
200 в 1 мл.
ктивные
лейкоциты представляют собой "живые"
гранулоциты в состоянии отека из-за
искусственно созданной (добавлением
дистиллированной воды) гипоосмолярности
мочи. Длительное пребывание в подобных
условиях ведет к превращению активных
лейкоцитов в клетки Штернгеймера-
Мальбина и затем к их разрушению (лизису).
Активные лейкоциты и клетки Штернгеймера-
Мальбина - это разные этапы существования
гранулоцита в условиях гипостенурии.
В
моче здорового человека активных
лейкоцитов нет или их число не превышает
200 в 1 мл.
Положительный преднизолоновый тест.
Тест на выявление скрытой лейкоцитурии, в основе которого лежит кратковременное обострение воспалительного процесса под влиянием преднизолона.
М
Рис.4. Активные лейкоциты (клетки Штернгеймера — Мальбина)
 етодика
проведения теста: больной полностью
опорожняет мочевой пузырь и сдает порцию
мочи на контрольное исследование. Через
час ему внутривенно вводят 30 мг
преднизолона, затем больной собирает
4 порции мочи: каждый час и четвертую
спустя сутки. В каждой порции исследуют
методом Нечипоренко общее количество
лейкоцитов в 1 мл мочи, содержание
активных лейкоцитов и клеток
Штернгеймера—Мальбина. Тест считается
положительным, если хотя бы в одной из
4 порций общее количество лейкоцитов
(или активных лейкоцитов) повышается в
2 раза по сравнению с контролем
етодика
проведения теста: больной полностью
опорожняет мочевой пузырь и сдает порцию
мочи на контрольное исследование. Через
час ему внутривенно вводят 30 мг
преднизолона, затем больной собирает
4 порции мочи: каждый час и четвертую
спустя сутки. В каждой порции исследуют
методом Нечипоренко общее количество
лейкоцитов в 1 мл мочи, содержание
активных лейкоцитов и клеток
Штернгеймера—Мальбина. Тест считается
положительным, если хотя бы в одной из
4 порций общее количество лейкоцитов
(или активных лейкоцитов) повышается в
2 раза по сравнению с контролем
Проба по Нечипоренко: преобладание лейкоцитурии над эритроцитурией. Под лейкоцитурией понимают экскрецию с мочой лейкоцитов, количество которых превышает норму: при общем анализе мочи — более 5–6 в поле зрения, при исследовании мочи по Ничипоренко — свыше 2,5х106 /л, а в пробе Каковского–Аддиса — более 4,0х106/сут.
П
Рисунок 5. Рентгенологические признаки пиелонефрита: 1 - раздвигание чашечек; 2 -снижение тонуса лоханки; 3 - симптом края поясничной мышцы; 4 - сглаженность сосочков почки; 5 - блюдцеобразная форма чашечки; 6 - булавовидное изменение чашечки; 7 - симптом Ходсона ; 8 - отторгнувшийся сосочек; 9 - сужение и укорочение шейки чашечки; 10 - сужение и сближение шеек чашечек; 11 - некроз сосочка.
роба по Зимницкому — гипостенурия. Удельный вес (относительная плотность) мочи при пиелонефрите является важным признаком. Он может снижаться не только в ходе хронического течения болезни, но и транзиторно понижаться в острую стадию, возвращаясь потом к нормальным значениям, что является одним из критериев ремиссии. Повторяющиеся показатели удельного веса ниже 1,017—1,018 (менее 1,012—1,015, а особенно менее 1,010) в разовых анализах должны настораживать в отношении пиелонефрита. Если это сочетается с постоянной никтурией, то вероятность хронического пиелонефрита возрастает.
Инструментальные методы диагностики
Обзорная рентгенография почек и экскреторная урография дополняют друг друга и проводятся обычно вместе (обзорный снимок с последующим проведением экскреторной урографии).
На обзорном снимке может быть выявлено увеличение или уменьшение размеров почки (почек), выбухание её контура, нечёткость контура большой поясничной мышцы на стороне поражения (отёк паранефральной клетчатки, паранефрит), наличие теней конкрементов (калькулёзный пиелонефрит).
Основные признаки хронического пиелонефрита при экскреторной урографии (рисунок 5).
Признак (симптом Ходсона) - устанавливают у 30 % больных хроническим пиелонефритом. На экскреторных или ретроградных пиелограммах линия, соединяющая сосочки пиелонефритически измененной почки, оказывается резко извилистой, так как она приближается к поверхности почки в местах рубцового изменения паренхимы и удаляется от нее в участках более сохранной ткани. В здоровой почке эта линия равномерно выпуклая, без западений, расположенная параллельно наружному контуру почки.
При хроническом пиелонефрите происходит постепенное уменьшение паренхимы почки, которое может быть более точно определено с помощью ренально-кортикального индекса (РКИ). Он представляет собой показатель отношения площади чашечно-лоханочной системы к площади почки.
РКИ указывает на уменьшение почечной паренхимы у больных хроническим пиелонефритом уже в I и II стадиях заболевания. В норме РКИ = 0.37-0.4. При хроническом пиелонефрите он выше - 0.4.
Ретроградная пиелоуретерографиявыполняется при отсутствии на экскреторных урограммах функции почки или если по каким-либо причинам экскреторная урография не может быть проведена (тяжёлое состояние больного, наличие острой или хронической почечной недостаточности).
Абдоминальная аортография,селективная почечная артериография,компьютерная томографияприменяются, главным образом, для проведения дифференциальной диагностики пиелонефрита и другой почечной патологии.
Ультразвуковое исследование (УЗИ). При УЗИ у больных с пиелонефритом можно наблюдать расширение почечной лоханки, огрубение контура чашечек, неоднородность паренхимы с участками ее рубцевания.
К поздним проявлениям заболевания относят деформацию контура почки, уменьшение ее линейных размеров и толщины паренхимы (сморщивание почек). При гломерулонефрите рубцевание и сморщивание почки всегда протекает достаточно симметрично, тогда как при пиелонефрите даже двусторонний процесс может характеризоваться асимметрией.
Радионуклидные методы диагностики включают использование 123I–натрия йодогиппурата (гиппурана), 99mTc–димеркаптосукциновой кислоты (DMSA) и 99mTc–диэтилентриамин пентауксусной кислоты (DTPA). Радионуклидные методы позволяют идентифицировать функционирующую паренхиму, отграничивая участки рубцевания, что имеет дифференциально-диагностическое и прогностическое значение (рисунок 6).
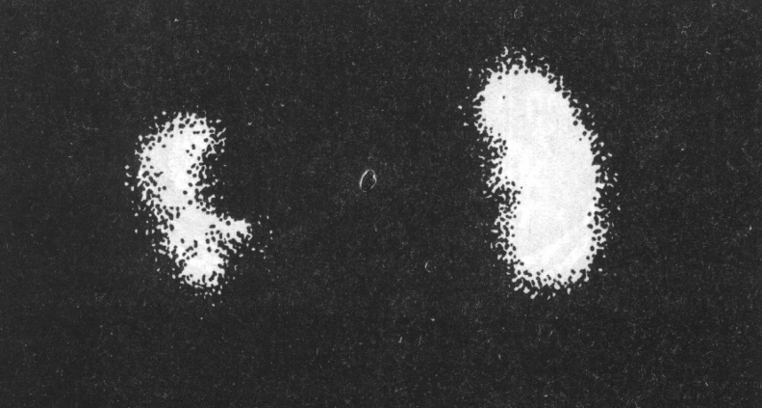
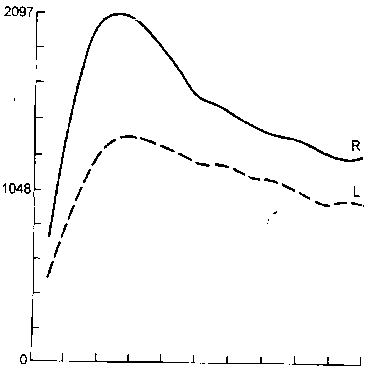
Рис.6. Хронический левосторонний пиелонефрит. Начало сморщивания почки.
Хромоцистоскопия: выявляет нарушение выделительной функции почек. Проявляется снижением функции пораженной почки или отставанием выведения окрашенной или концентрированной мочи на стороне большего поражения.
Радиоизотопная ренография: нарушение секреторно-экскреторной функции почек (рисунок 7).
Б
Рис. 7. Хронический пиелонефрит. Начало сморщивания почки (ренография)
иопсияпочки – характерная морфологическая картина хронического пиелонефрита обнаруживается в 70% случаев.
Дифференциальная диагностика
Хронический пиелонефрит необходимо дифференцировать прежде всего с хроническим гломерулонефритом, амилоидозом почек, диабетическим гломерулосклерозом и артериальной гипертензией.
Амилоидоз почек в начальной стадии, проявляющийся лишь незначительной протеинурией и весьма скудным мочевым осадком,может симулировать латентную форму хронического пиелонефрита. В отличие от пиелонефрита при амилоидозе отсутствует лейкоцитурия, не обнаруживаются активные лейкоциты и бактериурия, сохраняется на нормальном уровне концентрационная функция почек, нет рентгенологических признаков пиелонефрита. Для вторичного амилоидоза характерно наличие длительно текущих хронических заболеваний, чаще гнойно- воспалительных.
Диабетический гломерулосклероз развивается у больных с сахарным диабетом, особенно при тяжелом его течении и большой длительности заболевания. При этом имеются и другие признаки диабетической ангиопатии (изменения со стороны сосудов сетчатки, нижних конечностей, полиневрит и др.). Отсутствуют дизурические явления, лейкоцитурия, бактериурия и рентгенологические признаки пиелонефрита.
Хронический пиелонефрит с симптоматической гипертензией, особенно при латентном течении, нередко ошибочно оценивается как артериальная гипертензия.
Если из анамнеза или медицинской документации удается установить, что изменения в моче (лейкоцитурия, протеинурия) предшествовали (иногда за много лет) появлению гипертензии либо задолго до её развития наблюдались циститы, уретриты, почечная колика, обнаруживались конкременты в мочевых путях, то симптоматическое происхождение гипертензии как следствие пиелонефрита обычно не вызывает сомнений. При отсутствии таких указаний необходимо учитывать, что гипертензия у больных хроническим пиелонефритом отличается более высоким диастолическим давлением, стабильностью, незначительной и нестойкой эффективностью гипотензивных средств и существенным повышением их эффективности, если они используются в сочетании с противомикробными средствами. Нередко приходится прибегать к исследованию мочи по Каковскому-Аддису, на активные лейкоциты, посев мочи на микрофлору и степень бактериурии, обращать внимание на возможность немотивированной анемии, увеличение СОЭ, снижение относительной плотности мочи в пробе Зимницкого, которые свойственны пиелонефриту.
В пользу пиелонефрита могут говорить данные УЗИ и экскреторной урографии (деформация чашек и лоханок, стриктура или атония мочеточников, нефроптоз, неодинаковые размеры почек, наличие конкрементов и др.), радиоизотопной ренографии (снижение функции одной почки при сохраненной функции другой) и почечной ангиографии (сужение, деформация и уменьшение числа мелких и средних артерий). Если диагноз вызывает сомнение необходимо (при возможности и отсутствии противопоказаний) прибегнуть к пункционной биопсии почек.
Пример формулировки диагноза
Хронический левосторонний пиелонефрит, рецидивирующий, фаза обострение, хроническая почечная недостаточность, терминальная стадия.
Лечение
Лечебные мероприятия начинают, с санации очагов хронической инфекции в организме больного (миндалины при хроническом тонзиллите, кариозные зубы, кожа при пиодермии, придаточные пазухи носа при гайморитах, фронтитах, бронхи при хронических пневмониях, желчные ходы при холециститах и холангитах, половые органы).
Режим:
при латентном течении хронического пиелонефрита с нормальным уровнем артериального давления без нарушения функции почек ограничения режима не требуется;
при обострении заболевания - режим постельный.
Диета:
суточная энергетическая ценность пищи - 2000-2500 ккал;
объем потребляемой жидкости в сутки — 2-3 литра (при отсутствии нарушения оттока мочи, артериальной гипертензии);
ограничение поваренной соли — до 4 г/сутки.
Медикаментозное лечение.
Антибактериальная терапия обострения хронического пиелонефрита должна начинаться без промедления. До получения результата бактериологического исследования мочи антибактериальная терапия назначается эмпирически, а после получения результатов посева мочи лечение может быть скорректировано.
Согласно рекомендациям Европейского общества урологов рекомендуется терапия: фторхинолонами, аминопенициллинами с ингибиторами b-лактамаз, цефалоспоринами II–III поколения и аминогликозидами.
В связи с широким распространением микроорганизмов, продуцирующих b-лактамазы, целесообразно применение представителей группы ингибиторзащищенных пенициллинов (амоксициллин/клавуланат, ампициллин/сульбактам,аугментин, уназин, тиментин, тазоцин).
Цефалоспорины 2-го поколения: (цефуроксим, цефаклор) и 3-го поколения: (цефотаксим, цефтазидим, цефтриаксон) занимают одну из ключевых позиций в химиотерапии инфекционных заболеваний мочевыводящих путей. Они отличаются высокой эффективностью в отношении большинства энтеробактерий, стабильностью к действию b-лактамаз грамотрицательных бактерий.
Аминогликозиды второго поколения (гентамицин) и третьего поколения (амикацин, нетромицин) имеют основное клиническое значение при лечении нозокомиальных инфекций, вызванных аэробными грамотрицательными возбудителями.
Фторхинолоны (левофлоксацин, офлоксацин, пефлоксацин, ципрофлоксацин), активны в отношении грамположительных аэробных бактерий (Staphylococcus spp.), большинства штаммов грамотрицательных, в том числе Е.coli.
Карбапенемы (меропенем, тиенам) обладают широким спектром действия: активны в отношении большинства грамположительных, грамотрицательных и анаэробных микроорганизмов. Поэтому данные препараты являются препаратами второго ряда при лечении тяжелых форм воспалительных процессов мочевыводящих путей.
Тетрациклины высокоактивны в отношении большинства грамположительных и грамотрицательных микроорганизмов, а также микроорганизмов с преимущественно внутриклеточной локализацией – хламидий, микоплазм, листерий, уреаплазм и т.д.
Макролиды обладают хорошей чувствительностью по отношению грамположительной микрофлоре и атипичным микроорганизмам – микоплазмам, уреаплазмам, хламидиям и т.д. В настоящее время на основе эритромицина созданы новые макролиды – рокситромицин, азитромицин и т.д. У данных препаратов значительно улучшились фармакокинетические показатели: период полувыведения колеблется от 19 до 24 ч (у азитромицина), поэтому возможен двух– или одноразовый прием.
Наряду с антибиотиками используют и другие антибактериальные средства:
нефторированные хинолоны: нитроксолин (5-НОК), оксолиновая кислота (грамурин), циноксацин.
производные нафтиридина: налидиксовая кислота (неграм), пипемидовая кислота (палин).
Схема антибактериальной терапии
