
- •Перечень условных обозначений
- •Предисловие
- •Тема 1. Заболевания кишечника
- •III. Эндоскопические методы исследования.
- •V. Морфологическое исследование с интерпретацией результатов гистологического исследования тонкой кишки в дифференциальной диагностике хронической диареи.
- •Тема 2. Дисфункция желчного пузыря и желчевыводящих путей. Хронический холецистит.
- •Тема 3. Хронический панкреатит.
- •Тема 4. Хронический гепатит
- •Тема 5. Цирроз печени
- •Печеночно–клеточная функция при циррозе печени оценивается по Чайльду–Пью (Child-Pugh).
- •Тема 6.Гемобластозы
- •Тема 10.Анемии
- •Объем и структура трансфузий по объему кровопотери
- •Тема 8. Геморрагические диатезы
- •Тема 9. Дифференциальная диагностика заболеваний кишечника
- •Общая схема программы дифференциальной диагностики
- •Влияние данных анамнеза на тактику ведения пациента с хронической диареей
- •Тема 10.Дифференциальная диагностика желтухи
- •Клинические признаки желтухи и их диагностическое значение.
- •Функциональные гипербилирубинемии
- •Дифференциальная диагностика желтухи по лабораторным признакам.
- •Тема 11. Дифференциальная диагностика гепатоспленомегалии.
- •Тема 12. Дифференциальная диагностика при легочном инфильтрате.
- •1. Долевые, полисегментарные и сегментарные инфильтраты
- •2. Округлые инфильтраты
- •3. Очаговые инфильтраты
- •Тема 13. Дифференциальная диагностика при диспноэ и бронхообструктивном синдроме.
- •Шкала одышки мrс
- •Тема 14. Синдром жидкости в плевральной полости
- •Характер плеврального выпота при различных заболеваниях.
- •Вероятные причины изменения плевральной жидкости.
- •Диагностика генеза экссудата при актиномикозе, нокардиозе и грибковых инфекциях.
- •Тема 15. Синдром наличия газа в плевральной полости
- •2. Классификация по патофизиологическому механизму:
- •Тема 16.Организация и проведение противотуберкулезных мероприятий в Вооруженных Силах Республики Беларусь.
- •Тема 17. Дифференциальная диагностика синдрома кардиалгии
- •Клиническая классификация болей в грудной клетке (Рекомендации acc/aha2003 г.)
- •Тема 18.Метаболический синдром
- •Классификация ожирения по имт (воз, 1997)
- •Критерии диагностики сд и других видов гипергликемии (воз, 1999)
- •Оптимальные значения параметров липидов в плазме (Европейские рекомендации III пересмотра 2003 г.)
- •3 Месяца
- •3 Месяца
- •Тема 19.Легочная гипертензия
- •Гемодинамические определения легочной гипертензии
- •Обновленная клиническая классификация легочной гипертензии
- •Легочная артериальная гипертензия (лаг)
- •Параметры с установленной значимостью для оценки степени тяжести заболевания, стабильности и прогноза при лаг (адаптировано от McLaughlin и McGoon)
- •Предлагаемые исследования и сроки проведения обследования больных с лаг
- •Рекомендации по катетеризации правых отделов сердца (а) и вазореактивному тестированию (в)
- •Рекомендации по поддерживающей терапии
- •Тема 20. Нарушения сердечного ритма и проводимости
- •Утилитарная классификация нарушений ритма сердца. Сулимов в., 2010г.
- •Современная тактика лечения аритмий сердца.
- •Тема 21.Инфаркт миокарда.
- •Клиническая классификация различных типов инфаркта миокарда
- •1. Прединфарктный период
- •2. Острейший период
- •3. Острый период инфаркта миокарда
- •4. Подострый период
- •5. Постинфарктный период (поздний)
- •Изменения экг при различной локализации им
- •Свойства основных маркеров некроза миокарда
- •Тема 22. Системные васкулиты
- •Классификация системных васкулитов
- •Рекомендации по лечению пациентов с системными васкулитами мелких и средних сосудов.
- •Модификация дозы в/в циклофосфамида в зависимости от возраста пациента и уровня креатинина сыворотки крови.
- •Рекомендации по лечению пациентов с системными васкулитами крупных сосудов.
- •Тема 23. Острый коронарный синдром
- •Тема 24.Пролапс митрального клапана
- •4. К полиорганным нарушениям и ассоциированным состояниям и заболеваниям относятся:
- •Тема 25.Наследственные нарушения соединительной ткани
- •Клиническая классификация
- •Тема 26.Перикардит
- •Гиппократ
- •Инфекционный перикардит:
- •Неспецифические кокковые перикардиты
- •Тема 27.Хроническая болезнь почек
- •Критерии хбп (k/doqi, 2006)
- •Основные факторы риска хбп (k/doqi, 2002, 2006)
- •Классификация хронической болезни почек (k/doqi, 2006)
- •Примеры формулировок клинического диагноза
- •Оценка протеинурии и альбуминурии (k/doqi, 2002)
- •Тактика ведения хбп в зависимости от стадии
- •Тема 28. Вторичные нефропатии
- •Тема 29.Дифференциальная диагностика при патологическом осадке в моче
- •Критерии диагностики инфекции мочевых путей
- •Причины псевдогематурии
- •Тема 30. Отечный синдром
- •Лист учета водного баланса
- •Локализация и механизмы действия эндогенных и экзогенных диуретиков.
- •Побочные действия диуретиков
- •Тема 31.Острый и хронический гломерулонефрит
- •1. Этиопатогенетическая:
- •2. Морфологические формы (типы):
- •Клинический протокол диагностики и лечения пациентов с нефрологическими заболеваниями (приказ мз рб № 920 от 22.09.2011 г.)
- •1. Минимальные изменения клубочков (липоидный нефроз).
- •Клинический протокол диагностики и лечения пациентов с нефрологическими заболеваниями (приказ мз рб № 920 от22.09.2011 г.) Хронический гломерулонефрит (Хронический нефритический синдром)
- •Тема 32.Хронический пиелонефрит
- •I. Фаза активного воспалительного процесса:
- •II. Фаза латентного воспалительного процесса:
- •III. Фаза ремиссии, или клинического выздоровления:
- •Частота высеваемости возбудителей пиелонефрита (в %).
- •1. Внебольничное обострение хронического пиелонефрита (амбулаторные больные)
- •2. Внебольничное обострение хронического пиелонефрита (госпитализированные больные, тяжелое течение)
- •Клинический протокол диагностики и лечения пациентов с нефрологическими и урологическими заболеваниями. (Приказ мз рб от 22.09.2011 года № 920).
- •Тема 33. Подагра
- •Клинические протоколы диагностики подагры в амбулаторных условиях (Приложение к приказу Министерства здравоохранения Республики Беларусь от 10.05.2012 г. №522)
- •Тема 34.Дифференциальная диагностика суставного синдрома
- •Тема 35.Системная красная волчанка. Склеродермия. Дерматомиозит
- •Тема 36.Спондилоартропатии
- •Тема 37. Остеоартроз
- •Тема 38. Дифференциальная диагностика и неотложная медицинская помощь при комах.
- •Шкала ком Глазго.
- •Чмт была? Алгоритм 39 (чмт)
- •Дифференциальная диагностика первично-церебральных ком.
- •Дифференциальная диагностика вторично-церебральных ком.
- •Тема 39.Лихорадка неясного генеза
- •По длительности:
- •По степени повышения температуры тела:
- •Лихорадка в сочетании с суставно-костно-мышечным синдромом
- •Лихорадка в сочетании с лимфоаденопатией
- •Лихорадка в сочетании с спленомегалией
- •Лихорадка в сочетании с гепатомегалией
- •Лихорадка в сочетании с анемией
- •Лихорадка в сочетании с кожными поражениями
- •Лихорадка в сочетании с некоторыми заболеваниями органов дыхания, сердечно-сосудистой системы, желудочно-кишечного тракта, почек.
Классификация системных васкулитов
Преимущественное поражение сосудов мелкого калибра: |
|
|
|
|
|
|
АНЦА- ассоциированные |
Преимущественное поражение сосудов мелкого и среднего калибра: |
|
− гранулематоз Вегенера (гранулематоз с полиангиитом) |
|
− синдром Чарджа- Стросс |
|
Преимущественное поражение сосудов среднего калибра: |
|
− узелковый полиартериит |
|
− болезнь Кавасаки |
|
Преимущественное поражение сосудов крупного калибра: |
|
− височный артериит |
|
− артериит Такаясу |
|
Сочетанные состояния (поражение сосудов мелкого, среднего и крупного калибра): |
|
− болезнь Бехчета |
|
− облитерирующий тромбангиит |
Рассмотрим подробно наиболее распространенные формы системных васкулитов.
Артериит Такаясу (неспецифический аортоартериит)– гранулематозное воспаление аорты и ее основных ветвей, обычно начинающееся в возрасте до 50 лет.
Чаще болеют женщины (около 80%) в возрасте моложе 40 лет. Заболевание распространено повсеместно, но чаще встречается у азиатских женщин.
Различают 4 анатомических типа заболевания:
изменения возникают со стороны дуги аорты и отходящих от нее артерий;
изолированное поражение грудного и/или брюшного отдела аорты;
патологический процесс в дуге аорты и/или ее ветвях сочетается с изменениями в грудном и брюшном отделе аорты;
патологический процесс локализован в основном стволе легочной артерии в сочетании или без него с любым из первых трех вариантов.
Клиническая картина характеризуется стадийностью. В ранней стадии преобладают неспецифические жалобы (похудание, общая слабость, сонливость, миалгии, артралгии, боли в животе), необъяснимая лихорадка, ускорение СОЭ, анемия. Приблизительно у 10-20% больных жалоб не бывает, и поражение сосудов выявляется при случайном обследовании.
В развернутой стадии из-за окклюзий артерий возникают признаки ишемии отдельных органов и тканей. Признаки сосудистого воспаления возникают в течение первого года от начала заболевания. Наиболее часто (до 60%) – чувство слабости, усталости и боли в мышцах предплечья и плеча, как правило, односторонние, усиливаются при физической нагрузке. Отсутствие пульса или снижение его наполнения и напряжения только на одной из рук, асимметрию систолического АД на плечевых артериях отмечают только в 15-20% случаев.
У части больных возникают боли в шее, головокружение, преходящее нарушение зрения, повышение АД, одышка и сердцебиение. В большинстве случаев можно выслушать систолический шум на общих сонных артериях, у части больных – их болезненность (каротидиния). При 2 и 3 типах подобные физикальные изменения обнаруживают при пальпации и аускультации брюшной аорты.
В третьей фазе болезни в сосудах преобладают признаки фиброза, стенозы (рис. 1) артерий и признаки сосудистой недостаточности. В 50-70% случаев встречаются симптомы перемежающей хромоты верхних и нижних конечностей, поражения сердечно-сосудистой системы, головного мозга, легких. У ¼ больных выявляются боли в грудной клетке, одышка, непродуктивный кашель, кровохарканье. Больных беспокоят боли в мышцах проксимальных отделов рук, чаще левой, снижение силы кисти. Иногда боли распространяются на левое плечо, нижнюю челюсть, область шеи или левую половину грудной клетки. У 85-90% больных исчезает пульс на артериях предплечья, возникают различия в систолическом АД, измеряемом на плечевых артериях. При поражении сердечно-сосудистой системы выявляют аортальную регургитацию, стенокардию, инфаркт миокарда, миокардит и кардиомиопатию, прогрессирующую сердечную недостаточность, аритмии, могут быть случаи внезапной смерти. У части больных развиваются легочная гипертензия (часто асимптоматическая), плевриты. Поражение почек протекает по типу гломерулонефрита, амилоидоза почек, реноваскулярной гипертензии.
В анализе крови обнаруживают обычно нормохромную нормоцитарную анемию, умеренный тромбоцитоз и гипергаммаглобулинемию, увеличение СОЭ (степень коррелирует с активностью болезни), увеличение концентрации СРБ - в 60-70% случаев. У 1/3 больных СОЭ может быть в пределах нормы. В анализах мочи отмечают умеренную протеинурию (до 1 г/сутки) и микрогематурию. Выявляют также снижение остроты зрения, чаще одностороннее и выпадение полей зрения.
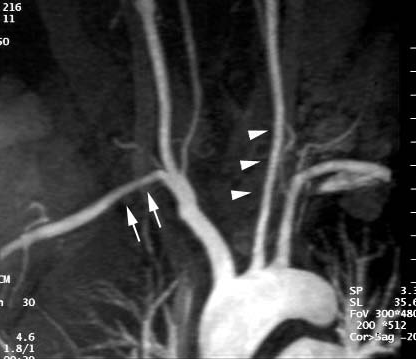
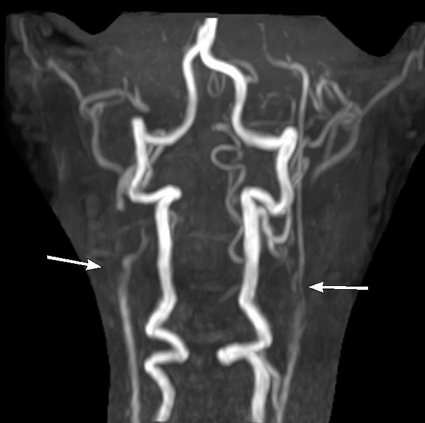
Рис. 1. Стенозы артерий у больных с артериитом Такаясу, выявляемые при ангиографии
Ангиография – один из основных методов диагностики. Изменения со стороны легочной артерии выявляют у 60% больных. Преобладают стенозы и/или окклюзии лобарных и субсегментарных ее ветвей, особенно кровоснабжающих верхнюю долю правого легкого. Для уточнения наличия воспалительного процесса в стенке артерий – КТ или МРТ-ангиография. Большое значение имеет ультразвуковая ангиодоплерография.
Классификационные критерии артериита Такаясу:
1. Возраст < 40 лет: начало заболевания в возрасте < 40 лет.
2. Перемежающаяся хромота конечностей: слабость и дискомфорт в мышцах конечностей при движении.
3. Ослабление пульса на плечевой артерии: снижение пульсации на одной или обеих плечевых артериях.
4. Разница АД > 10 мм рт.ст.: разница систолического АД >10 мм рт.ст. при его измерении на плечевых артериях.
5. Шум на подключичных артериях или брюшной аорте: наличие шума, выявляемого при аускультации, над обеими подключичными артериями или брюшной аортой.
6. Изменения при ангиографии: сужение просвета или окклюзия аорты, её крупных ветвей в проксимальных отделах верхних и нижних конечностей, не связанные с атеросклерозом, фибромышечной дисплазией и др. (фокальные, сегментарные).
Наличие 3 и более любых критериев позволяет поставить диагноз с чувствительностью 90,5% и специфичностью 97,8%.
Гигантоклеточный артериит (болезнь Хортона) – гранулематозное воспаление аорты и ее крупных ветвей с поражением экстракраниальных ветвей сонной артерии, преимущественно височной артерии, обычно развивается у больных старше 50 лет и часто сочетается с ревматической полимиалгией. Средний возраст больных около 72 лет, женщины в 2-3 раза чаще болеют, чем мужчины.
Ревматическая полимиалгия — воспалительное заболевание опорно-двигательного аппарата, развивающееся во второй половине жизни человека, характеризующееся сильными болями стереотипной локализации (область шеи, плечевой и тазовый пояс), нарушениями движений, значительным повышением лабораторных показателей воспаления, а также наступлением ремиссии при назначении преднизолона в дозе 15 мг в день. Диагноз ревматической полимиалгии возможен только после исключения других заболеваний, протекающих со сходными клинико-лабораторными проявлениями. Общепринятых критериев диагностики ревматической полимиалгии не существует. Применяют следующие диагностические признаки заболевания:
1) возраст пациента в начале болезни не менее 50 лет;
2) боли, по крайней мере, в 2 из следующих 3 областей: плечевой, тазовый пояс и шея;
3) двусторонняя локализация болевых ощущений в плечевом и тазовом поясе;
4) преобладание указанной локализации болей во время пика болезни;
5) увеличение СОЭ более 35 мм/ч;
6) быстрый и яркий эффект преднизолона в суточной дозе не более 15 мг в день;
7) отсутствие признаков ревматоидного артрита.
Для диагностики ревматической полимиалгии необходимо наличие всех указанных признаков.
Варианты начала гигантоклеточного артериита. Иногда заболевание начинается остро, больные могут чётко отметить день и час возникновения болезни, но в большинстве случаев симптомы появляются постепенно.
Клиническая картина.
• Конституциональные проявления, включающие лихорадку (субфебрильную и фебрильную), которая нередко в течение длительного времени является единственным проявлением заболевания, проливные поты, общую слабость, анорексию, снижение массы тела (до 10 кг и более в течение нескольких месяцев), депрессию.
• Сосудистые расстройства зависят от локализации процесса в артериальном русле:
Височная артерия: постоянная, остро развивающаяся интенсивная двухсторонняя головная боль с локализацией в лобной и теменной областях, болезненность при касании к коже черепа, набухание, отёчность височных артерий (рис.2), ослабление пульсации.
Затылочная артерия: головная боль в затылочной области.
Верхнечелюстная артерия: перемежающаяся хромота при жевании, беспричинная зубная боль или перемежающаяся хромота языка (при локализации процесса в артерии языка).
Наружная сонная артерия: отёк лица, нарушение глотания, слуха.
Артерии, кровоснабжающие глаза и глазные мышцы: нарушение зрения, часто необратимое, которое может быть первым проявлением заболевания, ишемический хориоретинит, отёк роговицы, ирит, конъюнктивит, эписклерит, склерит; поражение глазных артерий ведёт к развитию передней ишемической оптической нейропатии. Весьма характерны преходящее снижение зрения (amavrosis fugax) и диплопия. Развитие слепоты является самым грозным ранним осложнением гигантоклеточного артериита.
Аорта (преимущественно грудной отдел) и крупные артерии: аневризма, симптомы ишемии.
• Ревматическая полимиалгия встречается у 40—60% больных, а у 5-50% при биопсии височной артерии обнаруживаются признаки артериита.
• Поражение суставов в виде симметричного серонегативного полиартрита, напоминающего ревматоидный артрит у пожилых (вовлечение преимущественно коленных, лучезапястных и голеностопных суставов, реже проксимальных межфаланговых и плюснефаланговых суставов), или моно-, олигоартрита.
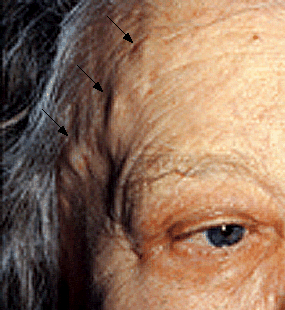
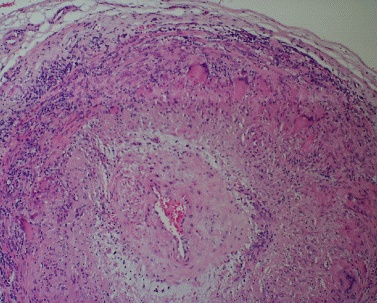
Рис. 2. Набухание височной артерии Рис. 3. Биоптат височной артерии
Приблизительно у 10% пациентов возникают различные симптомы патологии верхних дыхательных путей. Преобладает непродуктивный кашель на фоне лихорадки, реже бывают боли в грудной клетке и горле.
Классификационные критерии гигантоклеточного артериита:
1. Начало заболевания после 50 лет: развитие симптомов заболевания у лиц старше 50 лет.
2. Появление «новых» головных болей: появление ранее не отмечавшихся головных болей или изменение их характера и/или локализации.
3. Изменения височной артерии: болезненность при пальпации или снижение пульсации височных артерий, не связанное с атеросклерозом артерий шеи.
4. Увеличение СОЭ >50 мм/ч.
5. Изменения при биопсии артерии: васкулит с преимущественно мононуклеарной инфильтрацией или гранулематозным воспалением, обычно с многоядерными гигантскими клетками (рис. 3).
Наличие 3 и более любых критериев позволяет поставить диагноз с чувствительностью 93,5% и специфичностью 91,2%.
Наиболее важными лабораторными признаками, отражающими системное воспаление, являются выраженное увеличение СОЭ и СРБ.
Более чувствительным показателем активности является увеличение концентрации СРБ и интерлейкина- 6 (более 6 пг/мл).
Морфологическое исследование. Для подтверждения диагноза целесообразно проведение биопсии височной артерии (но! отрицательные результаты при биопсии не позволяют полностью исключить этот диагноз).
УЗИ с высоким разрешением не позволяет дифференцировать воспалительное поражение сосудов от атеросклеротического.
МРТ: воспалительные изменения в грудном отделе аорты, формирование аневризмы.
Рентгенография и КТ легких: базальный интерстициальный фиброз, множественные узелки, аневризмы грудного отдела аорты.
Таким образом, гигантоклеточный артериит должен быть заподозрен у всех больных старше 50 лет с выраженными головными болями, нарушением зрения, симптомами ревматической полимиалгии, выраженным увеличением СОЭ и анемией, а также перемежающейся хромотой, конституциональными проявлениями в сочетании с ишемической болезнью сердца и признаками сердечной недостаточности.
Узелковыйполиартериит - некротизирующее воспаление средних и мелких артерий без гломерулонефрита или васкулита артериол, капилляров и венул.
Болеют чаще мужчины в возрасте 40-50 лет. Узелковый периартериит начинается обычно постепенно, реже остро (после приема некоторых лекарственных препаратов) с общих симптомов, среди которых лихорадка, прогрессирующее похудание, мышечно-суставные боли.
Лихорадка наблюдается у 95-100% больных. Чаще она неправильного типа, не изменяется под действием антибиотиков, но быстро исчезает при применении кортикостероидов.
Истощение почти патогномонично для узелкового полиартериита. В ряде случаев масса тела уменьшается катастрофически (30-40 кг за несколько месяцев), а степень кахексии выше, чем при онкологических заболеваниях и свидетельствует об активности заболевания.
Миалгии встречаются у 30-70% больных. Типичны интенсивные боли в икроножных мышцах, вплоть до обездвиживания, кроме того выявляются слабость, атрофия мышц, болезненность при пальпации.
Поражение суставов встречается более чем у половины больных, чаще по типу полиартралгии. Примерно в четверти случаев имеет место артрит, как правило, транзиторный, недеформирующий, с поражением одного или нескольких суставов. В патологический процесс вовлекаются чаще крупные суставы (голеностопные, коленные, плечевые, локтевые, лучезапястные). Реже развивается поражение мелких суставов кистей и стоп по типу ревматоидного артрита.
Наиболее частые и ранние симптомы болезни - поражение кожи и нервной системы.
Поражение кожи. Поражение кожи наблюдается у 25-60% больных, чаще в дебюте заболевания. Выявляются бледность, мраморность конечностей и туловища, часто встречается сетчатое ливедо. Преобладает сосудистая папулопетехиальная пурпура, реже наблюдаются буллезные и везикулезные высыпания. Редко (приблизительно 20%) обнаруживаются небольшие болезненные узелки в коже или подкожной клетчатке по ходу сосудисто-нервных стволов голеней, предплечий, бедер. Описано развитие некрозов кожи и ишемической гангрены мягких тканей дистальных фаланг пальцев.
П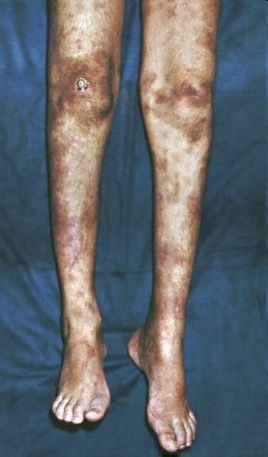 оражение
периферической нервной системы
наблюдается у 50-70% больных. Характерны
асимметричные двигательные и чувствительные
нарушения в нижних конечностях, связанные
с поражением берцовых нервов и их ветвей.
Реже воспалительный процесс затрагивает
радиальные, ульнарные, срединные и
краниальные нервные окончания. Описано
развитие синдрома Гийена–Барре.
Особенности полиневрита (рис.4):
асимметричность, преобладание двигательных
нарушений, выраженный болевой синдром.
Иногда двигательные нарушения предшествуют
нарушению чувствительности.
оражение
периферической нервной системы
наблюдается у 50-70% больных. Характерны
асимметричные двигательные и чувствительные
нарушения в нижних конечностях, связанные
с поражением берцовых нервов и их ветвей.
Реже воспалительный процесс затрагивает
радиальные, ульнарные, срединные и
краниальные нервные окончания. Описано
развитие синдрома Гийена–Барре.
Особенности полиневрита (рис.4):
асимметричность, преобладание двигательных
нарушений, выраженный болевой синдром.
Иногда двигательные нарушения предшествуют
нарушению чувствительности.
Изменения со стороны ЦНС наблюдаются реже, чем патология периферической нервной системы и возникают через 2-3 года после появления первых симптомов. Описаны гиперкинетический синдром, инфаркты мозга, геморрагический инсульт, психозы. Нередко отмечаются головные боли.
П
Рис. 4. Симметричный полиневрит (парез левой стопы) и поражение кожи с некротическими очагами
оражение сосудов почек встречается у 60-80% больных по типу сосудистой нефропатии. Развитие гломерулонефрита нехарактерно. Частыми признаками поражения являются умеренная протеинурия (потеря белка< 3 г/сутки) и микрогематурия, цилиндрурия. Наблюдается также не связанная с мочевой инфекцией лейкоцитурия. Артериальная гипертензия регистрируется у трети больных.
Симптомы почечной патологи появляются, как правило, через 3-6 месяцев от начала болезни и относятся к прогностически неблагоприятным признакам. Быстропрогрессирующий нефрит при классическом узелковом полиартериите развивается редко (около 3%). Еще реже встречается разрыв аневризмы почечных сосудов с развитием околопочечной гематомы.
Поражение сосудов органов брюшной полости нередко наблюдается уже в самом начале заболевания. Клинически наиболее часто проявляется тошнотой и рвотой. Наблюдаются боли в животе примерно у трети больных, бывает частый жидкий стул с примесью крови и слизи. Боли носят, как правило, разлитой характер, они постоянные, упорные, нарастающие по своей интенсивности. Их развитие обычно обусловлено ишемией тонкого, реже других отделов кишечника. Иногда заболевание манифестирует с клинической картины острого живота с явлениями перитонита, острого холецистита или аппендицита. Диффузные боли в животе в сочетании с меленой встречаются при тромбозе мезентериальных сосудов. У детей описано развитие сегментарных некрозов и перфорации кишечника.
Поражение печени проявляется ее увеличением и изменением печеночных функциональных тестов. Оно может быть связано не только с инфекцией вирусом гепатита В, но и инфарктом печениили гематомой в результате разрыва внутрипеченочных сосудов. Редко наблюдается образование кист в поджелудочной железе.
Поражение сердечно-сосудистой системы встречается приблизительно у 40% больных. Они проявляются гипертрофией миокарда левого желудочка, тахикардией, нарушениями сердечного ритма. Коронариит при узелковом полиартерите может приводить к развитию стенокардии и инфаркта миокарда. Последний обычно протекает без характерного болевого синдрома. Описано развитие хронической сердечной недостаточности, которая может быть обусловлена воспалением венечных артерий, артериальной гипертензией и почечной недостаточностью. Перикардит встречается редко и, как правило, связан с уремией.
Поражение легких встречается менее чем в 15% случаев и связано с развитием легочного васкулита или интерстициальной пневмонии. Проявляется жалобами на кашель, одышку, боли в груди, кровохарканье, усилием и деформацией легочного рисунка, выслушиваются разнообразные хрипы.
Поражение других органов. Патология яичек (орхит, эпидидимит) входит в классификационные критерии заболевания. При биопсии признаки воспаления яичек обнаруживают примерно у 80% больных, но клинически они диагностируются редко. Орхит чаще развивается у больных, инфицированных вирусом гепатита В. Иногда выявляется нарушение функции щитовидной железы и надпочечников. Поражение глаз встречается у 10% больных, проявляется коньюктивитом, иритом, негранулематозным увеитом. Редко встречается окклюзия центральной вены сетчатки, иногда приводящая к слепоте.
У части больных имеет место патология периферических артерий конечностей, приводящая к ишемии пальцев, вплоть до их гангрены. Отмечены случаи разрывов аневризм артерий нижних конечностей, поражение поверхностных ветвей височной артерии, напоминающие височный артериит. В литературе приводятся наблюдения изолированного поражения молочных желез и шейки матки, клинически напоминающие опухолевый процесс.
Особенности клинического течения узелкового полиартериита на фоне инфицирования вирусом гепатита В:более часто выявляется поражение яичек, почек и артериальная гипертензия. При инфицировании вирусом гепатита С чаще отмечается поражение кожи и печени и снижение уровня комплемента крови.
Ограниченные формы.Иногда узелковый полиартериит затрагивает сосуды отдельных органов без системного поражения сосудистого русла.
Лабораторные изменения неспецифичны.
Общий анализ крови: нейтрофильный лейкоцитоз со сдвигом влево, умеренная нормохромная анемия, редко эозинофилия, гипертромбоцитоз, ускоренное СОЭ. Выраженная анемия наблюдается при уремии или кровотечении.
Общий анализ мочи: протеинурия умеренная, микрогематурия, цилиндрурия.
Биохимический анализ крови: повышение концентрации щелочной фосфатазы, печеночных ферментов при нормальном уровне билирубина, α2- и γ-глобулинов, серомукоида, фибрина, сиаловых кислот, СРБ, аКЛ, реже РФ, АНФ, снижение С3 и С4 компонентов комплемента, ЦИК, очень редко АНЦА.
Б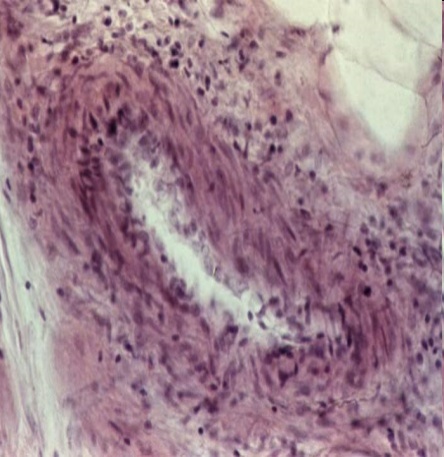 иопсия
кожно-мышечного лоскута:
воспалительно-инфильтративные и
некробиотические изменения в сосудах
(рис.5), дает положительные результаты
у 30-50% больных. Биопсия почек имеет
большое значение для дифференциальной
диагностики классического узелкового
полиартериита и микроскопического
полиангиита. При невозможности ее
выполнения или при получении неспецифических
результатов показана ангиография.
иопсия
кожно-мышечного лоскута:
воспалительно-инфильтративные и
некробиотические изменения в сосудах
(рис.5), дает положительные результаты
у 30-50% больных. Биопсия почек имеет
большое значение для дифференциальной
диагностики классического узелкового
полиартериита и микроскопического
полиангиита. При невозможности ее
выполнения или при получении неспецифических
результатов показана ангиография.
Наличие в крови HBsAg или антител к нему.
Ангиография.Часто встречающимся, но не патогномоничным признаком являются аневризмы и стеноз артерий среднего калибра.
Классификационные критерии узелкового периартериита (Американская коллегия ревматологов, R. Lighfoot et al., 1990):
П
Рис. 5. Микропрепарат подкожной клетчатки: панваскулит сужение просвета сосуда
отеря массы тела более 4 кг, не связанная с другими причинами.
Livedo reticularis – пятнистые, сетчатые изменения рисунка кожи на конечностях и туловище.
Боль в яичках, не связанная с инфекцией, травмой.
Миалгии, слабость или болезненность в мышцах нижних конечностей - диффузные миалгии (исключая плечевой пояс или поясничную область), слабость мышц или болезненность в мышцах нижних конечностей.
Мононеврит или полиневропатия.
Диастолическое АД выше 90 мм рт.ст – развитие артериальной гипертензии с уровнем диастолического АД более 90 мм рт. ст.
Повышение концентрации мочевины или креатинина сыворотки крови, не связанное с дегидратацией или обструкцией мочевых путей.
Инфекция вирусом гепатита В - наличие HBsAg или антител к вирусу гепатита В в сыворотке крови.
Изменения, обнаруживаемые при артериографии: аневризмы или окклюзия висцеральных артерий, не связанные с атеросклерозом, фибромышечной дисплазией и другими невоспалительными заболеваниями.
Биопсия: нейтрофилы в стенке мелких и средних артерий - гистологическое исследование артерий мелкого и среднего калибра демонстрирует гранулоцитарную и мононуклеарную инфильтрацию стенок артерий.
Наличие у больного трех и более любых критериев позволяет поставить диагноз УП с чувствительностью 82,2% и специфичностью 86,6%.
Гранулематоз Вегенера (гранулематоз с полиангиитом) - гранулематозное воспаление с вовлечением респираторного тракта и некротизирующий васкулит, поражающий мелкие и средние сосуды (капилляры, венулы, артериолы и артерии), с развитием некротизирующего гломерулонефрита.
Заболевание чаще развивается в среднем возрасте, немного чаще болеют мужчины. Нехарактерно развитие заболевания у детей и в возрасте старше 70-80 лет.
В дебюте и развернутой стадии заболевания наблюдают общие симптомы воспаления: лихорадку, слабость, похудание, миалгии, артралгии, реже артриты. Приблизительно у трети больных имеют место мигрирующий моно-олигоартрит или симметричный полиартрит мелких и крупных суставов. Артрит в большинстве случаев неэрозивный, недеформирующий. У 25% больных развивается серозный гнойный отит, который осложняется присоединением гнойной инфекции и приводит к потере слуха.
При гранулематозе Вегенера могут поражаться любые органы, но наиболее «излюбленная» локализация заболевания – верхние дыхательные пути, легкие, почки.
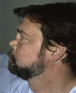
Поражение верхних дыхательных путей характеризуется развитием язвенно-некротического ринита, иногда возникает перфорация носовой перегородки (рис. 6), патологические изменения в трахее, придаточных пазухах носа, полости рта, гортани с формированием подскладочной гранулемы. Часто наблюдается язвенный стоматит. К характерным симптомам болезни относят субглоточный стеноз гортани. При прогрессировании процесса развивается язвенный бронхит, сужение просвета бронхов. Поражение легких развивается у ¾ больных, проявляется формированием инфильтратов, которые могут распадаться с образованием полостей. Больных беспокоит кашель, кровохарканье. Иногда наблюдается плеврит.
 В
В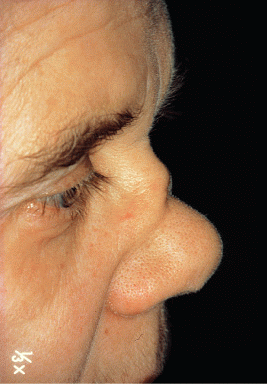 зависимости от вовлечения в патологический
процесс почек выделяют генерализованную
или ограниченную форму гранулематоза
Вегенера. Гломерулонефрит проявляется
протеинурией, гематурией, нарушением
функции почек.
зависимости от вовлечения в патологический
процесс почек выделяют генерализованную
или ограниченную форму гранулематоза
Вегенера. Гломерулонефрит проявляется
протеинурией, гематурией, нарушением
функции почек.
П
Рис.6. Седловидная деформация носа при гранулематозе Вегенера
оражение кожи проявляется геморрагическими высыпаниями, язвами, подкожными узелками, папулами, гангренозной пиодермией и феноменом Рейно. Выраженность кожного синдрома коррелирует с активностью заболевания.
Поражение глаз сопровождается развитием эписклерита, образованием орбитальной гранулемы с экзофтальмом, ишемией зрительного нерва и снижением зрения вплоть до слепоты.
Поражение нервной системы обычно проявляется множественным мононевритом, реже симметричной полинейропатией. В 6-9% случаев выявляется поражение 2, 6 и 7 пары черепных нервов. Описаны случаи возникновения офтальмопареза, церебральной ишемии, субдуральной и субарахноидальной емматом, спастического парапареза, синдром Горнера, рецидивирующей болезненной офтальмоплегии (синдром Tolosa-Hunt).
Поражение миокарда, коронарных артерий, желудочно-кишечного тракта, лимфоаденопатия мало характерны. Наиболее частыми симптомами патологии со стороны желудочно-кишечного тракта являются боли в животе, диарея, кровотечения, которые связаны с изъязвлением тонкого или толстого кишечника. Поражение сердечно-сосудистой системы развивается в 6-12 % случаев и характеризуется развитием перикардита (осложнение васкулита или уремического), реже коронарита, гранулематозного миокардита, вальвулита и эндокардита. Бывают нарушения ритма сердца и проводимости.
Общий анализ крови: нормохромная анемия, тромбоцитоз, увеличение СОЭ.
Общий анализ мочи: микрогематурия, протеинурия.
Биохимический анализ крови: увеличивается содержание γ-глобулина, появляется СРБ, при поражении почек увеличивается содержание креатинина, мочевины, повышается содержание серомукоида, фибрина, гаптоглобина.
Иммунологическое исследование: определяются антигены HLA B7, B8, DR2, DQw7, нередко выявляются РФ, АНФ, снижено содержание комплемента, у 80-99 % больных ц-АНЦА или протеиназа-3-АНЦА.
Рентгенологическое исследование легких: инфильтраты, часто с распадом и образованием полостей, редко – плеврит, увеличение лимфоузлов средостения. Описаны случаи развития бронхоплевральных свищей. Только в 65% случаев рентгенологические признаки патологии легких сочетаются с клиническими.
Биопсияпораженной слизистой оболочки носа или придаточных пазух, других патологически измененных тканей: сочетание признаков некротизирующего васкулита и гранулематозного воспаления.
Классификационные критерии гранулематоза Вегенера:
1. Воспаление носа и полости рта: язвы в полости рта; гнойные или кровянистые выделения из носа.
2. Изменения в лёгких при рентгенологическом исследовании: узелки, инфильтраты или полости в лёгких.
3. Изменения мочи: микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи.
4. Биопсия: гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространстве.
Наличие у больного двух и более любых критериев позволяет поставить диагноз с чувствительностью 88% и специфичностью 92%.
Синдром Чарджа-Стросс – эозинофильное, гранулематозное воспаление респираторного тракта и некротизирующий васкулит, поражающий мелкие и средние сосуды, часто сочетающийся с астмой и эозинофилией.
Болезнь возникает как у детей, так и в пожилом возрасте, но наиболее часто в период от 35 до 45 лет. Несколько чаще болеют мужчины (соотношение заболевших мужчин к женщинам колеблется от 1,1:1 до 3,0:1).Причины заболевания неизвестны.
В течение заболевания условно выделяют 3 основные фазы. В продромальный период, который может длиться до 30 лет, у больных преобладают аллергический ринит, поллиноз и астма.
Во второй фазе повышается содержание эозинофилов в крови, у больных нередко диагностируют синдром Лефлера, эозинофильную пневмонию или эозинофильный гастроэнтерит. В третьей фазе на фоне частых, тяжело протекающих приступов бронхиальной астмы возникают признаки системного васкулита с поражением кожи нервной системы, почек и других органов.
Основное проявление заболевания – синдром гиперактивности бронхов. В большинстве случаев астма предшествует (до 10 лет) развитию васкулита. На начальном этапе болезни бронхоспазм выражен умеренно, затем постепенно развивается тяжелая бронхиальная астма, требующая системной глюкокортикостероидной терапии более чем у 70 % больных. Нередко присоединяется легочная инфекция с развитием бронхоэктатической болезни. Часто с началом васкулита наблюдают уменьшение астматических приступов.
Поражение верхних дыхательных путей включает аллергический ринит, рецидивирующий синусит и полипоз носа. Изредка, в отличие от гранулематоза Вегенера, возникает некроз слизистой оболочки.
У большинства пациентов развиваются конституциональные симптомы: общая слабость, недомогание, гриппоподобные симптомы, снижение веса, лихорадка, миалгии.
Одним из характерных признаков заболевания являются поражения кожи: узелки, пальпируемая пурпура, эритема, крапивница, кожные некрозы и сетчатое ливидо.
Вовлечение в процесс пищеварительной системы приводит к развитию эозинофильного гастрита, колита с болями в животе и диареей, иногда к кровотечению из-за эозинофильного гастроэнтерита и васкулита сосудистой стенки. Может развиться перфорация кишечника, перитонит и кишечная непроходимость.
Часто развивается поражение сердца. Различные изменения на ЭКГ возникают почти у половины больных. В трети случаев развиваются острый или констриктивный перикардит, сердечная недостаточность, реже инфаркт миокарда, миокардит, артериальная гипертензия. Одна из причин смерти этих пациентов – инфаркт миокарда или тяжелый миокардит.
Поражение нервной системы протекает по типу множественного мононеврита или симметричного, сенсорно-моторной периферической полинейропатии, реже развиваются гиперкинетические состояния, энцефалопатия, инсульты и психические расстройства.
Поражение почек встречают реже, чем другие признаки заболевания. У половины больных диагностируют очаговый нефрит, часто приводящий к повышению АД. У больных, имеющих перинуклеарные АНЦА, развивается некротизирующий гломерулонефрит, который приводит к развитию прогрессирующей почечной недостаточности.
У части больных выявляют поражение суставов в виде полиартрита или полиартралгий. Характерен непрогрессирующий, мигрирующий артрит крупных и мелких суставов. Изредка возникают миалгии и миозит.
Классификационные критерии синдрома Чарджа-Стросс:
1. Астма: затруднение дыхания или диффузные хрипы при вдохе.
2. Эозинофилия: эозинофилия >10%.
3. Аллергия в анамнезе: сезонная аллергия (аллергический ринит) или другие аллергические реакции (пищевая, контактная), за исключением лекарственной.
4. Моно- или полинейропатия: мононейропатия, множественная мононейропатия или полинейропатия по типу перчаток или чулок.
5. Лёгочные инфильтраты: мигрирующие или транзиторные лёгочные инфильтраты, выявляемые при рентгенологическом исследовании.
6. Синусит: боли в синусах или рентгенологические изменения.
7. Биопсия: внесосудистые эозинофилы: скопление эозинофилов во внесосудистом пространстве.
Наличие у больного 4 и более любых признаков позволяет поставить диагноз с чувствительностью 85% и специфичностью 99%.
Характерный лабораторный признак в любой стадии – эозинофилия (более 1,0х109/л у 97% больных). Эозинофилы преобладают и в бронхоальвеолярном лаваже.
Общий анализ крови: нормохромная нормоцитарная анемия, лейкоцитоз, увеличение СОЭ.
Биохимический анализ крови: СРБ, в низких титрах РФ, гипокомплементемия, увеличение уровня ЦИК, повышение концентрации Ig E, АНЦА.
На рентгенограммах грудной клетки обнаруживают инфильтраты неоднородного, транзиторного характера, которые быстро подвергаются обратному развитию под действием глюкокортикостероидов, иногда увеличиваются лимфоузлы средостения, часто выявляют плевральные изменения.
Пурпура Шенляйна-Геноха – васкулит с преимущественными Ig А-депозитами, поражающий мелкие сосуды (капилляры, венулы, артериолы), для которого типично вовлечение кожи, кишечника и клубочков почек, нередко сочетается с артралгиями или артритом.
В большинстве случаев геморрагический васкулит – доброкачественное заболевание, обычно заканчивающее спонтанной ремиссией или выздоровлением в течение 1-2 недель от начала. Чаще болеют дети и подростки, средний возраст пациентов – 5,9 лет. Ежегодно регистрируется около 140 больных на 1 млн. населения. Если болезнь развивается во взрослом возрасте, то чаще принимает рецидивирующее течение и приводит к развитию тяжелой почечной патологии.
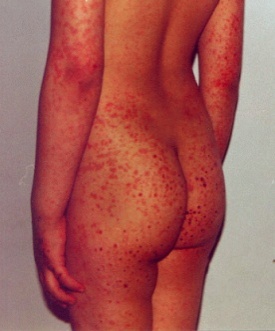
Поражение кожи – один из диагностических критериев заболевания. В дебюте заболевания изменения со стороны кожи выявляют только в половине случаев: симметричная петехиальная сыпь и /или пурпура, иногда в сочетании с эритематозными пятнами, папулами, пузырьками, сопровождающимися зудом (рис.7). Характерно усиление сыпи в ортостазе. Через несколько днейпурпура бледнеет и постепенно исчезает.
Чаще у взрослых, чем у детей встречаются полиартралгии и признаки артрита. Обычно они сочетаются с миалгиями и отеком нижних конечностей.
П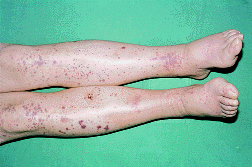
 оражение
ЖКТ у трети больных: спастические боли
в животе, тошнота, рвота, иногда
желудочно-кишечные кровотечения.
оражение
ЖКТ у трети больных: спастические боли
в животе, тошнота, рвота, иногда
желудочно-кишечные кровотечения.
Частота поражения почек 10-60%. Обычно возникает изолированная микро- или макрогематурия, иногда в сочетании с умеренной протеинурией.
Описаны отдельные клинические наблюдения развития интерстициальной пневмонии и легочного кровотечения.
У
Рис. 7. Пальпируемая симметричная геморрагическая пятнисто-папулезная сыпь
детей началу заболевания чаще предшествует инфекция верхних дыхательных путей, у взрослых – реже наблюдают абдоминальный синдром и лихорадку, а чаще возникает поражение суставов и почек, отмечают увеличение СОЭ.
Лабораторные изменения неспецифичны. Важный признак – увеличение Ig A в сыворотке крови. У 30-40% больных обнаруживают РФ. Увеличенная СОЭ, высокий уровень СРБ в сыворотке крови коррелируют с индексом клинической активности васкулита. Характерно повышение спонтанной агрегации тромбоцитов.
При эндоскопическом обследовании обнаруживают геморрагический или эрозивный дуоденит, иногда эрозии в желудке, тонкой или толстой кишке.
Классификационные критерии пурпуры Шенляйна-Геноха:
1. Пальпируемая пурпура: слегка возвышающиеся геморрагические кожные изменения, не связанные с тромбоцитопенией.
2. Возраст <20 лет: возраст начала болезни менее 20 лет.
3. Боли в животе: диффузные боли в животе, усиливающиеся после приёма пищи, или ишемия кишечника (может быть кишечное кровотечение).
4. Биопсия: обнаружение гранулоцитов - гистологические изменения, проявляющиеся гранулоцитарной инфильтрацией стенок артериол и венул.
Наличие у больного двух и более любых критериев позволяет поставить диагноз с чувствительностью 87,1 % и специфичностью 87,7%.
Микроскопический полиангиит - некротизирующий васкулит с минимальными иммунными депозитами, поражающий мелкие сосуды (капилляры, венулы, артериолы), редко артерии малого и среднего калибра, в клинической картине которого доминируют признаки некротизирующего гломерулонефрита, реже лёгочного капиллярита.
Заболевание обычно развивается в среднем возрасте, чаще у мужчин (соотношение мужчин и женщин - от 1:1 до 1,8:1).
Спектр клинических симптомов при микроскопическом полиангиите похож на гранулематоз Вегенера. При микроскопическом полиангиите не образуется гранулема, умеренно выраженное поражение верхних дыхательных путей, реже развивается синусит.
Начальные признаки неспецифичны: лихорадка, слабость, гриппоподобный синдром, похудание, миалгии, артралгии или признаки стойкого неэрозивного артрита крупных суставов. Нередко имеет место поражение кожи по типу пальпируемой пурпуры, язв, некрозов.
При поражении легких пациенты жалуются на кровохарканье, кашель, боли в грудной клетке, одышку. При вовлечении в патологический процесс сердечно-сосудистой системы могут боли в грудной клетке и симптомы сердечной недостаточности, развивается у трети больных артериальная гипертензия, редко инфаркты миокарда, перикардиты.
Могут выявляться другие признаки некротизирующего васкулита – эписклерит, увеит, покраснение глаз, боли в животе или желудочно-кишечные кровотечения, реже развитие панкреатита, периферическая полинейропатия.
У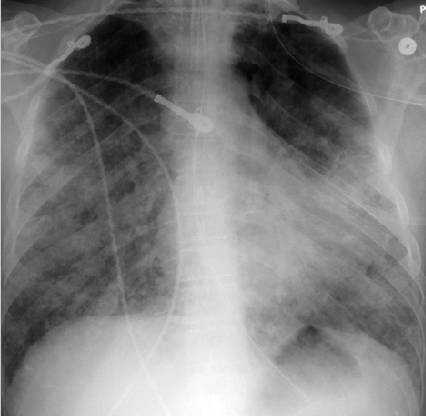 всех больных возникает поражение почек.
Оно представлено фокальным сегментарным
некротизирующим экстракапиллярным
гломерулонефритом. В общих анализах
мочи наблюдаются гематурия, умеренно
выраженная протеинурия, нефротический
синдром. Особенность поражение почек
– быстрое развитие почечной недостаточности.
всех больных возникает поражение почек.
Оно представлено фокальным сегментарным
некротизирующим экстракапиллярным
гломерулонефритом. В общих анализах
мочи наблюдаются гематурия, умеренно
выраженная протеинурия, нефротический
синдром. Особенность поражение почек
– быстрое развитие почечной недостаточности.
Варианты манифестации заболевания различные – от умеренно выраженного васкулита с умеренной почечной недостаточностью до тяжелого васкулита с выраженной дыхательной и почечной недостаточностью.
В анализе крови: нормохромная анемия, нейтрофильный лейкоцитоз, повышение СОЭ, СРБ, низкие титры РФ, повышение сывороточного креатинина, АНЦА, реагирующие с миелопероксидазой, реже - с протеиназой-3.
О
Рис. 8. Инфильтраты легких у пациента с микроскопическим полиангиитом
бщий анализ мочи – микрогематурия, протеинурия.
Рентгенография легких: инфильтраты без распада (рис.8) с реакцией плевры, признаки альвеолита.
Эссенциальный криоглобулинемический васкулит – васкулит с криоглобулиниммунными депозитами, поражающий мелкие сосуды (капилляры, венулы и артериолы) преимущественно кожи и клубочков почек и ассоциированный с наличием криоглобулинов в сыворотке крови. Криоглобулины – сывороточные иммуноглобулины, которые при низкой температуре преципитаты или гель.
Болезнь чаще возникает у женщин в возрасте 42-52 года. Для 1 типа криоглобулинемии характерно развитие кровоизлияний в сетчатку, тяжелого синдрома Рейно с язвами, акроцианоза, пурпуры и тромбозов артерий. Специфическими клиническими симптомами 2 и 3 типов криоглобулинемии будут артралгии, миалгии, кожный васкулит, развитие периферической полинейропатии и поражения почек.
Наиболее частый признак - пальпируемая пурпура, локализующаяся на нижних конечностях, в области живота, ягодиц. Также возможно возникновение крапивницы, сетчатого ливедо, лейкоцитокластического васкулита. Развитие симметричных мигрирующих полиартралгий без утренней скованности, поражающих проксимальные межфаланговые, пястнофаланговые и коленные, реже – голеностопные и локтевые суставы характерно для 2 и 3 типа заболевания. У большинства больных отмечают признаки полинейропатии (парестезии и онемение нижних конечностей). У трети больных возникает феномен Рейно. Почти у половины пациентов обнаруживают синдром Шегрена. В поздних стадиях заболевания возникают клинические признаки поражения почек. Изолированная микрогематурия, протеинурия встречаются чаще, чем нефротический синдром и острая почечная недостаточность. Редко у пациентов встречаются абдоминальные боли, гепатомегалия и спленомегалия.
Симптомы поражения легких выражены незначительно. Больных беспокоят сухой кашель, экспираторная одышка при физической нагрузке, боли в грудной клетке. Крайне редко возможно развитие острого респираторного дисстресс синдрома.
У трети пациентов со смешанной криоглобулинемией встречается триада Мельтцера: пурпура, артралгии и слабость.
Диагностический признак – наличие криоглобулинов в сыворотке крови и высокие титры Ig M РФ. Как правило, наблюдается гипокомплементемия (снижение концентрации C1q, C4, C2, CH50 при нормальной концентрации С3 отражает холодовую активацию комплемента). Более чем у половины больных обнаруживают АНФ.
Лечение васкулитов всегда назначают индивидуально в зависимости от клинических проявлений заболевания и типа васкулита.
Патогенетическую терапию подразделяют на три этапа:
- индукция ремиссии (3-6 месяцев);
- поддержание ремиссии (2-5 лет);
- лечение рецидивов.
Немедикаментозное лечение.
Следует рекомендовать пациентам избегать физических и психоэмоциональных перегрузок, переохлаждения, стремиться к поддержанию нормальной массы тела.
В процессе лечения следует тщательно контролировать эффективность и безопасность проводимой терапии каждые 1- 3 месяца. Всем пациентам с системными васкулитами, находящимся в стадии стойкой ремиссии следует проводить лабораторное обследование не менее 1 раза в 6 месяцев.
Для снижения риска развития побочных эффектов патогенетической терапии необходимо проведение соответствующих профилактических мероприятий:
1. геморрагический цистит, рак мочевого пузыря (циклофосфамид)- увеличение потребления жидкости (до 3 л в сутки) перед применением препарата и в течение последующих 72 часов; частое мочеиспускание; превентивное в/в введение 2- меркаптоэтансульфоната натрия;
2. пневмоцистная пневмония (циклофосфамид)- триметоприм / сульфаметоксазол 400/80 мг в сутки или 800/160 мг через день.
3. токсический эффект метотрексата - фолиевая кислота;
4. гастрит, язва желудка (глюкокортикостероиды)- блокаторы H2-рецепторов гистамина или ингибиторы протонного насоса;
5. остеопороз (глюкокортикостероиды)- препараты кальция и витамина D; бисфосфонаты.
Медикаментозная терапия.
В соответствии с версией EULAR (март 2009 г.), выделены рекомендации для лечения системных васкулитов с преимущественным поражением сосудов мелкого и среднего калибра и рекомендации для пациентов с васкулитами крупных сосудов. С позиции лечебной стратегии нозологические формы, объединенные в группу АНЦА-васкулитов, рассматриваются как единое состояние, а лечение дифференцируется, прежде всего, в зависимости от тяжести заболевания, с учетом рисков развития легочного кровотечения, прогрессирующей почечной недостаточности, тяжелого поражения глаз, ЦНС. Отдельно представлено лечение пурпуры Шенлейна- Геноха, эссенциального криоглобулинемического васкулита, болезни Кавасаки, болезни Бехчета.
Выделяют рефрактерный вариант течения системных васкулитов, при котором отсутствует обратное развитие клинических проявлений заболевания или отмечается увеличение клинической активности, несмотря на проводимую в течение 6 недель стандартную патогенетическую терапию.
К основным группам лекарственных средств, используемых при системных васкулитах, относятся глюкокортикостероиды и цитостатики (циклофосфамид, метотрексат, азатиоприн). При ряде форм системных васкулитов используются экстракорпоральные методы очищения крови (плазмаферез) и введение внутривенных иммуноглобулинов. Начиная с 2011 года ритуксимаб был включен в число препаратов первого ряда для индукционной терапии АНЦА- ассоциированных васкулитов.
Стандартная индукционная схема лечения системных васкулитов с преимущественным поражением сосудов мелкого и среднего калибра включает назначение высоких доз циклофосфамида и глюкокортикостероидов (ГК). Последующее поддерживающее лечение осуществляется низкими дозами ГК, как правило, в сочетании с азатиоприном.
Основное место в лечении артериита Такаясу и гигантоклеточного артериита занимают ГК, которые позволяют достичь ремиссии и поддерживать ее в большинстве случаев.
Особой проблемой является лечение узелкового полиартериита, ассоциированного с вирусами гепатита. При наличии вируса гепатита В проводят противовирусную терапию в сочетании с коротким назначением высоких доз г ГК на фоне повторных сеансов плазмафереза, лечение осуществляют совместно с гепатологами
