- •Передмова
- •Передмова
- •Анатомія та фізіологія пародонта
- •Розділі. Анатомія та фізіологія пародонта
- •Розвиток пародонта
- •Р о з ділі. Анатомія та фізіологія пародонта
- •Розвиток пародонта
- •Розвиток пародонта
- •Розділ і. Анатомія та фізіологія пародонта
- •Розвиток пародонта
- •Розділ і. Анатомія та фізіологія пародонта
- •Кровопостачання пародонта
- •Лімфатично система пародонта
- •— Щічний нерв; 6 — язиковий нерв; 7 — нижній комірковий нерв; 8 — нервове сплетення нижньої щелепи
- •Розділ і. Анатомія та фізіологія пародонта
- •Функції пародонта
- •Розділі. Анатомія та фізіологія пародонта
- •Р о з д і л 2. Обстеження хворого
- •Р о з д і л 2. Обстеження хворого
- •Р о з д і л 2. Обстеження хворого
Р о з д і л 2. Обстеження хворого
вуздечок тощо. Особливу увагу звертають на стан ясен, наявність та глибину ясенних і пародонтальних кишень, виділення із них тощо.
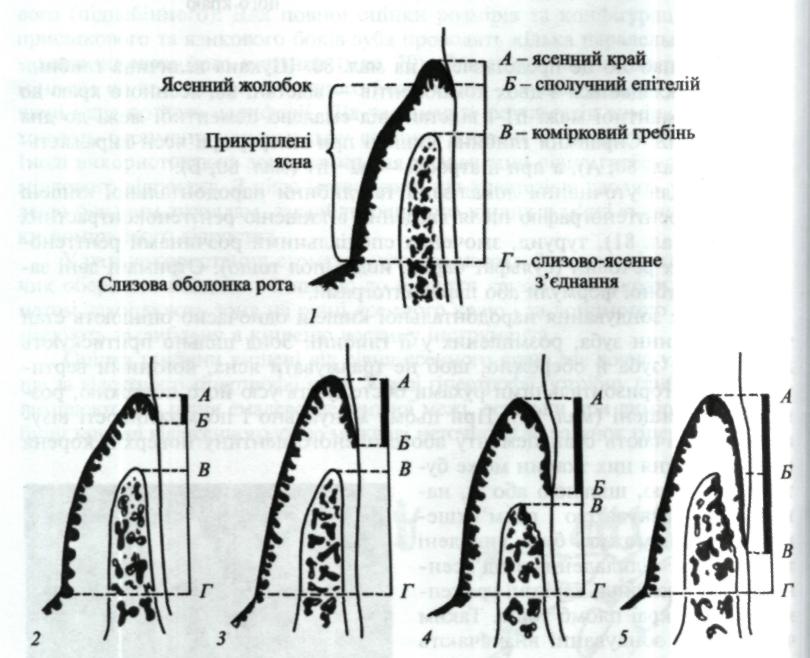
Ясна. Під час огляду оцінюють стан ясен з присінкового та язикового боків. Відзначають їх колір, консистенцію, кровоточивість, глибину ясенної борозни, збереження цілісності зубоясенного з'єднання, стан міжзубних сосочків. Зміни кольору ясен можуть спостерігатися у групи зубів або мати генерал ізований характер, проявлятися лише в ясенних сосочках або охоплювати весь ясенний край. Ясна бліді при анеміях, лейкозах; набувають синюшного відтінку в разі хронічних запальних процесів, лейкемії, діабету. На них можна спостерігати вроджені та набуті (при хворобі Аддісона, ін-токсикаціях солями важких металів тощо) пігментації (мал. 62).
Мол.
61. Варіанти прикріплення вуздечки губи:
А
—
низьке; Б
— високе
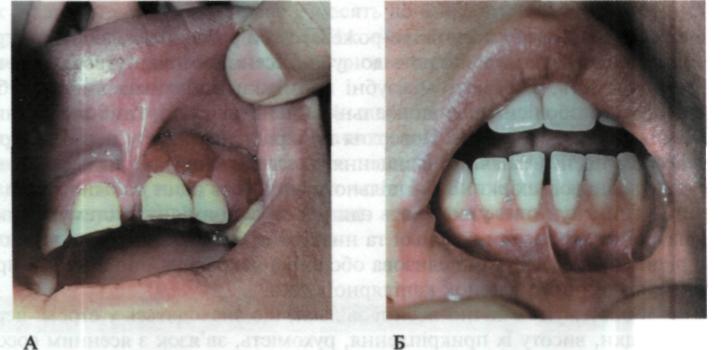
Мол. 62. Вроджена (расова) пігментація Мал. 63. Гіперемія і набряк ясен
ясен
огляд
Мол.
64.
Визначення набряку ясен Мол.
65.
Гіпертрофія ясенних сосочків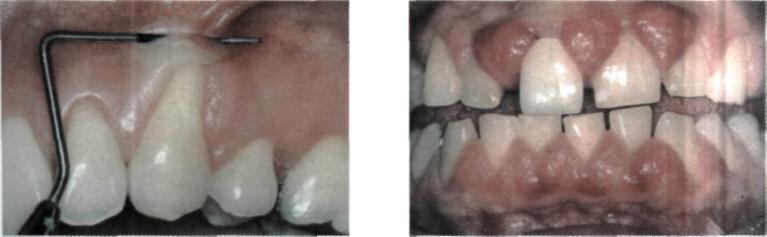
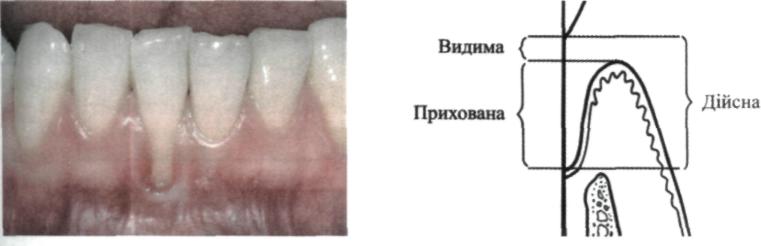
Мол. 66. Рецесія ясен Мол. 67. Схематичне зображення види-
мої та дійсної рецесії ясен
набряклі, виступають із міжзубних проміжків, їх поверхня втрачає сітчастий вигляд і стає глянцевою. Щоб виявити набряк ясен, злегка натискують на них тупим кінцем інструмента (наприклад ґудзиковим зондом, зігнутою частиною стоматологічного зонда). За наявності набряку після такого натискування на яснах залишається невелике заглиблення, що зберігається протягом кількох хвилин (мал. 64). При деяких захворюваннях спостерігають гіпертрофію ясенних сосочків і ясен взагалі (мал. 65). її оцінюють таким чином: І ступінь — збільшення висоти ясенних сосочків у межах 1/3 висоти коронки зуба, II ступінь — у межах 1/2 висоти і III ступінь — більше ніж 2/3 висоти коронки зуба.
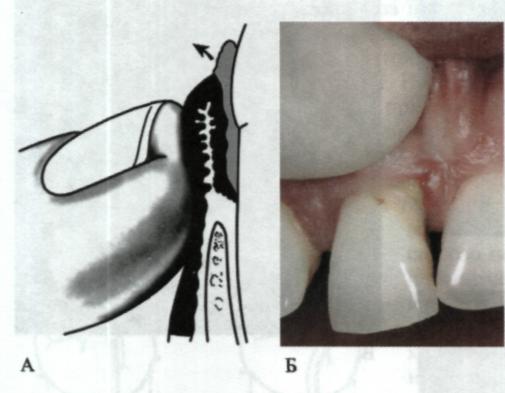
Часто виникає рецесія ясен, коли ясенний край розмішується нижче рівня емалево-цементного з'єднання (мал. 66). При цьому оголюються певні ділянки кореня зуба, починаючи від емалево-цементної межі. Розрізняють видиму та приховану рецесію (мал. 67). Видима — ділянка оголеного кореня зуба від емалево-цементного з'єднання до верхньої межі ясенного краю. Прихована являє собою ділянку оголеного (до якого не прикріплені ясна і волокна періодонта) кореня зуба, прикритого зовні ясенним краєм. Таким чином, реальна, дійсна рецесія становить суму видимої та прихованої.
46
Р о з д і л 2. Обстеження хворого
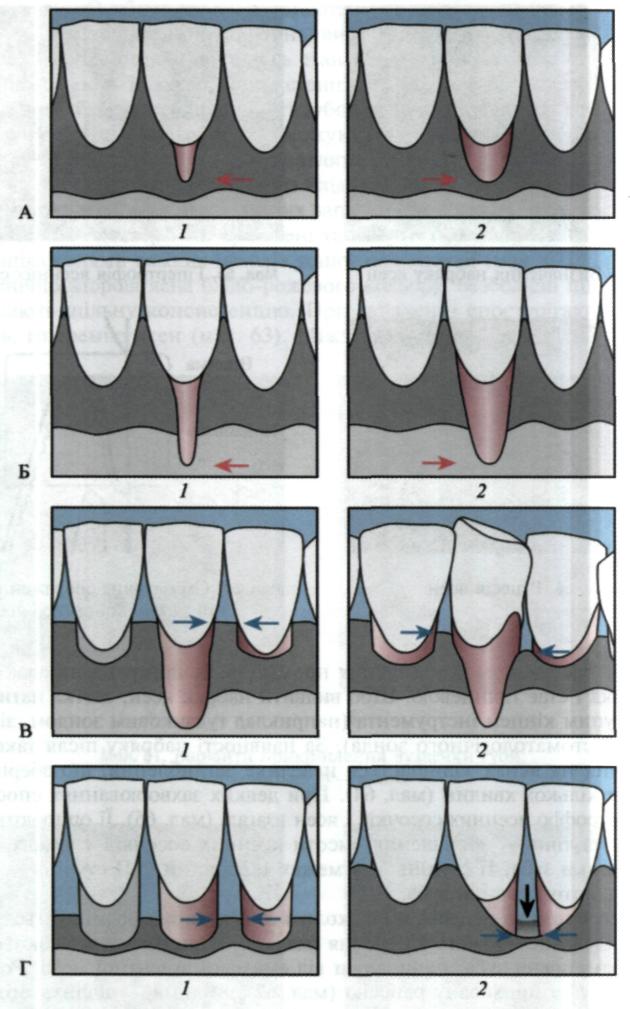
Мол. 68. Класифікація рецесії ясен за P.D. Miller (1985): А — І клас; Б — II клас; В — III клас; Г — IV клас: 1 — вузька, 2 — широка
огляд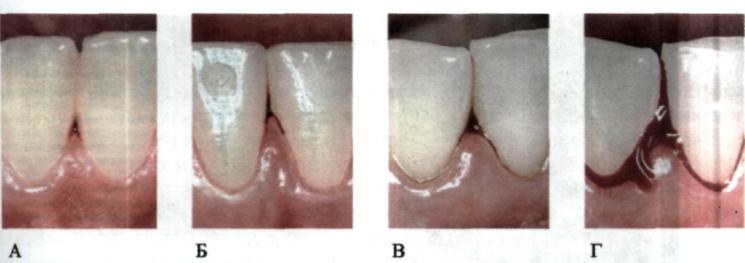
Для оцінювання рецесії ясен використовують класифікацію за P.D. Miller (1985; мал. 68). Розрізняють чотири класи дефектів ясен, які можуть бути вузькими або широкими:
I — рецесія в межах вільного краю ясен, можлива її повна ліквідація;
II — рецесія охоплює прикріплені ясна і продовжується за їх межами, але не зачіпає інтерпроксимальні поверхні кореня. Можна розраховувати на повне її усунення;
— рецесія ясен за межами прикріпленої їх частини і на інтерпрок-симальних поверхнях. Повне її усунення практично неможливе;
— втрата м'яких тканин і кістки навколо зуба.
Під час зондування вільного краю ясен та пародонтальної кишені відзначають наявність або відсутність кровоточивості ясен. Можна провести кількісну (у балах) оцінку рівня кровоточивості ясен (H.R. Miihlemann, S. Son, 1971). Його оцінюють наступним чином (мал. 69): 0 балів — кровоточивість відсутня; 1 бал — слабка кровоточивість (1 крапля під час зондування кишені); 2 бали — значна кровоточивість під час зондування; З бали — спонтанна кровоточивість. Кінцевий результат вираховують шляхом визначення середнього значення за кількістю обстежених ділянок ясен.
Водночас визначають наявність і глибину пародонтальних або ясенних кишень, кількість і характер виділень із них. Під час оцінювання зубного ряду враховують взаємовідношення зубів, наявність нальоту, зубних відкладень, відтінки емалі, форму коронок, ступінь їх стирання та зміщення, утворення діастеми та трем, наявність травматичної оклюзії, рухомість тощо.
Особливу увагу приділяють виявленню та оцінці характеру зубних відкладень, їх виду, консистенції, кількості та локалізації (мал. 70). Для виявлення наявності та рівня запалення ясен зручно застосовувати пробу Шіл-лєра—Писарева, яка ґрунтується на прижиттєвому забарвленні глікогену ясен. Використовують йодовмісний розчин, до складу якого входить 1 г йоду, 2 г калію йодиду та 40,0 мл дистильованої води (Д. Свраков, О. Атанасо-ва, 1962). За допомогою ватяної кульки ясна змащують йодовмісним роз-
Роздія 2. ОБСТЕЖЕННЯ ХВОРОГО
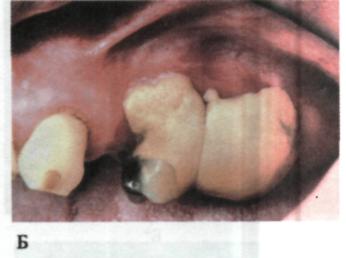
Мол. 70. Зубні відкладення: А — у курця; Б — значна кількість зубного каменю
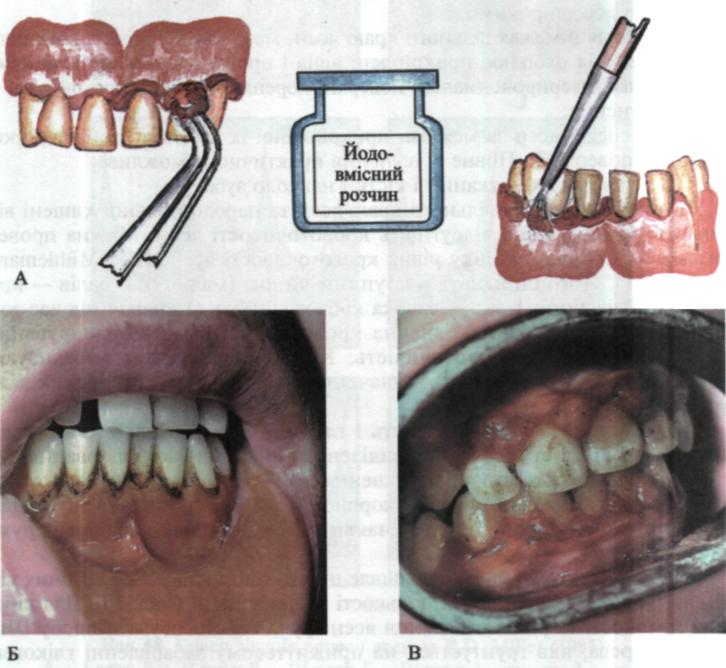
Мал. 71. Проба Шіллєра—Писарева: А — способи забарвлення; Б — хронічний катаральний гінгівіт; В — хронічний гіпертрофічний
гінгівіт
огляд
чином. Глікоген, що знаходиться у запалених яснах, взаємодіє з йодом, унаслідок чого ясна забарвлюються в різні відтінки коричневого кольору залежно від ступеня запалення (мал. 71). Можна проводити кількісну оцінку проби Шіллєра—Писарева, оцінюючи інтенсивність забарвлення у балах: 1 бал — відсутність забарвлення; 2 бали — забарвлення від помірного до середнього; 3 бали — інтенсивне (коричневе) забарвлення. Кінцевий результат вираховують, визначаючи середнє значення за кількістю обстежених ділянок ясен. B.C. Іванов із співавторами (1982) пропонують дещо інший варіант її кількісної оцінки: 0 — відсутність забарвлення; 1 бал — забарвлені ясенні сосочки; 2 — забарвлені маргінальні ясна і 3 бали — забарвлені коміркові ясна. Підрахунок індексу аналогічний. Пробу Шіллєра—Писарева можна використовувати для визначення поширеності запалення та обсягу оперативного втручання при гінгівектомії, папілотомії, кюретажі па-родонтальних кишень, для виявлення під'ясенних зубних відкладень. Вона може слугувати об'єктивним тестом для диференціальної діагностики, оцінки ефективності проведеного лікування тощо.
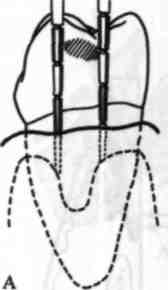
Пародонтальна кишеня утворюється внаслідок порушення цілісності зу-боясенного з'єднання під впливом проростання вглиб епітелію, деструкції зв'язкового апарату періодонта, коміркової кістки та цементу кореня зуба. Наявність пародонтальних кишень, їх глибина та протяжність багато в чому визначають клініку захворювання пародонта, його прогноз і тактику лікування. Стан пародонтальної кишені визначають на основі її глибини, ви-разкування дна, наявності та характеру ексудату. Розрізняють ясенні та паро-донтальні кишені (див. мал. 83). Також виділяють позакісткову пародонтальну кишеню (без деструкції кістки комірки) та кісткову (при вираженому руйнуванні кістки комірки). У разі ясенної кишені цілісність зубоясенного прикріплення не порушена, а глибина кишені збільшується за рахунок набряку або гіпертрофії тканин ясен. У разі пародонтальної кишені існує виразку-вання її дна внаслідок порушення цілісності зубоясенного прикріплення та прилеглих до нього тканин.
Про наявність пародонтальної кишені можуть свідчити також непрямі ознаки, а саме: ціанотичний ясенний край із заокругленими, відшарованими від зубів міжзубними сосочками, гіперемія ясен у вигляді вертикальної зони від ясенного краю до перехідної складки, порушення присінково-язи-кового з'єднання міжзубних сосочків, набряк ясен у поєднанні з оголенням коренів зубів, серозно-гнійні або гнійні виділення, рухомість зубів та їх зміщення, поява патологічної діастеми та трем між зубами. Найточнішим методом виявлення кишень, а також оцінки їх розмірів і конфігурації є обережне зондування ясенного краю вздовж поверхні кожного зуба по дну пародонтальної кишені.
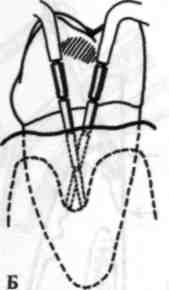
Глибину пародонтальної кишені вимірюють каліброваною гладил кою, пародонтальним зондом із нанесеними на них міліметровими поділками, зокрема експертами ВООЗ запропоновані спеціальні калібровані зонди з фіксованою масою 25 г (мал. 72, Г). Вони мають заокруглений кінчик, щоб не травмувати тканини пародонта. З цією ж метою можна застосовувати спеціальний інструмент — пародонтометр Данилевського (мал. 72, Д).
Р о з д і л 2. ОБСТЕЖЕННЯ ХВОРОГО
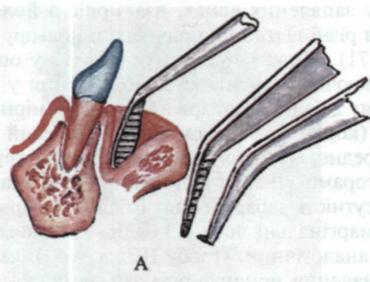
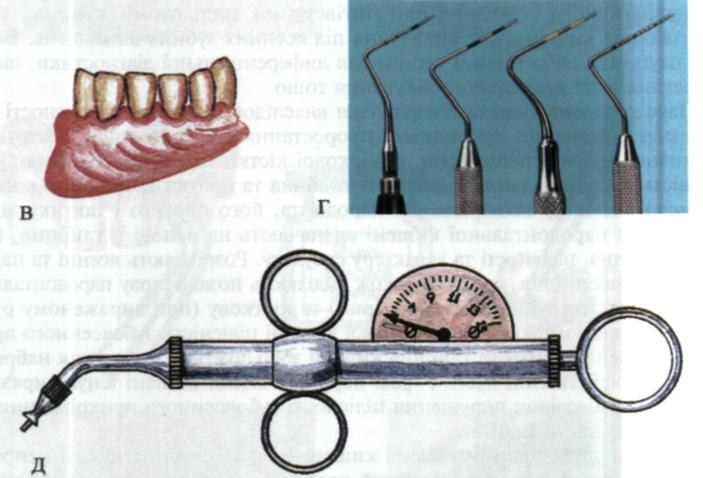
Мол. 72. Обстеження тканин пародонта:
А — вимірювання глибини присінка рота; Б — вимірювання глибини пародонтальної кишені;
В — тяжі присінка рота; Г — градуйовані зонди; Д — пародонтометр Данилевського
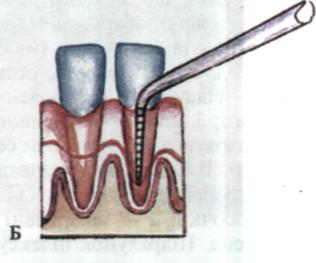
Інструмент (зонд, гладилку) уводять у пародонтальну кишеню і повільно просувають до відчуття легкої перешкоди до дна (мал. 73, 74). Таким чином визначають рівень прикріплення м'яких тканин періодонта до цементу зуба. У разі виразкування дна пародонтальної кишені може виникнути легка кровоточивість дна. Слід враховувати зусилля, з яким натискують на зонд: воно становить 0,20—0,25 ньютонів (25 г). Для точного дозування зусилля запропоновані спеціальні механічні зонди (мал. 75) та електронні зонди типу "Florida Probe" (мал. 76). За допомогою такого електронного зонда можна визначити декілька параметрів: глибину пародонтальної кише- ] ні, рівень втрати зубоясенного прикріплення, кровоточивість, гноєвиділення,
50
огляд
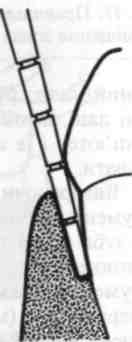

Мол. 73. Схематичне зображення кишені та її зондування
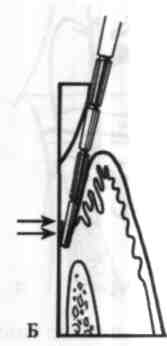
Мал. 74. Зондування ясенної (А) та па-родонтальної (Б) кишень
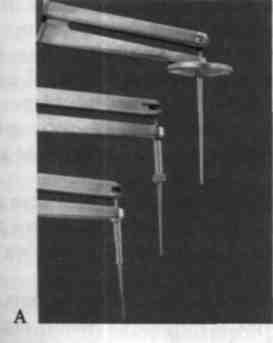
Мал. 75. Механічні пародонтальні зонди із дозованим навантаженням (А, Б).
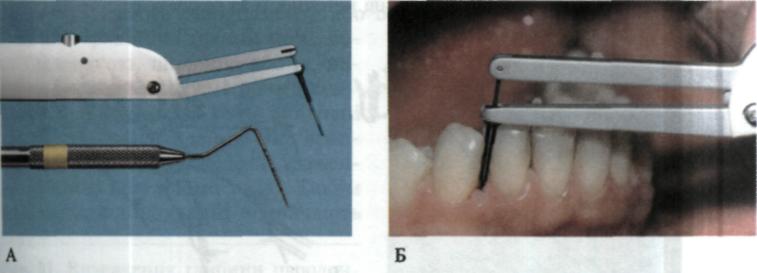
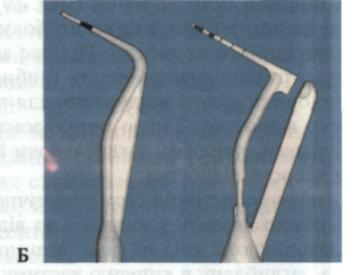
Man. 76. Електронний пародонтальний зонд типу "Florida Probe" (А) та його використання (Б)
Р о з д і л 2. ОБСТЕЖЕННЯ ХВОРОГО
зубний наліт, рухомість зубів. Отримані дані автоматично заносяться в комп'ютер і їх можна легко проаналізувати.
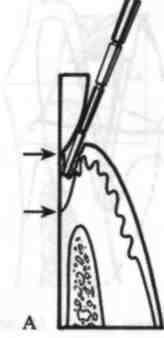
Вимірюючи глибину кишені, інструмент розміщують уздовж довгої осі зуба чітко перпендикулярно до ясенного краю, а робочу частину інструмента щільно притискають до поверхні зуба (мал. 77, 78). Глибину кишень вимірюють з чотирьох боків зуба: медіального, присінкового (щічного, губного), дистального та язикового (піднебінного). Для повної оцінки розмірів та конфігурації кишені з присінкового та язикового боків зуба проводять кілька паралельних вимірів уздовж ширини його коронки (мал. 79). Для цього необхідно провести як мінімум по три виміри з кожного боку: один — у центральній частині кишені і два по його периферії. Під час аналізу результатів вимірювання враховують отриману максимальну глибину кишені в найглибшому її місці. Іноді використовують зондування для визначення рівня гребеня кістки коміркового відростка. З цією метою зонд під анестезією уводять у кишеню з дещо більшим зусиллям, заглиблюючи його кінчик в м'які тканини до кіст-1 ки коміркового відростка.
У разі використання стоматологічного неградуйованого зонда його кін- чик обережно вводять у кишеню до відчуття легкої перешкоди, потім пін цетом захоплюють зонд на рівні ясенного краю і за допомогою лінійки вимірюють заглиблену в кишеню частину інструмента.
Оцінка глибини кишені від рівня ясенного краю дає точне уявлення лише за відсутності гіпертрофії ясен. У разі гіпертрофії потрібну глибину кишені вимірюють від рівня емалево-цементної межі, оскільки при вимірюванні глибини кишені від ясенного краю можливі неточності за рахунок гіпертрофії ясен,
52
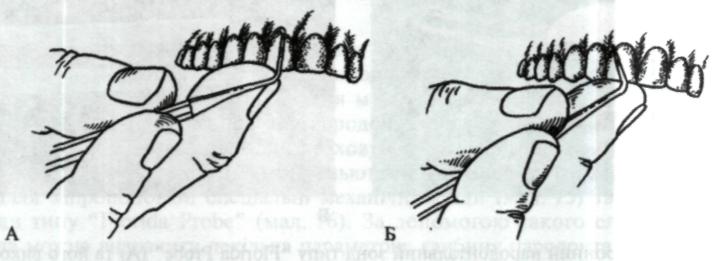
Мал. 78. Розміщення інструмента вздовж осі зуба: А — правильне, Б — неправильне
огляд
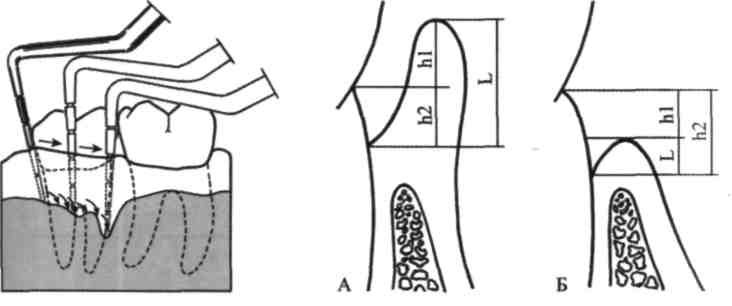
Мол. 79. Визначення конфігура- Мал. 80. Схема визначення глибини паро-
дії кишені при зондуванні донтальної кишені залежно від стану ясен-
ного краю
Більш наочно це представлено на мал. 80. Шукана величина глибини кишені L складається з двох компонентів — відстані від ясенного краю до емалево-цементної межі hi і відстані від емалево-цементної межі до дна кишені — h2. Справжня глибина кишені при гіпертрофії ясен виражається L-hl (мал. 80; А), а при її атрофії — h2 — hi (мал. 80; Б).
Іноді для уточнення локалізації та глибини пародонтальної кишені проводять рентгенографію після введення в кишеню рентгеноконтрастних штифтів (мал. 81), турунд, змочених спеціальними розчинами рентгеноконтрастних речовин (сульфат барію, йодоліпол тощо). Отримані дані заносять до зубної формули або пародонтограми.
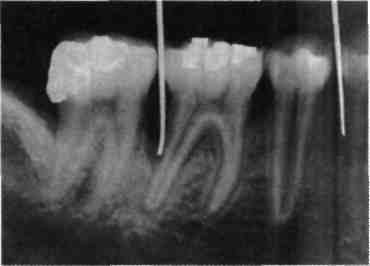
Мол. 81. Визначення глибини пародонтальної кишені за допомогою рентгеноконтрастних штифтів
Р
о
з
д і
л 2.
ОБСТЕЖЕННЯ ХВОРОГО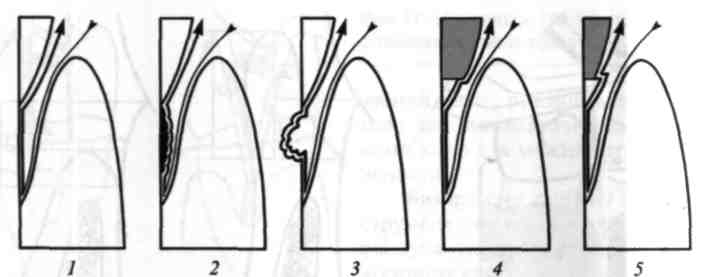
Мол. 82. Визначення стану поверхні кореня при зондуванні кишені:
1 — гладенька поверхня; 2 — під'ясенний зубний камінь; З — пришийковий карієс;
4, 5 — навислі краї коронок чи пломб
Мол. 83. Різні типи ясенної та пародонтальної кишень: 1 — клінічно здоровий пародонт; 2 — гінгівіт без утворення ясенної кишені; 3 — гінгівіт з утворенням ясенної кишені; 4 — генералізований пародонтит — надкісткова (супраоссальна) пародон-тальна кишеня; 5 — генералізований пародонтит — внутрішньокісткова (інтраоссальна) кишеня
огляд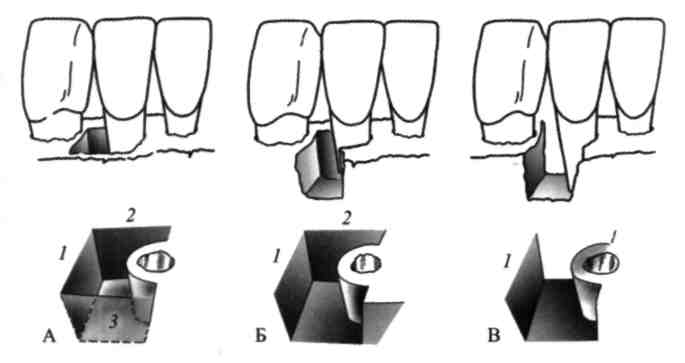
кісткових стінок:
А — тристінкова кишеня; Б — двостінкова кишеня; В — одностінкова кишеня
(1 — дистальна, 2 — язикова і 3 — присінкова кісткові стінки)
наступні параметри: глибину пародонтальної (ясенної) кишені; рівень прикріплення (епітеліального) або волокон періодонта — визначають від емалево-цементної межі до дна кишені; рівень висоти гребеня кістки коміркового відростка (глибина кісткової кишені), величину рецесії ясен та набряк ясен.
Залежно від рівня розміщення дна пародонтальної кишені по відношенню до міжкоміркової перегородки розрізняють (мал. 83) надкісткові, або супраоссальні, кишені, дно яких знаходиться вище гребеня коміркової кістки, і внутрішньокісткові (інтраоссальні) — їх дно нижче рівня гребеня міжкоміркової перегородки. Залежно від розміщення кісткової кишені відносно поверхонь зуба і наявності кісткових стінок розрізняють (Н.М. Goldman, 1949, 1958) одно-, дво-, три- та чотиристоронні, або циркулярні (комбіновані), пародонтальні кишені (мал. 84). Іншими словами, це означає наявність у кишені трьох (тристінкова кишеня), двох (двостінкова) або лише однієї (одностінкова кишеня) кісткової стінки. Кишеня, розміщена вздовж лише однієї поверхні зуба, називається простою, вздовж двох і більше поверхонь — складеною. Коли кишеня охоплює весь зуб або проникає в ділянку біфуркації, її називають складною (мал. 85). Рівень атрофії кістки не завжди відповідає глибині кишені: при значній її втраті кишеня може бути мілкою і навпаки (мал. 86). Слід пам'ятати, що рентгенологічно можна визначити кісткову кишеню, яка має кістковий дефект з трьох боків. Від характеру кишені залежить патологічна рухомість зубів: при однаковому рівні резорбції кістки вона більша в одностінкових і менша у тристінкових кишенях. Аналогічно це впливає на прогноз збереження зуба: у разі зменшення кількості кісткових стінок кишені прогноз збереження ураженого зуба при подальшому лікуванні погіршується.
55
Р о з д і л 2. ОБСТЕЖЕННЯ ХВОРОГО
Мол. 85. Види пародонтальних кишень: А — проста; Б — складена; В — складна
Man. 86. Різна глибина пародон-тальної кишені залежно від ступеня рецесії ясен
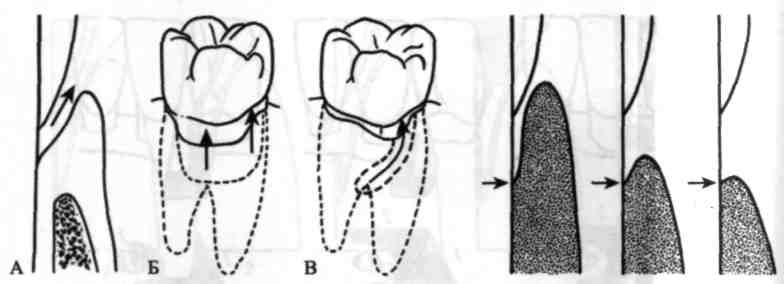
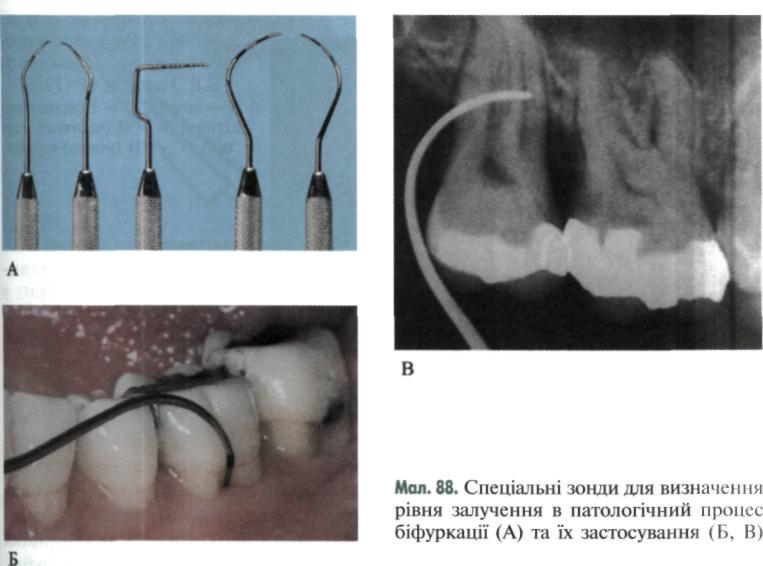
У багатокореневих зубах відзначають рівень залучення в патологічний процес їх біфуркації (мал. 87). Для цього використовують спеціальні зігнуті зонди (мал. 88) або звичайний затуплений зонд.
Виділяють (S.E. Hamp et аі., 1975) три класи (мал. 89) залучення в патологічний процес біфуркації (фуркації): І — початкове залучення — видно лише невелике вдавлення слизової оболонки на щічній поверхні, але зонд не проникає у біфуркацію (мал. 89, Б); II — часткове залучення — зонд входить у біфуркацію, не проникаючи за її межі; III — повне залучення — ділянку фуркації (біфуркації) видно, зондом можна проникнути за її межі в ділянку з'єднання інших коренів (у трикореневих зубах).
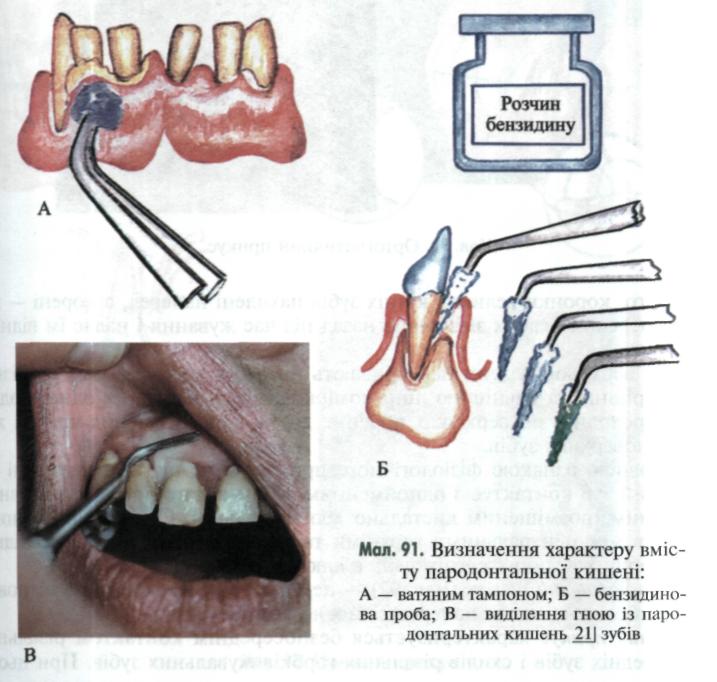
У II класі виділяють два ступені. На 1 ступені зонд можна ввести у біфуркацію на відстань від 1 до 3 мм, при 2 — більш ніж на 3 мм, але не наскрізь (мал. 89, В). У III класі також виділяють два ступені: при 1 — біфуркація прикрита м'якими тканинами, при 2 — вона оголена і відкрита (мал. 89, Г). Щоб визначити вміст пародонтальних кишень у клінічних умовах, злегка натискують пальцем або ватяним тампоном на ясна в ділянці проекції
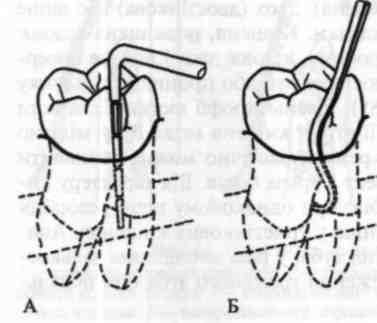
Man. 87. Визначення залучення у патологічний процес біфуркації за допомогою прямого (А) та зігнутого (Б) зондів
огляд
2 бали — гноєвиділення помірне (гній помітний над краєм кишені); 3 бали — сильне гноєвиділення (на маргінальних яснах помітні сліди гною, абсцедування). Кінцевий результат вираховують, визначаючи середнє значення за кількістю обстежених ділянок ясен.
Для більш точного визначення гнійного вмісту пародонтальної кишені використовують бензидинову пробу (S. Sorrin, 1960). З цією метою 1 краплю розчину, що складається з 0,5 мл бензидину, 10 мл поліетиленгліколю та 15 мл оцтової кислоти (1:1000) змішують з 1 краплею 3 % розчину водню пероксиду й уводять на турунді в кишеню. Залежно від кількості гною турунда набуває зеленого, голубувато-зеленого або голубого забарвлення. Інтенсивність забарвлення турунди свідчить про кількість гнійних виділень (мал. 91).
Для диференціальної діагностики ясенних та пародонтальних кишень доцільно використовувати формалінову пробу за С. Parma (1960), яка дозволяє виявити виразкування (порушення цілісності зубоясенного епітеліального з'єднання) на дні кишені. За допомогою шприца або турунди в кишеню вводять невелику кількість розчину, який містить 5 мл 40 % розчину формаліну, 20 мл гліцерину та 175 мл дистильованої води. У разі виявлення порушення цілісності епітеліального прикріплення, тобто пародонтальної кишені, хворий відчуває незначний біль. Больова реакція обмежує застосування цього методу, а тому його рекомендують використовувати лише в утруднених випадках.
Р о з д і л 2. ОБСТЕЖЕННЯ ХВОРОГО
Класі!
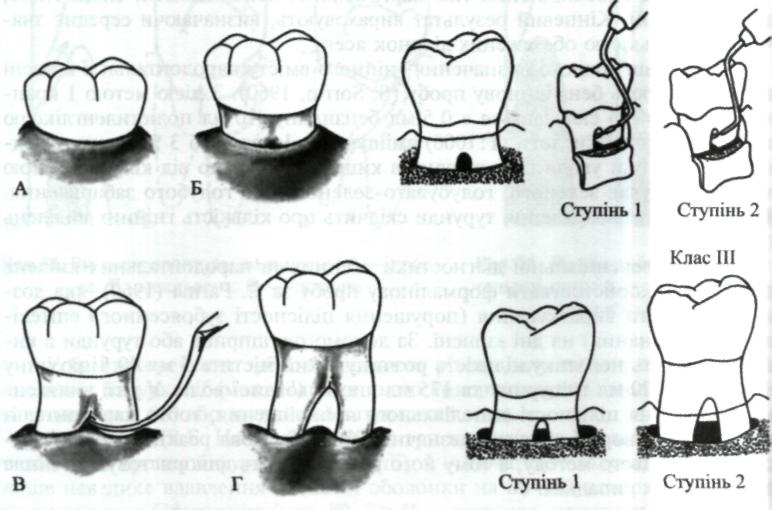
S.E. Hamp et al. (1975): А — норма; Б — І (початкове) ступінь; В — II (часткове) ступінь; Г — III (повне) ступінь
Мал. 90. Пальпаторне визна-
чення наявності ексудату у
пародонтальних кишенях: \
А — схема, Б — клінічне визна-» j
чення
Запах з рота. Розрізняють 4 групи чинників, які спричинюють непри- і ємний запах з рота: захворювання шлунка, ЛОР-органів, органів дихання та ротової порожнини. Неприємний запах з рота зумовлений гнійними виділеннями з пародонтальних кишень або виразково-некротичними процесами. Розпад залишків їжі, епітеліальних клітин та лейкоцитів у ретенційних ділянках, незадовільний стан порожнини рота, наявність каріозних зубів,
огляд
незадовільно виготовлені протези, пломби тощо посилюють неприємний запах.
Визначення стану зубів та прикусу. Під час захворювань пародонта необхідно виключити наявність вузлів травматичної оклюзії. Оцінюючи стан зубних рядів, визначають прикус, до фізіологічних видів якого відносять ортогнатичний, прямий, прогенічний і біпрогнатичний. Порушення взаємовідношення зубних рядів, особливо глибокий, дистальний прикус, скупчення зубів, розміщення їх поза зубною дугою та інші аномалії створюють сприятливі умови для розвитку патологічних змін у пародонті. Зуби верхньої щелепи мають невеликий нахил уперед. Це обумовлює віялоподібне розходження їх коронок та зближення коренів, які розміщуються по дузі, дещо меншій, ніж дуга коронок. Різальні краї передніх зубів і жувальні поверхні малих кутніх зубів, великих кутніх зубів і горбик ікла утворюють оклюзій-ну поверхню, що має певну викривленість — оклюзійна крива. Верхній зубний ряд більш нестійкий, ніж нижній унаслідок більшої кількості коренів зубів, їх величини та площі поверхні, що їх утримує.
Зуби нижньої щелепи мають незначний нахил уперед, що призводить до зворотного співвідношення їх коронок і коренів, ніж на верхній щелепі.
Р
о з д і л 2. ОБСТЕЖЕННЯ ХВОРОГО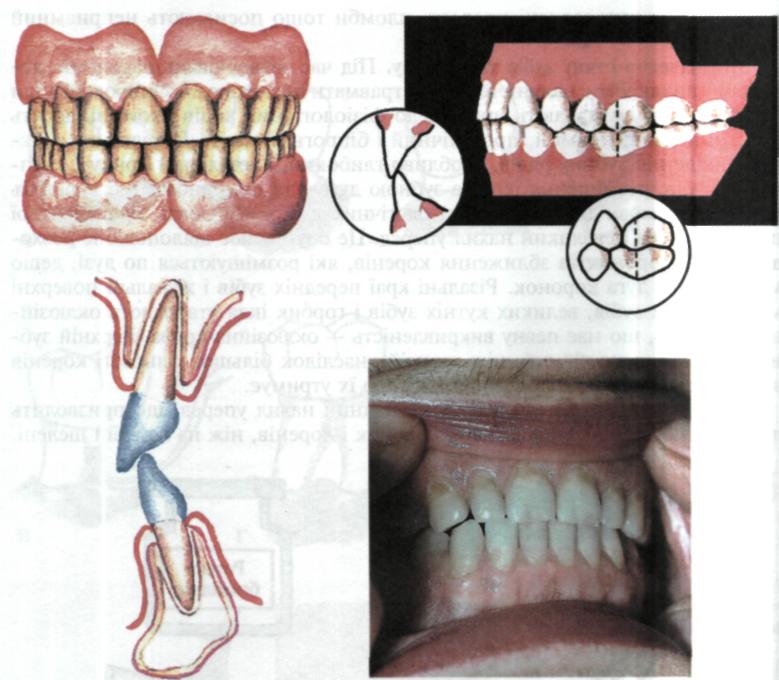
Окрім того, коронки великих кутніх зубів нахилені наперед, а корені — назад, що перешкоджає їх зміщенню назад під час жування і надає їм відносної стійкості.
Зуби верхньої щелепи перекривають нижні, у зв'язку з чим розрізняють внутрішню та зовнішню лінії коміркових дуг, вписаних одна в одну. Перша проходить по верхівках коренів, друга — по різальних краях і жувальних поверхнях зубів.
Основною ознакою фізіологічного прикусу є те, що при змиканні зубів кожний зуб контактує з однойменним зубом-антагоністом — головним та побічним (розміщеним дистально або медіально). Сагітальна площина проходить між центральними верхніми та нижніми різцями. Взаємовідношення перших великих кутніх зубів є ключем оклюзії.
Ортогнатичний прикус (мал. 92) — передні зуби перекривають відповідні нижні та мають нахил наперед відносно тіла щелепи.
Прямий прикус характеризується безпосереднім контактом різальних країв передніх зубів і схилів різальних горбків жувальних зубів. При цьому
огляд
зуби та коміркові відростки щелеп розміщуються вертикально відповідно до форми щелеп (мал. 93).
Прогенічний прикус — нижні різці перекривають верхні. Різці верхньої щелепи дотикаються язикової поверхні різців нижньої щелепи. Коміркова частина розміщена дещо попереду відносно тіла нижньої щелепи (мал. 94). Цей вид фізіологічного прикусу є фактором ризику і обтяжує перебіг гінгівіту і генералізованого пародонтиту, оскільки зуби перебувають в умовах постійного травмування.
Біпрогнатичний прикус — передні зуби верхньої і нижньої щелеп нахилені наперед, хоча перекриття верхніми зубами нижніх, характерне для ор-тогнатичного прикусу, зберігається. Пародонт передніх зубів також зазнає постійного травмування (мал. 95).
Мал.
93. Прямий прикус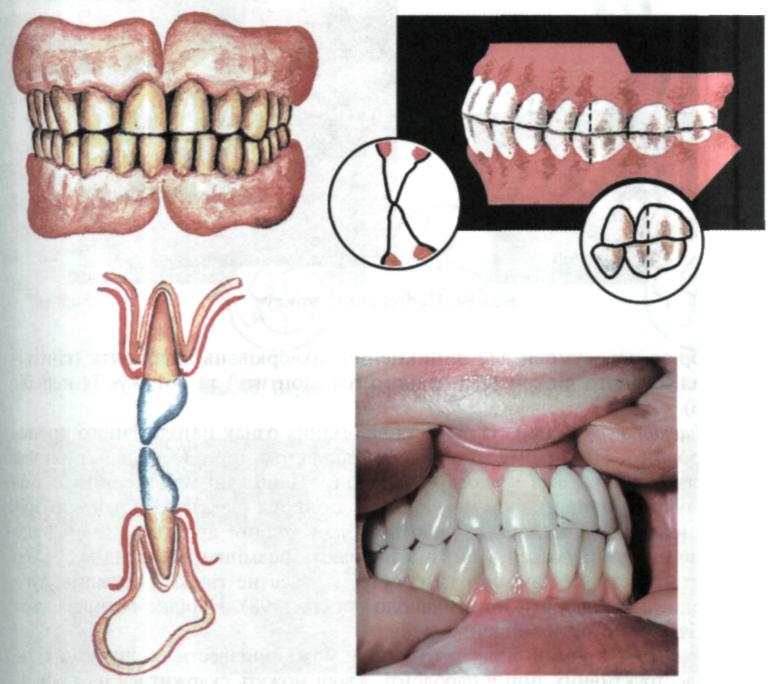
Р
о з д і я 2. ОБСТЕЖЕННЯ ХВОРОГО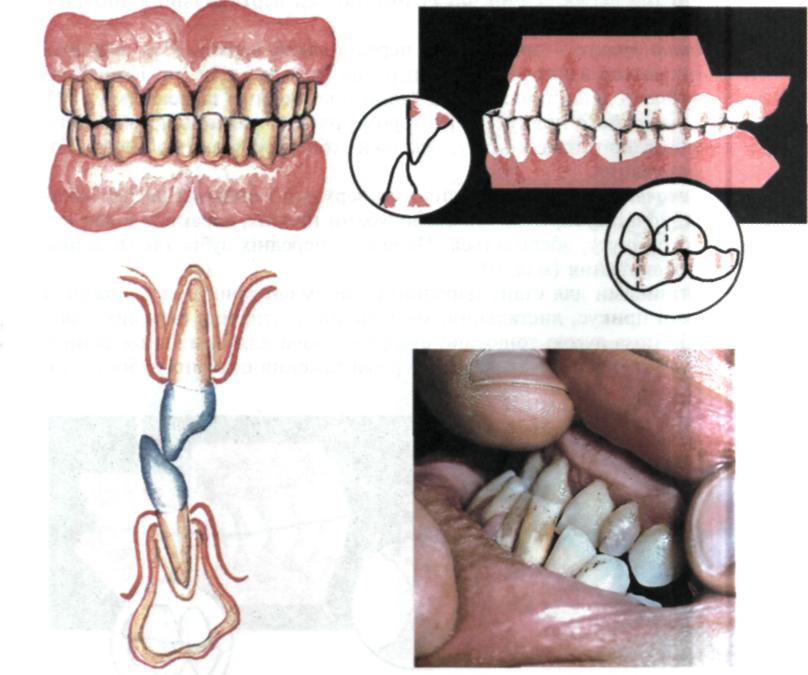
Мал. 94. Прогенічний прикус
Це створює передумови для виникнення захворювань пародонта (гінгівіту, локалізованого чи генералізованого пародонтиту) та обтяжує їх перебіг (мал. 96).
Зміщення зубів — одна із ранніх і вірогідних ознак патологічного процесу в пародонті. При цьому між зубами з'являються проміжки, в які під час жування потрапляє їжа і травмує пародонт. Найбільш характерним є зміщення зубів у присінковому напрямку, за якого різальний край або жуч вальна поверхня значно виступають за межі зубної дуги (мал. 97). Дещо інтенсивніше зміщуються зуби, які не мають розміщених поряд зубів або зубів-антагоністів. У даному разі спостерігається не тільки висування зуба із комірки, а й повороти його навколо осі (мал. 98). Нерідко відзначається патологічна рухомість зміщених зубів.
Бруксизм — нічний скрегіт зубами — може призвести до дифузних запально-деструктивних змін у пародонті. Хворі можуть скаржитися на клацання у скронево-нижньощелепному суглобі, біль при широкому відкриванні
огляд
р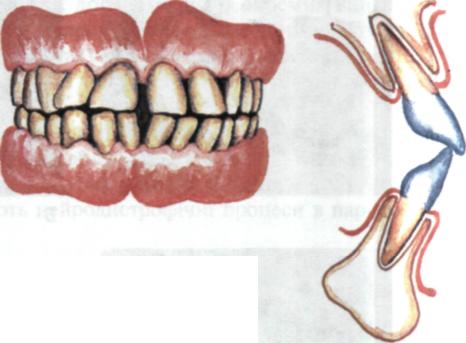 ота,
кровоточивість ясен тощо. У тяжких
випадках відзначають генералізо-вану
стертість зубів, зниження прикусу,
дистальне зміщення головки суглобового
відростка нижньої щелепи, біль при
пальпації суглоба, закладеність у
вухах, парестезії слизової оболонки
рота, гіперестезія твердих тканин
зубів, хронічний
гінгівіт та інші ознаки патологічних
змін у пародонті (мал. 99).
ота,
кровоточивість ясен тощо. У тяжких
випадках відзначають генералізо-вану
стертість зубів, зниження прикусу,
дистальне зміщення головки суглобового
відростка нижньої щелепи, біль при
пальпації суглоба, закладеність у
вухах, парестезії слизової оболонки
рота, гіперестезія твердих тканин
зубів, хронічний
гінгівіт та інші ознаки патологічних
змін у пародонті (мал. 99).
Мал.
95.
Біпрогнатичний прикус
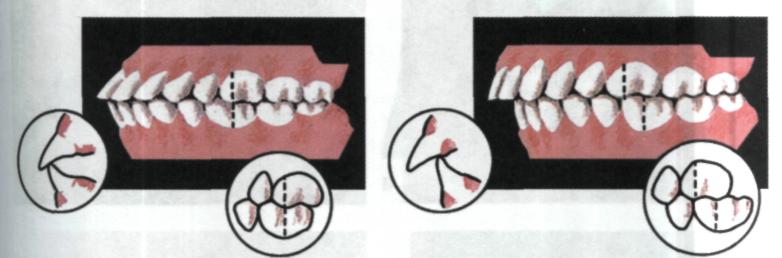
Мол. 96. Варіанти прогнатичного прикусу
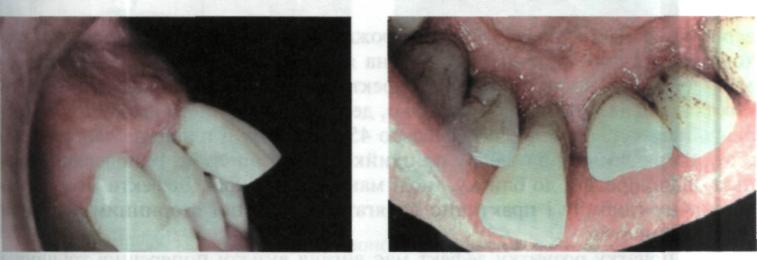
Мал. 97. Значне зміщення зубів у присінковому напрямку
Р о з д і л 2. ОБСТЕЖЕННЯ ХВОРОГО
Мол. 98. Порушення положення зубів:
А — скупченість; Б — поворот навколо осі;
В — зміщення
Мол. 99. Стирання зубів при бруксизмі
64
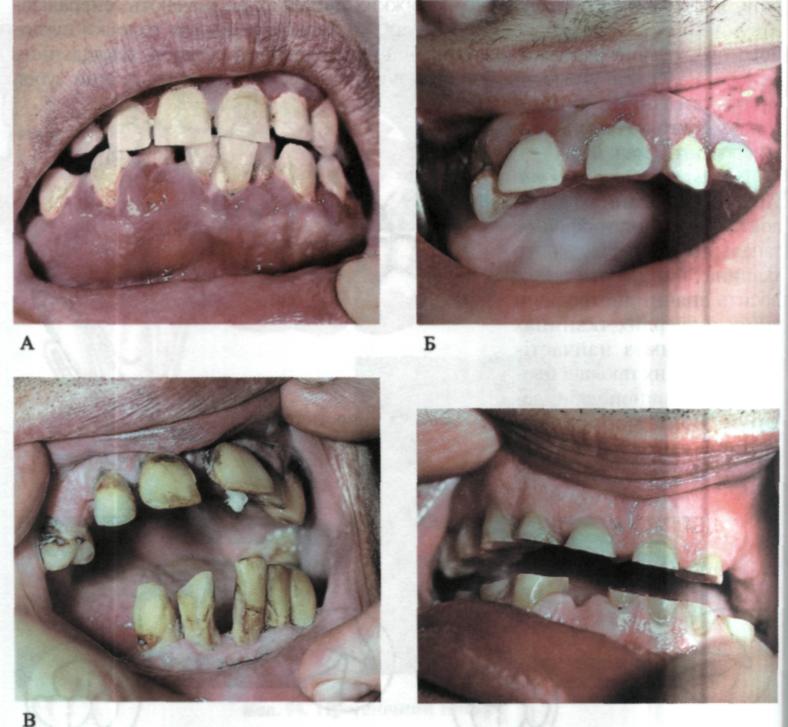
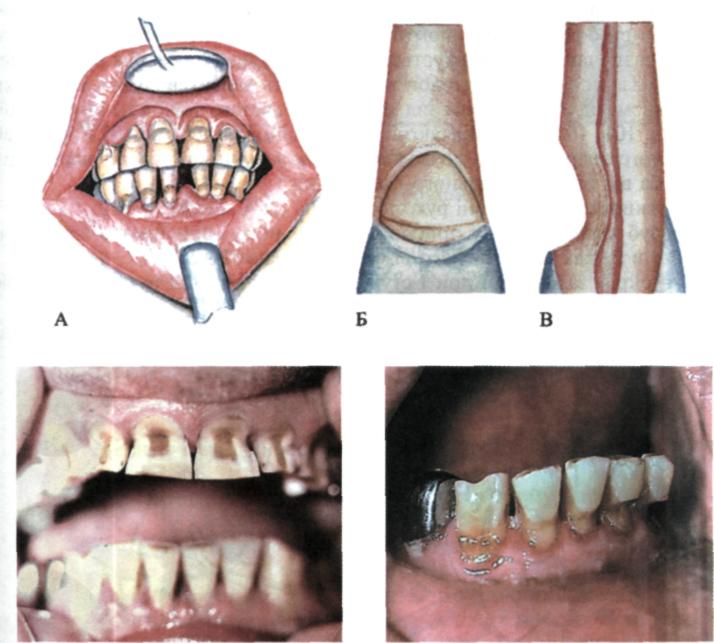
вершина якого направлена в бік порожнини зуба (пульпи). Ці дефекти знаходяться на присінковій, рідше — на язиковій поверхні і нагадують фор му підсічки сокирою на дереві. Дефект має дві поверхні (ділянки). Одна з них розміщена майже горизонтально, дещо вище ясенного краю. Друга утворює з нею кут, що дорівнює близько 45°, причому її площина частково може поширюватися на емаль у пришийковій ділянці зуба. їх поверхні гладе- нькі, відполіровані до блиску, іноді мають гострі краї. Дефекти можуть мати значну глибину і практично досягати заповненої вторинним дентином порожнини зуба.
На початку розвитку дефект має вигляд вузької поперечної тріщини зі присінкової поверхні зуба, яку можна виявити лише тонким зондом або
огляд
при забарвленні барвниками. Надалі дефект постійно збільшується, не викликаючи деструкції прилеглих до нього твердих тканин зубів. У результаті відкладання вторинного дентину пульпа під час розвитку дефекту не оголюється, незважаючи на те що в деяких випадках дефект за глибиною перевищує половину діаметра зуба. Порожнина зуба звужується, у пульпі відбуваються дистрофічні зміни аж до її атрофії. В окремих випадках дно дефекту пігментоване, може демінералізуватися, що призводить до запалення пульпи. Майже в усіх випадках клиноподібні дефекти супроводжуються больовою чутливістю зубів на температурні, хімічні та механічні подразники.
Клиноподібні дефекти здебільшого виникають при пародонтозі або в разі хронічного перебігу генералізованого пародонтиту на міцних, мінералізованих, резистентних до карієсу зубах. Однією з найважливіших причин розвитку цих дефектів вважають нейродистрофічні процеси в пародонті, що
Г Д
Мол. 100. Клиноподібні дефекти: А — загальний вигляд; Б — вигляд спереду; В — вигляд збоку; Г — дефект II ступеня;
Д — дефект III ступеня
З Терапевтична стоматологія
Розділі ОБСТЕЖЕННЯ ХВОРОГО
є ланками загального дистрофічного процесу тканин пародонта. Таке припущення підтверджено клінічними спостереженнями. Клиноподібні дефекти є частими симптомами пародонтозу, а глибина їх розвитку зазвичай корелює зі ступенем розвитку захворювання пародонта (мал. 100). Залежно від глибини ураження розрізняють І, або початковий ступінь, при якому спостерігають ураження поверхневого шару емалі; II, або середній, ступінь — ураження поширюється на всю товщу емалі і дентину; III, або глибокий, ступінь, коли уражується утворений пульпою вторинний дентин.
Рухомість зубів. Для зубів характерна певна (у невеликих межах) рухомість зубів, унаслідок якої контактні поверхні зубів притираються одна до одної. Під час захворювань пародонта волокна періодонта і кістка коміркового відростка руйнуються і рухомість зуба значно зростає. Тоді її визначають як патологічну рухомість. Рівень рухомості зубів пов'язаний з тяжкістю та глибиною руйнування зв'язкового апарата зуба і характером перебігу деструктивного процесу в пародонті. Найбільш виражена рухомість зубів при вертикальній формі резорбції коміркового відростка і загостреному перебігу дистрофічно-запального процесу в пародонті. Усунення явищ запалення зазвичай супроводжується значним зниженням рухомості і певною стабілізацією зубів. Патологічну рухомість характеризують за напрямком і рівнем відхилення зуба від його нормального положення в зубному ряду (мал. 101, 102). її визначають пальпаторно, за допомогою пінцета або спеціального апарата, який дозволяє з великою точністю вимірювати відхилення зуба від його нормального положення.
Розрізняють три ступені рухомості зубів (Д.А. Ентін, 1957):
I — зуб відхиляється у присінково-оральному (присінково-язиковому) напрямку в межах ширини його різального краю (1—2 мм);
II — окрім зазначеної при І ступені, спостерігається рухомість у мезіо- дистальному напрямку;
Моя.
101. Пальпаторне
визначен- Мал.
102. Визначення
рухомості
ня
рухомості зубів зуба
за допомогою пінцета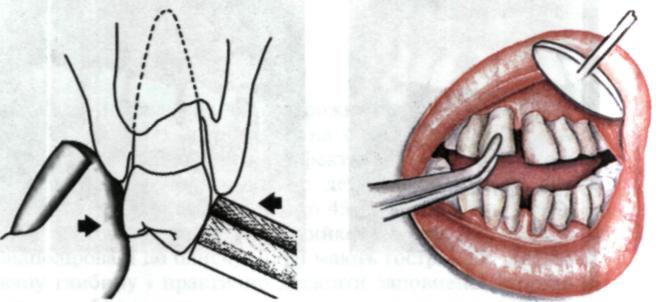
огляд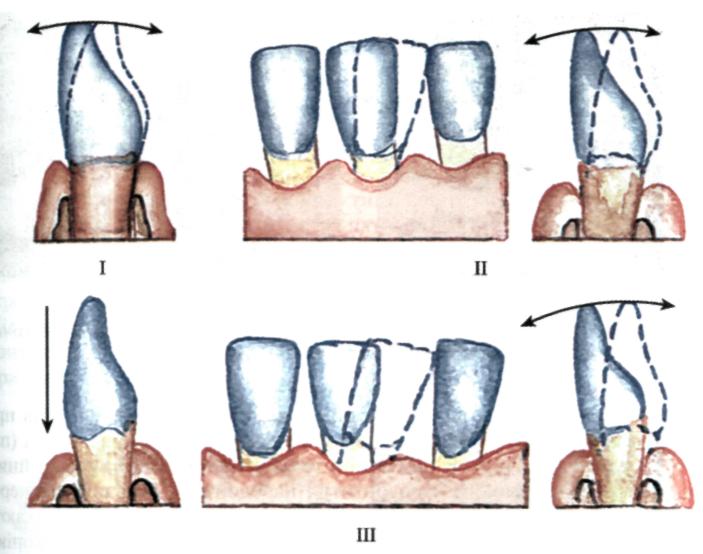
S. Lindhe (1993) пропонує наступну шкалу рухомості зубів:
I ступінь — коронка зуба зміщується по горизонталі на 0,2—1 мм;
II ступінь — коронка зуба зміщується по горизонталі більш ніж на 1 мм;
III ступінь — приєднання вертикальної рухомості зуба. Запропоновано також оцінку рухомості зубів у балах за модифікацією
T.J. Fleszar et al. (1980):
— зуб нерухомий, наявна тільки його фізіологічна рухомість;
— зміщення зуба відносно вертикальної осі дещо більше, але не перевищує 1 мм;
— зуб зміщується на 1—2 мм у щічно-язиковому напрямку, функція не порушена;
— рухомість різко виражена, зуб зміщується в усіх напрямках, функція порушена.
На сьогодні розроблені також об'єктивні методи оцінювання патологічної рухомості зубів з використанням спеціальних пристроїв та комп'ютерів, що дозволяють точно (з точністю до 0,001 мм) оцінити відхилення зуба від вертикальної осі.
Патологічну рухомість зубів необхідно співвідносити зі станом тканин пародонта в цілому (вираженість запальних явищ, глибина пародонтальної кишені, ступінь атрофії кістки коміркового відростка тощо).
Р
о з д і л 2. ОБСТЕЖЕННЯ ХВОРОГО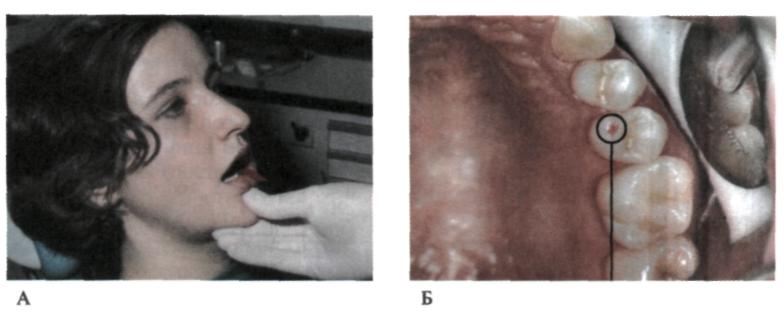
Травматична оклюзія спостерігається, якщо один або група зубів при змиканні зазнають перевантаження, яке травмує зв'язковий апарат зуба (пе- ріодонт, коміркову кістку). Виникнення травматичної оклюзії є постійним симптомом генералізованого пародонтиту і пародонтозу, яка виникає через порушення зв'язкового апарату зубів та їх зміщення. При цьому виникають передчасні контакти зубів-антагоністів. їх виявляють за допомогою копію- вального паперу, який накладають на зуби і просять хворого їх зімкнути до відчуття першого контакту. На жувальних або різальних поверхнях утворю- ються відмітки копіювального паперу, що відповідають точкам передчасних контактів зубів (мал. 104). Ступінь вираженості травматичної оклюзц тісно пов'язаний із тяжкістю захворювання і визначається на оклюзограмі. Оклюзограма — отримання відбитків зубних рядів на пластичному матеріалі за звичного для даного індивіда змиканні зубів у центральній оклюзії. При цьому просять пацієнта зімкнути зуби в положенні центральної оклюзії до першого відчуття змикання зубів, оскільки при подальшому стискуванні щелеп зуби зміщуються і відбувається змикання усіх зубів. Для реєстрації передчасних контактів використовують воскові пластинки, смужки фольги, копіювального паперу (мал. 105). Співвідношення зубних рядів і оклюзійних поверхонь зручно визначати за допомогою спеціальної реєстраційної вкладки (А.І. Пушенко, 1972). Вона являє собою складену навпіл смужку копіювального паперу (фарбуючою поверхнею досередини) і міліметрового паперу з калькою, вміщеними між двох половинок копіювального паперу (мал. 106). Методика визначення травматичної оклюзії наступна. На зубний ряд накладають реєстраційну вкладку (воскову пластинку, копі-і ювальний папір тощо) і пропонують хворому спокійно закрити рота до пер-того відчуття змикання зубів. Потрібно проконтролювати, щоб зуби були зімкнутими в положенні центральної оклюзії. Після накушування виявляють відбитки на міліметровому папері (восковій пластинці, копіювальномщ папері, зубах-антагоністах) у місцях передчасних контактів перевантаження
огляд
зубів. Не потрібно дозволяти хворому сильно стискати щелепи, оскільки при цьому рухомі зуби відхиляться від свого положення і на оклюзограмі будуть численні відбитки усіх зубів зубного ряду.
Місцеві травму вальні чинники. Виявлення місцевих чинників, що травмують тканини пародонта, є одним з основних завдань для клінічної оцінки стану пародонта. Мікробна зубна бляшка, зубний камінь, неправильно поставлені пломби та виготовлені ортопедичні конструкції; каріозні порожнини, особливо розміщені на контактних поверхнях і в пришийковій ділянці; відсутність контактного пункту, патологічний прикус і аномалії окремо розміщених зубів та інші являються подразниками, що постійно несприятливо впливають на пародонт. Вони спричинюють розвиток запальних та дистрофічно-запальних процесів у пародонті та обтяжують їх перебіг (мал.107). Під час обстеження хворого виявляють усі чинники, що ушкоджують пародонт, оцінюють їх роль у розвитку захворювання і необхідність усунення при комплексному лікуванні.
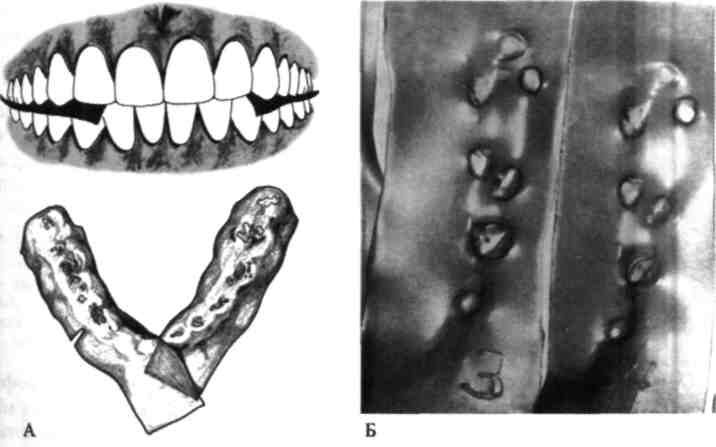
Мал. 105. Визначення травматичної оклюзії за допомогою:
А — копіювального паперу; Б — воскової пластинки