
- •Гістологічна будова слизової оболонки порожнини рота
- •Загальна морфологічна характеристика патологічних змін слизової оболонки порожнини рота
- •Спеціальні методи обстеження сопр
- •4) Нашарування на поверхні; 5) дефекти co.
- •Загальні уявлення про захворювання слизової оболонки порожнини рота та їх систематика (класифікація)
- •Систематика нму
- •Фізична травма
- •Хімічна травма
- •Лейкоплакія
- •Гострий герпетичний стоматит
- •Хронічний рецидивний герпес
- •Оперізувальний лишай
- •4) Наявність характерних уражень; 5) регіонарна лімфаденопатія і системні прояви.
- •Лікування вірусних уражень слизової оболонки порожнини рота
- •Вітряна віспа
- •Інфекційний мононуклеоз
- •Виразково-некротичний стоматит
- •Гангренозний стоматит
- •Ангіна симановського -плаута-венсана
- •Дифтерія
- •Скарлатина
- •Туберкульоз
- •Гонорейний стоматит
- •Мікотичні ураження
- •Гострий псевдомембранозний кандидоз
- •Хронічний атрофічний кандидоз
- •Актиномікоз
- •Ексфоліативний хейліт
- •Актинічний хейліт
- •Метеорологічний хейліт
- •Хронічна тріщина губи
- •Гландулярний хейліт
- •Лімфедематозний макрохейліт
- •Контактний алергічний хейліт
- •Екзематозний хейліт
- •Атопічний хейліт
- •Гранулематозний хейліт мішера
- •Синдром мелькерсона-розенталя
- •Хвороби язика
- •Десквамативний глосит
- •Волосатий язик
- •Ромбоподібний глосит
- •Складчастий язик
- •Неврогенні захворювання язика
- •Доброякісні новоутворення порожнини рота і губ
- •Набряк квінке
- •Алергічні реакції сповільненого типу
- •Контактні та токсико-алерпчні медикаментозні стоматити
- •Хронічний рецидивний афтозний стоматит
- •Багатоформна ексудативна еритема
- •1,0; 1,0; 1,2; 1,5; 1,7; 2,0 Мл з інтервалом 3—4 доби. Вводять анатоксин у ділянку внутрішньої поверхні плеча на відстані 10—15 см від ліктьового суглоба.
- •Синдром лайєлла
- •Синдром стівенса - джонсона
- •Пемфігоїд
- •Червоний плескатий лишай
- •Червоний вовчак
- •Ртутний стоматит
- •Свинцевий стоматит
- •Вісмутовий стоматит
- •Зміни слизової оболонки порожнини рота при захворюваннях внутрішніх органів і систем
- •Захворювання травного каналу
- •Серцево-судинна патологія
- •Ендокринні захворювання
- •Хвороби крові й кровотворних органів
- •Гіпо- й авітамінози
- •Колагенози
- •Засоби місцевої терапії
- •Фізичні методи лікування захворювань сопр
- •Гігієнічний догляд за ротовою порожниною при захворюваннях слизової оболонки порожнини рота
- •Список літератури
- •Предметний покажчик
- •202 Ящур 122
- •Алфавітний покажчик лікарських засобів
Складчастий язик
Складчастий язик (lingua plicata) за зовнішнім виглядом нагадує шкіру мошонки, через що і дістав назву «мошонкового язика» (lingua scrotalis). Це природжена аномалія форми і розмірів язика, що трапляється як у дітей, так і в дорослих. Часто складчастий язик супроводжується помірним збільшенням всього язика — макроглосією.
Для складчастого язика характерна наявність складок на його поверхні, розміщених здебільшого симетрично. Найбільшою є поздовжня складка, вона розміщена по середній лінії. Від неї по обидва боки до країв язика відходять поперечні, менш глибокі складки. На дні і бічних поверхнях розміщені сосочки, характерні для нормальної CO язика. Ця аномалія не викликає суб'єктивних розладів і утруднень. Лише в осіб з пониженою реактивністю організму CO складчастого язика стає чутливою до різних подразників, на ній виникають тріщини й ерозії, а в складках вегетує дріжджеподібний гриб. Це призводить до розвитку катарального запалення або кандидозного гло-
201
ситу. В таких випадках з'являється відчуття печіння і болю при дії термічних і хімічних подразників (мал. 90).
При негігієнічному триманні порожнини рота в складках язика можуть скупчуватися залишки розкладеної їжі, злущені клітини епітелію, що може стати причиною поганого запаху із рота (fetor ex ore).
Діагностика складчастого язика не викликає труднощів. Слід мати на увазі, що складчастий язик може бути одним із симптомів синдрому Мелькерсона — Розенталя. Треба також відрізняти складчастий язик від склерозуючого глоситу, який виникає при третинному сифілісі і характеризується значним ущільненням, на відміну від м'якої консистенції складчастого язика.
Лікування складчастий язик не потребує. Показані профілактика ускладнень, санація і старанна гігієна порожнини рота.
Неврогенні захворювання язика
Виділяють моторні й трофічні неврози, а також розлад чутливості. Моторні неврози язика виникають у більшості випадків при ураженнях під'язикового нерва і виражаються паралічами і парезами. Нейротрофічні розлади проявляються переважно картиною вогнищевої десквамації, яка спостерігається на різних ділянках спинки язика, а іноді по всій її поверхні. Найбільше практичне значення мають порушення чутливості язика, виявом яких є анестезія, неврити, невралгія, глосодинія й глосалгія.
Невралгія язикового нерва. Ізольовано трапляється рідко. Здебільшого спостерігається одночасне ураження язикового і мандибулярного нервів як прояв захворювання третьої гілки трійчастого нерва.
Клініка. Біль у язиці сильний, приступоподібний; локалізується переважно у передній і середній третинах язика. Виникає у відповідній половині язика від різних подразників — тактильних, механічних, хімічних, термічних. Больові приступи короткочасні, тривають 1—2 хв. Біль може з'являтися від дотику ложки, а також під час приймання їжі або розмови від рухів язика. Ця обставина змушує хворого обмежувати його рухи. Внаслідок відсутності механічного очищення язик вкритий значною кількістю сіруватого або буруватого нальоту.
Лікування невралгії становить значні труднощі і не завжди ефективне. Запропонована низка способів лікування — медикаментозні, фізичні, хірургічні, рефлекторні. Лікарські засоби рідко бувають ефективними, більш задовільні наслідки дає новокаїнова блокада язикового нерва. Фізичні способи лікування, а саме: поверхнева рентгенотерапія, діатермія шийних симпатичних вузлів, іоногальванізація діють ефективніше, але через деякий час виникає рецидив. Більш сталими є результати алкоголізації язикового нерва. Цей спосіб лікування полягає у введенні 0,5
202
мл 80% етилового спирту з 2 мл 0,5% розчину новокаїну за типом внутрішньоротової мандибулярної анестезії, не доводячи голку на 0,5 см до кістки (місце відгалуження язикового нерва).
Найефективнішим є хірургічне втручання — резекція язикового нерва. Однак операція супроводиться втратою чутливості спинки язика, внаслідок чого її застосовують рідко.
Глосалгія (glossalgia) — неврогенне захворювання язика, що характеризується парестезією (відчуттями поколювання, печіння, пощипування, свербежу), яка локалізується в передніх двох третинах його, іноді тільки в кінчику.
У переважній більшості випадків парестезії мають симетричний характер, але бувають й однобічними, асиметричними. Виникають вони спонтанно або після приймання подразливої їжі (гострої, пряної, кислої, солоної). Тривалість приступів різна: у одних хворих парестезія виникає часто, але триває кілька хвилин, у інших — неприємне відчуття в язиці зберігається постійно, перебігає болісно, посилюючись увечері й вщухаючи уночі.
Захворювання спостерігається переважно у жінок середнього й похилого віку, чоловіки становлять 10% загальної кількості хворих. Етіологія глосалгії до кінця не з'ясована. Виникнення захворювання пов'язують з низкою причин. Останнім часом у розвитку глосалгії значне місце відводять органічним і функціональним порушенням різних відділів ЦНС. Зміни нервової системи нерідко супроводяться вісцеральною патологією, при цьому висока частота виявлення у хворих на глосалгію захворювань органів травлення пояснюється анатомічною близькістю ядра блукаючого нерва, що іннервує травний канал, до ядра трійчастого нерва. Досить часто причиною глосалгії буває порушення функції статевих залоз у преклімактеричний і на початку клімактеричного періодів. Також причиною глосалгії можуть бути недостатність вітамінів групи В, наприклад пелагра і пелагроїдний стан.
Захворювання може розвинутися у зв'язку зі змінами ок-люзії, викликаними порушеннями в скронево-нижньощелепному суглобі. Зміни в суглобі спричиняються до подразнення вушно-скроневого нерва (n.auriculotemporalis), яке потім передається рефлекторно на язиковий нерв, що й призводить до виникнення глосалгії. Явища глосалгії розвиваються також у хворих на цукровий діабет, причому біль у язиці супроводиться болем голови, у ділянці вуха і в порожнині рота. Однією з причин глосалгії є мікрогальваноструми, що виникають у ротовій порожнині за наявності протезів із різних металів. Спостерігають декілька клінічних різновидів глосалгії.
Клініка. Глосалгія, як правило, не супроводиться видимими змінами язика. Звичайно СОПР, навіть за наявності скарг на сухість, добре зволожена. Однако у деяких випадках є ознаки гіпосалівації: CO гіперемійована, блискуча; слина тягуча,
203
піниста. Інколи
спостерігається набряк язика, який
виявляють за наявністю на ньому відбитків
зубів.
У клінічній картині
глосалгії домінує переважно різко
виражений больовий синдром. Біль
відзначається сталістю, іноді на фоні
постійних больових відчуттів виникають
приступи особливо пекучого болю з
іррадіацією у щоку, бічні відділи шиї.
Це гнітюче діє на психіку хворих, у
частини із них розвивається канцерофобія.
Захворювання може тривати в одних
випадках місяці, в інших — роки. Інколи
без лікування настає ремісія, але через
деякий час знову виникає загострення.
Диференціальна
діагностика.
Глосалгію необхідно диференціювати
від невралгії язикового нерва, для якої
характерний гострий приступоподібний
біль на одному боці язика і однобічний
наліт.
Лікування
проводять з урахуванням чинників, які
зумовили виникнення глосалгії. У зв'язку
з цим проводять лікування виявленого
основного захворювання. У разі
недостатності вітамінів групи В добрий
ефект дає вітамінотерапія. За наявності
канцерофобії призначають психотерапію,
седативні засоби.
При місцевому
лікуванні необхідно усунути подразнювальні
фактори, до яких належать гострі краї
зубів, протезів, неповноцінні пломби,
протези із різнорідних металів.
Глосодинію, пов'язану зі змінами у
скронево-нижньощелепному суглобі, слід
лікувати, застосовуючи відповідні
конструкції протезів, які підвищують
прикус.
Для місцевого
лікування явно вираженої глосалгії
показане застосування новокаїнових
блокад за типом мандибулярної анестезії.
При зменшенні слиновиділення призначають
3% розчин калію йодиду, 1% розчин пілокарпіну
всередину. Добрі наслідки одержані при
застосуванні електрофорезу іонів
натрію, ультразвуку, діадинамічних
струмів Бернара на ділянку язика,
дарсонвалізації, електросну.
РОЗДІЛ 10
Передпухлинні
захворювання й пухлини слизової оболонки
порожнини рота і червоної кайми губ
ПЕРЕДРАКОВІ
ЗАХВОРЮВАННЯ СЛИЗОВОЇ ОБОЛОНКИ РОТА
І ЧЕРВОНОЇ КАЙМИ ГУБ
Процеси, що
передують розвитку пухлини, називають
передпухлинними, а відносно раку —
передраковими. Останні відрізняються
від раку відсутністю однієї чи кількох
ознак, які дають право діагностувати
рак.
Розвитку раку
сприяють насамперед травми, особливо
хронічні. Нерідко раку передують
хронічні запальні захворювання, які
супроводжуються ерозіями і виразками,
проліферативні процеси, доброякісні
пухлини.
Залежно від частоти
переходу в рак розрізняють облігатні
і факультативні передпухлинні процеси.
Облігатні пе-редраки без лікування
обов'язково через різні проміжки часу
призводять до розвитку раку. Факультативні
передра-ки — це такі процеси, які не
завжди спричинюють рак. До облігатних
перед-раків належать: хвороба Боуена,
бородавчастий передрак червоної кайми
губ, абразивний преканцерозний хейліт
Манганотті, обмежений передраковий
гіперкератоз червоної кайми губ. До
факультативних передраків відносять:
лейкоплакію
ерозивну і верукозну, папіломатоз,
ерозивно-виразкову і гіпер-кератозну
форми червоного плескатого лишаю та
червоного вовчака, хронічні тріщини
губ, шкірний ріг (фіброкерато-му Унни),
кератоакантому, постпромене-вий
стоматит. Нижче будуть розглянуті
205
всі облігатні й деякі факультативні передраки, а також доброякісні та злоякісні пухлини СОПР і червоної кайми губ, які найчастіше трапляються в стоматологічній практиці.
Хвороба Боуена (morben Bowen). Уперше описана американським дерматологом Дж.Боуеном 1913 р Має найбільшу потенційну злоякісність серед усіх передракових захворювань, вкладається в поняття cancer in situ. Найчастіше уражаються м'яке піднебіння, язичок, ретромолярна ділянка, язик.
Клініка. Осередок ураження (частіше один, рідше — два) являє собою обмежену застійно-червону пляму з гладенькою чи бархатистою поверхнею, на якій спостерігаються дрібні папілярні вирости. Унаслідок атрофії CO вогнище трохи западає порівняно з навколишніми тканинами. При локалізації ураження на язиці сосочки язика у цій ділянці зникають.
Захворювання перебігає невизначений час. У деяких випадках швидко настає інвазивний ріст, в інших — воно роками залишається в стадії cancer in situ.
Діагностика. Діагноз підтверджується даними патогістоло-гічного дослідження, яке виявляє картину внутрішньо-епітеліального раку: поліморфізм клітин шипуватого шару, збільшення числа мітозів, неправильність їх, гігантські і багатоядерні клітини, акантоз, інколи гіпер- і паракератоз. Часто відзначається кератинізація окремих клітин шипуватого шару, можуть розвиватися справжні «рогові перлини». Базальна мембрана і базальний шар збережені. У верхній частині власної пластинки виявляють інфільтрат із лімфоцитів і плазмоцитів.
Лікування хвороби Боуена полягає в повному видаленні осередків ураження в межах здорових тканин. Якщо це неможливо, то застосовують близькофокусну рентгенотерапію.
Бородавчастий передрак (praecancer verrucosus). Описав А.Л.Машкіллейсон 1965 р. Виникає майже виключно на червоній каймі нижньої губи Має вигляд вузла напівкулястої форми, діаметром 4—10 мм, який підвищується над рівнем CO на 4—5 мм, розміщується на незміненіи червоній каймі. Зверху вузол покритий щільно прикріпленими сірими лусочками (мал. 91).
При патогістологічному дослідженні виявляють різко виражену обмежену проліферацію епітелію за рахунок розширення шипуватого шару; гіперкератоз часто чергується з паракерато-зом, спостерігаються дискомплексація і поліморфізм шипуватих клітин. Базальна мембрана не порушена. В сполучній тканині відзначається круглоклітинна інфільтрація (мал. 92).
Диференціальна діагностика. Слід проводити розмежування з папіломою, кератоакантомою, піогенною гранульомою.
Лікування полягає у повному хірургічному видаленні осередку ураження в межах здорових тканин.
Абразивний преканцерозний хеиліт Манганотті (cheilitis abrasiva praecancrosa Manganotti). Описаний 1933 р. італійським дерматологом Манганотті. Трапляється переважно у чоловіків
206
Мал. 91
Бородавчастий передрак червоної кайми
нижньої губи
Мал. 92
Патопстоло-гічна картина бородавчастого
передраку
/ гіперкератоз 2
— акантоз,
? — понморфізм клітин шипуватого шару
4 —
дис-компіексашя клітин базального unpv
Мікрофотогріфія Забарвлюьіння
гематоксиліном і еозином 36 об 9 ок 10
віком старше 50 років У виникненні хеиліту Манганотті значну роль відіграють вікові трофічні зміни тканин, особливо нижньої губи У зв'язку з цим у відповідь на різні подразники легко з'являються деструктивні процеси із млявим перебігом У патогенезі захворювання слід враховувати порушення обміну речовин. функції травного каналу, наявність гіповітамінозу А
207
\1ал. 93
Абразивний преканцерозний хеиліт
Манганотті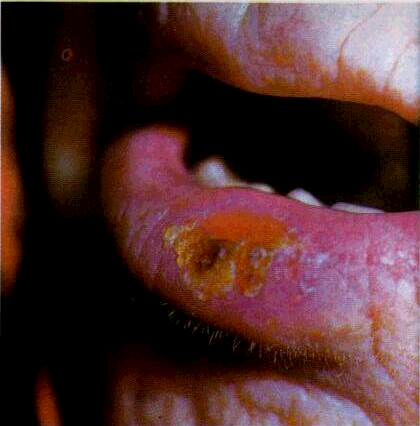
/Сіітка Клінічна картина характеризується наявністю на червоній каймі губи однієї, рідше двох і більше ерозій круглої, овальної або неправильної форми, розміщених збоку, ближче до середини червоної кайми. Поверхня ерозії гладенька, яскраво-червона. У деяких хворих вона покрита тонким шаром епітелію або на ній утворюються кірки. Ущільнення тканин в основі навколо ерозій не спостерігається. Ерозії існують тривалий час, інколи епітелізуються, а потім знову з'являються на тому самому чи іншому місці (мал. 93).
При патогістологічному дослідженні виявляють дефект епітелію. По краях ерозії епітелій перебуває в стані проліферації, інколи з відокремленням епітеліальних острівців. У зоні проліферації в нижніх рядах шипуватого і базального шарів спостерігаються явища дискомплексації клітин У підлеглій сполучній тканині відзначається масивна запальна інфільтрація лімфоїдними та плазматичними клітинами.
Диференціальна діагностика. Диференціюють хеиліт Манганотті від ерозивної форми ЧВ, ЧПЛ і лейкоплакії, пухирчатки, БЕЕ і герпетичної ерозії.
Лікування. Перш за все слід усунути вплив місцевих подразнювальних чинників. Крім того, необхідні виявлення і лікування супутніх захворювань інших органів і систем. Якщо при цитологічному дослідженні ознаки малігнізації хейліту Манганотті не виявлені, то перед радикальним хірургічним втручанням проводять загальне і місцеве лікування. Високий ефект дає вживання концентрату ретинолу, а також нікотинової кислоти, нероболу.
Місцеве призначають аплікації концентрату ретинолу, кортико-
208
стероїдні мазі. метилурацилову мазь, солкосерил. Якщо консервативне лікування протягом 1 міс не приводить до епітелізації ерозії, показане хірургічне видалення осередку ураження.
Обмежений передраковий гіперкератоз червоної кайми губ (hy-perkeratosis praecancrosa circumscripta) описаний А.Л.Маш-кіллейсоном 1965 p. Хворіють переважно чоловіки середнього віку. Процес локалізується на червоній каймі нижньої губи, збоку від центру.
fCiim'Ka. Захворювання являє собою осередок зроговіння полігональної форми, розміром понад 2 мм. Він не підвищується над рівнем епітелію, а іноді западає. Поверхня його покрита тонкими щільно прикріпленими лусочками.
Патогістологічна картина характеризується обмеженою проліферацією епітелію, вираженим гіперкератозом, дискомплек-сацією і поліморфізмом шипуватих клітин. У сполучній тканині виявляють поліморфноклітинну інфільтрацію.
Диференціальна діагностика. Проводять розмежування з лейкоплакією і ЧПЛ.
Лікування полягає в хірургічному видаленні осередку ураження у межах здорових тканин.
Шкірний ріг (cornu cutaneum) — обмежена гіперплазія епітелію з різко вираженим гіперкератозом, що за виглядом і щільністю нагадує ріг. Виникає на червоній каймі губи, частіше нижньої, у людей віком старше 60 років.
Клініка досить типова. Ураження являє собою чітко обмежене вогнище діаметром до 1 см, від якого відходить конусоподібної форми виступ заввишки не більше ніж 1 см. Колір його брудно- чи коричнево-сірий (мал. 94).
Шкірний ріг може існувати роками, проте в будь-яку миіь можливе настання малігнізації. Про неї свідчать поява запалення і ущільнення навколо основи рога, посилення інтенсивності зроговіння
За допомогою патогістологічного дослідження виявляють іначнии гіперкератоз. Рогові маси у вигляді конусу піднімаються над поверхнею епітелію. В епітелії' під роговими масами виявляють акантоз. У підлеглій сполучній тканині відзначається дифузний інфільтрат із лімфоїдних і плазматичних клітин (мал. 95).
Лікування полягає в хірургічному видаленні осередку ураження в межах здорових тканин.
Кератоакантома (ceratoacanthoma) — доброякісна епідермальна пухлина, яка найчастіше локалізується на червоній каймі нижньої губи, рідше — на язиці.
К.ині\а. Захворювання починається з утворення на іубі чи язиці сіро-червоного вузлика з кратероподібним заглибленням у центрі, яке виповнене роговими масами. Протягом І міс пухлина досягає максимального розміру (2,5 х 1 см). Можливий різний розвиток кератоакантоми. Найчастіше через 6—8 міс вона
14
8-151
209
\їа.ч.
94 Шкірний
ріг на червоній каймі нижньої г\би
Мал. 95
Патопстоло-
гічна картина
шкірного рога
/ — різко вираженим
ппер кер.поз 2
— перивлскуіярнл
вогнищева інфільтрація вллє ноі
пти-тинкн сіизової обо юіїки Мікро<1>о
гогрлфія Зі барйлюв.іння ге^атоксіпіном
і еозином 36 об 9 Ok
10
або сама по собі зникає, при цьому на Гі місці утворюється атрофічний пігментований рубець, або трансформується в рак
Патопстологічна характеристика кератоакантоми подібна до такої спиноцелюлярного раку Відзначається кратероподібне заглиблення, вистелене епітелієм і виповнене роговими масами — рогова чаша, яка є морфологічною ознакою кератоакантоми
210
Епітелій перебуває в стані акантозу. Епітеліальні вирости глибоко проникають у підлеглу сполучну тканину. В базальному шарі спостерігається дискомплексація клітин. У сполучній тканині виявляють інфільтрат, утворений лімфоїдними і плазматичними клітинами.
Диференціальна діагностика. У деяких випадках диференціювати кератоакантому і плоскоклітинний рак важко: наявність патологічних мітозів у клітинах, їх поліморфізм і атипія, інфільтративний ріст пухлини свідчать про її злоякісність.
Диференціальну діагностику кератоакантоми слід проводити з метою відмежування її від бородавчастого передраку і раку.
Лікування кератоакантоми хірургічне — видалення у межах здорових тканин.
