
- •Поражение лимфатических узлов шеи метастазами злокачественных опухолей
- •Разрезы кожи при операции Крайла.
- •По средней линии шеи рассекают поверхностную, вторую и третью фасции шеи. Фасции сдвигают и обнажают грудино-подъязычную мышцу.
- •Иссекают шейную клетчатку вдоль сосудисто-нервного пучка. Иссекают пятую фасцию шеи (лестничных мышц) до места расположения добавочного нерва.
- •Удаляют ткани из подчелюстного треугольника. Над двубрюшной мышцей перевязывают и пересекают лицевую артерию. Пересекают проток подчелюстной слюнной железы.
- •Хейлопластика при тотальном трапециевидном дефекте нижней губы по н. Н. Блохину.
- •Уровни возможных резекций нижней челюсти в зависимости от размеров раковой опухоли.
- •Объем удаляемых тканей (передняя небная дужка, часть мягкого неба, корня языка) при раке ретромолярной области.
- •Ретикулосаркома нижней челюсти.
- •Поводу рецидива злокачественной опухоли нижней челюсти, видно, что сто-
- •Метастазов остеогенной саркомы нижней челюсти
- •Рентгенограммы нижней челюсти больного к.
- •60 Гр. Облучать регионарные лимфатические узлы необходимо в том случае, если имеются или подозреваются метастазы. Под влиянием облучения опухоль часто значительно уменьшается.
- •Операцию завершают удалением тканей подчелюстного треугольника, наружной сонной артерии и широким иссечением околоушной слюнной железы.
- •Объем удаляемых костных тканей по Денкеру (а), по Муру (б), по Прайзингу (в).
- •Электрорезекция верхней челюсти.
Хейлопластика при тотальном трапециевидном дефекте нижней губы по н. Н. Блохину.
до пределов выносливости тканей. Через 2-4 нед после завершения облучения решается вопрос об операбельнос-ти регионарного рецидива и о характере операции.
Прогноз зависит от распространенности рака губы, своевременности лечения и опыта онколога. На результаты лечения во многом влияют оценка распространенности опухолевого процесса
и метод, который впервые был использован. В общем прогноз можно считать более благоприятным, чем при злокачественных опухолях органов полости рта и верхних дыхательных путей. Однако прогноз резко ухудшается при появлении множественных регионарных метастазов. Трудоспособность после излечения в большинстве случаев восстанавливается, но нередко больному
приходится менять прежнюю работу на открытом воздухе на работу в других условиях.
Наши сведения по результатам лечения соответствуют опубликованным данным (Martos Alceelde et all, 1990; Si-rola Roberto et all., 1990). Стойкое излечение при раке нижней губы достигается в 60-70 % случаев. Такие результаты получены преимущественно при злокачественной опухоли I-II стадии. При раке нижней губы III стадии отдаленные результаты значительно хуже - 5-летняя выживаемость составляет 30-40 %. При множественных и двусторонних регионарных метастазах стойкое излечение наблюдается редко.
В последние 20 лет в онкологическую практику прочно вошел криогенный метод лечения рака и рецидивов рака губы, среди других методов он занял ведущее место. Многолетние исследования клиники [Таболиновская Т. Д., Шенталь В. В., 1995] показали, что криогенное лечение высокоэффективно. Клиника полностью отказалась от тра-
диционных (лучевого и хирургического) методов лечения рака губы I, II и III стадий и ограниченных рецидивов рака. (Результатам лечения методом криодеструкции посвящена глава 7, в которой изложены и результаты лечения рака губы.
На протяжении последних 3 лет в клинике изучается метод фотодинамической терапии, который по предварительным данным, может дать хорошие результаты лечения предопухолевых процессов красной каймы губ и начальных форм рака.
В заключении следует отметить, что особенности развития злокачественных опухолей губы, сравнительно длительное течение процесса без резко выраженного регионарного и незначительно выраженного отдаленного ме-тастазирования, возможность ранней диагностики и профилактики опухолевого перерождения, наличие эффективных методов лечения и появление новых, позволяют надеяться на излечение большинства больных раком губы.
цвет и срединная локализация обычно позволяют заподозрить зоб корня языка.
Лечение рака слизистой оболочки полости рта. Лечение больных раком сли-зистой( оболочки полости рта можно условно разделить на два этапа: лечение первичного рака и лечение регионарных метастазов.
Лечение первичного рака является первым этапом. Для лечения первичного новообразования используют лучевой, комбинированный и хирургический методы.
Лучевой метод является одним из самых распространенных. Он применяется у 90 % больных с опухолями органов полости рта, причем у 72 % -в качестве самостоятельного метода. Так, при первичном раке подвижной части языка, соответствующим I и II стадиям (Т1 и Т2), использование традиционных методик лучевой терапии позволило в течение 5 лет излечить соответственно 70-85 % и 38-56 % больных [Гарбузов М. И., 1982; Decroix Y., Ghossein N., 1981]. При раке I стадии дна полости рта в течение 5 лет излечиваются 53-66 %, а II стадии - 43-46 %, при раке щеки - соответственно 81 и 61 % больных (М. И. Гарбузов). Большинство авторов указывают на преимущество сочетанной лучевой терапии. М. И. Гарбузов, Б. М. Алиев и соавт. (1985) отметили улучшение результатов лечения на ранних стадиях заболевания при проведении внутриполостного этапа терапии с помощью шланговых аппаратов Агат В-2 и Агат В-3.
Некоторые авторы указывают на возможность применения в качестве самостоятельного метода внутритканевое облучение с 60Со при лечении небольших (до 2 см) раковых опухолей органов полости рта. Излечение при этом достигается в течение 3 лет у 80-90 % больных [Воробьев Ю. И., Гарбузов М. И., 1984; Decroix Y., Ghossein N., 1981]. Трехлетняя выживаемость при лечении данным методом (без распределения по стадиям) варьирует от 23 до 54 %. Большинство авторов считают возможным применение внутритканевой гамма-терапии в сочетании с дистанционной с целью воздействия на остаточные опу-
холи. Аналогичная ситуация при использовании традиционных методов лечения небольших опухолевых процессов сохраняется в настоящее время, а пятилетние результаты лучевого лечения рака слизистой оболочки полости рта III стадии (T3NOMO и T3N1MO) значительно хуже 16-25 % [Decroix Y., Ghossein N., 1981]. Нельзя серьезно воспринимать довольно высокий процент излечения при раке IV стадии, приводимый некоторыми авторами. По нашему мнению, совпадающему с мнением абсолютного большинства специалистов, выздоровление при этой стадии заболевания невозможно и облучение имеет только паллиативный характер.
Радиологами ведется интенсивный поиск путей повышения возможностей и расширения диапазона применения лучевого метода лечения. В результате использования гипербарической окси-генации 5-летняя выживаемость больных с раковыми опухолями различных локализаций повысилась с 36,8 до 45,3 %.
Б. М. Втюрин (1987) отмечает появление новых возможностей контактной нейтронной терапии с использованием источника 252Cf, a A. Herskovic и соавт. (1984) - при ее дистанционном применении. «Подключение» к облучению приема метронидазола у 41 больного (с III-IV стадией) позволило достоверно улучшить ближайшие результаты лечения [Воробьев Ю. И., Гарбузов М. И., 1991]. При небольших опухолевых процессах возможно применение бетатрона [Кицманюк 3. Д. и др., 1985]. Выявилась перспективность использования локальной гипертермии в сочетании с лучевой терапией [Светицкий П. В., 1992]. Непосредственное излечение было получено даже при радиорезистентных и рецидивных формах рака слизистой оболочки полости рта.
Выяснение возможностей применения перечисленных выше радиомодификаторов привело к разработке нетрадиционных методов лучевой терапии. Изучаются новые режимы фракционирования, дозы лучевой терапии.
В результате исследования, проведенного Г. Г. Матякиным (1989), была разработана методика крупнофракционного дистанционного и непрерывного
внутритканевого облучения больных раком языка и дна полости рта (Т1-ТЗ) с использованием радионуклидов 252Cf и 60Со. Рекомендуемый режим динамического облучения состоит из 3 этапов: 1) облучение первичного очага 2 раза через день разовой дозой 5 Гр; 2) внутритканевая нейтронная или гамма-терапия источниками 252Сг или 60Со (СОД = 35-36 Гр); 3) после 10-14 - дневного перерыва дооблучение первичного очага по 4 Гр 2 раза в неделю (4 фракции) За весь курс облучения СОД составляет 70-72 Гр по изоэффекту.
Для повышения эффективности лечения злокачественных опухолей языка и дна полости рта (Т2-ТЗ) использована методика терморадиотерапии. Как и изложенная выше, она осуществлялась в том же режиме фракционирования, однако непосредственно перед каждым, кроме первого, сеансом дистанционного и внутритканевого облучения проводят локальную СВЧ-гипертермию.
При лечении местнораспространен-ных злокачественных опухолей указанной локализации можно применять метод полирадиомодификации. Он проводится аналогично описанному выше, только за 3 ч до каждого сеанса дистанционного облучения больному перо-рально вводят метронидазол.
Способность нетрадиционных методик сочетанного облучения существенно повышать эффективность терапевтического воздействия у больных раком языка и дна полости рта при относительной простоте их применения и экономическом преимуществе позволяет рекомендовать разработанные схемы лучевого лечения для применения в ведущих онкологических клиниках страны. Подобной точки зрения придерживаются также А. В. Важенин (1991), Ю. И. Воробьев и соавт. (1991), А. А. Уваров, С. И. Ткачев (1993).
Комбинированный метод чаще всего используется как наружное облучение, затем проводят операцию. Метод комбинации дистанционной гамма-терапии с последующей электро-эксцизией был разработан в 40-50-х годах А. И. Савицким и Б. А. Рудявским Операцию проводят после стихания лучевых реакций. Пятилетнее выздоров-
ление в таких случаях, по данным различных авторов, достигает 25-40 %. Анализ литературных источников, в которых приводятся отдаленные результаты комбинированной терапии,показывает, что они лучше результатов хирургического или лучевого лечения, примененных раздельно.
В плане предоперационного наружного облучения с помощью дистанционной гамма-терапии можно подвести значительную очаговую дозу. Другим важным лечебным фактором является электроэксцизия. Некоторые зарубежные врачи предлагают производить электроэксцизию опухоли, а рану обкалывать радиоактивными иглами. Однако отечественные авторы считают этот метод показанным только при небольших опухолях и ограниченном росте. За рубежом многие хирурги производят сначала радикальные операции, а затем назначают наружное облучение. Иногда онкологи при инфильтративных формах рака некоторых органов полости рта предлагают к наружному облучению и операции присоединять введение радиоактивных препаратов в зону операции. В нашей стране изучению комбинированного метода лечения рака языка за последние десятилетия посвящено всего несколько статей. В этих работах высказывается положительное суждение об использовании комбинированного метода лечения.
Главное условие в осуществлении комбинированной терапии первичного опухолевого очага - это полное использование возможностей каждого этапа лечения (лучевого и хирургического).
Хирургический метод очень древний. Он прошел путь от небольших операций иссечения опухоли до расширенных и комбинированных вмешательств. Затем последовал период возвращения к экономным операциям. В последние десятилетия в связи с успехами анестезиологии, общей хирургии и стоматологии вновь стали проводить расширенные операции. Однако в публикациях хирургов отсутствует четкое описание и перечень операций, из этих сообщений неясно, что следует относить к экономным, радикальным и расширенным оперативным вмешательствам.
А работы, в которых не определены показания и противопоказания к тому или иному методу операции в связи с определенной стадией развития рака, теряют всякую ценность для онколога.
Многие хирурги применяют различные доступы к органам полости рта: через рот, путем рассечения губы, щеки, разные виды фаринготомии, рассечение нижней челюсти.
Хирургическая техника при раке органов полости рта зависит от локализации опухоли. При раке языка сторонников экономных вмешательств очень мало. По мнению большинства авторов, необходима радикальная операция, т. е. половинная резекция языка.
Хирургическому лечению рака слизистой оболочки альвеолярной части нижней челюсти, альвеолярного отростка верхней челюсти и твердого неба посвящена большая литература. Одни авторы практикуют иссечение только опухоли, без резекции челюсти, другие всегда резецируют челюсть - частично или полностью. При значительном местном распространении рака предлагают комбинированные операции: резекция половины языка, дна полости рта, нижней челюсти с удалением шейных лимфатических узлов. Отдаленные результаты хирургического лечения рака альвеолярной части нижней челюсти в литературе освещаются редко: 5-летнее выздоровление наблюдается в 30-47 % случаев.
При раке дна полости рта, щеки и мягкого неба (I-III стадии) применяют различные по объему вмешательства вплоть до расширенных, названных за рубежом операциями отчаяния, или спасения жизни. После подобных операций при раке дна полости рта сообщается даже о 65 % 5-летних выздоровлений. При раке мягкого неба некоторые хирурги производят иссечение неба и частичное восстановление, используя ткани языка.
Анализ данных литературы свидетельствует о том, что благоприятные результаты хирургического лечения больных раком III стадии достигнуты благодаря проведению расширенных оперативных вмешательств и применению электрохирургии. Пятилетняя вы-
живаемость составила от 5 до 40 %. Нельзя забывать, что эти операции травматичны, тяжелы, опасны многими осложнениями и дают значительную летальность. Косметические и функциональные нарушения часто требуют очень сложных восстановительных мероприятий.
Хирургический метод как этап лечения первичного опухолевого очага является весьма ответственным, его особенности также зависят от локализации и стадии развития рака. Ниже мы изложим свою точку зрения только по главным и принципиальным вопросам хирургического лечения рака органов полости рта.
При раке языка I-II стадий после окончания предоперационной сочетан-ной лучевой терапии примерно через 2-3 нед, а иногда и через 4 нед (срок обусловлен лучевой реакцией слизистой оболочки) производится половинная резекция языка (рис. 104).
Исследованиями, проведенными в клинике опухолей головы и шеи ОНЦ РАМН [Любаев В. Л., 1985; Пачес А. И. и др., 1988], установлено, что при мес-тнораспространенном раке различных анатомических областей полости рта (III-IV стадии) во время операций недооценивалась степень инвазии опухоли вдоль мышечных волокон. Изучение локализаций и частоты рецидивирова-ния опухолей после комбинированных операций, выполняемых по принципу «в пределах 2-4 см здоровых тканей» выявило ряд закономерностей, которые послужили поводом для разработки другого принципа операций,- удаление всей мышечной структуры, составляющей пораженные опухолью анатомические области.
Необходимым условием выполнения радикальных комбинированных операций является удаление в одном блоке с первичной опухолью содержимого под-нижнечелюстного и при показаниях -подбородочного треугольника.
Операции при местнораспространен-ном раке подвижной части языка и дна полости рта. Для выполнения комбинированных операций применяют доступы, осуществляемые через рот с дополнительным рассечением тканей щеки

104
Половинная электрорезекция языка по
поводу рака языка I-II стадий.
С помощью роторасширителя максимально открывают рот, оттягивают щеку и губы, до предела вытягивают язык и прошивают удаляемую половину кетгутом по границе с корнем языка.
или нижней губы по средней линии и различными видами остеотомии (по средней линии, боковая). При показаниях производится резекция нижней челюсти. Известны также доступы через подчелюстные области с выведением тканей полости рта в рану. Все они разработаны и описаны в XIX - начале XX вв.
Наиболее приемлемыми для радикальных комбинированных операций при раке боковых отделов языка и дна полости рта являются доступы, которые позволяют выполнить внутриротовой и поднижнечелюстной этапы. Мы разработали доступ к боковым и задним от-
делам ротовой полости, который осуществляется следующим образом.
Рассекают красную кайму нижней губы на расстоянии 0,5-1 см от угла рта, разрез продолжают по границе красной каймы и кожи до угла рта, затем вниз по границе нижней губы и щеки до уровня на 1,5 см ниже края нижней челюсти. В проекции разреза у людей старше 50 лет обычно образуется дополнительная складка, и разрез становится малозаметным. Далее разрез кожи производится в поднижнечелюстной области параллельно краю нижней челюсти на 1-1,5 см ниже его до переднего края гру-диноключично-сосцевидной мышцы.
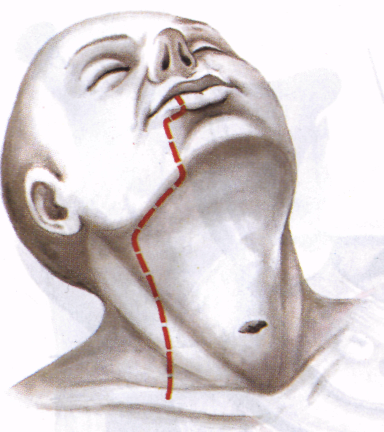
105
Разрез кожи,
применяемый при выполнении
расширенно - комбинированной операции
по поводу местнораспространенного рака
бокового отдела языка и дна полости рта.
Слизистую оболочку нижней губы рассекают вертикально вниз от разреза красной каймы до уровня 1 см от альвеолярной части нижней челюсти. Разрез продолжают вдоль него до ретро-молярной области, щечный кожно-сли-зистый лоскут отсепаровывают; обеспечивается широкий доступ к задним отделам полости рта и ротоглотке.
Для выполнения расширенно-комбинированной операции (с радикальной операцией на шее) разрез кожи продолжают вниз от окончания подчелюстного разреза до ключицы, при необходимости выкраивают шейный кожно-жи-ровой или кожно-мышечный лоскут (рис. 105).
Непосредственные и отдаленные функциональные и косметические результаты при использовании описанного доступа вполне удовлетворительные, сохраняются функции щечной и краевой ветвей лицевого нерва, конфигурация щеки. Нагноение в ране щеки отмечено лишь в 4 % случаев.
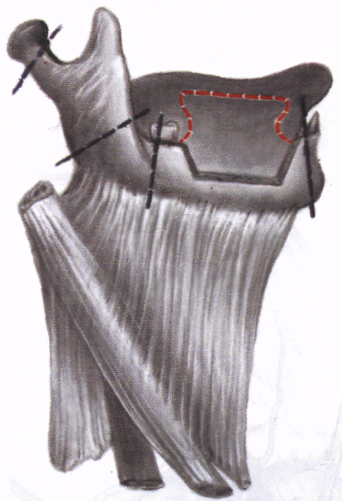
Максимальный объем удаляемых тканей в области первичной опухоли при местнораспространенном раке боковых отделов языка и дна полости рта представлен на рис. 106. Удаляют половину языка с корнем, ткани соответствующей половины дна полости рта с отсечением мышц от мест их прикрепления к нижней челюсти и подъязычной кости, содержимое поднижнечелюстно-го треугольника. Уровень резекции нижней челюсти определяется степенью вовлечения ее в опухолевом процессе. При незначительном распространении опухоли на альвеолярную часть производят резекцию фрагмента нижней челюсти. Половинную резекцию с оставлением только суставного отростка осуществляют при подозрении на врастание опухоли в нижнечелюстной канал (рис. 107).
Нецелесообразность экзартикуляции нижней челюсти в нижнечелюстном суставе при вторичных поражениях определяется травматичностью этой манипуляции, возникающим после нее кровотечением и отсутствием рецидивов в костной ткани.
Сохранение нижней челюсти возможно только при раке языка без распространения опухоли за пределы челюст-но-язычного желобка. Объем удаляемых тканей при этой операции представлен на рис. 108, а.
Слизистую оболочку альвеолярной части нижней челюсти рассекают на 0,5 см ниже зубного ряда и отсепаровывают вместе с надкостницей.
При отсутствии регионарных метастазов операцию начинают с мобилизации содержимого поднижнечелюстного треугольника шеи на стороне поражения. При наличии метастазов вначале выполняют по обычным методикам фасциально-футлярное иссечение клетчатки шеи, либо операцию Крайла. Этот этап заканчивается также мобилизацией содержимого поднижнечелюстного треугольника. Выделяют и отводят в стороны оба брюшка двубрюшной мышцы, перевязывают и пересекают язычную артерию. Выше уровня перевязки язычной артерии отсекают от большого рога и тела подъязычной кости мышцы соответствующей половины


Объем удаляемых тканей при
местнораспространенном раке
бокового отдела языка и дна
полости рта (а);
б - то же во фронтальной проекции.
107
