
- •Диетический стол №1
- •Диетический стол №1а
- •Диетический стол №2
- •Диетический стол №3
- •Диетический стол №4
- •Диетический стол №4а
- •Диетический стол №4б
- •Диетический стол №5
- •Диетический стол №7
- •Диетический стол №8
- •Диетический стол №9
- •Диетический стол №10
- •Диетический стол №10с
- •Диетический стол №11
- •Диетический стол №12
- •Диетический стол №13
- •Диетический стол №14
- •Диетический стол №15
- •Гипоаллергенная диета
- •9. Осмотр головы, лица, глаз, век, носа, полости рта, шеи.
- •10. Осмотр кожи больного (окраска, эластичность, влажность, высыпания, рубцы) Осмотр кожи. Обращают внимание на окраску, эластичность, влажность кожи, различные высыпания и рубцы.
- •11. Осмотр и пальпация лимфатических узлов, мышечной системы, суставов, конечностей.
- •12. Осмотр грудной клетки. Признаки, определяющие форму грудной клетки. Физиологические и патологические формы грудной клетки.
- •14. Определение типа дыхания, симметричности, частоты, глубины дыхания, дыхательной экскурсии грудной клетки.
- •15. Пальпация грудной клетки. Определение болезненности, эластичности грудной клетки. Определение голосового дрожания, причины его усиления или ослабления.
- •16. Перкуссия легких. Физическое обоснование метода. Способы перкуссии. Виды перкуторного звука.
- •17. Определение пространства Траубе, его диагностическое значение.
- •18. Сравнительная перкуссия легких. Распределение звучности перкуторного тона в различных местах грудной клетки в норме. Патологические изменения перкуторного звука.
- •19. Топографическая перкуссия легких. Определение верхних и нижних границ легких, их расположение в норме. Определение экскурсии нижнего края легких.
- •20. Аускультация легких, основные правила. Основные дыхательные шумы. Изменения везикулярного дыхания, (ослабление и усиление, саккадированное, жесткое дыхание).
- •21. Патологическое бронхиальное дыхание, причины его появления и диагностическое значение. Бронховезикулярное дыхание, механизм его возникновения.
- •22. Побочные дыхательные шумы, механизм их возникновения, диагностическое значение.
- •23. Бронхофония, методика определения, диагностическое значение
- •25. Плевральная пункция, ее методика проведения, показания и противопоказания. Исследование плеврального выпота, его виды. Трактовка анализов.
- •26. Основные методы оценки функционального состояния органов дыхания (спирография, пневмотахометрия, пневмотахография, определение Ра о2 и РаСо2 в артериальной крови).
- •27. Спирография, основные легочные объемы. Пневмотахометрия, пневмотахография.
- •28 Бронхоскопия, показания, противопоказания, диагностическое значение
- •29. Методы функциональной диагностики рестриктивного типа нарушения вентиляции.
- •30. Методы диагностики бронхообструктивного синдрома.
- •31. Осмотр сердечного больного. Внешний вид больных с сердечной недостаточностью. Объективные признаки, обусловленные застоем крови в малом и большом кругах кровообращения.
- •32. Осмотр сосудов шеи. Диагностическое значение "пляски каротид", набухания и пульсации вен (отрицательного и положительного венного пульса). Визуальное определение цвд.
- •33. Осмотр области сердца (сердечный и верхушечный толчок, сердечный горб, эпигастральная пульсация).
- •34. Пальпация области сердца. Верхушечный, сердечный толчок, эпигастральная пульсация, систолическое и диастолическое дрожание, пальпация магистральных сосудов. Диагностическое значение.
- •37. Шумы сердца, механизм их возникновения. Органические и функциональные шумы, их диагностическое значение.
- •38. Аускультация артерий и вен. Шум волчка на яремных венах. Двойной тон Траубе. Патологический шум Дюрозье.
- •39. Исследование артериального пульса (методика определения, свойства пульса). Диагностическое значение изменений пульса.
- •40. Измерение артериального давления (систолического, диастолического, пульсового). Причины повышения и понижения систолического и диастолического давления
- •41. Понятие о суточном мониторировании по Холтеру
- •42. Функциональные нагрузочные пробы при ибс
- •3Функциональные пробы
- •43. Функциональные методы исследования системы кровообращения: ЭхоКг, рентгенологические, радиоизотопные ( общие представления).
- •44. Электрокардиологический метод исследования . План расшифровки экг. Анализ основных зубцов и интервалов. Определение электрической оси сердца.
- •49. Экг при ишемической болезни сердца (стенокардия, кардиосклероз).
- •52. Поверхностная пальпация живота, методика, диагностическое значение.
- •53. Метод глубокой скользящей пальпации живота. Диагностическое значение.
- •54. Синдром “острого” живота
- •56. Методы выявления Helicobakter pylori. Расспрос и осмотр больных при заболеваниях кишечника.
- •57. Общие представления о методах исследования всасывания жиров, белков и углеводов в кишечнике, синдромы нарушения пищеварения и всасывания.
- •58. Копрологическое исследование, диагностическое значение, основные копрологические синдромы.
- •60. Перкуссия и пальпация печени, определение ее размеров. Семиологическое значение изменений края, поверхности консистенции печени.
- •61. Перкуссия и пальпация селезенки, диагностическое значение.
- •62. Лабораторные синдромы при заболеваниях печени (синдромы цитолиза, холестаза, гиперспленизма).
- •63. Иммунологические методы исследования при патологии печени, понятие о маркерах вирусных гепатитов
- •64. Ультразвуковое исследование печени, селезенки. Диагностическое значение.
- •65. Радиоизотопные методы исследования функции и структуры печени.
- •66. Исследование выделительной и обезвреживающей функций печени.
- •67. Исследование пигментного обмена в печени, диагностическое значение.
- •68. Методы исследования белкового обмена в печени, диагностическое значение.
- •69. Подготовка больных к рентгенологическому исследованию желудка, кишечника, желчевыводящих путей.
- •70. Методы исследования при заболеваниях желчного пузыря, пальпация пузырной области, оценка полученных результатов. Выявление пузырных симптомов.
- •71. Ультразвуковой исследование желчного пузыря, общего желчного протока.
- •72. Дуоденальное зондирование. Трактовка результатов исследования. (вариант 1).
- •72. Дуоденальное зондирование. Трактовка результатов исследования. (вариант 2.Учебник).
- •73. Рентгенологическое исследование желчного пузыря (холецистография, в/в холеграфия, холангиография, понятие о ретроградной холангиографии).
- •74. Методы исследования поджелудочной железы (расспрос, осмотр, пальпация и перкуссия живота, лабораторные и инструментальные методы исследования).
- •75. Общие представления об эндоскопических, рентгенологических, ультразвуковых методах исследования желудочно-кишечного тракта.( тупой вопрос – тупой ответ ).
- •76. Методы исследования больных при заболеваниях почек и мочевыводящих путей (расспрос, осмотр, пальпация и перкуссия, лабораторные и инструментальные методы исследования).
- •77. Методика пальпации почек, оценка результатов пальпации, определение симптома поколачивания..
- •78.Отеки, их локализация, распространенность, выраженность, диагностическое значение. Методы определения отеков.
- •79. Исследование мочи на общий анализ, его клиническая интерпретация.
- •80. Количественное определение белка в моче. Селективная и неселективная протеинурия. Диагностическое значение протеинурии.
- •81. Проба Зимницкого, методика, клиническая оценка результатов исследования.
- •82. Проба Реберга, методика, клиническая оценка результатов исследования.
- •83. Определение степени почечной недостаточности.
- •84. Ультразвуковое, рентгенологическое исследование почек, диагностическое значение.
- •85. Радиоизотопная ренография, принцип метода, диагностическое значение. Анализ ренограммы.
- •86. Сканирование почек, динамическая сцинтиграфия, принципы методов. Диагностическое значение. Оценка сканограммы.
- •Динамическая почечная сцинтиграфия
- •Показания к использования динамической почечной сцинтиграфии
- •87. Методы исследования при заболеваниях щитовидной железы Расспрос, осмотр, пальпация щитовидной железы.
- •89. Методы диагностики сахарного диабета (расспрос, осмотр, лабораторные и инструментальные методы исследования).
- •90. Определение содержания глюкозы в крови, в моче, ацетона в моче. Гликемическая кривая или сахарный профиль.
- •91.Диабетическая кома (кетоацидотическая), симптоматика и неотложная помощь.
- •92. Признаки гипогликемии и первая помощь при гипогликемических состояниях.
- •93. Клинические признаки острой надпочечниковой недостаточности. Принципы неотложной помощи.
- •94.Правила забора биологических материалов (мочи, кала, мокроты) для проведения лабораторных исследований.
- •1.Исследование мочи
- •2.Исследование мокроты
- •3.Исследование кала
- •95. Техника забора крови для лабораторных исследований.
- •96. Методы обследования больных с патологией органов кроветворения (расспрос, осмотр, пальпация, перкуссия, лабораторные и инструментальные методы исследования).
- •1.Расспрос, жалобы больного:
- •2.Осмотр:
- •Цвет кожных покровов и слизистых оболочек:
- •3.Пальпация:
- •4.Перкуссия:
- •5.Лабораторные методы исследования (см. Вопросы № 97- 107)
- •6.Инструментальные методы исследования:
- •97. Методики определения Hb, подсчета эритроцитов, времени свертывания, времени кровотечения.
- •98. Подсчет лейкоцитов и лейкоцитарной формулы.
- •99. Методика определения группы крови, понятие о резус-факторе.
- •I группы.
- •II (а) группы.
- •III (в) группы.
- •100.Диагностическое значение клинического исследования общего анализа крови
- •127. Отек легких, клиническая картина, неотложная помощь.
- •128. Неотложная помощь при желчной колике.
- •129. Неотложная помощь при острой задержке мочи, катетеризация мочевого пузыря.
- •130. Неотложная помощь при острой почечной колике
- •131. Искусственная вентиляция легких и непрямой массаж сердца.
- •132. Внезапная смерть и реанимационные мероприятия.
- •133.Техника подкожных, внутрикожных инъекций. Осложнения, тактика медсестры при них.
- •134.Техника внутримышечных инъекций. Осложнения, тактика медсестры при них.
- •135.Техника внутривенных инъекций. Осложнения, тактика медсестры при них.
- •136.Разведение антибиотиков, техника набора лекарственного раствора из ампулы и флакона.
- •137.Техника сбора и подключения системы для переливания крови, кровезаменителей и лекарственных препаратов.
- •138.Показания и техника наложения жгутов на конечности.
Диетический стол №11
Показания: туберкулез костей и легких, лейкозы, пониженное общее питание.
Цель: укрепление защитных сил организма при выздоровлении и повышение его сопротивляемости к острым и хроническим инфекциям.
Рекомендовано: мясо, яйца, рыба, молочные продукты, овощи, фрукты.
Необходимо повышенное потребление витаминов: овощей, фруктов, настоя шиповника, солей кальция в виде различных молочных продуктов. Белки - 130г; жиры - 130г; углеводы - 550г; калорийность - 4500 ккал. Поваренная соль - до 15 г/сутки. Исключаются: Очень жирные сорта мяса и птицы, баранина. Говяжий и кулинарные жиры, острые и жирные соусы. Торты и пирожные с большим количеством крема.
Диетический стол №12
Показания: различные заболевания ЦНС, сопровождающиеся ее повышенной возбудимостью.
Цель: седативное действие на ЦНС.
Запрещены: все тонизирующие продукты: чай, кофе, пряности, острые блюда.
Белки - 110г; жиры - 110г; углеводы - 550г; калорийность - 4000 ккал. Повышенное потребление витаминов и солей фосфора. Питание дробное, частое, в спокойной обстановке в определенные часы.
Диетический стол №13
Показания: острые инфекционные заболевания.
Цель: щажение органов пищеварения, скорейшее выведение из организма токсинов, стимулирование защитных сил организма.
Рекомендованы: молочные продукты, супы, каши, яйца всмятку, рыбные и мясные блюда в небольшом количестве и рубленом виде, соки, кисели, компоты, омлеты, сырники, черствый белый хлеб, сухари.
Белки - 80г; жиры - 80г; углеводы - 400г; калорийность - 3000 ккал. Частое дробное питание малыми порциями, жидкость принимается в больших количествах, поскольку это ускоряет выведение токсинов.
Режим питания: шестиразовое питание в горячем виде (не ниже 60 градусов). Пища готовится на пару, отвариванием в воде, употребляется в виде пюре и полужидком виде.
Диетический стол №14
Показания: мочекаменная болезнь, пиелоцистит с щелочной реакцией мочи, фосфатурия. Цель: сдвиг кислотно-щелочного равновесия в сторону кислотности.
Рацион включает мясные, богатые кислыми валентностями продукты. Ограничивается потребление молока, творога, сыра, яиц, простокваши, овощей, фруктов, ягод. Потребление жидкости до 3 л/сутки.
Белки - 110г; жиры - 110г; углеводы - 500г; калорийность - 3500 ккал. Режим питания стандартный.
Диетический стол №15
Показания: питание практически здоровых людей в период выздоровления от различных общих заболеваний.
Разрешаются все продукты, в соответствии со вкусовыми пристрастиями человека, режим питания трехразовый.
Белки - 110г; жиры - 110г; углеводы - 550г; калорийность - 3700 ккал.
Гипоаллергенная диета
Показания: пищевая аллергия.
Физиологически полноценная диета, назначаемая на период до 10 дней, химически щадящая, с ограничением потребления поваренной соли до 7 г/сутки. Потребление свободной жидкости ограничивается при наличии отеков.
Исключаются пищевые аллергены: мясные и рыбные продукты, цитрусовые, фрукты красных сортов, шоколад, кофе, соленые и копченые продукты, майонез, кетчуп, мед.
Ограничиваются соки, яйца, мясо курицы, сыр, сахар, варенье.
Блюда готовятся без соли в отварном виде с трехкратной сменой бульона при варке мяса, рыбы, курицы.
Белки - 90г; жиры - 80г; углеводы - 400г; калорийность - 2800 ккал. Режим питания дробный, 6 раз в сутки.
6. Правила термометрии, графическая регистрация температуры, типы лихорадочных кривых. Термометрия - измерение температуры. Измерение температуры тела проводится, как правило, дважды в день: утром в 7-8 ч и вечером в 17-18 ч. Следует отметить, что температура тела минимальная рано утром (между 3 и 6 ч), а максимальная - во второй половине дня (между 17 и 21 ч). Перед измерением температуры необходимо вынуть термометр из дезинфицирующего раствора, ополоснуть (так как у некоторых больных возможны аллергическая реакция или раздражение кожи от хлорамина Б), затем вытереть и встряхнуть. Основная область измерения температуры тела - подмышечная впадина; кожа должна быть сухой, так как при наличии пота термометр может показывать температуру на 0,5 °C ниже реальной. Длительность измерения температуры тела максимальным термометром - не менее 10 мин. После измерения фиксируют показания термометра, термометр встряхивают и опускают в стакан с дезинфицирующим раствором.
Прежде чем дать термометр другому больному, термометр ополаскивают проточной водой, тщательно вытирают насухо и встряхивают до снижения столбика ртути ниже отметки 35 °C.
Места измерения температуры тела. • Подмышечные впадины. • Полость рта (термометр помещают под язык). • Паховые складки (у детей). • Прямая кишка (как правило, у тяжелобольных; температура в прямой кишке обычно на 0,5-1 °C выше, чем в подмышечной впадине). Измерение температуры тела в подмышечной впадине Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), индивидуальная салфетка, температурный лист.
Порядок выполнения процедуры. 1. Осмотреть подмышечную впадину, вытереть салфеткой кожу подмышечной области насухо. 2. Вынуть термометр из стакана с дезинфицирующим раствором. После дезинфекции термометр следует ополоснуть проточной водой и тщательно вытереть насухо. 3. Встряхнуть термометр для того, чтобы ртутный столбик опустился до отметки ниже 35 °C. 4. Поместить термометр в подмышечную впадину таким образом, чтобы ртутный резервуар со всех сторон соприкасался с телом пациента; попросить больного плотно прижать плечо к грудной клетке (при необходимости медицинский работник должен помочь больному удерживать руку). 5. Вынуть термометр через 10 мин, запомнить показания. 6. Встряхнуть ртуть в термометре до отметки ниже 35 °C. 7. Поместить термометр в ёмкость с дезинфицирующим раствором. 8. Зафиксировать показания термометра в температурном листе.
Измерение температуры в прямой кишке
Показания для измерения ректальной температуры: общее охлаждение организма, поражение кожи и воспалительные процессы в подмышечной области, определение у женщин даты овуляции (процесс разрыва фолликула и выхода яйцеклетки), измерение температуры у истощённого тяжелобольного, у которого невозможно адекватно прижимать термометр к телу в «пустой» подмышечной впадине.
Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), вазелин, перчатки медицинские, температурный лист.
Порядок выполнения процедуры. 1. Уложить больного на бок с поджатыми к животу ногами. 2. Надеть резиновые перчатки. 3. Вынуть термометр из стакана с дезинфицирующим раствором, ополоснуть, тщательно вытереть насухо. 4. Встряхнуть термометр, чтобы ртутный столбик опустился ниже 35 °C. 5. Смазать вазелином ртутный конец термометра. 6. Ввести термометр в прямую кишку на глубину 2-4 см, затем осторожно сжать ягодицы (ягодицы должны плотно прилегать одна к другой). 7. Измерять температуру в течение 5 мин. 8. Вынуть термометр, запомнить полученный результат. 9. Тщательно вымыть термометр тёплой водой и поместить его в ёмкость с дезинфицирующим раствором. 10. Снять перчатки, вымыть руки. 11. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °C. 12. Повторно продезинфицировать термометр и поместить его в ёмкость с дезинфицирующим раствором. 13. Зафиксировать показания термометра в температурном листе с указанием места измерения (в прямой кишке).
Измерение температуры в паховой складке (у детей) Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), индивидуальная салфетка, температурный лист.
Порядок выполнения процедуры. 1. Во избежание кожных аллергических реакций при контакте с хлорамином Б после дезинфекции термометр нужно ополоснуть проточной водой. 2. Тщательно вытереть термометр и встряхнуть его для снижения ртутного столбика до отметки ниже 35 °C. 3. Согнуть ногу ребенка в тазобедренном и коленном суставах таким образом, чтобы термометр удерживался в области паховой складки. 4. Измерять температуру в течение 5 мин. 5. Извлечь термометр, запомнить полученный результат. 6. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °C. 7. Поместить термометр в ёмкость с дезинфицирующим раствором. 8. Отметить результат в температурном листе с указанием места измерения («в паховой складке»).
Регистрация результатов термометрии Измеренную температуру тела необходимо зафиксировать в журнале учёта на посту медицинской сестры, а также в температурном листе истории болезни пациента.
В
температурный лист, предназначенный
для ежедневного контроля за состоянием
больного, заносят данные термометрии,
а также результаты измерения ЧДД в
цифровом виде, пульса и АД, массы тела
(каждые 7-10 дней), количества выпитой за
сутки жидкости и количества выделенной
за сутки мочи (в миллилитрах), а также
наличие стула (знаком «+»).
На
температурном листе по оси абсцисс (по
горизонтали) отмечают дни, каждый из
которых разделён на два столбика - «у»
(утро) и «в» (вечер). По оси ординат (по
вертикали) имеется несколько шкал - для
температурной кривой («Т»), кривой пульса
(«П») и АД («АД»). В шкале «Т» каждое
деление сетки по оси ординат составляет
0,2 °C. Температуру тела отмечают точками
(синим или чёрным цветом), после соединения
которых прямыми линиями получается так
называемая температурная кривая. Её
тип имеет диагностическое значение при
ряде заболеваний.
Кроме графической
регистрации температуры тела, на
температурном листе строят кривые
изменения пульса (отмечают красным
цветом) и вертикальными столбиками
красным цветом отображают АД.
У
здорового человека температура тела
может колебаться от 36 до 37 °C,
причём утром она обычно ниже, вечером
- выше. Обычные физиологические колебания
температуры тела в течение дня составляют
0,1-0,6 °C.
Возрастные особенности температуры -
у детей она несколько выше, у пожилых и
истощённых лиц отмечают снижение
температуры тела, поэтому иногда даже
тяжёлое воспалительное заболевание
(например, воспаление лёгких) у таких
больных может протекать с нормальной
температурой тела.
Температурные
кривые — графическое изображение
колебаний температуры при каждодневном
измерении. Температурные кривые дают
наглядное представление о характере
лихорадки (см.), имеют нередко существенное
диагностическое и прогностическое
значение.
Виды кривых позволяют
выделить следующие типы
лихорадки.
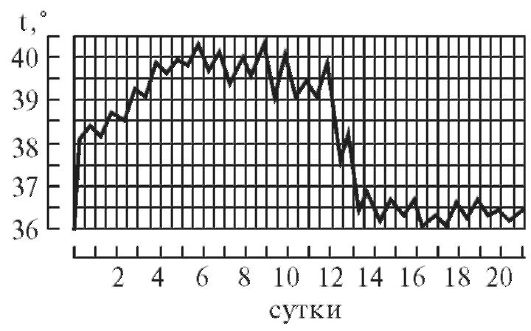
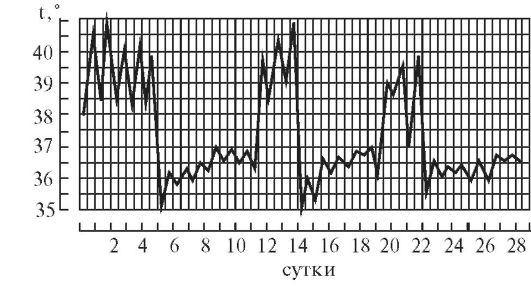
1.
При постоянной лихорадке (febris continua)
температура тела обычно высокая, в
пределах 39°, держится в течение нескольких
дней или недель с колебаниями в пределах
1°.Утром ниже чем вечером, до нормы не
отпускается. Встречается при острых
инфекционных заболеваниях: сыпной
тиф,
крупозная пневмония и др. (рис. 1).
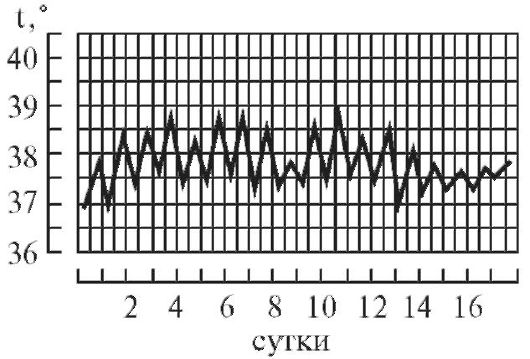
 2.
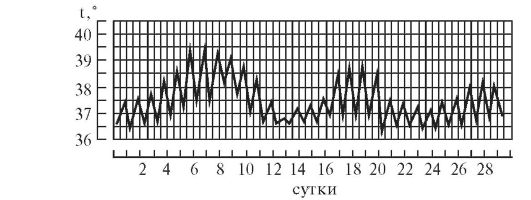
Послабляющая, или ремиттирующая,
лихорадка (febris remittens)
характеризуется значительными суточными
колебаниями температуры тела (до 2° и
даже до 3), утром ниже, чем вечером, до
нормы не отпускается, встречается при
гнойных заболеваниях (рис. 2).
2.
Послабляющая, или ремиттирующая,
лихорадка (febris remittens)
характеризуется значительными суточными
колебаниями температуры тела (до 2° и
даже до 3), утром ниже, чем вечером, до
нормы не отпускается, встречается при
гнойных заболеваниях (рис. 2).
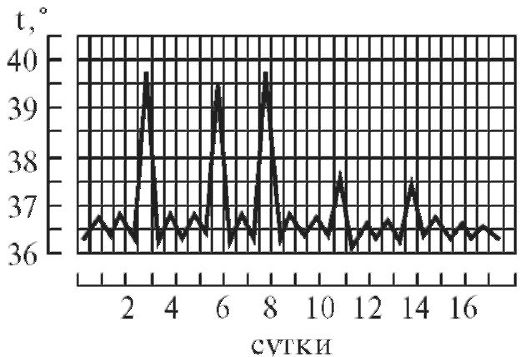
 3.
Перемежающаяся, или интермиттирующая,
лихорадка (febris intermittens) характеризуется
резким подъемом температуры тела до
39—40° и больше и спадом в короткий срок
до нормальных и даже субнормальных
цифр; через 3-4 дня такой же подъем и спад
повторяются. Характерна для малярии
(рис. 3)
.
3.
Перемежающаяся, или интермиттирующая,
лихорадка (febris intermittens) характеризуется
резким подъемом температуры тела до
39—40° и больше и спадом в короткий срок
до нормальных и даже субнормальных
цифр; через 3-4 дня такой же подъем и спад
повторяются. Характерна для малярии
(рис. 3)
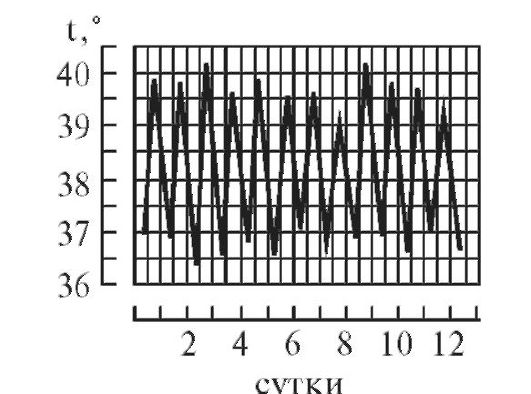
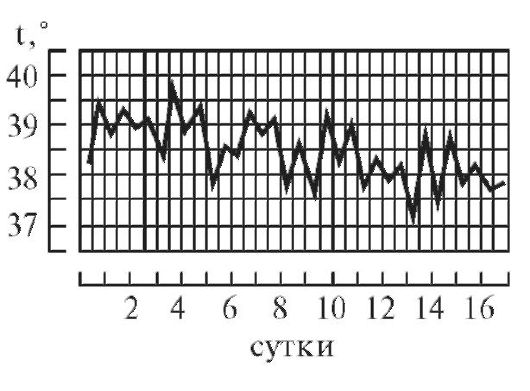
. 4.
Гектическая, или истощающая, лихорадка
(febris hectica)
характеризуется большими суточными
колебаниями температуры тела (свыше 3°
и до 5°) и резким падением ее до нормальных
и субнормальных цифр, причем колебания
температуры большие, чем при ремиттирующей
лихорадке; наблюдается при септических
состояниях и тяжелых формах туберкулеза
(рис. 4)
.
4.
Гектическая, или истощающая, лихорадка
(febris hectica)
характеризуется большими суточными
колебаниями температуры тела (свыше 3°
и до 5°) и резким падением ее до нормальных
и субнормальных цифр, причем колебания
температуры большие, чем при ремиттирующей
лихорадке; наблюдается при септических
состояниях и тяжелых формах туберкулеза
(рис. 4)
. 5.
Возвратная лихорадка (febris recurrens).
Температура тела повышается сразу до
высоких цифр, держится на этих значениях
несколько дней, снижается затем до
нормы. Через некоторое время лихорадка
возвращается и вновь сменяется
ремессией (лихорадочных
приступов бывает несколько, до 4—5).
Такой тип лихорадки
характерен для некоторых спирохетозов (возвратный
тиф и
др.) (рис. 5)
.
5.
Возвратная лихорадка (febris recurrens).
Температура тела повышается сразу до
высоких цифр, держится на этих значениях
несколько дней, снижается затем до
нормы. Через некоторое время лихорадка
возвращается и вновь сменяется
ремессией (лихорадочных
приступов бывает несколько, до 4—5).
Такой тип лихорадки
характерен для некоторых спирохетозов (возвратный
тиф и
др.) (рис. 5)
.
 6.
Волнообразная лихорадка (febris undulans).
Постепенное изо дня в день повышение
температуры с аналогичным характером
снижения. Может быть несколько волн
подъема и снижения температуры, отличается
от возвратной лихорадки постепенным
нарастанием и спадением температуры.
Встречается при бруцеллезе и
некоторых других заболеваниях (рис. 6).
6.
Волнообразная лихорадка (febris undulans).
Постепенное изо дня в день повышение
температуры с аналогичным характером
снижения. Может быть несколько волн
подъема и снижения температуры, отличается
от возвратной лихорадки постепенным
нарастанием и спадением температуры.
Встречается при бруцеллезе и
некоторых других заболеваниях (рис. 6).
 7.
Извращенная лихорадка (febris in versa).
Утренняя температура выше вечерней,
встречается при туберкулезе,
затяжном сепсисе,
прогностически неблагоприя
7.
Извращенная лихорадка (febris in versa).
Утренняя температура выше вечерней,
встречается при туберкулезе,
затяжном сепсисе,
прогностически неблагоприя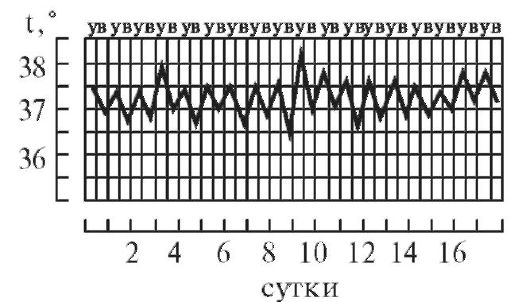 8.
Неправильная лихорадка (febris
irregularis)
встречается наиболее часто. Суточные
колебания температуры тела разнообразны,
длительность не определяется. Наблюдается
при ревматизме,
пневмониях, дизентерии, гриппе (рис.
7).
8.
Неправильная лихорадка (febris
irregularis)
встречается наиболее часто. Суточные
колебания температуры тела разнообразны,
длительность не определяется. Наблюдается
при ревматизме,
пневмониях, дизентерии, гриппе (рис.
7).
 По
температурным кривым различают 3 периода
лихорадки.
1. Начальный период,
или стадия нарастания температуры
(stadium incrementi). В зависимости от характера
заболевания этот период может быть
очень коротким и измеряться часами,
обычно сопровождаясь ознобом (например,
при малярии, крупозной пневмонии),
или растягиваться на продолжительный
срок до нескольких дней (например, при
брюшном тифе).
2. Стадия разгара
лихорадки (fastigium или acme). Длится от
нескольких часов до многих дней.
3.
Стадия снижения температуры. Быстрое
падение температуры называется кризисом
(малярия, крупозное воспаление легких,
сыпной тиф; рис. 8); постепенное снижение
называется лизисом (брюшной
тиф и
др.; рис. 9).
По
температурным кривым различают 3 периода
лихорадки.
1. Начальный период,
или стадия нарастания температуры
(stadium incrementi). В зависимости от характера
заболевания этот период может быть
очень коротким и измеряться часами,
обычно сопровождаясь ознобом (например,
при малярии, крупозной пневмонии),
или растягиваться на продолжительный
срок до нескольких дней (например, при
брюшном тифе).
2. Стадия разгара
лихорадки (fastigium или acme). Длится от
нескольких часов до многих дней.
3.
Стадия снижения температуры. Быстрое
падение температуры называется кризисом
(малярия, крупозное воспаление легких,
сыпной тиф; рис. 8); постепенное снижение
называется лизисом (брюшной
тиф и
др.; рис. 9).
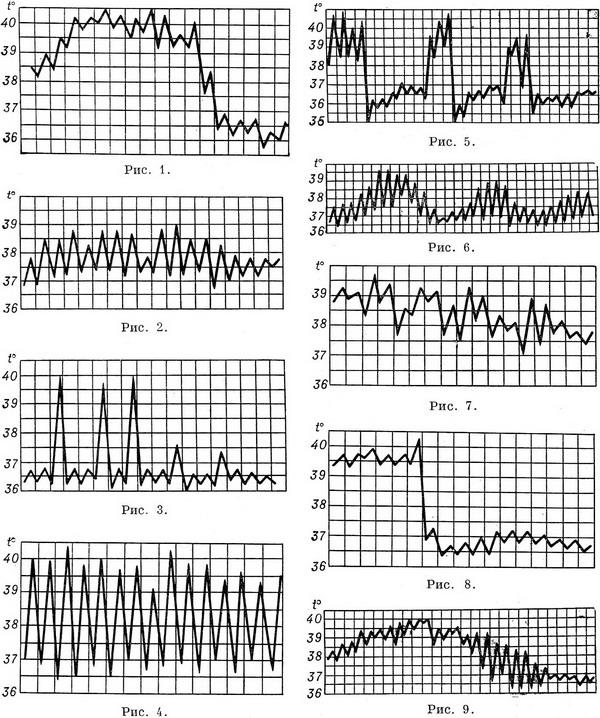
Рис 1—9. Различные виды температурных кривых. Рис 1—7 Лихорадки: рис. 1 — постоянная; рис. 2 — послабляющая; рис. 3— перемежающаяся; рис. 4. — гектическая; рис. 5 — возвратная; рис 6 - волнообразная; рис. 7 — неправильная. Рис. 8. Кризис. Рис. 9. Лизис.
7. Оформление истории болезни. Основные ее разделы. Основные пункты расспроса анамнеза жизни. История болезни - это документы установленной формы, в котором лечащими врачами ведется запись истории болезни, регистрация результатов лечебных, диагностических, профилактических, реабилитационных, санитарно-гигиенических и других мероприятий. Она позволяет обобщать и анализировать данную информацию. Медицинская документация является учетной и отчетной, её держателем выступают медицинские учреждения, следовательно, врачи медицинских учреждений несут ответственность за неправильное оформление соответствующих документов.
Оформление истории болезни проводится по установленной форме на специальном унифицированном бланке, состоящем из титульного листа (для анкетных данных) и вкладных листов (для записей дневника и результатов различных исследований) История болезни является юридическим документом, в котором четко протоколируются все действия медработников по оказанию больному диагностической и лечебной помощи, своевременность, объем, обоснованность и правильность всех лечебнодиагностических мероприятий. Юридическое значение история болезни имеет в случаях смерти в лечебных учреждениях от насильственных воздействий (механические травмы, отравления); при наличии у пострадавшего повреждений с различной степенью их вреда здоровью; при возбуждении уголовных дел против медработников по жалобам больных или их родственников о неправильной диагностике или лечении заболеваний или травм; в гражданских делах о возмещении морального и физического вреда, причиненного здоровью (например, при производственных травмах, при дефектах медицинской помощи).
Схема истории болезни 1. Паспортная часть 1.ФИО больного 2.Возраст, дата рождения 3.Место жительства 4.Место работы, должность 5.Дата поступления 6.Кем был направлен 7.Диагноз, с которым больной был направлен в стационар 8. Клинический диагноз (основное заболевание, осложнения, сопутствующие заболевания) 2. Жалобы больного (с нового листа) Перечисляются все жалобы на момент курации, указываются жалобы на момент поступления. Обратите внимание на общее самочувствие больного (слабость, головная боль, головокружение, нарушение аппетита, сна и т.д.). При этом, обязательно следует проводить дополнительный опрос, активно выясняя данные об изменении самочувствия, и с чем больной их связывает. 3. АНАМНЕЗ БОЛЕЗНИ При расспросе о развитии самой болезни (anamnesis morbi) нужно получить точные ответы на следующие вопросы: 1) когда началось заболевание; 2) как оно началось; 3) как оно протекало; 4) какие проводились исследования, их результаты; 5) какое проводилось лечение и какова его эффективность. В процессе такого подробного расспроса нередко вырисовывается общее представление о болезни. История настоящего заболевания должна отражать развитие болезни от ее начала до настоящего момента. Сначала необходимо выяснить общее состояние здоровья перед возникновением болезни и постараться установить причины, ее вызвавшие. Подробно расспрашивают о первых признаках болезни, а затем в хронологической последовательности выясняют ее динамику, наличие рецидивов или обострений, периодов ремиссии, их длительность. Если в период обострения больной подвергался обследованию, нужно выяснить его результаты. При этом не следует побуждать больного к подробным описаниям посещений им различных лечебных учреждений, а выяснить лишь основные методы и результаты проведенных ранее исследований. Необходимо выяснить, чем лечили ранее больного (терапия сердечными гликозидами, сосудорасширяющими, мочегонными средствами, антибиотиками, гормонами и др.) и каковы результаты лечения. Наконец, нужно установить мотивы настоящей госпитализации (обострение болезни, уточнение диагноза и др.) или обращения к врачу. 4. АНАМНЕЗ ЖИЗНИ Общебиографические данные: место рождения, какие роды выясняют возраст родителей больного при его рождении, родился ли он в срок, каким по счету ребенком был в семье, вскармливался грудью или искусственно, когда начал ходить, говорить, не было ли в детстве явных признаков рахита , расспрашивают об общих условиях его жизни в детстве и юности (местность, семейные обстоятельства, жилищные условия, питание); следует выяснить также особенности его развития в эти периоды, не отставал ли он от сверстников в физическом или умственном отношении, как учился. Выясняют время наступления половой зрелости, ее влияние на общее состояние. У женщин нужно узнать число бе¬ременностей, родов, их течение, наличие абортов и их осложнений. Жилищно-бытовые условия: отдельная квартира или общежитие, ком¬ната в подвале, полуподвале, санитарные условия и т. д. семейное положение. Трудовой анамнез: начало трудовой деятельности, профессия, её перемены, условия труда, производственные травмы, участие в войне. Жилищно-бытовые условия в различные периоды жизни больного, состав семьи. Питание: режим, регулярность, разнообразие, калорийность и т.д. Перенесенные заболевания, травмы, операции, ранения, венерические заболевания, с описанием тяжести и продолжительности болезни, осложнения. Лечение, всевозможные вмешательства, контакт с больными. Условия труда: Неблагоприятные условия и вредности также могут способствовать воз-никновению ряда заболеваний. Перенесенные заболевания: Необходимо также установить, какие болезни перенес больной до последнего заболевания. Эпидемиологический анамнез: контакты с инфекционными больными. Вредные привычки. Семейный анамнез и наследственность: (родители, братья, сестры, дети – их состояние здоровье, причины смерти). Аллергологический анамнез: наличие аллергических реакций у больного, его родственников и детей 5. Объективный статус
6. Опрос по системам и органам 7. Предварительный диагноз и его обоснование Предварительный диагноз ставится на основании жалоб, данных анамнеза заболевания, анамнеза жизни и результатов физикального обследования. Необходимо использовать лишь типичные для этого заболевания проявления и признаки, обобщая их. При этом недопустимо повторное, последовательное изложение анамнеза и других данных. Следует на первое место поставить наиболее вероятное заболевание у данного больного и указать другие сходные заболевания, для исключения которых необходимы дополнительные исследования. 8. План обследования Включает в себя назначения общеклинических, биохимических и специальных исследований (иммунологических, инструментальных), обеспечивающих диагностику предполагаемого заболевания и дифференциальную диагностику по вышеуказанному в примере ряду заболеваний. 9. План лечения При поступлении больного в крайне тяжелом состоянии на первый план выступает оказание неотложной помощи. Лечение планируется и обосновывается по основному и сопутствующему заболеваниям. Лечение должно быть комплексным, полным, при этом следует избегать полипрагмазии. Плановое лечение должно быть комплексным, включающим диетотерапию, организацию лечебно-охранительного режима, этиотропную, патогенетическую, симптоматическую терапию с индивидуальным подходом (назначаемые медикаментозные средства выписываются по общепринятым методикам на латинском языке, с указанием дозы и сигнатуры). Любые сокращения, в том числе и в названии препаратов, в историиболезни не допускаются 10. Результаты лабораторных данных и дополнительныхметодов исследования
Указываются результаты всех дополнительных и обязательных лабораторных и инструментальных методов исследования, а также заключения специалистов-консультантов. Интерпретация результатов. Фиксируются в хронологической последовательности. 11. Дневники динамического наблюдения за больным
Дневник - это ежедневное наблюдение врача за течением основных проявлений болезненного процесса и данных профессионального осмысления лечащим врачом происходящего в состоянии больного, полученных вспомогательных лабораторно-инструментальных данных. 12. Клинический диагноз и его обоснование 13. Дифференциальный диагноз 14. Эпикриз
8. Общий осмотр больного, правила и техника. Оценка сознания, положения больного. Оценка телосложения.
ОБЩИЙ ОСМОТР
Общий осмотр (inspectio) больного как диагностический метод сохранил свое значение для врача любой специальности, несмотря на все увеличивающееся количество инструментальных и лабораторных методов исследования. С помощью осмотра можно не только составить общее представление о состоянии организма больного в целом, но и поставить правильный диагноз «с первого взгляда» (акромегалия, тиреотоксический зоб и др.). Патологические признаки, обнаруженные при осмотре пациента, оказывают существенную помощь в собирании анамнеза и проведении дальнейших исследований.
Правила осмотра. Для того чтобы полностью использовать все возможности осмотра, необходимо соблюдать определенные правила, касающиеся освещения, при котором он осуществляется, техники и плана его проведения.
Освещение. Осмотр лучше всего производить при дневном освещении либо при лампах дневного света, так как при обычном электрическом освещении невозможно обнаружить желтушное окрашивание кожи и склер. Помимо прямого освещения, выявляющего весь контур тела и составные его части, следует применять и боковое освещение, которое позволяет обнаружить различные пульсации на поверхности тела (верхушечный толчок сердца), дыхательные движения грудной клетки, перистальтику желудка и кишечника.
Техника осмотра. Последовательно обнажая тело больного, производят осмотр его при прямом и боковом освещении. Осмотр туловища и грудной клетки лучше проводить в вертикальном положении обследуемого; живот следует осматривать в вертикальном и горизонтальном положении. Осмотр должен быть систематичным. При несоблюдении плана осмотра можно пропустить важнейшие признаки, дающие ключ к диагностике, — «печеночные ладони», сосудистые «звездочки» при циррозе печени и др.
Вначале производят общий осмотр, позволяющий выявить симптомы общего значения, а затем участков тела по областям: голова, лицо, шея, туловище, конечности, кожа, кости, суставы, слизистые оболочки, волосяной покров. Общее состояние больного, как указывалось выше, характеризуют следующие признаки: состояние сознания и психический облик больного, его положение и телосложение.
Оценка состояния сознания. Оно может быть как ясным, так и нарушенным. В зависимости от степени расстройства сознания различают следующие его виды.
Ступорозное состояние (stupor) — состояние оглушения. Больной плохо ориентируется в окружающей обстановке, на вопросы отвечает с запозданием. Подобное состояние наблюдается при контузиях, некоторых отравлениях.
Сопорозное состояние (sopor), или спячка, из которой больной выходит на короткое время при громком оклике или тормошении. Рефлексы сохранены. Подобное состояние может наблюдаться при инфекционных заболеваниях, в начальной стадии острой уремии.
Коматозное состояние (coma) — бессознательное состояние, характеризующееся полным отсутствием реакции на внешние раздражители, отсутствием рефлексов и расстройством жизненно важных функций. Причины, вызывающие появление коматозного состояния, разнообразны, но потеря сознания при коме любой этиологии связана с нарушением деятельности коры большого мозга, вызванным рядом факторов. Среди них ведущее место принадлежит расстройству кровообращения в большом мозге и аноксии. Большое значение имеют также отек мозга и его оболочек, повышение внутричерепного давления, влияние на ткань мозга токсичных веществ, обменные и гормональные расстройства, а также нарушение водно-солевого равновесия и кислотно-основного состояния (КОС). Кома может наступить внезапно либо развиваться постепенно, проходя различные стадии нарушения сознания. Весь период, предшествующий развитию полной комы, называется прекоматозным состоянием. Наиболее часто встречаются следующие виды коматозного состояния.
Алкоголъная кома (возникает при алкогольной интоксикации) — лицо цианотично, зрачки расширены, дыхание поверхностное, пульс малый, учащенный, артериальное давление низкое, запах алкоголя изо рта.
Апоплексическая кома (наблюдается при кровоизлиянии в мозг) — лицо багрово-красное, дыхание замедленное, глубокое, шумное, пульс полный, редкий.
Гипогликемическая кома может возникать при лечении сахарного диабета инсулином (см. «Сахарный диабет»).
Диабетическая (гипергликемическая) кома наблюдается при декомпенсированном (нелеченом) сахарном диабете (см. «Сахарный диабет»).
Печеночная кома развивается при острой или подострой дистрофии печени, в конечном периоде цирроза печени (см. «Цирроз печени», «Печеночная недостаточность»).
Уремическая кома возникает при острых токсических поражениях и в конечном периоде различных хронических заболеваний почек (см. «Почечная недостаточность»).
Эпилептическая кома (наблюдается при эпилепсии — неврологическом заболевании)— лицо цианотично, клонические и тонические судороги, прикус языка. Непроизвольное мочеиспускание, дефекация. Пульс учащен, глазные яблоки отведены в сторону, зрачки широкие, дыхание хриплое.
В других случаях могут встретиться так называемые ирритативные расстройства сознания, выражающиеся возбуждением центральной нервной системы,— галлюцинации, бред (буйный — при алкогольном опьянении, при пневмонии, особенно у алкоголиков, тихий — при заболевании тифом и др.).
Осмотр может дать представление и о других нарушениях психического состояния больного (подавленность, апатия).
Оценка положения больного. Может быть активным, пассивным и вынужденным.
Активное положение свойственно больным со сравнительно легкими заболеваниями либо в начальной стадии тяжелых заболеваний. Больной легко изменяет свое положение в зависимости от обстоятельств. Однако следует иметь в виду, что излишне осторожные либо мнительные больные часто ложатся в постель без назначения врача, считая себя при появлении даже незначительных неприятных ощущений серьезно больными.
Пассивное положение наблюдается при бессознательном состоянии больного и, реже, в случаях крайней слабости. Больные неподвижны, голова и конечности свешиваются в силу их тяжести, тело сползает с подушек к ножному концу кровати.
Вынужденное положение больной принимает для ослабления или прекращения имеющихся у него болезненных ощущений (боль, кашель, одышка). Например, вынужденное сидячее положение (ортопноэ) уменьшает тяжесть одышки при недостаточности кровообращения. Ослабление одышки связано в этом случае с уменьшением массы циркулирующей крови (депонирование части крови в венах нижних конечностей) и улучшением кровообращения в головном мозге. При сухом плеврите, абсцессе легкого, бронхоэктазах больной предпочитает лежать на больном боку. Уменьшение болей при сухом плеврите связано с ограничением движения плевральных листков в положении лежа на больной стороне; при абсцессе легкого и бронхоэктазах лежание на здоровом боку вызывает усиление кашля в связи с попаданием содержимого полости (мокрота, гной) в бронхиальное дерево. В случае перелома ребер пациент, наоборот, лежит на здоровом боку, так как прижатие больной стороны к койке усиливает боли. Положение на боку с запрокинутой головой и приведенными к животу согнутыми в коленных суставах ногами наблюдается при цереброспинальном менингите. Вынужденное положение стоя отмечается в случаях приступов так называемой перемежающейся хромоты и стенокардии. Во время приступа бронхиальной астмы больной стоит или сидит, крепко опираясь руками в край стола или стула со слегка наклоненной вперед верхней половиной туловища. В таком положении лучше мобилизуются вспомогательные дыхательные мышцы. Положение лежа на спине встречается при сильных болях в животе (острый аппендицит, прободная язва желудка или двенадцатиперстной кишки). Вынужденное положение лежа на животе характерно для больных, страдающих опухолью поджелудочной железы, язвенной болезнью (при локализации язвы на задней стенке желудка). При этом положении уменьшается давление железы на чревное («солнечное») сплетение.
Оценка телосложения. В понятие «телосложение» (habitus) входят конституция, рост и масса тела больного.
Конституция (от лат. constitutio — устройство, сложение) — совокупность функциональных и морфологических особенностей организма, сложившихся на основе наследственных и приобретенных свойств, определяющая его реакции на воздействие эндо- и экзогенных факторов. В России распространена классификация конституции человека М. В. Черноруцкого, согласно которой различают три типа: астенический, гиперстенический и нормостенический.
Астенический тип характеризуется значительным преобладанием продольных размеров тела над поперечными, конечностей — над туловищем, грудной клетки — над животом. Сердце и паренхиматозные органы у астеника относительно малых размеров, легкие удлинены, кишечник короткий, брыжейка длинная, диафрагма расположена низко. Артериальное давление часто несколько снижено, уменьшены секреция и перистальтика желудка, всасывательная способность кишечника, содержание гемоглобина крови, а также число эритроцитов, уровень холестерина, кальция, мочевой кислоты, глюкозы. Отмечаются гипофункция надпочечников и половых желез, гиперфункция щитовидной железы и гипофиза.
Гиперстенический тип характеризуется относительным преобладанием поперечных размеров тела (по сравнению с нормостенической конституцией). Туловище относительно длинное, конечности короткие, живот значительных размеров, диафрагма стоит высоко. Все внутренние органы, за исключением легких, относительно больших размеров, чем у астеников. Кишечник более длинный, толстостенный и емкий. Лицам гиперстенического типа свойственны более высокое артериальное давление, большее содержание в крови гемоглобина, эритроцитов и холестерина, гипермоторика и гиперсекреция желудка. Секреторная и всасывающая функции кишечника высокие. Часто наблюдаются гипофункция щитовидной железы, некоторое усиление функции половых желез и надпочечников.
Нормостенический тип отличается пропорциональностью телосложения и занимает промежуточное положение между астеническим и гиперстеническим.
По осанке больного, его манере держаться во многих случаях можно сделать заключение об общем тонусе, степени развития мышц, а также профессии и привычках. Большинство физически тяжелобольных или психически угнетенных и подавленных субъектов обычно бывают сгорбленными. Прямая осанка, бодрая походка, свободные, непринужденные движения указывают на хорошее состояние организма. Специфическая походка наблюдается при некоторых заболеваниях нервной системы (гемиплегия, ишиас и др.). Хирургические заболевания и ревматические поражения костей и суставов, нарушения кровообращения в нижних конечностях затрудняют и изменяют походку. Характерна так называемая утиная походка при остеомаляции и врожденных вывихах бедра.
При общем осмотре врач прежде всего должен фиксировать внимание на открытых частях тела пациента — голове, лице, шее.
