
- •Причины
- •Гематогенный остеомиелит
- •Посттравматический остеомиелит.
- •Послеоперационный остеомиелит.
- •Классификация послеоперационного остеомиелита
- •Огнестрельный остеомиелит.
- •Консервативное лечение остеомиелита.
- •Хирургическое лечение хронического остеомиелита
- •Подготовка к операции и обезболивание
- •2% Раствор пентамина (25—50 мг) или 10 мл 2,4% раствора эуфилина.
- •Оперативные доступы и хирургическая обработка очага остеомиелита
- •Замещение костной полости «пломбами».
- •Мышечная пластика.
- •Кожная пластика.
- •Кожно-мышечная пластика.
- •1. Местная кожно-мышечная пластика:
- •Замещение гнойных костных полостей свежей аутокостью.
- •Ных осложнений.
 ОСТЕОМИЕЛИТ.
ОСТЕОМИЕЛИТ.
ВВЕДЕНИЕ
Проблема остеомиелита, как и злокачественных опухолей, относится к разряду вечных проблем человечества. Пока существуют человек и гноеродные микроорганизмы, это заболевание будет нарушать человеческую жизнь.
В далеком прошлом, как подтвердили исследования Д. Г. Рохлиным костной системы людей, живших 1,5 тысячи лет назад, сохранились следы перенесенного остеомиелита, преимущественно костей нижних конечностей. Признаки остеомиелита были найдены у египетских мумий, возраст которых составляет более 3000 лет. Это заболевание знал и лечил Гиппократ. У славян нередко возникали фантастические представления о происхождении гематогенного остеомиелита, который в народе получал различные названия: «волос», «антонов огонь» и «костоеда».
Воспалительная сущность остеомиелита эндогенного происхождения была установлена в 1831 г. Рейно, который ввел в практику термин «остеомиелит». Термин "остеомиелит" (греч. osteon - кость, myelo - костный мозг) означает воспаление костного мозга, хотя с самого начала под ним подразумевали воспаление всей кости. В дальнейшем A.Nelaton (1834) добавил определение "эссенциальный", подчеркивая первичное, а не только травматическое происхождение остеомиелита. Однако только Ланнелонг в 1879 г. подробно описал клиническую картину острого и хронического остеомиелита. Обнаружение при остеомиелите кокковой флоры позволило Л. Пастеру провести аналогию заболевания костей с гнойниками кожи и назвать остеомиелит «фурункулом костного мозга» (Гринев М. В., 1969]. Т. П. Краснобаев показал, что 75% случаев острого гематогенного остеомиелита приходится на детский возраст (особенно после 3 лет), чаще у мальчиков, и заболевание развивается или в направлении разрушения, некроза и отторжения, или в направлении реактивного воспаления с преобладанием репаративного и остеобластического процесса. Теории патогенеза этой формы остеомиелита создавались А. А. Бобровым (1889), Э. Лексером (1894), С. М. Дерижановым (1940), М. С. Венгеровским (1964) и др.
Вопросами диагностики, клинической картины и лечения гематогенного остеомиелита занимались многие отечественные и зарубежные ученые-хирурги.
Только дилетанты считают, что с нашими костями ничего хуже перелома произойти не может. Как же сильно они заблуждаются! Болезнь со сложным названием "остеомиелит" - гораздо серьезнее и страшнее. Болезнетворная инфекция проникает внутрь кости и там начинает вести свою подрывную работу, в результате на месте ее внедрения образуется воспалительный очаг. При этом поражается и костный мозг, и сама кость.
Причины
Остеомиелит чаще всего вызывают следующие бактерии: стрептококк, стафилококк, сальмонелла и кишечная палочка. Реже воспаление кости может возникать, как осложнение туберкулеза, сифилиса, проказы и некоторых других заболеваний. Для того, чтобы попасть в кость, у бактерий существует всего два пути: внутренний и наружный. В первом случае инфекция переносится вместе с током крови из отдаленного болезнетворного очага (гематогенный остеомиелит). Это может произойти при кариесе, гайморите, ангине и т.п. Во втором - пусковым механизмом служат травмы. Инфекция проникает в кость при открытых переломах, огнестрельных ранениях и нестерильных хирургических операциях (травматический остеомиелит).
В начальной стадии эти два вида костного воспаления совершенно различны как по происхождению, так и по проявлениям. Однако в поздних фазах ёотличия постепенно сглаживаются, поэтому они носят общее название.
Гематогенный остеомиелит чаще встречается у детей и подростков мужского пола. Процесс обычно локализуется в бедренной и большеберцовой костях и реже во всех остальных. Из первичного очага (фурункулы, карбункулы, панариции, флегмоны, абсцессы, рожа, инфицированные ссадины и раны, кариозные зубы, тонзиллиты, хронические воспалительные процессы в придаточных полостях носа и уха и др.) микробы попадают в костный мозг через ток крови и вызывают воспаление. Различают следующие факторы, влияющие на развитие остеомиелита: 1) анатомо-физиологические, 2) биологические и иммунобиологические, 3) предрасполагающие.
Предложена многоаспектная классификация, в которой выделены рубрики: 1) этиология; 2) клинические формы; 3) стадийность и фазность воспаления; 4) локализация и морфологические формы поражения; 5) осложнения и последствия. В свою очередь в каждой рубрике предусмотрены подрубрики, что позволяет всесторонне охарактеризовать больного.
В проведении этиотропного лечения заболевания большое значение имеет идентификация возбудителя. Не менее важно выделить его клинические формы, стадии и фазы.
Местная, или очаговая, форма чаще встречается у старшего возраста. Протекает с проявлениями локального гнойного процесса. Общее состояние страдает мало. Температура в пределах 37-38оС.
Генерализованная форма развивается при недостаточности реактивности организма и высокой вирулентности микрофлоры. Она начинается остро, с озноба и повышения температуры до 39-40оС. Отмечаются боли в пораженной конечности, ограничение ее функции, интоксикация, общая слабость. Нередко заболевание осложняется развитием множественных гнойных очагов в костях, легких и других органах. У ряда больных деструктивный процесс с самого начала приобретает злокачественное течение и характеризуется высокой температурой (40-41оС), которая держится постоянно и сопровождается тяжелейшей интоксикацией (помрачение сознания, бред, судороги). Лицо бледно-серого цвета. Сильный, профузный пот, адинамия. Большинство больных погибают в течение 2-3 суток от септического шока. Процесс протекает так бурно, что местные признаки не успевают развиться, и даже при аутопсии иногда не обнаруживают первичный гнойно-септический очаг. Злокачественное течение наблюдается редко: от 0,4% (Н.Стрелков, 1999) до 2,9% (К.Ормантаев и Т.Султанбаев, 1979). Фактически единство описанных Т. Краснобаевым септической и токсической форм и редкость последней из них позволяют объединить эти формы одной подрубрикой - генерализованная форма, что облегчает унификацию лечебного процесса и оценку его результатов.
Термины "стадия" и "фаза" близки по значению, и в литературе их нередко используют как синонимы. Однако мы первым термином характеризуем родовой признак, охватывающий более широкий период времени, вторым - видовой, то есть меньший временной интервал. Исходя из этого, в классификации остеомиелита различаем три стадии (острая, подострая, хроническая) и две-три фазы в каждой стадии.
Острая стадия отличается прогрессированием патологического процесса и продолжается около 2-4 недель. Затем наступает подострая стадия, которая предшествует выздоровлению больного или переходит в хроническую. Интрамедуллярная фаза - это фаза, при которой воспаление локализуется в костном мозгу.
Распространение гнойного процесса из костномозговой полости в костную ткань означает переход его в экстрамедуллярную фазу.
Первая из них свидетельствует о начале заболевания (флегмона костного мозга) и своевременной диагностике, вторая - о процессе, распространившемся за пределы отграниченной полости и вовлечении в него параоссальных тканей, запущенности болезни и поздней ее диагностике.
В подострой стадии (от 2 недель и более) патологический процесс, приостановившись в прогрессировании, имеет тенденцию к полному обратному развитию (фаза выздоровления) или переходу в хроническую стадию (фаза продолжающегося процесса).
Хроническая стадия, начинающаяся через 2-3 месяца с момента заболевания, не ограничивается определенным временным интервалом, и процесс, предоставленный естественному течению, может существовать десятки лет (фазы обострения, ремиссии, выздоровления).
Наиболее частым возбудителем является гноеродный золотистый стафилококк (60-80%) или стафилококк в сочетании с протеем (16,3%), синегнойной (11,4%) или кишечной (2,9%) палочкой. При продолжительном течении процесса "лидер" инфекции часто меняется. Для объяснения генеза ОГО были предложены различные теории: сосудистая, или эмболическая (Е.Лексер, 1984), аллергическая (С. Дерижанов, 1937-1940), нервно-рефлекторная (Н.Еланский, 1954) и др., которые имеют историческое значение.
Принято выделять гематогенный, посттравматический, послеоперационный и огнестрельный остеомиелит острые и хронические их формы.
Остеомиелит острый. Вызывается чаще стафилококками, попадающими в костномозговую полость с током из другого какого-либо гнойного очага или через открытые повреждения (ссадины, царапины, небольшие ранки), а также повреждения с нарушением целости надкостницы и костя (остеомиелит травматический). Развивается острый воспалительный процесс. Гной по костным каналам распространяется на надкостницу, отслаивая ее. При прорыве надкостницы гной распространяется в межмышечные пространства, вызывая флегмонозный процесс. Тромбируются, сосуды кости и наступает ее частичное омертвение. Отделившаяся мертвая кость лежит в виде инородного тела (секвестр). Из надкостницы происходит образование новой кости. Секвестр оказывается окруженным костной тканью. В результате остеомиелита может наступить патологический перелом.
Симптомы и течение. Начинается внезапно потрясающим ознобом, резким повышением температуры и тяжелым общим состоянием. Одновременно появляются резкие боля в области пораженной кости. Местное повышение температуры, небольшая отечность и резкая болезненность. Рентгенологическое исследование может указать на поражение кости через 10 — 12 дней после начала заболевания. При прорыве гноя в межмышечные промежутки заболевание принимает характер глубокой флегмоны. Осложнения: гнойное воспаление ближайших суставов и общее заражение.
В первые 1-2 дня больной отмечает общее недомогание, ломоту в конечностях, мышечные боли, головную боль. Затем появляется потрясающий озноб со стойким повышением температуры до 39*С, и выше, слабость, разбитость, головная боль, иногда рвота. Общее состояние становится тяжелым, сознание затемняется, появляется бред, симптомы раздражения мозговых оболочек, а иногда и судороги. Аппетит исчезает, язык обложен, сухой. Лицо становится бледным, глаза западают, губы и слизистые оболочки цианотичны, кожа сухая, с желтушным оттенком, тургор ее снижен. Артериальное давление понижено, тоны сердца глухие, пульс частый, слабого наполнения и, как правило, соответствует температуре. Дыхание учащенное, поверхностное. В легких иногда обнаруживаются симптомы бронхопневмонии. Печень и селезенка увеличены,
болезненны при пальпации. Иногда болезненна область почек, мочи мало, в моче белок и цилиндры. С 1-2 дня заболевания появляется строго локализованная сильная боль в пораженной конечности, носящая рвущий, сверлящий, распирающий характер. Больные, особенно дети, при малейших движениях пораженной конечностью, толчках кровати, перекладывании нередко кричат от усиления болей. Чтобы уменьшить боль, они лежат совершенно неподвижно. В связи с глубоким расположением очага важное значение в таких случаях приобретает методическая пальпация, которую необходимо проводить осторожно. Она позволяет обозначить участок наибольшей болезненности, соответсвующий центру процесса. Метод ранней диагностики - поколачивание по пятке или по локтю, что вызывает сильные боли в месте поражения. В последующие 1-2 суток местные явления выступают отчетливее. Соотвественно месту поражения появляется болезненная припухлость мягких тканей, которая быстро нарастает, умеренная краснота и отечность кожи, повышение ее температуры. Несмотря на то, что рентгенологическое исследование в этот период еще не дает никаких данных, диагноз становится довольно ясным. Припухлость конечности быстро увеличивается, начинают просвечивать расширенные вены, увеличиваются регионарные лимфатические узлы. В конце 1, 2 недели в центре болезненной и плотной припухлости начинает определяться флюктуация. При развитии межмышечной флегмоны общее состояние больного несколько улучшается, если же остается тяжелым, необходимо искать те или иные осложнения (переход процесса на близлежащий сустав, множественное поражение костей, образование пиемических очагов и др.). Без хирургического лечения межмышечная флегмона может самостоятельно вскрыться с последующим образованием свища. В более неблагоприятных случаях она прогрессирует и приводит к вторичному гнойному артриту, параартикулярной флегмоне и сепсису. Течение острого остеомиелита зависит от своевременности начатого лечения, в частности применения антибиотиков. На это указывают врачебная практика, отмечающая увеличение за последнее время "подострых" форм и значительное сокращение числа острых и септических случаев.
Причиной перехода острого остеомиелита в хронический является продолжающийся некроз инфицированного участка губчатого или компактного слоя кости. Образовавшийся секвестр является одним из основных патологоанатомических субстратов, поддерживающих реактивное воспаление окружающей костной ткани. Слабое развитие регенеративных процессов, вызванное резким нарушением питания кости и надкостницы, способствует хроническому течению. Клинические симптомы у больных, страдающих хроническим остеомиелитом при наличии свища или без него, большей частью незначительны и усиливаются только при обострении воспалительного процесса. Они возникают при ослаблении сопротивляемости организма гнездящейся в кости инфекции (травма, охлаждение, общее тяжелое заболевание и др.).
Распознавание. Рентгенологическое исследование ценно для определения локализации и протяженности очага поражения, помогает установить характер имеющихся патологоанатомических изменений. Первые рентгенологические симптомы начинают выявляться с 10-14 дня заболевания.
В ряде неясных случаев целесообразно применение томографии. При хроническом остеомиелите, протекающем с образованием свищей, важное место занимает фистулография. Она позволяет уточнить локализацию секвестра и выявить, когда обычные снимки оказываются недостаточно четкими. При фистулографии применяют контрастные вещества (йодолипол, сергозин, диодон и др.). Наиболее точно зону поражения кости удается определить методом радиоактивного сканирования с применением радиоактивного технеция, что чрезвычайно важно для решения вопроса об объеме операции.
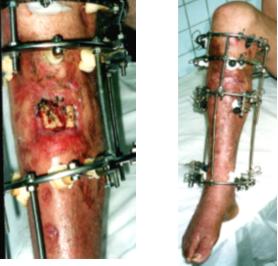
Остеомиелит хронический. При переходе в хроническую форму в кости образуются гнойные полости с секвестрами.
Симптомы и течение. Свищи с гнойным, часто ихорбзным отделяемым, идущие к кости. При введении зонда в свищ нередко ощущается шероховатая кость. На рентгеновском снимке обычно видна полость, находящиеся в ней секвестры и уплотнение кости в окружности. Свищи могут закрываться; возможны обострения болезни (рецидивирующий остеомиелит): свищи открываются вновь. Это особенно характерно для остеомиелитов после огнестрельных ранений, где рецидивы встречаются через много лет после ранения. При длительном, течении остеомиелита возможно развитие раневого истощения и поражения внутренних органов, особенно почек (амилоидоз).
Распознавание. Необходимо диференцировать хронический остеомиелит от туберкулеза костей и суставов и от сифилитического их поражения. Диагноз значительно облегчается изучением анамнеза, развития процесса и рентгеновским снимком.
