
- •Глава 20
- •Нижняя челюсть
- •Центральный верхний резец
- •Боковой верхний резец
- •Нижний клык
- •Первый верхний премоляр
- •Второй верхний премоляр
- •Первый нижний премоляр
- •Второй нижний премоляр
- •Первый верхний моляр
- •Второй верхний моляр
- •Морфологические различия временных и постоянных зубов
- •Фронтальная группа временных зубов
- •Зубы в рентгеновском изображении
- •Рентгеноанатомия верхней челюсти
- •Инволютивные изменения
- •Рентгеноанатомия височно-нижнечелюстного сустава
- •Литература
Инволютивные изменения
После 40 лет возникают инволютивные изменения зубов, костной ткани челюстей и ви-сочно-нижнечелюстного сустава, нарастающие с возрастом и обнаруживаемые при рентгенологическом исследовании.
Раньше всего выявляются инволютивные изменения зубов. Они выражаются в стирании эмали и дентина на жевательных поверхностях коренных и режущих краях передних зубов. В глубокой старости коронки зубов иногда оказываются стертыми почти до самих шеек. Одновременно со стиранием жевательной поверхности уплощаются выпуклости на боковых поверхностях смежных зубов, что ведет к увеличению пространств между ними, а также к их смещению.
На рентгенограммах в этот период выявляются укороченные коронки зубов, площадки режущих краев передних зубов, не определяются бугры коренных зубов. Зубы стоят неправильно, местами сближаясь друг с другом или образуя диастемы.
Выраженность инволютивных изменений зубов зависит от индивидуальной прочности эмали и дентина, особенностей прикуса и питания. Этим объясняется то, что время появления и интенсивность инволютивных изменений у разных людей могут варьировать. Кроме стирания эмали и дентина, инволютивные изменения проявляются в отложении заместительного дентина в полости зуба. Заместительный дентин, откладываясь на стенки полости зуба (и ко-ронковой, и корневой части), суживает полость и может вызывать ее полную облитерацию. Чаще всего это наблюдается в каналах зубов, имеющих узкий диаметр, например, в каналах нижних резцов, премоляров и щечных моляров. Уменьшающиеся в результате отложения заместительного дентина полости зубов, особенно корневой части, плохо выявляются на рентгенограммах, просвет корневого канала часто не прослеживается.
Старение в норме сопровождается потерей минеральной составляющей костей, изменением архитектоники трабекулярной кости и кристаллических свойств минеральных депозитов. Рентгенологически это проявляется диффузной повышенной прозрачностью костной ткани, крупнопетлистым костным рисунком, истончением и разрыхлением кортикальной кости. Инволютивные
изменения челюстей, в пер
вую очередь нижней, при рентгенологическом иссле-
Рис. 20.20. Инволютивные
изменения челюстно-лицевой
области.
Адентия, атрофия нижней челюсти. Тело нижней челюсти тонкое, деформировано, угол нижней челюсти сглажен, деформация головки суставного отростка.

довании отмечаются уже в возрасте 40—50 лет в виде слабо выраженного очагового остео-пороза. В следующем возрастном периоде, в 50—60 лет, на рентгенограммах отчетливо выявляется диффузный остеопороз, сопровождающийся атрофией альвеолярного края, снижением его высоты и рассасыванием межальвеолярной перегородки, что ведет к обнажению шейки и корней зубов.
Обнажение шеек зубов при инволютивных изменениях в связи с атрофией альвеолярного края прежде всего наступает в области резцов, а затем премоляров и моляров. Альвеолярный край имеет четкие ровные контуры, снижение высоты выражено достаточно равномерно на всем протяжении.
Инволютивные изменения обычно более выражены в нижней челюсти вследствие ее массивности и более активной механической функции. Остеопороз и атрофия, истончение костных балок губчатого вещества и наружного кортикального слоя снижают устойчивость нижней челюсти к функциональной нагрузке. В свою очередь, отсутствие зубов и атрофия альвеолярного отростка изменяют характер двигательной функции челюсти. Все эти факторы ведут к изменению формы нижней челюсти, она становится тонкой, искривленной, ее угол увеличивается, становится тупым, а головка суставного отростка деформируется и уменьшается в объеме. Трабекулярная кость приобретает крупнопетлистый рисунок, силовые линии, границы нижнечелюстного канала определяются менее отчетливо или не определяются. В области угла челюсти иногда может наблюдаться обызвествление мягких тканей, а также связочного аппарата, сухожилий и мышц у места их прикрепления к кости (рис. 20.20).
Инволютивные изменения со стороны челюстей особенно выражены при адентии, так как снижение нормальной функциональной нагрузки способствует преждевременному наступлению инволютивных изменений. Процесс старения зубов обычно заканчивается их выпадением, что приводит к усилению атрофических процессов в челюсти.
ВИСОЧНО НИЖНЕЧЕЛЮСТНОЙ СУСТАВ
Височно-нижнечелюстной сустав (ВНЧС) является самым сложным по своему строению у человека. Он парный и осуществляет комбинацию движений, состоящих из скольжения и вращения вокруг плавающего центра. При каждом движении нижней челюсти оба сочленения функционируют одновременно и координированно.
Нормальная анатомия височно-нижнечелюстного сустава
ВНЧС образуется головкой нижней челюсти, венчающей мыщелковый отросток, нижнечелюстной ямкой и суставным бугорком височной кости. Суставная головка имеет форму, близкую к цилиндру. Размер ее в медиолатеральном направлении около 20 мм, в переднезаднем — около 10 мм. Внутренний полюс головки расположен дистальнее наружного, продольная ось головки расположена примерно под углом 10—30 градусов к фронтальной плоскости. Головка нижней челюсти имеет губчатое строение и окаймлена по периферии тонким слоем компактной кости. На ее переднем полюсе имеется плоская крыловидная ямка, к которой прикрепляются волокна крыловидной мышцы. По наружной поверхности головки и верхней трети шейки проходит вертикально бугристость, служащая местом прикрепления мышц и связок.
483
Рис. 20.21. Сагиттальный срез через область височно-нижнечелюстного сустава.
1 — головка мыщелкового отростка нижней челюсти; 2 — суставной бугорок височной кости; 3 — передний полюс суставного диска; 4 — задний полюс суставного диска; 5 — задняя диско-челюстная связка и задняя диско-височная связка; 6 — верхняя часть наружной крыловидной мышцы; 7 — нижняя часть наружной крыловидной мышцы.

Часть шейки мыщелкового отростка входит в капсулу сустава и построена как трубчатая кость (рис. 20.21).
Суставная впадина спереди ограничивается суставным бугорком, сзади — барабанной частью височной кости, снаружи — скуловым отростком. Задний свод ямки граничит с пирамидой височной кости. Каменисто-барабанная (Глазерова) щель пересекает нижнечелюстную ямку поперек примерно посередине и таким образом делит ямку на переднюю, интракапсулярную часть, лежащую в полости сустава, и заднюю, экстракапсулярную часть, лежащую вне полости сустава. Свод суставной ямки образуется тонкой костной пластинкой, отделяющей сустав от полости черепа. Глубина суставной ямки варьирует и зависит от вида прикуса. Абсолютная глубина ее у взрослых колеблется от 7,2 до 11 мм. Суставная ямка не является функционирующим компонентом ВНЧС, поэтому в глубоких отделах ее хрящевой покров отсутствует. Он имеется только на заднем скате суставного бугорка.
Суставной бугорок образован плотным костным выступом заднего отдела скулового отростка височной кости, приспособленным для восприятия жевательного давления. При вертикальных движениях нижней челюсти суставная головка скользит по задней поверхности суставного бугорка, устанавливаясь при максимально открытом рте у основания его вершины или на вершине.
Размеры суставных площадок головки и впадины так же, как и геометрические показатели самих костных суставообразующих отделов, у подавляющего большинства взрослых людей не соответствуют друг другу. Эту инконгруэнтность в значительной степени исправляет внутрисуставной диск, изолирующий друг от друга верхнюю и нижнюю полости сустава. Диск имеет овальную форму и вогнут по верхней и нижней поверхностям. Его верхняя поверхность в значительной степени повторяет форму суставной впадины, а нижняя — суставной головки. При опускании нижней челюсти диск скользит по поверхности суставной впадины, создавая своего рода подвижную суставную впадину для головки.
Внутрисуставной диск построен из волокнистой соединительной ткани и имеет различную толщину в разных отделах: наиболее объемной является его задняя треть, а средняя и передняя либо равны друг другу, либо, чаще, передняя треть является наиболее тонкой. Эта разница в толщине обеспечивает плавность перемещения суставной головки. Задний отдел диска прочно соединяется с мощными тяжами соединительной ткани, прикрепляющимися по границе суставной ямки, так называемой биламинарной зоной, в толще которой расположено мощное сосудисто-нервное сплетение.
Диск соединяется с капсулой сустава и его костными элементами посредством серии длинных и коротких связок, которые располагаются как по периферии диска, так и у его полюсов. Часть связок имеет эластические волокна и вместе с вплетающимися в них мышечными волокнами возвращает диск в исходное положение после максимального переднего смещения, связанного с открыванием рта.
Связочный аппарат сустава состоит из внутрисуставных и внесуставных связок. Внутрисуставные связки — разновидность утолщенных отделов суставной капсулы и представлены двумя парами. Одна пара спереди и сзади прикрепляет диск к височной кости (lig. diskotemporale anterior et posterior). Вторая пара отходит от боковых краев суставного диска и прикрепляется к боковым поверхностям шейки мыщелкового отростка (lig. diskomandibulare laterale et mediale). К внесуставным связкам относятся: шилонижнечелюстная связка (lig. stylomandibulare), височно-нижнечелюстная связка (lig. temporomandibulare), клиновидно-нижнечелюстная связка (lig. sphenomandibulare).
Капсула височно-нижнечелюстного сустава свободная и довольно слабая, состоит из двух слоев — наружного фиброзного и внутреннего синовиального. Она характеризуется высокой прочностью и не рвется даже при полных вывихах суставной головки. На височной кости капсула прикрепляется к переднему краю суставного бугорка спереди и к переднему краю каменисто-барабанной щели сзади, тесно следуя на всем протяжении за суставными поверхностями. На нижней челюсти капсула прикрепляется к шейке мыщелкового отростка. Толщина суставной капсулы варьирует от 0,4 мм до 1,7 мм. Наиболее тонкие передняя и внутренние части капсулы, поэтому наиболее часто происходят вывихи суставной головки кпереди. Утолщенная задняя часть капсулы — антагонист наружной крыловидной мышцы, регулирует объем движений суставной головки и диска кпереди. В наружном слое капсулы имеется большое количество нервных окончаний. Принято считать, что вместе с нервами мышц нервы капсулы участвуют в контроле положения суставной головки, а также реагируют на болевые импульсы.
Внутренний слой суставной капсулы — синовиальная оболочка, которая представляет собой соединительную ткань, вырабатывающую синовиальную жидкость. Последняя выполняет функцию внутрисуставной смазки, питает суставной хрящ и является иммунобиологической средой. Есть предположения, что синовиальная жидкость вырабатывается в основном в заднем отделе сустава (позадидисковая подушка или биламинарная зона).
Мышцы, прикрепляющиеся к нижней челюсти и обеспечивающие функцию ВНЧС, делятся на переднюю группу опускающих нижнюю челюсть, и заднюю — поднимающих ее. Латеральная крыловидная мышца, расположенная в подвисочной ямке между обеими челюстями, имеет два брюшка — верхнее вплетается в капсулу сустава и переднюю оконечность внутрисуставного диска, а нижнее — прикрепляется к шейке мыщелкового отростка и крыловидной ямке суставной головки. Эта мышца играет особенно важную роль в движениях внутрисуставного диска и суставной головки (рис. 22.22).
При синхронном сокращении мышц задней группы происходит поднимание и сжатие челюстей, а передней — опускание нижней челюсти. При одностороннем сокращении жевательной и височной мышц, наряду с подъемом, нижняя челюсть выдвигается вперед на стороне сжатия, а при одностороннем сокращении медиальной крыловидной мышцы нижняя челюсть смещается в противоположную сторону. Одномоментное сокращение двубрюшных мышц смещает нижнюю челюсть назад, эти же мышцы вместе с нижней головкой латеральной крыловидной опускают нижнюю челюсть.
В иннервации височно-нижнечелюстного сустава принимают участие ветви ушно-височ-ного, лицевого, глубокого височного и третьей ветви тройничного нервов, а также ветви, от-
485
Рис. 20.22. Мышечный аппарат височно-нижнечелюстного сустава.
1 — masseter; 2 — temporalis; 3 — lateral pterygoid; 4 sternocleidomastoid; 5 — digastric; 6 — trapezius; 7 medial pterygoid.
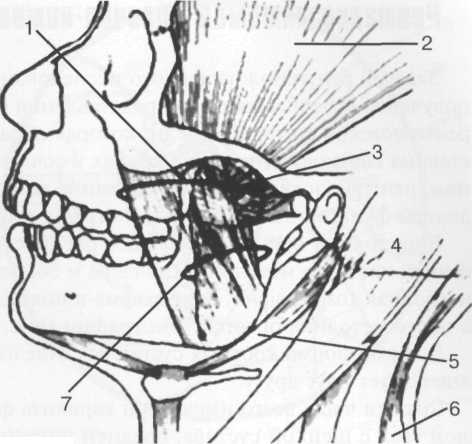
ходящие от шейного симпатического узла и пе-риваскулярных сплетений, главным образом, височной артерии. Наиболее богаты нервными элементами сосудисто-нервные сплетения би-ламинарных зон.
Функциональное созревание элементов височно-нижнечелюстных суставов начинается с момента прорезывания первых временных резцов, а перестройка тканей осуществляется в течение всей жизни человека. Суставной бугорок претерпевает сложные возрастные изменения. У новорожденных он отсутствует. Первые признаки его появляются ко времени прорезывания зубов. Развитие индивидуальных размеров и формы суставного бугорка завершается примерно к 6—7 годам. Его высота колеблется от 5 до 25 мм, в среднем 10—15 мм, при полностью сформированном постоянном прикусе. Задний скат суставного бугорка покрыт непрочным фиброзно-хрящевым покровным слоем, который с возрастом теряет хрящевые элементы и после 30 лет полностью образуется волокнами соединительной ткани.
Внутрисуставной диск также формируется полностью только при появлении функциональной нагрузки. Одновременно окончательно формируются обе lig. sphenomandibulare, прикрепляющиеся у Глазеровых щелей, натяжение которых играет важную роль при возникновении болевого синдрома. По мере старения человека и потери зубов суставная головка может менять свою форму, уплощаться. При потере моляров меняется высота и форма суставного бугорка, а также наклон головки по отношению к шейке мыщелкового отростка.
При открывании рта в височно-нижнечелюстных суставах происходит сложная комбинация движений. Вначале обе суставные головки осуществляют ротацию вокруг поперечной оси в нижнем этаже сустава, где впадиной служит нижняя поверхность внутрисуставного диска. При этом верхний полюс головки вместе с диском смещаются вентрально в верхнем этаже сустава. Центр вращения этой фазы движений находится на передневнутреннем полюсе головки. Через доли секунды внутрисуставной диск меняет свое положение и начинает смещаться вперед по задней поверхности суставного бугорка. В ходе этой сложной комбинации движений головка ротируется почти на 100 градусов, а угол скольжения диска составляет около 40 градусов.
При полном открывании рта внутрисуставной диск в норме сохраняет контакт с задними отделами суставной впадины, благодаря соединительнотканным тяжам, расположенным позади него и головки мыщелка нижней челюсти. Частично степень открывания рта ограничивается тем, что диск устанавливается впереди головки. При этом почти у 70% людей имеется так называемый физиологический подвывих в суставе, при котором с суставным бугорком контактирует только задняя треть суставной головки.
