
- •2. Первый ортопедический институт в Росссии.
- •Профилактика;
- •Организация травматологической помощи;
- •Квалифицированное и специализированное лечение.
- •Классификация травм по мкб-10
- •Лечебно-диагностическая работа
- •Планирование штатов травматологических кабинетов и пунктов
- •Организация стационарной травматолого-ортопедической помощи взрослым
- •5. Ось верхней конечности, а —норма; 6, в —вальгусное и варусное искривления.
- •Измерение длины н и ж ней и верхней конечностей.
- •Измерение амплитуды движений в суставах.
- •Анкилоз (полная неподвижность);
- •Ригидность (возможны качатсльные движения);
- •Контрактура — ограничение подвижности при сгибании (разгибательная контрактура), при разгибании (сгибательная контрактура), при отведении (приводящая контрактура).
- •Лучевые методы исследования
- •Сохранение жизни пострадавшего;
- •Устранение анатомических нарушений скелета, которые препятствуют нормальной деятельности жизненно важных органов (череп, грудная клетка, позвоночник, таз);
- •Восстановление анатомии и функции поврежденных конечностей.
- •Стержни для внутреннего остеосинтеза.
- •10 Нед, в зависимости от локализации перелома.
- •Шурупы для накостного остеосинтеза. 60
- •Реанимация при клинической смерти, а —закрытый массаж сердца; б— искусственная вентиляция легких.
- •Виды трахеотомии.
- •Новокаиновые блокады.
- •24. Составные части костной мозоли.
- •25. Переломы лопатки, а —продольный; 6 — поперечные; в —перелом шейки и акромиона.
- •31. Внутренний остеосинтез перелома ключицы, а —стержнем; б —шурупом; в — компрессирующим винтом.
- •Вывихи ключицы, а —неполный; б —полный вывих акромиального конца; в —вывих грудинного конца.
- •Шины для лечения вывиха акромиального конца ключицы.
- •По Бабичу; г —«повязка-портупея».
- •Фиксация ключично-акромиального и грудиноключичного сочленений.
- •Классификация вывихов плеча по Каплану.
- •Анестезия верхней конечности.
- •40. Схема переломов в проксимальном отделе плечевой кости.
- •41. Транспортная иммобилизация при переломах плечевой кости. А, б —повязка Дезо (1—5 — ход бинта); в —лестничная шина.
- •Типичные смещения отломков плечевой кости при диафизарных переломах на различных уровнях (а) и скелетное вытяжение за локтевой отросток при диафизарных переломах плечевой кости (б).
- •Варианты лечебной иммобилизации переломов плечевой кости.
- •48. Остеосинтез при переломе плечевой кости пластиной (а), шурупами (б) и плоскостным аппаратом (в).
- •49. Варианты ч реек ост ной фиксации отломков плечевой кости.
- •50. Варианты переломов дистального метаэпифиза плечевой кости.
- •Чрвзмыщелковый перелом.
- •61. Признак в.О. Маркса.
- •Репозиция отломков при надмыщелковых переломах плечевой кости, а —при сгибательных переломах; б —при разгибательных переломах.
- •Наружный остеосинтез мыщелков плечевой кости.
- •Внутренний остеосинтез мыщелков плечевой кости.
- •Наружный остеосинтез внутрисуставных переломов дистального конца плечевой кости.
- •57. Варианты вправления заднего вывиха предплечья.
- •58. Вывих предплечья кпереди (а) и фиксирующая повязка после вправления вывиха в локтевом
- •59. Переломы локтевого отростка и фиксация отломков при переломах локтевого отростка.
- •Локтевого отростка.
- •Транспортная иммобилизация предплечья.
- •Лечебная иммобилизация предплечья при переломах в проксимальном (а) и дистальном (б)
- •62. Лечебная иммобилизация по л.Вёлеру при диафизарных переломах костей предплечья.
- •66. Внутренний остеосинтез обеих костей предплечья, а — состояние отломков до фиксации; б — накостный остеосинтез; б — внутрикостный остеосинтез.
- •68. Перелом Монтеджи. Репозиция и иммобилизация гипсовой повязкой (стрелками указаны направления тяги).
- •Варианты вывихов в лучезапястном суставе (по а и. Ашкенази).
- •Перилунарный вывих кисти.
- •Вправление вывиха полулунной кости.
- •Лечебная иммобилизация при переломах
- •Остеосинтез при переломе тепа ладье-
- •Проводниковая анестезия пальцев и кисти [Усольцева е.В., Маш к ара к.И., 1986].
- •Лечебная иммобилизация при переломах пястных костей, а —наружная; б, в — остеосинтез шурупами и спицами.
- •Переломовывих Беннета.
- •83. Лечебная иммобилизация при переломах фаланг пальцев кисти.
- •84. Чрескостная фиксация спицами переломов и переломовывихов фаланг пальцвв кисти, а —спицами (варианты); б — дистракционным наружным аппаратом.
- •85. Повреждение сухожилий разгибателей пальцев кисти.
- •86. Фиксация фаланг пальцев при отрывах сухожилия разгибателя.
- •87. Исследование функции сгибателей пальца кисти.
- •88. Виды швов сухожилий. А —по Кюнво — Дику; б —по Беннелю; в —по Корнилову — Ломая.
- •Вывихи бедра и положения конечности при них.
- •Вправление вывиха бедра по Джанелидзе (а) и по Кохеру (б).
- •Виды вертельных переломов.
- •100. Скелетное вытяжение при переломах шейки и вертельной области бедренной кости.
- •101. Внутренний остеосинтез вертельной и подвертельной областей бедренной кости (а— г) и остеосинтез двухлопастным гвоздем с диафизарной накладкой (д).
- •Типичные смещения отломков бедренной кости.
- •Транспортная (а) и лечебная (б, в) иммобилизация при диафизарных переломах бедренной кости.
- •104. Скелетное вытяжение при переломах диафиза бедра.
- •105. Интрамедуллярный остеосинтез стержнями (а, б) и накостный остеосинтез (в) при переломе диафиза бедренной кости.
- •108. Остеосинтез при переломах мыщелков бедренной кости.
- •110. Выявление симптома «выдвижного ящика» при повреждении крестообразных связок коленного сустава (а) и определение повреждений коллатеральных связок коленного сустава (б).
- •113. Наложение швов при переломах надколенника.
- •114. Внутренняя фиксация отломков надколенника.
- •112. Варианты переломов надколенника.
- •115. Наружная фиксация отломков надколенника.
- •116. Вывихи голени, а— передний; б —задний.
- •117. Иммобилизация коленного сус- тава гипсовой повязкой.
- •118. Переломы мыщелков большеберцовой кости, а — латерального; б — обоих.
- •119. Скелетное вытяжение при переломах костей гопени.
- •121. Остеосинтез латерального мыщелка большеберцовой кости конструкцией ао (а) и наружный остеосинтез переломов мыщелков большеберцовой кости (б — г).
- •Виды накостного остеосинтеза диафизарных переломов большеберцовой кости (а —в) и наружный остеосинтез переломов большеберцовой кости по г.АИлизарову (г — е).
- •Этапы (а —г) наложения чрескожных швов при разрыве пяточного сухожилия.
- •Варианты переломов лодыжек.
- •Переломы таранной кости, а —без нарушения питания; б —с нарушением питания.
- •Остеосинтез при переломах таранной кости.
- •Переломы пяточной кости
- •Угол Вёлера в норме (а) и при переломах пяточной кости (б).
- •Репозиция отломков пяточной кости с помощью одномоментного скелетного вытяжения.
- •Остеосинтез при переломах пяточной кости. 168
- •134. Скелетное вытяжение при переломах плюсневых костей и фаланг пальцев стопы по д. И. Черкес-заде (а) и остеосинтез плюсневой кости спицей (б).
- •135. Остеосинтез фаланг пальцев стопы.
- •136. Фиксация предплюсне-плюсневых суставов шурупами и спицами.
- •Переломы костей таза.
- •Клинические симптомы переломов костей таза, а — Вернея; б — Ларрея.
- •Фиксация тазового кольца наружными аппаратами.
- •Фиксация отломков костей таза.
- •Внутрибрюшинные ранения:
- •Внебрюшинные ранения:
- •Наложение полукорсета при перепомовывихах шейных позвонков, а —при сгибательных перепомовывихах; б— при разгибательных перепомовывихах.
- •146. Механизмы переломов ребер.
- •148. Вытяжение за грудину по э.Г.Грязнухину.
- •149. Возможные повреждения и осложнения закрытых травм груди.
- •Ушиб и разрыв сердца.
- •150. Этапы (а, б) дренирования плевральной полости по Бюпау.
- •Пункция перикарда.
- •Люмбальная пункция.
- •Типичные места для пальцевого прижатия артерий на протяжении (а) и места наложения
- •Типовые повязки, а —бинтовые; б — косыночные; в —сетчатым трубчатым бинтом.
- •164. Продолжение.
- •Пакет перевязочный индивидуальный.
- •158. Клеевое вытяжение кожи культи бедра (а), культи плеча (б), культи голени при помощи
- •160. Разрезы для вычленения кисти, вычленения и ампутации пальцев кисти.
- •161. Разрезы при ампутациях на нижних конечностях.
- •Вычленение кисти (а), ампутация предплечья по с.Ф.Годунову (б), ампутация пальцев
- •Т веника вычленения стопы по Лисфранку (а —г), жзартикуляция I пальца стопы (д — з).
- •Костно-пластическая ампутация голени по н.ИЛирогову (а — г), фасциопластический метод ампутации голени по в.Д жаклину (д — ж).
- •165. Классификация ожогов по ан.Орлову.
- •167. Лечение ложных суставов шейки бедренной кости (а, б) и большеберцовой кости (в) аппаратом Илизарова.
- •Рецидив вывиха бедра с отрывом края вертлужной впадины.
- •Центральный вывих бедра.
- •Нелеченный подвывих голени кнаружи с отрывом мыщелка большеберцовой кости.
- •181. Разрывы латеральной связки голеностопного сустава (а) и медиальной связки и межберцового синдесмоза (б).
- •182. Посттравм этический остеомиелит.
- •183. Спиирвой остеомиелит.
- •193. Методы остеотомии вертельной области.
- •196. Корригирующая остеотомия.
- •Эндопротез коленного сустава.
- •204. Эндопротезирование локтевого сустава (а), артродез (б) и эндопротезирование (в) лучезапястного сустава.
- •Рентгенограмма таза больного 56 лет с попиоссальной деформирующей остеодистрофией.
- •Рентгенограмма правого бедра того же больного.
- •Рентгенограмма левого плеча больного 56 лет с патологическим переломом на фоне
- •Рентгенограмма правой голени того же больного.
- •4 Года (фаза сочетания остеолиза и реконструкции).
- •Рентгенограмма левого (а, в) и правого (б, г) предплечий больного 55 лет с гиперпара-
- •Болезнь Шейерманна — May.
- •Болезнь Кюммелля.
- •221. Болезнь Осгуда — Шлаттера. А —варианты нормы; б —варианты патологического состояния.
- •Фрагмент позвоночника с клиновидными полу позвонками.
- •Рентгенограмма девочки в возрасте 1 года (а) и 6 лет (б).
- •Рахишизис IV и V поясничных позвонков с микроспондиливй левых половин их и аномалией суставных отростков у девочки 12 лет.
- •Спондилолиз (а) и спондилопистез (б, в). 1—4 —степень выраженности смещения.
- •232. Репозиция при свежем спондилопистезе. А — одномоментная; 6 — постепенная.
- •233. Костно-пластические операции при спондилопистезе (схемы).
- •Затяжной спондилолистез на почве дисплазии и дистрофических изменений в дугах позвонков;
- •Острый спондилолистез — под действием травмы (перелом или перело- мовывих).
- •Стабилизирующие—задний спондилодез, передний спондилодез, кор- породез, инструментальная фиксация позвоночника;
- •Декомпрессивно-стабилизирующие — передняя декомпрессия спинного мозга, передний спондилодез, инструментальная (передняя и задняя) костнопластическая фиксация позвоночника;
- •Корригирующие — инструментальная коррекция кифоза в сочетании со стабилизирующими или декомпрессивно-стабилизирующими вмешательствами.
- •Виды сколиозов.
- •Определение степени деформации по- звоночника с помощью отвеса.
- •Измерение величины дуги искривления позвоночника по методу Кобба.
- •Вид больных со сколиозом. А — 1 степени; 6 —г —II степени; д. Е —IV степени.
- •Вытяжение на щите на наклонной плоскости.
- •Укладка трансплантата.
- •Коррекция и стабилизация поясничной кривизны сколиоза и дискотомия по Казьмину.
- •Коррекция и стабилизация позвоночника конструкцией Харрингтона, а —схема операции. 6 — рентгенограмма поспе операции.
- •Задний спондилодез аутотрансплантатом (рис. 251).
- •Связочный аппарат позвоночника в сагиттальном (а) и горизонтальном (б) сечениях (по
- •Позвоночный сегмент.
- •Иннервация позвоночника. Система нерва Лушки (по аа.Отелину).
- •Альная ветвь.
- •255. Распределение вертикальной нагрузки в позвоночнике (а) и развитие межпозвоночного остеохондроза по н.С.Косинской (б —г).
- •256. Отек обеих кистей у больного с шейным остеохондрозом (синдром Стейнброкера).
- •257. Патологическое воздействие на позвоночную артерию и ее нервное сплетение при шейном остеохондрозе.
- •258. Схема распределения болевой и тактильной чувствительности в соответствии с иннервацией кожи корешками спинного мозга (по Кигану).
- •Рентгенограмма шейного отдела позвоночника.
- •Попу жесткий стеганый воротник-ошейник.
- •Рентгенограмма грудного отдела позвоночника (остеохондроз).
- •Вид больного с гомо- латерапьным ишиатическим сколиозом.
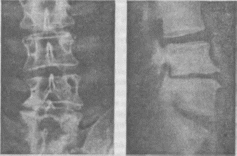
- •Рентгенограммы поясничного отдела позвоночника.
- •Грыжа диска Lv/s( Корешок s-)
- •(Формалинизированный)
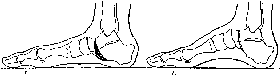
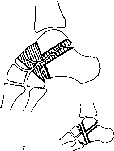
- •Плоскостопие, плоская и плосковальгусная стопа
- •Плоскостопие.
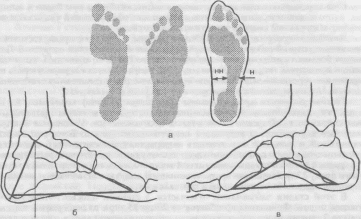
- •Плантограммы.
- •Определение степени плоскостопия.
- •Плюсневой кости. В норме высота свода равна 55—60 мм с углом 95°.
- •Рентгенограмма плоской стопы.
- •Поперечно распластанная стопа. А— норма; б — предпатологическое состояние; е, г —выраженное поперечное плоскостопие.
- •Плюсневой кости.
- •Врожденный вывих бедра (врожденные деформации бедра по мкб-10)
- •Рентгенограммы при врожденном вывихе бедра у ребенка 4 мес (а) и при врожденном
- •Подушка Фрейка (а) и отводящая шина цит0 (б).
- •Модифицированная шина Кошля (а), лямки для удержания ев в правильном положении
- •Неоперативное лечение врожденного вывиха бедра.
- •285. Схемы вычислений.
- •286. Врожденная двусторонняя косолапость (а —г; в —в сочетании с амниотической перетяжкой).
- •Врожденная мышечная кривошея
- •Дерматогенные формы кривошеи в результате обширных рубцов на шее в результате ожога, травмы глубоких тканей шеи;
- •289. Левосторонняя мышечная кривошея до и после коррекции.
- •Операция при мышечной кривошее по с.Т.Зацепину (а), фиксация головы после операции
- •Симметричный массаж обеих грудиноключично-сосцевидных мышц;
- •Диспансеризация и контроль за результатами лечения после выписки из роддома.
- •Врожденная локтевая косорукость (а, б), врожденная лучевая косорукость (в, г).
- •Синдактилия.
- •Амниотические перетяжки.
- •Амниотические перетяжки
- •Изменения при рахите.
- •Клиновидная остеотомия.
- •Экзостозная хондродисплазия.
- •Мраморная болезнь.
- •299. Злокачественная синовио- ма коленного сустава у ребенка, принятая за опухоль надколенника.
- •303. Места развития остеогенной саркомы.
- •Остеогенная саркома.
- •Гемангиомы.
- •Миеломная болезнь.
- •307. Паралитический сколиоз, вызванный параличом косых мышц живота и слабостью мышц спины.
- •Техника заднего спондиподеза по вд.Чаклину при сколиозе II степени.
- •Укладка трансплантатов и обшивание их мягкими тканями.
- •Паралитические деформации.
- •Больные с неврологическими нарушениями.
- •Перемещение точек прикрепления сгибателей голени на мыщелки бедра.
- •Заболевания кисти
- •323. Синдром запястного канала.
- •324. Тест сгибания запястья (а) и тест разгибания з апястья (б). 325. Тест Тиннеля. 326. Схема введения гидрокортизона в запястный канал.
- •332. Контрактура Дюпюитрена.
- •41Q лнбр*»«е«оа, „_ло
- •Протезы.
- •Вкладываются в стандартную обувь).
- •355. Ортопедическая стелька ос-зж. А —вид снизу; 1 — ортопедический валик (валик Зейтца); 2 — межстелечный слой; б— вид сверху.
- •Иерархическое разделение переломов.
- •2. Обозначения костей.
- •Локтевая, лучевая
- •3. Сегменты длинных костей.
- •4. Типы переломов.
- •Буквенно-цифровое кодирование диагноза.
- •11 Плечевая кость, проксимальный сегмент
- •Повреждения проксимального сегмента плечевой кости.
- •Повреждения диафиза плечевой кости.
- •9. Повреждения дистального сегмента плечевой кости.
- •Повреждения диафизов костей предплечья.
- •Лучевая и локтевая кости, дистальный сегмент
- •Повреждения дистальных сегментов костей предплечья.
- •Повреждения проксимального сегмента бедренной кости.
- •Повреждения диафиза бедренной кости.
- •Повреждения дистального сегмента бедренной кости.
- •Повреждения проксимального сегмента костей голени.
- •Повреждения диафизов костей голени. 459
- •Повреждения дистальных сегментов костей голени.
- •Повреждения лодыжек.
- •Повреждения тазового и поясничного отделов позвоночника.
- •Повреждения тазового кольца.
- •Повреждения вертлужной впадины.
— ветви от симпатического узла к поперечному отростку; 3 — ветви от симпатического ствола к телу позвонка; 4 — симпатический ствол; 5 — симпатический корешок к менингеальной ветви; 6 — корешок от сплетения на сосудах менингеальной ветви; 7 — менинге-
Альная ветвь.
324
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
а
—распределение вертикальной нагрузки;
б —начальные изменения; в —выраженный
остеохондроз;
г—
резкий остеохондроз.
Статическая
функция позвоночника — амортизация
(рис. 255, а). Распределение вертикальной
нагрузки в позвоночнике осуществляется
за счет эластических свойств диска,
и в первую очередь пульпозным ядром.
Обычно пульпоз- ное ядро стремится
расправиться, в результате чего давление
распределяется на фиброзное кольцо и
гиалиновые иластинкиТрластичность
ядра, раздвигающего смежные позвонки,
уравновешивается напряжением фиброзного
кольца.
При
движении позвоночника ядро диска
перемещается в противоположную сторону.
Так, при сгибании позвоночника диски
смещаются в сторону выпуклости, т.
е. кзади, при разгибании — кпереди.
Позвоночный
столб имеет четыре физиологических
изгиба (шейный лордоз, грудной кифоз,
поясничный лордоз, крестцово-копчиковый
кифоз) и удерживается в правильном
положении активной функцией сгибателей
и разгибателей туловища, связочным
аппаратом и формой тел позвонков.
При
движении позвоночника в работу всей
кинематической цепи включаются
мышцы, связки и межпозвоночные диски,
благодаря которым возможно движение
по трем осям: поперечной (сгибание,
разгибание), сагиттальной (наклоны
туловища в стороны) и ротационной
(вокруг продольной оси).
Этиология
остеохондроза.
Остеохондроз — полиэтиологичное
заболевание. Одно из первых мест
занимает инфекционная теория. Ряд
авторов отождествляют начальные
изменения в дисках позвонков с
ревматоидным 'артритом. Многие склонны
считать причиной переохлаждение в
холодные месяцы года, когда наиболее
часто возникает обострение болевого
синдрома. Возможны истинные радикулиты
инфекционной этиологии на фоне основного
заболевания — менингита, арахноидита
и т. д. Травматический фактор имеет
место у большинства лиц, занятых тяжелым
физическим трудом или однотипной
работой. Развитию остеохондроза
способствуют частые микротравмы или
однократная травма позвоночника.
В
большинстве случаев остеохондроз
локализуется в нижнем шейном, грудном
и поясничном отделах позвоночника,
которые несут большую физическую
нагрузку.
Инволюционная
теория связывает заболевание с
преждевременным старением дисков,
обусловленным нарушением их питания
при отмирании сосудов, идущих из боковых
отделов тел позвонков. Этот процесс
обычно возникает физиологически к 50
годам, но порой начинается с 20—30 лет.
Немаловажную роль играют аномалии
развития позвоночника, чаще в
пояснично-крестцовом отделе, а также
наследственность.
325
255. Распределение вертикальной нагрузки в позвоночнике (а) и развитие межпозвоночного остеохондроза по н.С.Косинской (б —г).
ОРТОПЕДИЯ
Патогенез
остеохондроза.
Этот патологический процесс возникает
в межпозвоночном диске. Вначале
изменяется субстанция ядра, утрачивается
его компактность. Параллельно происходят
изменения в коллагеновых волокнах
фиброзного кольца, в нем возникают
трещины и разрывы. При продолжающейся
физической нагрузке на позвоночник
деформированное ядро проникает
сквозь трещины за фиброзное кольцо.
Выдавливание ядра из диска возможно
по вертикали, тогда происходят разрывы
гиалиновой пластинки, содержимое
ядра, проходя сквозь нее, повреждает
замыкательную пластинку (хрящевую
поверхность позвонка) и входит в губчатое
вещество тела позвонка, образуя так
называемую внутрителевую грыжу Шморля.
Если распространение ядра идет по
горизонтальной плоскости диска, то
дегенеративные процессы приводят к
уменьшению высоты межпозвоночного
пространства (рис. 255, б — г). В связи с
этим происходит склерозирование
замыкательных пластинок тел позвонков,
а под влиянием механического раздражения
и реактивного воспаления появляются
краевые разрастания. Надо сказать, что
краевые остеофиты увеличивают площадь
опоры тела позвонка и уменьшают нагрузку
на данный сегмент позвонка. Клинические
проявления остеохондроза в виде болевого
синдрома появляются, когда остеофиты
располагаются по задней поверхности
позвонка, переходят на фиброзное кольцо
и заднюю продольную связку, где имеется
значительное количество нервных
окончаний. Боль может быть обусловлена
грыжей диска, располагающейся по задней
поверхности позвонка, и сдавлением
нервного корешка у выхода из межпозвоночного
отверстия. Одновременно возникают
сосудистые расстройства в результате
нарушения сосудодвигательной
иннервации или венозный стаз в виде
отека и фиброза соединительнотканных
мембран в окружности корешков спинного
мозга.
Остеохондроз
шейного отдела позвоночника. Частота
остеохондроза шейного отдела
позвоночника у мужчин и женщин практически
одинакова (женщин 52%, мужчин —48%, возраст
—от 31 года до 60 лет). Этим заболеванием
страдают преимущественно лица, профессия
которых связана с однообразными и
частыми движениями.
Анатомо-физиологические
особенности шейного отдела позвоночника
способствуют многообразию клинических
симптомов заболевания, которые выражаются
в вегетативных, нейродистрофических
и сосудистых расстройствах.
По
классификации синдромов шейного
остеохондроза (Г.С. Юмашев) на первом
месте стоят корешковые синдромы, на
втором — вегетативно-дистро- фические,
на третьем — спинальные. Обычно у
больных в процессе заболевания они
встречаются изолированно или сочетаются.
При сопоставлении клинических данных
и рентгенологической картины можно
диагностировать стадию заболевания и
степень тяжести остеохондроза.
JB
связи
с тем, что в патогенезе остеохондроза
шейного отдела позвоночника ведущей
является боковая компрессия корешков
костными разрастаниями, основным
симптомом будет боль. Характер ее
зависит от локализации дистрофического
процесса в диске. Так, при остеохондрозе
диска Си/ш боль локализуется в шее,
проявляются симптомы поражения
языкоглоточного нерва. При изменении
диска Сш/iv
боль
локализуется в области надплечья,
сердца; определяется атрофия задних
мышц шеи, возможно изменение тонуса
диафрагмы (икота, метеоризм). Поражение
диска Civ/v
вызывает
боль в области плеча и надплечья,
появляются слабость дельтовидной
мышцы, гинестезия по наружной
поверхности плеча. Изменения в диске
Cv/vi
(корешок
Сб) сопровождаются болью от надплечья
по наружной поверхности плеча, предплечья
к I—II
пальцам
326
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
кисти
с гипестезией в этих зонах; гипотрофией
и снижением рефлекса с двуглавой мышцы
плеча. Боль в точках Эрба (болезненные
точки на уровне передней поверхности
поперечного отростка) Cv-vi
и
прикрепления дельтовидной мышцы.
Поражение диска Cvi/vn
вызывает
распространение боли по наружной и
задней поверхностям плеча, предплечья
к III пальцу с гипестезией в двух зонах,
гипотрофию и снижение рефлекса с
трехглавой мышцы, боль в точках Эрба
Cvi-vn,
а
также выявляемый на рентгенограмме
положительный синдром Шпурлинга —
Сковилля (сужение межпозвоночного
отверстия). При остеохондрозе диска
Cvn/Thj
боль
распространяется по внутренней
поверхности плеча и предплечья к IV—V
пальцам, отмечается гипестезия в этих
зонах, гипотрофия мышцы, приводящей
большой палец кисти, и длинного сгибателя
большого пальца кисти. Выявляются
положительный синдром Шпурлинга —
Сковилля и боль в точках Эрба.
Таким
образом, болевой синдром! при остеохондрозе
шейного отдела позвоночника является
основным и постоянным признаком. Он
часто сопровождается парестезиями,
нарушениями функции мышц в виде снижения
их тонуса и гипорефлексии. Рентгенологическое
обследование шейного отдела позвоночника
указывает на сужение межпозвоночного
отверстия.
К
спинальному синдрому относятся
висцеральные нарушения или такие, как
ишемическая миелопатия, кардиальный
синдром и т. д. Они связаны с нарушением
притока крови по передней спинномозговой
и позвоночной артериям, вызванным
давлением остеофитов на них или на
задние отделы спинного мозга.
Вегетативно-дистрофический
синдром остеохондроза шейного отдела
позвоночника характеризуется
цервикальной дискалгией, синдромом
передней лестничной мышцы, плечелопаточным
периартритом, синдромом плечо — кисть,
нарушениями функций черепных нервов
в виде синдрома позвоночной артерии
и, наконец, висцеральным кардиальным
синдромом — «шейной стенокардией».
Цервикальная дискалгия сопровождается
постоянными или приступообразными
(в виде прострелов) болями в шее. Боль
интенсивная, усиливается после сна
и при резких поворотах шеи. Объективно
определяются напряженность шейных
мышц и их ригидность. При движении
слышен хруст, определяется сглаженность
шейного лордоза, вынужденное положение
головы, часто с наклоном в сторону
поражения диска. При синдроме передней
лестничной мышцы пальпируется напряжение
шейных мышц, больше передней лестничной.
При этом боль распространяется от шеи
в затылок и по типу брахиалгии — вниз,
в грудную клетку, внутреннюю поверхность
плеча, предплечья и кисть до
и
V пальцев. Со временем становится видна
гипотрофия этих мышц. Параллельно
развиваются сосудистые расстройства
в виде отечности пальцев, цианоза,
похолодания конечности, а наклон головы
в противоположную сторону или поднятие
руки вызывает исчезновение пульса.
Плечелопаточный
периартрит при остеохондрозе встречается
в 23% случаев. Он проявляется в виде
ноющих болей, чаще в шее с переходом в
надплечье и руку. Затруднено отведение
руки выше 90°, постепенно развивается
атрофия мышц надплечья, а на рентгенограмме
плечевого сустава виден локальный
остеопороз или участок обызвествления
надостной мышцы.
Синдром
плечо — кисть Стейнброкера описан в
1948 г. как вегетативнодистрофический
процесс на почве шейного остеохондроза.
Этот синдром сочетается с плечелопаточным
периартритом, когда боль в кисти
сочетается с болями в плече.
Отмечаются
также отек пальцев кисти (рис. 256),
тугоподвижность в их суставах, кожа в
то же время гладкая, бледно-цианотичная,
температура ее
327
ОРТОПЕДИЯ
снижена.
При этом постепенно
развиваются
гипотрофия
мышц кисти и
сморщивание
ладонного апоневроза.
На рен-
тгенограммах в прямой
проек-
ции выявляется диффузный
остеопороз
костей кисти и го-
ловки плечевой
кости.
Синдром
позвоночной ар-
терии описан Дж.Барре
в
1925 г. при шейном остеохонд-
розе.
В патогенезе синдрома на
первом
месте стоит разраста-
ние крючковидных
отростков в
направлении
межпозвоночных
отверстий, чаще на
уровне дис-
ков Civ/v
и
Cv/vi,
и
сужение
этих отверстий. При этом
про-
исходит компрессия позвоноч-
ного
симпатического сплетения и стеноз или
окклюзия артерии в позвоночном
канале.
Все это вместе взятое приводит к
нарушению кровообращения в моз-
жечке,
стволе и затылочных долях головного
мозга и проявляется картиной
вертебробазилярной
недостаточности.
Частота
синдрома позвоночной артерии при
остеохондрозе шейного отдела позвоночника
составляет 26,6% (рис. 257). Клиническая
картина характеризуется постоянными
головными болями, начинающимися с
затылочной области и распространяющимися
на теменно-височную область. Начинаются
они обычно по утрам и усиливаются при
движении шеей. Иногда боли сопровождаются
кохлеовертебральными нарушениями в
виде тошноты или рвоты, ощущением
шума в голове, звона в ушах синхронно
с пульсом; нарушением зрения в виде
мерцания, болью в глазу, возможно
нарушение глотания или ощущение
инородного тела в горле. Трудности в
диагностике синдрома позвоночной
артерии возникают у больных с
гипертонической болезнью, климактерическим
неврозом, тяжелым атеросклерозом у лиц
пожилого возраста. Нередко аномалии
развития позвоночника и черепа, вызывая
сдавление ствола мозга, нарушение
кровообращения и оттока спинномозговой
жидкости, дают симптомы, напоминающие
картину остеохондроза шейного отдела
позвоночника Обычно клинические
признаки проявляются к 30 годам жизни.
Висцеральные
нарушения при остеохондрозе шейного
отдела позвоночника в виде кардиогенного
синдрома впервые были описаны в 1929 г.
Они вызываются патологическими
изменениями, идущими от шейных
симпатических узлов через верхний,
средний и нижний сердечные нервы к
сердцу, кроме того, от пяти верхних
симпатических грудных узлов отходят
ветви к поверхностному и глубокому
нервному сплетению сердца. В связи с
тем, что в клинике довольно часто
приходится встречаться с кардиогенным
синдромом, приводим сведения по
дифференциальной диагностике этого
синдрома и стенокардии.
Боли
при остеохондрозе шейного отдела
позвоночника локализуются преимущественно
в надплечье и между лопатками с переходом
на область сердца, при стенокардии —
преимущественно за грудиной с иррадиацией
в руку, лопатку и т. д. При остеохондрозе
при перемене положения головы, руки,
при кашле боль усиливается, а при
стенокардии — нет. Продолжительность
болей при
328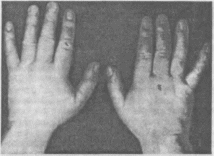
256. Отек обеих кистей у больного с шейным остеохондрозом (синдром Стейнброкера).
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
а
— унковертебральными экзостозами; б
—суставным отростком при разгибательном
подвывихе позвонка; в — экзостозом
суставного отростка; г
— спазмированной
передней лестничной мышцей при боковом
расположении устья позвоночной артерии;
д —боковыми грыжами диска.
остеохондрозе
до 2 ч, при стенокардии — до получаса.
Терапевтический эффект от нитратов
при остеохондрозе отсутствует, при
стенокардии — положительный. При
остеохондрозе отсутствуют изменения
ЭКГ, температуры тела, лейкоцитоз,
при стенокардии — имеются'* При
остеохондрозе в связи с болями чувства
страха у больного практически нет, для
стенокардии, особенно для инфаркта
миокарда,— оно характерно. Наконец,
остеохондроз имеет другие выраженные
симптомы (см. выше), чего вполне может
не быть при стенокардии.
При
обследовании больного с остеохондрозом
шейного отдела позвоночника важно
знать объем движений шеей в норме:
ротационные движения — 90° в каждую
сторону, наклон головы в стороны — до
45°, разгибание шеи — до 40°, сгибание
—до соприкосновения подбородка с
грудиной. Эти движения при заболевании
ограничены и сопровождаются болями и
хрустом. Часто шейный лордоз сглажен,
а голова наклонена в больную сторону.
Для
оценки величины межпозвоночного
просвета применяют две пробы. Проба
Шпурлинга — Сковилля — возникновение
болей и парестезии с иррадиацией в
зону иннервации корешка, сдавленного
в межпозвоночном отверстии, при
надавливании рукой на голову, наклоненную
в больную сторону. Проба Бертши —
увеличение просвета межпозвоночного
отверстия при вытяжении петлей Глиссона
на специальном стуле грузом 5 кг в
течение 10—15 мин, при этом уменьшается
не только корешковый болевой синдром,
но и церебральные проявления.
329
257. Патологическое воздействие на позвоночную артерию и ее нервное сплетение при шейном остеохондрозе.
ОРТОПЕДИЯ
У
больных с остеохондрозом шейного отдела
позвоночника важно определить тонус
мышц шеи и плеча на стороне боли, который
при длительном заболевании снижается.
В
то же время при обострении напрягаются
лестничные и затылочные мышцы. Пальпаторно
отмечается боль при давлении на остистые
отростки дегенеративно измененных
позвонков, а также в точке Эрба при
давлении на поперечные отростки Cvn
позвонка.
Определяются расстройства чувствительности
по типу гипестезии, которые можно
выявить, обращаясь к классической схеме
Кигана (рис. 258).
Рентгенограммы
шейного отдела позвоночника в двух
стандартных проекциях (рис. 259) и в
ряде случаев в косых проекциях позволяют
точно характеризовать особенности
анатомических изменений. Лишь в особых
случаях можно применить методы
исследования с контрастированием, так
как они далеко не безразличны для
организма. MPT-исследование
этой области наиболее информативно.
Неоперативное
лечение остеохондроза шейного отдела
позвоночника.
Патогенетических средств, которые
привели бы к полному излечиванию от
заболевания, нет. Однако имеется
комплекс мероприятий, позволяющих
добиться улучшения состояния и торможения
развития этого процесса. При этом
необходимо вначале определить период
заболевания (ремиссии или обострения).
При
обострении процесса желательно лечение
в стационаре с полупостель- ным режимом
и кратковременным неинтенсивным
вытяжением петлей Глис- сона небольшими
грузами на специальном стуле или
установке. Больному назначают постоянное
ношение гипсового воротника типа Шанца
или полу- жесткого стеганого воротника
(рис. 260).
Лучший
эффект дает подводное вытяжение с
подводным массажем по миновании периода
обострения.
Вытяжение
разгружает позвоночник и уменьшает
внутридисковое давление, травматизацию
корешков спинного мозга и имевший место
реактивный отек.
.Одновременно
в период обострения больной получает
анальгетики. Проводят блокаду
передней лестничной мышцы по
Я.Ю.Попелянскому 2% раствором новокаина
в количестве 2 мл. Эффективна периламинарная
блокада по Б.М.Рач- кову и В.М.Кустову—введение
анестетика в зону наружных отделов
дужки позвонка и верхненаружных отделов
межпозвоночного отверстия.
Проводят
курс лечения витаминами Bi
(по
1 мл 6%
раствора через день) и В]2
(по 500 мкг через день). Хороший эффект
дает курс инъекций румалона по 1
мл, ежедневно, на курс 25 инъекций.
Физиолечение в виде ультразвука,
электрофореза 2% раствора новокаина,
калия йодида. Глубокое прогревание в
виде парафиновых аппликаций дает
отрицательный эффект.
Рентгенотерапия
при остеохондрозе шейного отдела
позвоночника дает положительный эффект
только на ранней стадии заболевания.
Санаторно-курортное
лечение (радоновые, сероводородные и
соляно-угле- кислые ванны) эффективно
в начальной стадии заболевания и в
периоде ремиссии.
Хирургическое
лечение показано при грыже диска для
уменьшения компрессии спинного
мозга и при невправимом переломовывихе
позвонка. Суть операции — передний
окончатый спондилодез (рис. 261).
Остеохондроз
грудного отдела позвоночника. Ограниченная
подвижность грудного отдела позвоночника,
обусловленная наличием 12
пар ребер, соединенных спереди
грудиной, которые образуют грудную
клетку, способствует
330
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
331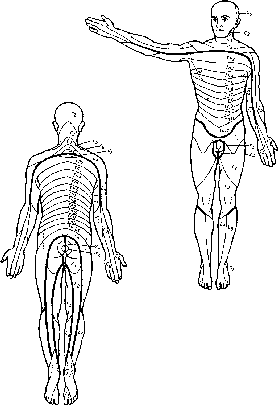
258. Схема распределения болевой и тактильной чувствительности в соответствии с иннервацией кожи корешками спинного мозга (по Кигану).
ОРТОПЕДИЯ
Задние
остеофиты тела
Cv
и
ункоартроз
Cvi
позвонка
(с компрессией корешков и спинного
мозга).
Передний
спондилодез шейного отдела позвоночника
по Юмашеву
— Фурману.
меньшей
травматизации межпозвоночных дисков
и, как следствие, уменьшению вероятности
развития остеохондроза. Наличие грудного
физиологического кифоза позвоночника
способствует распределению нагрузки
веса верхней половины туловища на
передние и боковые отделы позвонков,
поэтому остеохондроз преимущественно
развивается в переднем отделе, остеофиты
тел позвонков располагаются по
передней и боковой поверхностям и он
протекает преимущественно бессимптомно.
Задние остеофиты тел и грыжи дисков
встречаются редко. Как говорилось
ранее, остеохондроз дисков приводит к
развитию спон- дилеза тел позвонков, а
затем спондилоартрозу позвоночно-реберных
и поперечно-реберных сочленений,
что, естественно, суживает межпозвоночные
отверстия, вызывая сдавление передних
корешков спинного мозга и симпатические
волокна, идущие рядом. Симпатические
волокна начинаются в сером веществе
спинного мозга, затем собираются в
симпатические узлы и уже от них
направляются к внутренним органам,
поэтому остеохондроз дисков грудного
332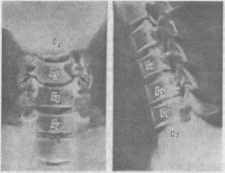
Рентгенограмма шейного отдела позвоночника.
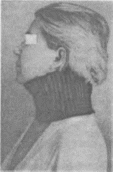
Попу жесткий стеганый воротник-ошейник.
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
отдела
позвоночника, кроме статических
расстройств, приводит к значительным
расстройствам функционирования
внутренних органов (вазомоторным,
вегетативным и трофическим) и большинство
больных лечатся у терапевтов.
Клиническая
картина.
Боль чаще тупая, реже жгучая и ноющая
в межлопаточной области. Больной
отмечает ощущение сдавления всей
грудной клетки. При пальпации остистых
отростков грудных позвонков отмечается
локальная боль, усиливающаяся при
нагрузке по оси позвоночника и поворотах
туловища. Нередко боль в груди становится
опоясывающей, ощущается по ходу
межреберных нервов. Чувствительность
нарушается по типу парестезий; нередко
снижается поверхностная и глубокая
чувствительность. Возможно выпадение
функции брюшной мускулатуры и изменение
коленного и рефлексов с пяточного
сухожилия. Висцеральные нарушения
соответствуют уровню раздражения
корешков спинного мозга от Thi
до
ТЬхи. Они могут проявляться рефлекторной
стенокардией, болью в области печени,
нарушением функции желудочно-кишечного
тракта. Нередко возникают дизурические
и половые расстройства.
Рентгенологические
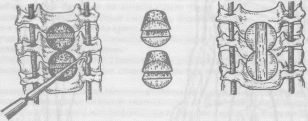
признаки остеохондроза грудного отдела
позвоночника: снижение высоты диска,
склероз замыкательных пластинок и
остеофиты (рис. 262),— встречаются довольно
часто и захватывают значительное число
позвонков.
Лечение
остеохондроза грудного отдела
позвоночника преимущественно
неоперативное и показано при преобладании
висцеральных синдромов с неврологическими
расстройствами. Основные ортопедические
мероприятия должны состоять в вытяжении
позвоночника: 1)
активная вертикальная тракция (под
водой); 2)
пассивная горизонтальная тракция в
постели по наклонной плоскости
петлей Глиссона при локализации
остеохондроза на уровне Thi_iv
и
за подмышечные лямки на уровне ThiV—хп.
Массаж
мышц туловища и нижних конечностей
показан после ликвидации обострения.
Медикаментозное лечение состоит в
паравертебральных новокаиновых
блокадах, применении анальгетиков (при
обострении процесса), седативных
средств типа элениума, триоксазина.
Физиотерапевтическое
лечение —УВЧ-терапия, индуктотермия,
ультразвук. Бальнеолечение в виде
радоновых или соляно-хвойных ванн.
Санаторно-курортное
лечение заключается в бальнеотерапии
в сочетании с подводным вытяжением и
гидромассажем.
Оперативное
лечение проводится редко. Показанием
служит компрессия спинного мозга
пролабировавшим диском. Суть лечения
— ламинэктомия и дискэктомия с
последующим задним спондилодезом по
Генле — Уитмену или боковой фиксацией
тел позвонков.
Остеохондроз
поясничного отдела позвоночника.
Остеохондроз поясничного отдела
позвоночника чаще всего встречается
у мужчин, занятых тяжелым физическим
трудом. Он встречается у 71,6% людей
возрасте от 30 до 50 лет.
В
клинической
картине
выявляются три основных вида нарушений:
неврологические, вегетативные и
статические. Среди неврологических
расстройств первое место занимает
болевой синдром в пояснично-крестцовой
области (люмбалгия) с распространением
ее на конечность (люмбоишиалгия) или
локализацией только в ноге (ишиалгия).
Боль
преимущественно тупая и ноющая,
усиливается при резких движениях,
перемене положения туловища и при
длительной вынужденной позе. Как
правило, уменьшается при горизонтальном
положении туловища.
Неврологические
нарушения обусловлены «конфликтом»
между измененными дисками и корешком
спинного мозга (рис. 263).
333


ОРТОПЕДИЯ
Сдавление
корешка Ls
на
уровне двух дисков
—
Liv/v
и
L\j/S\
(схема).
Остеохондроз
поясничного отдела позвоночника, а —
прямая проекция; б —боковая проекция.
Симптомы
натяжения при болевых рефлексах в
результате изменений в дисках или телах
позвонков встречаются довольно часто.
К ним, в первую очередь, относятся
положительный симптом Ласега (подъем
ноги выше 60°), симптом Нери
(пояснично-крестцовые боли при сгибании
шеи), симптом Вассермана (при разгибании
в тазобедренном суставе) и симптом
Мацкевича (при сгибании в коленном
суставе). Наряду с этим, возможны атрофии
и парезы мышц. Так, при сдавлении корешка
Ls
возможна
атрофия длинного
Диск
L,„/IV
Диск
L
iv/v
flncKLv/S(
Корешок
L4
Грыжа
диска L,v/v
Корешок
L5
334
Рентгенограмма грудного отдела позвоночника (остеохондроз).
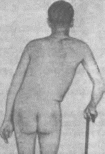
Вид больного с гомо- латерапьным ишиатическим сколиозом.
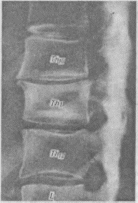
Рентгенограммы поясничного отдела позвоночника.
Грыжа диска Lv/s( Корешок s-)
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
разгибателя
большого пальца стопы, а при сдавлении
корешка Si
отмечается
слабость икроножной мышцы. Имеет место
также снижение коленных рефлексов
при неврологических расстройствах от
L3
корешка,
а снижение рефлексов с пяточного
сухожилия — от корешков L4
и
L5.
Вегетативные
нарушения, возникающие в результате
дегенеративно-дис- трофических изменений
в дисках, проявляются в виде сухости и
шелушения кожи, нарушения потоотделения
и цианоза кожи, нередко у таких больных
наблюдаются дисфункция мочевого пузыря,
вялые параличи детрузора, сфинктера,
анестезия или гипестезия аногенитальной
области.
Постоянно
выявляются статические нарушения. Они
проявляются уплощением поясничного
лордоза как приспособительной реакцией
для уменьшения объема движений
позвоночника. Длительная болевая
реакция может вызвать ишиалгический
сколиоз (рис. 264).
Однако
преимущественно (в 93% случаев) у таких
больных выявляется ограничение
подвижности позвоночника в виде
анталгической позы — вынужденное
положение туловища с переносом тяжести
на здоровую ногу с наклоном вперед.
Тонус паравертебральных мышц при этом
повышен, и они определяются в виде
плотного валика.
Болезненность
давления на остистые отростки возникает
в результате передачи давления на
дегенерировавший диск. Отмечается
также положительный симптом в точках
Валле при давлении на паравертебральные
области поясничных позвонков.
Наконец, нагрузка по оси позвоночника
при давлении на голову и плечи вызывает
боль в пояснично-крестцовой области.
Рентгенограмма
пояснично-крестцового отдела в двух
стандартных проекциях дает представление
о характере патологического процесса
(рис. 265). Он проявляется уменьшением
высоты межпозвоночного пространства,
склерозом замыкательных пластинок,
наличием остеофитов, грыжи тела позвонка,
признаков спондилоартроза.
Неоперативное
лечение.
При обострении процесса необходимо
стационарное лечение в течение первой
недели в условиях постельного режима
на жесткой постели, затем ходьба с
помощью костылей для разгрузки
позвоночника, вытяжение грузами на
горизонтальной плоскости (сухое) или
подводное вытяжение — вертикальное
или горизонтальное (рис. 266, 267). Оно
позволяет осуществить декомпрессию
корешков поясничной области. Массаж
мышц спины, особенно подводный, также
дает положительный эффект.
Медикаментозное
лечение (анальгетики, седативные
средства, витамины группы В и никотиновая
кислота) вместе с паравертебральными
блокадами дает положительный эффект,
как и физиолечение в виде УФО, ультразвука,
электрофореза новокаина.
Вне
обострения заболевания желательно
проводить гидротерапию в виде соляных,
соляно-хвойных ванн, вводить биогенные
стимуляторы типа алоэ, ФиБС, стекловидного
тела.
Санаторно-курортное
лечение: радоновые ванны, сероводородные,
хлорид- но-натриевые и йодобромные в
условиях Сочи, Пятигорска, Нальчика,
Хилово и Петрозаводска.
Оперативное
лечение.Показания:
дегенерация
диска с частыми обострениями
люмбоишиалгии;
постоянная
люмбалгия при явлениях нестабильности
позвоночника;
спондилолистез
с болевым синдромом при неэффективности
неоперативного лечения.
Основным
методом оперативного вмешательства
является дискэктомия с передним
окончатым спондилодезом (рис. 268).
335
ОРТОПЕДИЯ
Вытяжение
на наклонной плоскости с поднятым
головным концом кровати (а) и горизонтальное
вытяжение с помощью грузов и приспособления
для уменьшения поясничного
лордоза
(б — в).
336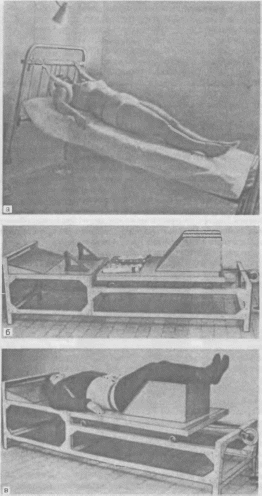
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
267.
Вертикальное
подводное вытяжение
Аутотрансплантаты Гомотрансплантат
268.
Модификация
операции переднего окончатого
спондилодеза с применением формалинизи-
рованного
гомотрансплантата.
337

(Формалинизированный)
ОРТОПЕДИЯ
Плоскостопие
— одна из распространенных деформаций
стоп. Непосредственно стопа
осуществляет функцию опоры человека,
движения и амортизации благодаря
сложному строению. Она состоит из 26
костей (7 костей предплюсны, 5 плюсневых
костей и 14 фаланг пальцев), соединенных
между собой связочным аппаратом и
мышцами (короткими и длинными —
сгибателями и разгибателями стопы).
Сложная
функция стопы осуществляется благодаря
ее сводчатому строению (продольный
и поперечный своды), функциональная
способность стопы зависит не столько
от высоты сводов, сколько от пружинящих
свойств и устойчивости этих рессор как
единого целого. При диагностике
заболеваний стопы у детей важно знать
сроки оссификации костей в отдельности:
полное окостенение ядер костей
заканчивается к 16—17 годам, а замыкание
эпифизарной зоны большеберцовой и
малоберцовой костей в дистальном отделе
— к 20
годам.
У
детей с 12 лет, если деформация
сопровождается болевым синдромом,
показан артродез подтаранного и
поперечного суставов предплюсны с
удлинением пяточного сухожилия,
малоберцовых мышц и фиксацией стопы
дистрак- ционно-компрессионным аппаратом.
В послеоперационном периоде необходимо
ношение специальной ортопедической
обуви.
Этиология
плоскостопия.
Врожденная
плоская стопа
(11,5% среди других заболеваний стоны)
встречается редко. Причиной могут
быть пороки развития зачатка, амниотические
перетяжки и др. Она сочетается с
вальгусной деформацией стопы.
Рахитическое
плоскостопие.
В результате заболевания снижается
сопротивляемость костей механической
нагрузке, ослабляется мышечно-связочный
аппарат. Стопа податлива к действию
механической нагрузки в период роста
ребенка, развивается типичная
плосковальгусная деформация. Необходимо
профилактику и лечение рахита как
основного заболевания сочетать с
профилактикой и лечением плоскостопия.
Паралитическое
плоскостопие
является следствием перенесенного
полиомиелита, и степень плоскостопия
находится в прямой зависимости от
степени тяжести паралича и количества
пораженных мышц. Плосковальгусная
деформация чаще развивается при
параличе одной или обеих большеберцовых
мышц при удовлетворительной функции
других мышц голени.
Травматическая
плоская стопа
чаще развивается в результате переломов
костей предплюсны или неправильно
сросшегося перелома типа Дюпюитрена.
Статическое
плоскостопие —
один из распространенных видов
плоскостопия. У детей основными
причинами его являются снижение тонуса
мышц, чрезмерное утомление в связи с
длительным пребыванием на ногах.
Основными элементами, поддерживающими
продольный свод стопы, являются
передняя, задняя большеберцовые
мышцы, сгибатели стопы и длинный
разгибатель большого пальца. Ослабление
этих мышц ведет к опущению внутреннего
края стопы, связочный аппарат при этом
растягивается, ладьевидная кость
смещается книзу и кнутри, пяточная
кость пронируется (рис. 269). Происходит
вторичное изменение капсулы
голеностопного сустава: в наружном
отделе она сморщивается, по внутренней
поверхности растягивается.
Клиническая
картина:
ранний признак плоскостопия — усталость
к концу дня и боль в икроножных мышцах.
Затем у ребенка нарастают боли при
338Плоскостопие, плоская и плосковальгусная стопа
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
а
—нормальный продольный свод; 6’-изменение
свода при плоской стопе; в — вальгусные
стопы.
стоянии
и ходьбе. Отмечается боль в области
свода стопы, в таранно-ладьевидном
суставе и мышцах голени; при резком
вальгировании стопы — боль в области
внутренней лодыжки, а при явлениях
неврита подошвенного нерва — на подошве,
по задней поверхности внутренней
лодыжки и на голени с переходом на
заднюю поверхность бедра (по ходу
седалищного нерва).
При
осмотре определяются удлинение стопы,
расширение ее средней части, уплощение
продольного свода, отклонение пятки
кнаружи. Ребенок стаптывает обувь с
внутренней стороны подошвы и каблука.
Для уточнения диагностики плоскостопия
необходимо применять плантографию,
подографию по методу Фридланда (см.
далее).
Важными
факторами в предупреждении статического
плоскостопия являются профилактика
и ранее лечение. Этому способствуют
ходьба ребенка босиком, по неровной
почве, по песку, в лесу, теплые ванны,
массаж и гимнастические упражнения
(рис. 270).
Необходимо
иметь в виду, что обращение родителей
с детьми до 4 лет с подозрением на
плоскостопие не всегда оправданно, за
исключением наличия у ребенка врожденной
плосковальгусной стопы. Это связано с
тем, что только к концу 4-го года у ребенка
сформировываются продольный свод стопы
и его рессорная функция. Детям дошкольного
возраста необходимо укреплять
естественный свод стопы, применяя
массаж, ЛФК, фарадизацию большеберцовых
мышц, им рекомендуется носить обувь с
твердой подошвой, небольшим каблуком
и шнуровкой. Необходимо избегать
супинаторов.
При
прогрессировании плоскостопия в
школьном возрасте, помимо регулярных
занятий ЛФК по утрам с усложненным
комплексом, проведением ФТЛ, ребенка
необходимо снабдить ортопедической
обувью с формированием свода стопы и
поднятием внутреннего края пятки.
При
тяжелом плоскостопии с резким болевым
синдромом необходимо наложение гипсовых
повязок в положении супинации стоп.
После снятия болей и удаления гипсовой
повязки необходимы ношение ортопедической
обуви с поднятием внутреннего края
пятки и внутреннего свода стопы, массаж,
ЛФК.
При
безуспешности неоперативного лечения
показана операция, которая состоит в
ручной редрессации стопы, затем открытом
оперативном вмешательстве путем
удлинения пяточного сухожилия и
пересадки длинной малоберцовой
мышцы на внутренний край стопы. Операции
на костях стопы детям следует производить
не ранее 10-летнего
возраста.
339
Плоскостопие.
270.
Специальные
упражнения для профилактики и лечения
плоскостопия.
340
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
Продолжение.
При
врожденной плосковальгусной деформации
стопы легкой степени детям проводят
массаж мышц стопы и голени, ЛФК, ФТЛ;
рекомендуется ношение туторов. Когда
ребенок начинает ходить, для него
изготовляют ортопедическую обувь.
При недостаточной эффективности лечения
и позднем обращении производят
операции на сухожильно-связочном
аппарате с пересадкой мышц на
внутренний отдел стопы с формированием
свода. При тяжелой врожденной
плосковальгусной деформации лечение
начинают с 2-недельного
341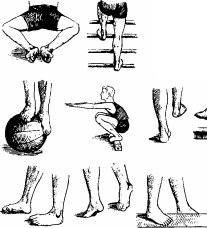

ОРТОПЕДИЯ
возраста
гипсовыми лонгетами, циркулярными
гипсовыми повязками с выведением
стопы в положение гиперкоррекции —
«на варус». При деформации типа
«стопы-качалки» необходимо оперативное
лечение с 1—11/2
лет на сухожильно-мышечном аппарате
стопы с открытым вправлением таранной
кости, формированием продольного
свода стопы и последующей фиксацией
спицами Киршнера и гипсовой повязкой.
У
взрослых статическое плоскостопие
является проявлением слабости мышц
стопы, связочного аппарата и костей в
зависимости от причины и фазы развития
деформации. Это наиболее часто
встречающееся патологическое состояние
(наблюдается у более чем 40% взрослых).
В
норме при опоре на стону основная
нагрузка приходится на пяточную кость,
головки I и V плюсневых костей и на
наружный край стопы. Линия опоры стопы
при плоскостопии смещается кнутри.
Патологоанатомические
изменения при продольном плоскостопии
проявляются пронацией пяточной
кости, некоторым смещением кнаружи
пяточного сухожилия, головка таранной
кости наклоняется кпереди и внедряется
между отростком пяточной и ладьевидной
костью. Передний отдел стопы отводится
кнаружи. Сухожилия малоберцовых мышц
укорочены и напряжены, а передняя
большеберцовая мышца растягивается.
Капсула голеностопного сустава
изменяется: в наружном отделе
уплотняется, сморщивается, на внутренней
стороне — растягивается.
Клиническая
картина.
Различают продромальную стадию, стадию
перемежающегося плоскостопия, стадию
развития плоской стопы, стадию пло-
сковальгусной стопы и контрактурное
плоскостопие.
Продромальная
стадия
проявляется болью после длительной
статической нагрузки на стопу, больше
на вершине свода и в мышцах голени,
ощущением усталости к концу дня.
Пальпация мышц голени болезненна, что
является следствием переутомления
мышц, поддерживающих свод стопы.
Лечение
на этой стадии состоит в ежедневном
проведении ванн для стопы и голени
(вода ни в коем случае не должна быть
горячей). Эти процедуры улучшают
кровообращение и лимфоотток, способствуют
ликвидации болей. Наряду с тепловыми
ваннами, необходим подводный или сухой
массаж. Для тренировки мышц голени,
поддерживающих стопы, необходима ЛФК.
Стадия
перемежающегося плоскостопия
характеризуется усилением болей к
концу дня. Они обычно связаны с натяжением
связочного аппарата в области вершины
свода, внутренней поверхности I
клиновидной и ладьевидной костей.
Повышенная утомляемость нередко
появляется в середине дня, и больной
нуждается в перемене режима работы.
Продольный свод стопы к концу дня
визуально уплощается, однако после
отдыха, особенно по утрам, высота свода
восстанавливается. К концу рабочего
дня у больного появляются некоторая
отечность стоп и преходящая контрактура
их мышц. Иногда отмечаются явления
неврита заднего большеберцового нерва.
Кроме
клинических признаков, существует ряд
способов, помогающих определить степень
выраженности плоскостопия. К ним
относятся плантогра- фия, подометрия,
анализ линии Фейса, клинический и
рентгенологический методы исследования.
Плантография
—
определение степени выраженности
плоскостопия с помощью отпечатков
(рис. 271, 272, а). Больному смазывают
подошвенную поверхность стой
раствором метиленового синего, затем
он встает на чистый лист бумаги с полной
нагрузкой на стопы. Соотношение ширины
нагружаемой и ненагружаемой частей
подошвы в среднем отделе стопы
характеризует степень
342
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
а
— нормальная; б — продольное плоскостопие
I степени; в —II степени; г — III
степени;
д — комбинированное.
а—по
С.Ф.Годунову - соотношение ширины
нагружаемой части подошвы Н и ненагружаемой
НН; б — клинический метод измерения
плоскостопия (в норме расстояние от
медиальной лодыжки до опоры больше 60
мм с углом меньше
95\ при
плоскостопии — меньше 60 мм с углом
больше
95*. угол
у пяточной кости в норме больше 6СГ, при
плоскостопии — меньше 60*); в —
рентгенологический метод определения
плоскостопия — I степень —угол свода
меньше 140’, высота свода меньше 35 мм,
II степень — угол 140—155*.
высота
меньше 25 мм. III
степень
—угол больше 155\
свод
отсутствует наблюдаются пронация и
приведение стопы, отклонение I пальца
(И.Л.Крупко).
343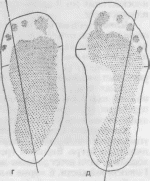


Плантограммы.
Определение степени плоскостопия.
ОРТОПЕДИЯ
плоскостопия
(от 0 до 1 —норма; от 1,1 до 2 —уплощение
свода; больше 2 — плоскостопие.
Метод
подометрии по Фридланду
— это определение процентного
соотношения высоты стопы и ее длины,
т. е. высоту свода в миллиметрах умножают
на 100 и делят на длину стопы от кончика
большого пальца до задней окружности
пятки в миллиметрах.
Подометрический
индекс по Фридланду в норме 31—29: индекс
29—27 указывает на снижение свода стопы.
Линия
Фейса —
линия, проведенная от вершины внутренней
лодыжки к нижней поверхности основания
головки I плюсневой кости. В норме она
не пересекает вершину ладьевидной
кости. При продольном плоскостопии эта
линия пересекает вершину ладьевидной
кости или проходит выше нее.
Клинический
метод
измерения плоскостопия состоит в
построении треугольника с основанием,
равным расстоянию от головки I плюсневой
кости до пяточного бугра. Вершина
треугольника находится на верхушке
внутренней лодыжки, один катет доходит
до вершины пяточного угла, другой — до
головки
Рентгенологический
метод
состоит в том, что на боковой рентгенограмме
стопы соединяют вершину пяточного
бугра с головкой I плюсневой кости, а
вершина треугольника приходится на
нижний край ладьевидной кости (рис.
272, в), угол при вершине в норме должен
составлять 120—130°. Высота свода равна
длине перпендикуляра, опущенного из
вершины треугольника на основание, в
норме она должна равняться 35 мм.
При
перемежающейся стадии плоскостопия,
особенно при болях в конце дня, данные
клинического и рентгенологического
обследований указывают на некоторое
снижение высоты и увеличение угла
свода.
Лечебные
мероприятия в этой стадии должны, в
первую очередь, состоять в изменении
условий работы, связанной с длительной
статической нагрузкой. Для снятия
болевого синдрома после рабочего дня
необходимо проводить тепловые водные
процедуры, гидромассаж мышц, ЛФК,
направленную в первую очередь на
укрепление передней и задней большеберцовых
мышц и подошвенных сгибателей пальцев.
Ношение стелек-супинаторов в этот
период не показано.
Стадия
развития плоской стопы
(pes
planus vulgaris) возникает,
когда вследствие дальнейшего переутомления
мышц голени и стопы продольный свод
стопы не в состоянии после отдыха
восстановиться. У больных быстро
развивается усталость в результате
переутомления мышц. Боль становится
постоянной и ноющей в результате
перерастяжения связочного аппарата.
Уменьшается высота продольного свода
за счет удлинения стопы и расширения
ее в средней части. Контуры ладьевидной
кости выделяются у медиального края
стопы (рис. 273). Пяточная кость отклоняется
кнаружи. Изменяется походка. Ограничивается
объем движений в суставах стоп.
В
этой стадии заболевания отмечается 3
степени плоскостопия. При I степени
индекс Фридланда колеблется от 27 до
25, при плантографии индекс больше 2,
линия Фейса пересекает вершину
ладьевидной кости, клинический угол
105° и больше. Рентгенологический угол
при плоскостопии доходит до 140°, а высота
свода меньше 35 мм.
При
II степени все клинические показатели
значительно ухудшаются, рентгенологически
увеличивается величина угла,
характеризующего плоскостопие, до
150°, а высота свода — 25—17 мм. В этот
период возникают признаки деформирующего
остеоартроза в суставах стопы, особенно
в таранно-ладьевид- ном суставе по
тыльной поверхности.
344
Плюсневой кости. В норме высота свода равна 55—60 мм с углом 95°.
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
При
III степени плоскостопия продольный
свод почти отсутствует, а угол составляет
170—175°, высота свода меньше 17 мм. В этот
период вес тела приходится на таранную
кость и передний отдел пяточной кости.
Стопа прони- руется, определяются
отклонение I пальца кнаружи и
распластанность переднего отдела
стопы. Следует отметить, что болевой
синдром при III степени выражен меньше,
чем при I и II степени, когда имеют место
резкие боли в стопах и икроножных
мышцах. Это связано, скорее всего, с
приспособлением тканей самого больного
к новым статико-динамическим условиям.
Лечение
в стадии плоской деформации стопы
должно быть сугубо дифференцированным,
наряду с проведением ФТЛ, ЛФК и массажа
необходимо носить стельки-супинаторы
в начальной стадии заболевания и
ортопедическую обувь при II степени, а
при III степени нередко показано
оперативное лечение.
Плосковалъгусная
стопа.
Если не проводить больному регулярного
лечения, то плоскостопие может
прогрессировать и возникнет
плосковальгусная деформация стопы
(pes
plana valgus). При
этом продольный свод резко уплощен до
III степени, боль появляется при ходьбе
довольно быстро и отмечается в области
внутренней лодыжки, когда резко
натягивается дельтовидная связка.
Таранная кость наклоняется и опускается
головкой и шейкой книзу. Под головкой
таранной кости проходит подошвенный
нерв — продолжение заднего большеберцового
нерва. Травматизация его приводит к
невропатии подошвенного и заднего
большеберцового нервов. Это вызывает
рефлекторный спазм мышц голени и стопы.
Отклоненная кнаружи пяточная кость
давит на нижний полюс наружной лодыжки,
также вызывая боль. Пяточная кость
устанавливается в резко валь- гусное
положение. Передний отдел стопы при
уплощении свода отводится кнаружи.
Неоперативное
лечение плосковальгусной деформации
стопы с использованием стелек-супинаторов
и ортопедической обуви с наружным
жестким бер- цем не всегда эффективно.
Больному показано для исправления
деформации стопы оперативное
вмешательство. Метод лечения по
Ф.Р.Богданову (рис. 274, а — в) состоит в
экономной резекции пяточно-кубовидного
и таранно-ладьевидного суставов для
их артродезирования в корригированном
положении продольного и поперечного
сводов стопы с одновременным удлинением
сухожилия короткой малоберцовой
мышцы, пересадкой сухожилия длинной
малоберцовой мышцы на внутреннюю
поверхность стопы под пяточно-ладьевидной
345
Рентгенограмма плоской стопы.
ОРТОПЕДИЯ
Ладьевидная
Клиновидная
Схема
восстановительной
операции по Ф.Р.Богданову (а —в) и по
М.И.Куспику (г, д). а
—норма; б —плоская стопа; в — результат;
г —до коррекции; д — результат операции.
IS,
4ft
Схема
трехсуставного артродеза стопы.
а
—типичная операция; б— операция по
Ламбринуди.
346
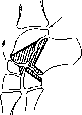
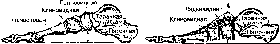
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
связкой,
а также удлинением пяточного сухожилия
с устранением пронации пятки и отведения
переднего отдела стопы.
Метод
лечения по М.И.Куслику состоит в
серповидно-поперечной резекции стопы
с удлинением пяточного сухожилия и
пересадкой сухожилия длинной малоберцовой
мышцы на внутренний край стопы (рис.
274, г —д).
После операции больной должен носить
ортопедическую обувь.
Контрактурное
плоскостопие
(pes
plano-valgus contractus) возникает
в результате хронической травматизации
подошвенного и заднего большеберцового
нервов, сопровождающейся резким
длительным рефлекторным спазмом мышц
голени, фиксирующих стопу в вальгусном
положении. Спазм мышц не позволяет
пассивно вывести стопу в среднее
положение. Больной постоянно испытывает
боль в стопе, особенно по ходу заднего
большеберцового нерва, нередко выше,
по ходу седалищного нерва. Стопа
постоянно находится в положении
резкой пронации. Стаптывается внутренняя
поверхность подошвы обуви. Нарушается
и затрудняется походка.
Контрактурное
плоскостопие вначале можно пытаться
лечить неоперативно: травматическую
невропатию и рефлекторное напряжение
мышц—с
помощью блокад, иммобилизации стопы
и голени гипсовой повязкой и т. д. Однако
наиболее эффективным методом лечения
тяжелой плосковальгусной деформации
стопы является оперативный. Это
трехсуставной артродез стопы
(таранно-ладьевидный, пяточно-кубовидный
и подтаранный) с устранением костной
деформации стопы (рис. 275).
После
наступления артродеза больному
необходимо носить ортопедическую обувь
с формированием свода стопы и двумя
высокими жесткими берцами.
ПОПЕРЕЧНО
РАСПЛАСТАННАЯ СТОПА И ОТКЛОНЕНИЕ I
ПАЛЬЦА КНАРУЖИ (hallux
valgus)
Поперечно
распластанная стопа (рис. 276) — наиболее
распространенное патологическое
состояние у женщин. Она встречается
редко в возрасте от 15 до 25 лет и часто
в возрасте 35—50 лет. У подростков в
этиологии этого заболевания играет
роль перенесенный в детстве рахит,
который способствовал общему ослаблению
всего мышечно-связочного аппарата, в
том числе стоп, а также длительное
ношение с подросткового возраста
нерациональной обуви (высокие каблуки,
узкие носки).
У взрослых
в этиологии на первом месте стоят
слабость связочного аппарата стопы
(межкостная тыльная фасция, покрывающая
плюсневые кости, мышцы и подошвенный
апоневроз), ношение нерациональной
обуви, работа, связанная с длительным
пребыванием на ногах, слабость мышц
стопы и голени ит. д.
В
патогенезе
распластанности переднего отдела стопы
могут играть роль изолированное
отклонение I или V плюсневых костей (27%
и 6%), своеобразное расхождение всех
плюсневых костей (30%) и одновременное
отклонение I и V плюсневых костей
(37%). Это отчетливо определяется на
прямых рентгенограммах стоп.
Клиническая
картина.
Заболевание проявляется увеличением
переднего отдела стопы в поперечнике,
увеличением расстояния между головками
плюсневых костей. Чаще наблюдается
отклонение I плюсневой кости кнутри,
появление бурсита в области головки,
а позднее — омозолелости по внутренней
347
ОРТОПЕДИЯ
УФ
а
б
в
г
поверхности
головки этой кости; развитие экзостоза
вызывает вальгусное отклонение I
пальца в той или иной степени и появление
«натоптыша» под основаниями головок
II и III плюсневых костей.
Появление
резкой боли в области «натоптыша»
связано с раздражением веточек
подошвенного нерва, который придавливается
при ходьбе. Опущение головок II и III
плюсневых костей связано с тем, что при
распластывании переднего отдела стопы
резко снижается давление на головку I
плюсневой кости, а нагрузка на II и III
кость увеличивается. Если в норме на
головку I плюсневой кости приходится
50% веса тела, то при распластывании
переднего отдела стопы нагрузка на
головку составляет уже 14%, остальные
же 36% веса тела переходят с головки I на
головки II и III плюсневых костей. При
поперечном распластывании стопы I
плюсневая кость, наряду с отведением
кнутри, ротируется так, что сесамовидные
кости оказываются в первом межкостном
промежутке.
Неоперативное
лечение.
У подростков, когда распластанность
переднего отдела стопы выражена
нерезко, для восстановления поперечного
свода стопы производят циркулярное
бинтование в проекциях головок плюсневых
костей или дают специальный фиксатор
с валиком под головки II и III плюсневых
костей. Необходимо носить обувь с
широким носком. Рекомендуются также
регулярные тепловые ванны для стоп
и голеней с последующим массажем.
Взрослым
рекомендуется ношение специальных
стелек или валика Зейтца под головки
И—III плюсневых костей. Для ликвидации
омозолелости применяют теплые ванны
для стоп и массаж мышц голени для их
укрепления и поднятия свода (эффективно
в начальной стадии).
При
неэффективности неоперативного лечения
применяют операцию по Р.Р.Вредену —
стягивание переднего отдела стопы за
головки I и V плюсневых костей шелковыми
нитями, способными поддержать поперечный
свод стопы. В последующем необходимо
ношение ортопедической обуви со
шнуровкой в области переднего отдела
стопы и формированием поперечного
свода стопы.
Отклонение
I пальца стопы кнаружи (hallux
valgus). Деформация
I пальца (рис. 277, а) обычно развивается
при поперечном распластывании переднего
отдела стопы. Лишь в 1,5% случаев наблюдается
изолированное отклонение I пальца
кнаружи.
Если
женщина, особенно старше 35 лет, при
слабости сумочно-связочного аппарата
переднего отдела стопы постоянно
пользуется обувью с высоким каблуком
и узким носком, а ее работа связана с
длительным пребыванием на ногах, то
все указанное выше способствует
отклонению I пальца кнаружи. В норме
это отклонение составляет угол до 10°,
а V палец отклоняется кнутри до 5°.
Различают
3 степени отклонения I пальца стопы
кнаружи.
При
I степени отклонение I пальца составляет
10—15°. В это время появляются ноющие
боли, усиливающиеся к концу дня, по
внутренней поверхности головки I
плюсневой кости. При этом постоянно
травмируется кожа в области головки,
где сначала появляется покраснение, и
затруднено ношение обуви. Затем на этом
месте развивается бурсит с частыми
обострениями.
348
Поперечно распластанная стопа. А— норма; б — предпатологическое состояние; е, г —выраженное поперечное плоскостопие.
СТАТИЧЕСКИЕ
ДЕФОРМАЦИИ СКЕЛЕТА
277.
Hallux
valgus.
а
—внешний вид; 6 —операция по Шеде —
Брандесу; в —реконструктивная операция
при hallux
valgus
и
поперечном плоскостопии.
Лечение
в этот период паллиативное. Местно
обрабатывают кожу внутренней
поверхности головки I плюсневой кости
3% спиртовым раствором йода, особенно
при начальных явлениях бурсита. К концу
дня делают ванны для стоп, производят
самомассаж мышц конечностей. Для
уменьшения постоянных болей применяют
физиотерапевтические процедуры. В этом
случае рекомендуется ношение
специальной поролоновой прокладки
между I и II пальцами стопы для предупреждения
вынужденного отведения I пальца кнаружи,
а также валика Зейтца для поднятия
поперечного свода в проекции головок
II и III плюсневых костей. В последнее
время стали широко применять специальную
резиновую ленту шириной до 5 см, которой
стягивают одновременно головки плюсневых
костей, а под головки II и III плюсневых
костей подкладывают специальный валик
типа валика Зейтца, при этом осуществляются
механическое сведение головок всех
плюсневых костей и поднятие их с помощью
валика. В этом случае нагрузка на
передний отдел стопы будет приходиться
на головки I и V плюсневых костей, а
не на II, III и IV кости.
При
II степени отклонения I пальца кнаружи
угол составляет 20°. К этому времени
внутренняя поверхность головки I
плюсневой кости испытывает давление
в обуви, что вызывает огрубение кожи и
бурситы, которые имеют хроническое
течение.
Позднее
может развиваться травматический
экзостоз головки I плюсневой кости, а
в I плюснефаланговом суставе — подвывих.
Боли при этом резкие, на подошвенной
поверхности стопы появляется «натоптыш»
в проекции головки
Неоперативное
лечение состоит в проведении тепловых
водных процедур, ФТЛ, массажа. Однако
все это дает меньший эффект, и необходимо
ношение специальной ортопедической
обуви, однако она не всегда эстетична
и больные от нее вынуждены отказываться.
В этот период больным показано оперативное
вмешательство.
Существует
более 130 способов операций. Они носят
патогенетический характер, но, по сути
дела, поражение стопы сохраняется.
Наиболее эффективна операция типа Шеде
— Брандеса (рис. 277, б), суть которой
сводится к удале
349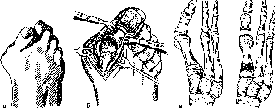
Плюсневой кости.
ОРТОПЕДИЯ
нию
костно-хрящевого экзостоза по внутреннему
краю головки I плюсневой кости и резекции
основания проксимальной фаланги I
пальца стопы.
После
операции необходимо постоянно носить
ортопедическую стельку в обуви для
коррекции сводов стопы и прокладки
между I и II пальцами с целью удержания
I пальца в правильном положении.
При
III степени отклонения I пальца стопы
кнаружи угол отведения составляет
до 30°. Боли в I пальце резкие, изнуряющие.
Деформация I пальца отчетливая. Кожа
по внутренней поверхности головки I
пальца грубая. Экзостоз головки выражен.
Омозолелость на подошве в проекции II
и III плюсневых костей покрыта ороговевающим
эпителием. Отмечаются сильные боли на
подошве стопы в результате давления
головки III плюсневой кости на ветвь
подошвенного нерва. На рентгенограмме
стопы в прямой проекции выявляются
выраженный экзостоз головки I плюсневой
кости, веерообразное расхождение
головок плюсневых костей, подвывих I
пальца стопы кнаружи, ротация I плюсневой
кости кнаружи и расположение сесамовидных
костей не на подошвенной поверхности,
а в межпальцевом промежутке и, наконец,
выраженные явления деформирующего
артроза I плюснефалангового сочленения.
Неоперативное
лечение эффекта не дает. Помогает в
какой-то степени ортопедическая обувь.
В
этой стадии производят реконструктивные
операции — это сочетание операции Шеде
— Брандеса с остеотомией клиновидной
и I плюсневой костей с фиксацией
интрамедуллярно трансплантатом или
интрамедуллярной металлической
конструкцией (рис. 277, в). Следующим
этапом операции является создание
подошвенной поперечной связки стопы
с применением лавсановой ленты, которую
проводят вокруг диафизов I и V плюсневых
костей, стягивают и фиксируют ею головки
плюсневых костей на подошвенной стороне
(модификация Куслика). После 8-недельной
иммобилизации гипсовой повязкой
необходимо носить ортопедические
стельки с формированием продольного
и поперечного сводов и прокладкой
между I и II пальцами стопы.
МОЛОТКООБРАЗНЫЕ
ПАЛЬЦЫ СТОПЫ
Молоткообразные
пальцы стоны (рис. 278, а), чаще II и III,—
следствие сложной деформации стопы. В
основе ее лежит сгибательная контрактура
межфалангового сустава пальцев. Чаще
они сочетаются с поперечной распластанносгью
пальцев стопы и отклонением I пальца
кнаружи на 30° и более. Нередко эта
деформация сопутствует патологическим
изменениям в стопе при детских
церебральных параличах, полиомиелите
(при плосковальгусной стопе),
миелодиспластической полой стопе и т.
д.
В
основе патогенеза
деформации пальцев лежит уменьшение
продольного свода стопы, что ведет
к избыточному натяжению сгибателей
пальцев, а также к поперечному
распластыванию стопы с вальгусным
отклонением I пальца, усугубляющему
данное состояние. При утяжелении
деформации стопы, вследствие отсутствия
правильного лечения, может развиться
подвывих основных фаланг пальцев в
илюснефаланговых суставах. Появление
болей в молоткообразных пальцах
связано с деформирующим артрозом в
плюснефаланговых суставах, находящихся
в положении подвывиха. На тыльной
поверхности кожи в области межфаланговых
суставов появляются мозоли (чаще на II
пальце), что связано с постоянной
травматизацией кожи обувью.
Неоперативное
лечение.
В начальной стадии рекомендуют носить
свободную обувь и накладывать на тыл
стопы лейкопластырную повязку. Су-
350
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
278.
Молоткообразный
палец.
а
—внешний вид; б —операция при
молоткообразном пальце по Гоману; в
—операция при молоткообразном
пальце по Гохту.
ществуют
ортопедические изделия, исправляющие
начальные проявления межфаланговых
контрактур.
Возможна
бескровная редрессация, но она не дает
значительного эффекта и не предупреждает
рецидива.
Оперативное
лечение
состоит в устранении резко выраженной
сгибательной контрактуры межфаланговых
суставов. Наиболее часто применяют
операцию Гомана (рис. 278, б). Суть операции
заключается в резекции головки основной
фаланги пальца.
Для
ликвидации переразгибания, а нередко
и подвывиха в плюснефалан- говом суставе
применяют операцию по Гохту (рис. 278,
в): резекцию основной фаланги вывихнутого
пальца.
Следует
отметить, что если больному противопоказано
оперативное вмешательство на стопах,
то необходимо индивидуальное изготовление
ортопедической обуви, а при
молоткообразных деформациях пальцев
на обуви дополнительно создается
мягкий верх.
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
Врожденный
вывих бедра — одна из наиболее часто
встречающихся врожденных деформаций
опорно-двигательного аппарата. Этот
порок развития характеризуется
недоразвитием всех элементов
тазобедренного сустава и нарушением
соотношений головки бедренной кости
и вертлужной впадины. Он проявляется
в трех формах, переходящих одна в другую:
неустойчивое бедро, врожденный подвывих
и, наконец, врожденный вывих бедра.
Односторонний вывих встречается чаще
двустороннего, у девочек в 5 раз чаще,
чем у мальчиков.
351
Врожденный вывих бедра (врожденные деформации бедра по мкб-10)
ОРТОПЕДИЯ
Этиология.
Причиной заболевания могут быть порок
первичной закладки опорно-двигательного
аппарата, задержка внутриутробного
развития плода в связи с изменениями
витаминного баланса, особенно витамина
Вг, гормональными нарушениями,
токсикозы и нефропатии беременных,
сопровождающиеся нарушением
водно-солевого и белкового обмена, а
также наследственная дисплазия
тазобедренных суставов и т. д.
Патогенез
врожденного вывиха связан с предшествующим
подвывихом, неустойчивостью бедра
(или дисплазией). Последняя характеризуется
гипоплазией вертлужной впадины плода,
ее уплощением, развитие головки бедренной
кости замедляется, верхний конец
бедренной кости поворачивается кпереди
(антеторсия), одновременно замедляется
развитие нервно-мышечного и
сумочно-связочного аппарата. Если после
рождения у ребенка определяется
дисплазия бедренной кости или ее
подвывих, то с ростом ребенка и при
отсутствии раннего неоперативного
лечения к времени начала ходьбы
развивается врожденный вывих бедра.
Поэтому для предупреждения изменений
тазобедренного сустава необходим
осмотр новорожденного в родильном доме
микропедиатром или ортопедом.
Основным,
ранним клиническим
симптомом
неустойчивого бедра у новорожденных
и грудных детей является ограничение
пассивного разведения согнутых под
прямым углом в тазобедренных и коленных
суставах ног у новорожденного, лежащего
на столе для пеленания (рис. 279, а). Надо
иметь в виду, что у новорожденных повышен
тонус мышц конечностей, поэтому полное
разведение бедер невозможно, однако
разница в углах отведения говорит о
децентрации головки бедра в вертлужной
впадине, что косвенно указывает на
недоразвитие сустава.
Другими
признаками являются асимметрия складок
кожи на бедре, асимметрия ягодичных
складок.
Подвывих
бедра клинически, наряду с описанными
выше признаками при неустойчивом бедре,
проявляется симптомом щелчка, или
симптомом Орто- лани — Маркса,
обусловленным «перескакиванием»
головки бедра через передний край
вертлужной впадины — при недоразвитии
тазобедренного сустава в момент сгибания
в тазобедренных и коленных суставах
при разведении бедер, когда головка
бедренной кости вывихивается из впадины,
возникает щелчок, а при приведении
ножек к средней линии головка вправляется
и вновь ощущается щелчок и вздрагивание
ножки.
Следует
иметь в виду, что симптом Ортолани —
Маркса может быть положительным в
первый месяц жизни при гипотонии мышц
и отсутствии патологических изменений
в тазобедренном суставе.
Относительное
укорочение и ротация конечности кнаружи
также являются симптомом вывиха в
тазобедренном суставе. Укорочение
нижней конечности можно выявить при
осмотре ребенка, лежащего на спине, при
сгибании ножек в тазобедренных и
коленных суставах (рис. 279, б).
При
врожденном вывихе бедра ранее описанные
симптомы более выражены. Появление
поздних симптомов связано с началом
ходьбы: значительное ограничение
отведения бедра, напряжение приводящих
мышц, большой вертел выше линии Розера
— Нелатона. При отведении бедра в
положении сгибания в тазобедренном
суставе увеличивается глубина бедренного
треугольника, в котором отсутствует
головка бедра. При одностороннем вывихе
бедра выявляются значительное укорочение
и ротация конечности наружу (симптом
Тренделен- бурга — при стоянии на
вывихнутой ноге снижается уровень
ягодичной складки с этой стороны,
возникает перекос таза — рис. 279, д).
352
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
279.
Диагностика
вывихов бедра.
а
— ограничение отведения бедер; б
—определение разницы в длине нижних
конечностей; в —схема Путти; г —схема
Xильгенрайнера; д — положительный
симптом Тренделенбурга.
353
ОРТОПЕДИЯ
При
вывихе нарушается походка. При
одностороннем выявляются прихрамывание
с отклонением туловища в сторону вывиха,
наклон таза в больную сторону и
функциональный сколиоз.
При
двустороннем вывихе бедер походка
утиная, таз наклоняется вперед с
образованием лордоза.
При
осмотре новорожденного, когда определяются
не все указанные симптомы, лучше
заподозрить наличие неустойчивого
бедра и начать раннее неоперативное
лечение, чем ожидать раннего
рентгенологического обследования
только в 4-месячном возрасте.
Рентгенограмму
обоих тазобедренных суставов производят
в положении больного лежа на спине с
вытянутыми и приведенными ногами,
расположенными симметрично, а также
с небольшой ротацией конечностей
внутрь. При оценке рентгенограммы надо
иметь в виду, что вертлужная впадина
содержит хрящевую ткань и контрастная
тень отсутствует, головки бедренных
костей — также хрящевые, до 4 мес ядра
окостенения отсутствуют, поэтому
условно высота головки бедренной кости
равна ширине шейки.
К
рентгенологическим признакам
неустойчивого бедра относятся
скошенность крыши впадины тазобедренного
сустава и позднее появление ядер
окостенения головок бедренных
костей.
При
подвывихе бедра на рентгенограмме
видны пространственное нарушение
ориентации компонентов суставов и
патологические изменения индексов его
стабильности (скошенность крыши
вертлужной впадины, позднее появление
ядра окостенения головки бедренной
кости и неполное покрытие головки
крышей вертлужной впадины).
При
вывихе бедра на рентгенограмме головка
на стороне вывиха меньших размеров,
уплощена и располагается вне впадины.
Крыша вертлужной впадины скошена.
Нарушение состояния бедренного и
тазового компонентов сустава увеличивается
по мере роста ребенка.
Ранние
рентгенологические признаки врожденного
вывиха бедра были описаны в 1927 г. В.Путти
в виде триады: 1) повышенная скошенность
крыши вертлужной впадины; 2) смещение
проксимального конца бедренной кости
кнаружи и кверху; 3) позднее появление
и гипоплазия ядра окостенения. Он же
предложил схему (рис. 279, в), на которой
одна линия соединяет верхние части
метафизов обоих бедренных костей и две
линии проведены перпендикулярно через
середины суставных впадин. Смещение
проксимального конца бедренной кости
кверху и кнаружи от линии пересечения
перпендикуляров говорит о поражении
сустава. В норме ядро окостенения
головки бедренной кости на рентгенограмме
появляется на 4—6-м месяце жизни, а при
неустойчивом бедре, подвывихе или
вывихе окостенение задерживается до
9—10 мес. Если у ребенка имеются лишь
первые две формы поражения бедра,
желательно использовать схему
Хильгенрайнера для оценки рентгенограммы
(рис. 279, г). При этом проводят горизонтальную
линию через оба V-образных
хряща и от верхней точки диафиза к этой
линии восстанавливают перпендикуляр.
В норме высота h
должна
равняться 1—1,5 см, расстояние от дна
вертлужной впадины до перпендикуляра
d
=
1...1,5 см. Угол наклона вертлужной впадины
у новорожденного равен 27—30°, а к
2-летнему возрасту — 20°. Но при диагностике
неустойчивого бедра важны не сами
углы наклона, а разница в углах с обеих
сторон. При подвывихе и вывихе расстояние
d
больше,
чем на противоположной стороне.
Описанная
клинико-рентгенологическая картина
позволяет выявить ранние патологические
изменения тазобедренного сустава.
354
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
Клиническая
картина врожденного вывиха бедра у
детей старше года.
Дети начинают поздно ходить, чаще к
11/г
годам, походка у них неуверенная,
выявляется прихрамывание на больную
ногу, а при двустороннем вывихе —
утиная походка. Болей в этом возрасте
нет. При осмотре в положении лежа
определяется относительное укорочение
больной конечности при сохранении ее
абсолютной длины, положительный симптом
Дюпюитрена — смещение конечности по
оси вверх в положении лежа на спине при
давлении на пяточную область.
О степени
фиксации головки во впадине можно
судить при потягивании за ногу в
положении лежа со смещением ее книзу.
При пальпации под паховой связкой
головка бедренной кости в вертлужной
впадине не определяется. Прижать
бедренную артерию к головке бедренной
кости, как в норме, при этом невозможно.
На стороне вывиха ограничено отведение
бедра и положителен симптом Шассеньяка
— избыточные ротационные движения
бедром.
Верхушка
большого вертела выше линии Розера —
Нелатона, соединяющей верхнюю переднюю
подвздошную ость с седалищной костью.
В
положении стоя на одной ноге в норме
ягодичные мышцы напрягаются и удерживают
противоположную половину таза в
горизонтальном положении. Это —
отрицательный симптом Тренделенбурга.
При стоянии на вывихнутом бедре ягодичные
мышцы напрягаются слабо, так как точки
прикрепления (подвздошная кость и
большой вертел) сближены и таз не
удерживается в горизонтальном положении,
наклоняясь в противоположную вывиху
сторону (рис. 279, д).
Рентгенограмма
тазобедренных суставов, полученная на
одной пленке при правильной укладке,
позволяет окончательно поставить
диагноз. Различают пять степеней вывиха
(М.В.Волков, В.Д.Дедова): I степень —
головка во впадине располагается
латерально, или определяется скошенность
крыши подвздошной кости при правильном
расположении бедренной кости (дисплазия);
II степень — головка бедренной кости
располагается выше горизонтальной
линии V-образных
хрящей вплоть до верхнего края скошенной
крыши (подвывих); при III степени вся
головка располагается над верхним
краем вертлужной впадины (возможны
неоартрозы); при IV степени вся головка
покрыта тенью крыла подвздошной кости;
при V степени выявляется крайне высокое
стояние головок у верхней части крыла
подвздошной кости (рис. 280). В связи с
тем, что рентгенологическое исследование
тазобедренных суставов отсрочено во
времени (4 мес), в последние годы стали
широко применять ультрасонографию
суставов, особенно за рубежом. Этот
метод позволяет выявлять патологические
изменения уже с 2-недельного возраста
ребенка.
Неоперативное
лечение.
Лечение врожденных патологических
состояний тазобедренного сустава
необходимо начинать сразу же после их
выявления в родильном доме, одновременно
обучая этому мать. Лечение состоит в
ЛФК для устранения контрактуры приводящих
мышц бедра в виде ненасильственных
движений в тазобедренных суставах
(сгибание, разгибание в коленных и
тазобедренных суставах под прямым
углом, разведение бедер и вращательные
движения при центрации головки во
впадине с сочетанием движений в обратном
направлении). ЛФК проводят 8—10 раз в
сутки по 15—20 упражнений за одно
занятие. Легкий массаж мышц спины,
ягодиц и задней поверхности бедер также
проводят ежедневно. Важнейшим элементом
лечения является широкое пеленание с
разведением ножек с помощью пеленки,
затем — на подушке Фрейка. У детей
с неустойчивым бедром при начальных
изменениях тазобедренного сустава до
4-месячного возраста лечение проводят
на отводя-
355
ОРТОПЕДИЯ
двустороннем
вывихе бедра у ребенка 12 лет (б).
356
Рентгенограммы при врожденном вывихе бедра у ребенка 4 мес (а) и при врожденном
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ
КОНЕЧНОСТЕЙ
щей
шине Кошля или с применением подушки
Фрейка (рис. 281, а) или ЦИТО (рис. 281, б).
Они позволяют ногам ребенка постоянно
находиться в положении отведения и
сгибания в тазобедренных суставах. При
этом головка центрируется в вертлужной
впадине и сустав развивается правильно.
В возрасте 4 мес после рентгенографии
обоих тазобедренных суставов окончательно
устанавливают диагноз, и специалист
ортопед определяет тактику дальнейшего
лечения, давая соответствующие
рекомендации. Обычно лечение на шине
продолжают еще 4—6 мес, ребенку не
разрешают ходить до 1 года, а наблюдение
ортопедом длится до 5 лет при благоприятном
исходе лечения дисплазии тазобедренного
сустава.
Лечение
подвывиха и вывиха бедра должно быть
также раним, щадящим и функциональным.
Его необходимо осуществлять с 1-го
месяца жизни ребенка до I1/7
лет с применением приспособлений,
способствующих отведению бедер и
повышению подвижности в суставах
конечностей (подушка Фрейка, шина Кошля
в модификации М.Э.Казакевич,
аддукционно-ротационный аппарат
Мирзоевой, стремена Павлика и др.). В
последние годы наиболее часто применяют
шину Кошля, которая позволяет медленно,
дозированно растягивать приводящие
мышцы и одновременно, не снимая шины,
вправлять и удерживать бедро в
положении Лоренца I. Кроме того, данная
конструкция (рис. 282) разводящей шины
позволяет сохранять у ребенка свободу
движений в тазобедренных и коленных
суставах во фронтальной плоскости,
одновременно применять
физиотерапевтические процедуры, массаж
и проводить все гигиенические мероприятия
при постоянном удержании достигнутого
правильного положения элементов
тазобедренного сустава. Противопоказанием
к этой методике служат данные проведенных
артрографий с контрастированием,
подтверждающие невправленность
вывиха бедра.
Применяемая
ранее методика закрытого одномоментного
вправления вывиха бедра сменными
гипсовыми повязками по Лоренцу (I,
II,
III) часто (2,1—21%) осложнялась асептическим
некрозом головки бедренной кости,
рецидивом вывиха или подвывиха, артрозами
(данные II съезда травматоло-
357


Подушка Фрейка (а) и отводящая шина цит0 (б).
ОРТОПЕДИЯ
(б)
и ребенок в шине (в).
гов-ортопедов,
1969 г.); все это способствовало замене
методики Лоренца функциональными
методами лечения вывиха.
После
достижения клинико-рентгенологической
картины вправления вывиха бедра
необходимо постепенное приведение
конечности с одновременным приданием
ей положения ротации внутрь в
кольцах-распорке Ланге или шине Мирзоевой
(рис. 283).
Если
добиться успеха при этой тактике лечения
не удается, то производят оперативное
вмешательство.
Оперативное
лечение
детям в возрасте от 1 до 2 лет проводят
по методу простого открытого вправления
из наружнобокового доступа или открытого
вправления по типу минимальной
артротомии. У детей от 2 до 7 лет открытое
вправление сочетают с корригирующей
остеотомией бедренной кости и
реконструкцией тазового компонента
сустава в виде транспозиции вертлужной
впадины по Солтеру.
Существует
четыре группы методик оперативного
вправления вывиха бедра:
открытое
вправление вывиха;
открытое
вправление с углублением впадины;
358
Модифицированная шина Кошля (а), лямки для удержания ев в правильном положении
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
а
—шина МирзоевоО; б —фиксация в гипсовой
повязке после бескровного вправления
двустороннего врожденного вывиха бедра
(положение Лоренца III);
в—рентгенограмма
при врожденном вывихе обоих бедер до
бескровного вправления; г —после
вправления.
реконструктивные
внесуставные операции;
паллиативные
операции на суставе.
Простое
открытое вправление
вывиха бедра состоит в предварительном
рассечении перешейка суставной сумки
и нередко завернувшегося верхнего
хрящевого козырька вертлужной впадины.
Открытое
вправление вывиха с углублением
вертлужной впадины
(по Богданову) состоит во вскрытии
капсулы сустава, иссечении из впадины
рубцовых тканей и углублении суставного
хряща с помощью булав.
Открытое
вправление вывиха бедра с реконструктивными
операциями (рис.
284) — внутрисуставные операции —
вскрытие сустава, формирование впадины
с углублением и артропластикой типа
Колонна (е — и) за счет капсулы сустава
(амниопластика по Волкову, гомопластика
по Фишкину).
К
паллиативным
операциям
относятся внесуставные операции типа
вари- зирующей остеотомии (а —б), операция
Хиари (в —г),
остеотомия таза по Солтеру (д).
У детей
старше 8 лет и подростков после 12 лет
оперативные вмешательства значительно
затруднены, а перспективы лечения более
сомнительны и методом выбора являются
паллиативные операции, направленные
на улучшение опоро-
359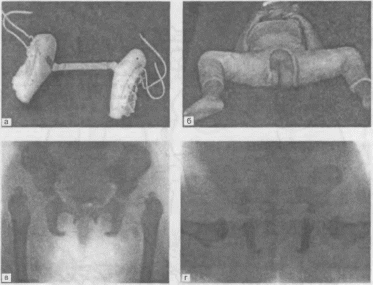
Неоперативное лечение врожденного вывиха бедра.
ОРТОПЕДИЯ
284.
Схемы
оперативных
методов лечения
врожденного вывиха бедра. а
— <Э — внэсуставныв;
е — и~внутрисуставные.
360

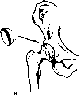
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
Схема
вычисления антеверсии проксимального
конца бедренной кости, фронтальной
инклинации вертлужной впадины по задней
(а) и аксиальной (б) рентгенограммам;
схема определения индексов стабильности
тазобедренного сустава (в, г).
способности
и походки. Важным моментом в лечении
врожденного вывиха должна быть
рентгенологическая оценка взаимоотношений
бедренного и тазового компонентов
сустава (рис. 285). Это угол антеверсии
проксимального конца бедренной кости,
угол вертикального соответствия
вертлужной впадины и степень костного
покрытия головки бедренной кости.
Важным фактором в оперативном лечении
должна быть центрация головки во
впадине, что можно заранее выяснить по
представленным показателям. Если
головка бедренной кости после операции
центрирована, то в процессе роста
ребенка происходит постепенное
уменьшение асимметрии таза вплоть до
ее исчезновения. Если центрации
достигнуть не удается, то асимметрия
таза сохраняется и вывих рецидивирует.
В
настоящее время комбинированные методы
вправления, включающие углубление
впадины, реконструкцию крыши и
проксимального конца бедренной
кости, наиболее эффективны. Одним из
эффективных методов является операция
по М.В.Волкову, которая состоит в
низведении головки при высоком
361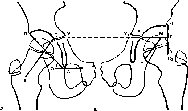
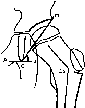

285. Схемы вычислений.
ОРТОПЕДИЯ
вывихе
до уровня суставной впадины с помощью
аппарата Илизарова, затем производят
подвертельную остеотомию определенного
типа с исправлением антеверсии и
вальгусного искривления шейки бедренной
кости и фиксацию фрагментов кости
штопором Сиваша. После этого осуществляют
открытое вправление головки с
формированием впадины и артропластику
головки колпачком из амниона, который
фиксируют кетгутом. Дистракцию головки
бедренной кости до вертлужной впадины
осуществляют в аппарате Илизарова в
течение 1 мес, затем проводят манжетное
вытяжение в постели. Конструкцию Сиваша
удаляются через 6 мес. Ходьба с помощью
костылей без нагрузки на ногу продолжается
до 1 года.
Описанные
методы неоперативного и оперативного
лечения свидетельствуют о сложности
лечения этого патологического состояния,
поэтому чем раньше начато лечение, тем
лучше результат.
ВРОЖДЕННАЯ
КОСОЛАПОСТЬ
Врожденная
косолапость (pes
equino vara, excavatus congenitus) стоит
на первом месте среди врожденных
заболеваний опорно-двигательного
аппарата, составляя 35,8%. Двусторонняя
деформация наблюдается чаще односторонней,
у мальчиков вдвое чаще, чем у девочек.
Причин
развития косолапости много. На одном
из первых мест стоит сращение амниона
с поверхностью конечности зародыша.
Кроме того, причинами являются
давление амниотических тяжей или
пуповины на стопу, давление матки
на наружную поверхность стопы при малом
количестве околоплодных вод; давление
опухолью тела матки; токсоплазмоз у
матери; нарушение функции спинномозговых
нервов; нарушение нормального развития
нижних конечностей в первые 3 мес жизни
и т. д.
Клиническая
картина
косолапости (рис. 286). Выявляются
подошвенное сгибание стопы в
голеностопном суставе (эквинус), поворот
подошвенной поверхности кнутри с
опусканием наружного края (супинация
стопы), приведение стопы в переднем
отделе с увеличением ее свода (аддукция).
Деформация стопы сочетается с
ротацией голени внутрь на уровне нижней
трети и ограничением подвижности в
голеностопном суставе. Когда ребенок
начинает ходить, при наличии косолапости
наблюдается огрубение кожи наружного
края стопы, развивается атрофия мышц
голени, особенно икроножной мышцы, и
рекурвация коленных суставов, а также
своеобразная походка, при которой одна
стопа переносится через другую.
Т.С.Зацепин
разделяет врожденную косолапость на
две клинические формы: типичную
(75%) и атипичную (25%).
При
типичной
косолапости
различают: 1) легкую форму (варусная
контрактура Остен-Сакена), при ней
кожа малоподвижна, определяются костные
выступы в основном за счет головки
таранной кости; 2) мягкотканную форму,
когда хорошо развит подкожный жировой
слой, кожа подвижна, костные выступы
отсутствуют.
Атипичная
форма косолапости
развивается вследствие образования
амниотических перетяжек (см. рис.
286. в), артрогрипоза, недоразвития
большеберцовой кости.
Лечение
врожденной косолапости нужно начинать
у новорожденных после того, как зарастет
пупочная ранка, ибо в этот период
развития у ребенка мягкие ткани наиболее
податливы, их легче растянуть и удержать
в корригированном положении, давая
возможность костям стопы расти и
развиваться
362
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
правильно.
Суть неоперативного лечения состоит
в редрессирующей гимнастике, исправляющей
деформацию стопы (по 3—5 мин с перерывами
для массажа мышц стопы и голени 3—4 раза
в день), и удержании стопы в корригированном
положении мягким бинтом (по Финку —
Эттингену). Врач-ортопед должен обучить
мать ребенка проводить пассивную
корригирующую гимнастику, массаж и
правильно фиксировать стопу с помощью
мягкого бинта. Ручную редрессацию стопы
производят осторожно и постепенно,
устраняя сначала аддукцию переднего
отдела стопы, затем супинацию и наконец
подошвенную флексию. Сеанс редрессации
состоит из трех приемов, повторяемых
по 20 раз (рис. 287, а).
363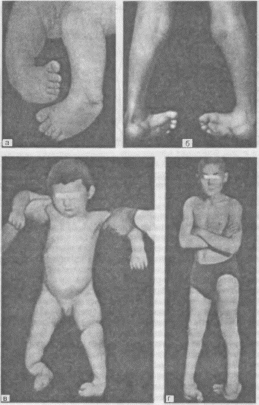
286. Врожденная двусторонняя косолапость (а —г; в —в сочетании с амниотической перетяжкой).
ОРТОПЕДИЯ
287.
Лечение
косолапости.
а
—ручная редрессация,
коррекция
подошвенного сгибания; б —фиксация
результатов коррекции с помощью
бинтования; в —шина из полиэтилена,
применяемая
при лечении врожденной косолапости.
Каждый
раз достигнутое положение стопы
необходимо фиксировать методом
бинтования по Финку — Эттингену (рис.
287, б) фланелевым бинтом шириной 5—6
см, длиной 2 м при положении сгибания в
коленном суставе под углом 90°. Бинтовать
начинают со стопы. Частота повторений
манипуляций с последующим бинтованием
зависит от тяжести деформации (возможно
до 10 раз в сутки).
После
достижения гиперкоррекции стопы, а при
мягкотканной форме возможного ее
исправления к возрасту 2—3 мес для
предупреждения рецидивов до разрешения
ходьбы накладывают шины из полиэтилена
для удержания стопы и голени в положении
гиперкоррекции (рис. 287, в).
При
средних и тяжелых видах косолапости с
3-недельного возраста ребенку проводят
лечение при помощи этапных гипсовых
повязок. Это осуществляет непосредственно
врач-ортопед на специальном столе
Никифоровой. Обычно предварительно
кожу обрабатывают вазелином, затем
накладывают слой ваты и после ручной
редрессации накладывают гипсовые бинты
циркулярно, исправляя компоненты
деформации от кончиков пальцев до
верхней трети голени (в виде сапожка).
Смену гипсовых повязок и коррекцию
проводят 1 раз в 3 нед без наркоза.
Коррекцию деформации осуществляют с
некоторым насилием, растягивая, но не
разрывая ткани. После исправления
деформации положение гиперкоррекции
стопы сохраняется 3—4 мес. Затем ребенку
можно ходить в ботинках со шнуровкой
и пронатором, подбитым по всей поверхности
подошвы, включая каблук. На ночь
ребенку необходимо накладывать шины
из полиэтилена.
Одновременно
назначают массаж мышц голени и стопы,
ванны, корригирующую гимнастику, а
при ослаблении мышц — их фарадизацию,
в частности малоберцовой группы мышц.
При отсутствии эффекта от неоперативного
лечения у детей от 6-месячного возраста
(по данным НИДОИ им. Г.И.Турнера, 1999 г.,—
до 3 лет) рекомендуются операции на
сухожильно-связочном аппарате стопы.
При
тяжелых формах врожденной косолапости
с возраста 3 лет показано оперативное
вмешательство на сухожильно-связочном
аппарате по Т.С.Зацепи-
364
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
288.
Схема
резекции стопы по М.И.Куслику. а
— серповидный клин;
б — положение
после коррекции.
ну
с применением дистракционно-компрессионного
аппарата для выведения стопы в положение
гиперкоррекции, вправления таранной
кости в вилку голеностопного сустава
и декомпрессии таранной кости.
Операция
по Т.С.Зацепину состоит из следующих
этапов: Z-образное
удлинение сухожилий задней
большеберцовой мышцы и длинного
сгибателя большого пальца стопы,
рассечение дельтовидной связки, вскрытие
капсулы задней поверхности голеностопного
сустава и, наконец, Z-образное
удлинение пяточного сухожилия и
длинного сгибателя большого пальца с
вскрытием подтаран- ного сустава (между
пяточной и подтаранной костью), а при
выраженном продольном своде стопы —
рассечение подошвенного апоневроза.
Деформацию стопы ликвидируют, капсулу
сустава не зашивают, сухожилия мышц
сшивают в удлиненном состоянии,
накладывают швы на кожу и гипсовую
повязку до средней трети бедра. Повторно
гипсовую повязку типа «сапожок»
накладывают сроком до 6 мес.
В
последующем проводят ЛФК и ФТЛ. Ребенок
должен носить обувь с пронатором.
В
1951 г. ВА.Штурм предложил лигаментокапсулотомию
— оперативное вмешательство на
сумочно-связочном и сухожильном аппарате
стопы с обязательным рассечением
капсулы предплюсне-плюсневых суставов
и связки между ладьевидной и I
клиновидной костями. Эти операции
рекомендуется производить детям до
10 лет.
При
тяжелой форме косолапости с выраженной
аддукцией и супинацией стопы в запущенных
случаях производят операцию на костях
стопы в возрасте от 12 лет и старше. Это
клиновидная резекция костей стопы с
основанием по наружному краю в области
пяточно-кубовидного сустава и вершиной
в области таранно-ладьевидного сустава.
Иногда производят серповидную резекцию
костей стопы по М.И.Куслику (рис. 288)
и фиксацию дистракционным аппаратом.
С помощью этой операции удаляется
костный фрагмент серповидной формы в
среднем отделе стопы.
При
тяжелой костной форме косолапости в
результате роста ребенка и ходьбы с
варусной установкой стоп возникает
скручивание внутрь (торсия) костей
голени на границе средней и нижней
третей. Для устранения торсии производят
деторсионную остеотомию на уровне
средней трети голени для улучшения
биомеханики ходьбы. Через 6—7 нед после
консолидации области остеотомии
гипсовую повязку снимают. В послеоперационном
периоде восстановительное лечение
необходимо проводить в условиях
ортопедического отделения или
санатория. Оно заканчивается обязательным
снабжением больного ортопедической
обувью.
365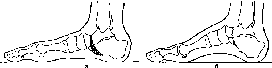
ОРТОПЕДИЯ
Врожденная
мышечная кривошея — стойкое укорочение
грудиноключич- но-сосцевидной мышцы,
вызванное ее недоразвитием или травмой
в перинатальном периоде.
Кривошея
— деформация шеи врожденного или
приобретенного характера, проявляющаяся
наклоном головы в больную сторону,
поворотом лица в здоровую сторону
и приподнятым положением надплечья в
связи с сокращением грудиноключично-сосцевидной
мышцы.
Частота
врожденной мышечной кривошеи по
отношению ко всем ортопедическим
заболеваниям, по данным Р.Р.Вредена
(1936 г.), составляла до 2%, по С.Т.Зацепину
(1952 г.) — от5%до 12%, поданным НИДОИ им.
Г.И.Турнера (1999 г.) — 4,5—14%, и стоит на
третьем месте после врожденного вывиха
бедра и косолапости.
Этиология.
Мышечная кривошея развивается вследствие
повреждения грудиноключично-сосцевидной
мышцы при родах с образованием гематомы
и последующим рубцеванием, что ведет
к укорочению этой мышцы. Эта теория
была впервые предложена в 1838 г. С.Т.Зацепин
в 1960 г. высказал мнение, что кривошея —
это результат врожденного порока
развития грудиноключично-сосцевидной
мышцы и травмы во время родов при
ягодичном предлежании или наложении
щипцов при извлечении плода, что
подтверждается гистологически (степень
выраженности кривошеи находится в
прямой зависимости от тяжести недоразвития
мышечных волокон и степени замещения
мышечной ткани соединительной). Этого
мнения придерживаются и в настоящее
время.
В
патогенезе
врожденной мышечной кривошеи основную
роль играют изменения в
грудиноключично-сосцевидной мышце и
в ряде случаев — в трапециевидной
мышце.
Клиническая
картина
кривошеи зависит от патогенеза, возраста
ребенка на момент выявления
заболевания, длительности его развития
и характера лечения. Изменения
грудиноключично-сосцевидной мышцы в
родильном доме проявляются утолщением
и уплотнением ее в верхней, средней или
нижней трети. Это можно выявить при
ослаблении натяжения грудиноключично-сосцевидной
мышцы наклоном головы. Плотная и
утолщенная в течение первого месяца,
мышца затем выглядит как соединительнотканный
тяж и отстает в росте. Голова больного
наклоняется в сторону укороченной
мышцы и поворачивается в здоровую
сторону (рис. 289). При этом ограничивается
поворот головы в больную сторону.
Асимметрия лица и лицевого черепа
связана с нарушением роста ввиду
длительного вынужденного положения
головы. Становятся положительными
симптомы Эрлахера и Фелькера — глаза
и мочки ушных раковин находятся не на
одной прямой. Выявляется сколиоз в той
или иной степени при осмотре со стороны
шеи. Выраженность всех указанных
симптомов усиливается при отсутствии
лечения. При рентгенографии выявляется
только асимметрия лицевого черепа.
Дифференциальная
диагностика
врожденной мышечной кривошеи
нетрудна. Различают следующие формы:
неврогенная
форма при спастическом параличе шейных
мышц вследствие перенесенного
энцефалита, когда у ребенка имеют место
гиперкинез (движения, не подчиняющиеся
воле больного), клонические и тонические
судороги шейных мышц; возможна
кривошея при вялом параличе мышц шеи
после полиомиелита;
366Врожденная мышечная кривошея
Дерматогенные формы кривошеи в результате обширных рубцов на шее в результате ожога, травмы глубоких тканей шеи;
ВРОЖДЕННЫЕ
ДЕФОРМАЦИИ НИЖНИХ КОНЕЧНОСТЕЙ
десмогенные
формы вследствие пе-
ренесенных
воспалительных процессов,
лимфоаденитов,
флегмон в области шеи;
рефлекторная
кривошея при воспа-
лительном
процессе в среднем ухе, около-
ушной
железе и т. д.;
артрогенные
и оссальные формы.
Синдром
Клиппеля
— Фейля
—
анома-
лия развития шейных позвонков.
Различа-
ют 2 их типа: 1) срастание I и
II шейных
позвонков в конгломерат с
другими шей-
ными позвонками (не
более 4) с одновре-
менным незаращением
дужек (шейные ре-
бра); 2) синостоз I
шейного позвонка (ат-
ланта) с
затылочной костью, затем сино-
стоз
расположенных ниже позвонков и на-
личие
шейных ребер.
При
этом синдроме изменения в верх-
них
шейных позвонках обязательно сочета-
ются
с первыми симптомами. Клиниче-
ская
картина (триада): укорочение шеи,
низко
расположенная граница роста волос
на
шее, ограничение подвижности головы.
Данная аномалия нередко сочетается
с
болезнью Шпренгеля (высокое стояние
лопатки, вдавление основания
черепа,
наличие полупозвонков).
Шейные
ребра —
проявление рудиментов ребер у шейных
позвонков (чаще у VI и VII). Истинные шейные
ребра, как и нормальные, имеют головку,
шейку и тело. Ложные шейные ребра головок
не имеют и соединены с поперечным
отростком позвонка синостозом или
синдесмозом. Различают 4 степени в
зависимости от формы и размеров шейных
ребер:
степень
— ребра не выходят за пределы поперечного
отростка;
степень
— конец ребра свободно лежит в тканях;
степень
— от передней поверхности конца ребра
к I грудному ребру идет соединительнотканный
тяж;
степень
— шейное ребро похоже на настоящее
ребро.
В
ряде случаев шейные ребра сочетаются
с аномалией развития тел позвонков
в виде клиновидных, полупозвонков,
добавочных позвонков. Шейное ребро
изменяет ход позвоночной артерии и
сопровождающих ее вен. Вместо
соответствующего отверстия в
поперечном отростке шестого шейного
позвонка она выходит через отверстие
в отростке пятого. При большой длине
шейного ребра подключичная артерия
соприкасается с ним, удлиняется и сильно
изгибается. Плечевое нервное сплетение
иногда значительно изменяется, проходя
кпереди от шейного ребра, подвергаясь
давлению, сплющиванию, разволокнению.
Места
прикрепления передней и средней
лестничных мышц иногда изменяются.
Эти мышцы могут прикрепляться к I ребру
или к добавочному шейному. Место
прикрепления задней лестничной мышцы
не изменяется, т. е. она прикрепляется
к II ребру.
Клиническая
картина зависит от взаиморасположения
шейного ребра или ребер и сосудисто-нервного
пучка, что приводит к его натяжению или
сдавлению. Вид шеи чаще не изменяется,
но для выраженной степени шейных ребер
характерен симптом Мануйлова.
367

289. Левосторонняя мышечная кривошея до и после коррекции.
ОРТОПЕДИЯ
гипсовой
повязкой (б) и гоповодержатепем (в).
Частота
сколиоза шейного отдела позвоночника
в виде кривошеи и сколиоза шейного
и грудного отделов позвоночника
достигает 16%.
Кривошея
при вывихах и переломах шейных позвонков.
Клиническая картина соответствует
характеру травмы. Кривошея при синдроме
Гризеля как результат подвывиха
атланта после перенесенного заглоточного
абсцесса передней поверхности
позвоночника и развития контрактуры
паравертебральных мышц вызывает наклон
головы. На рентгенограмме в переднезадней
проекции через открытый рот выявляются
смещение атланта кпереди и поворот
вокруг вертикальной оси. Лечение
необходимо начинать на ранней стадии
заболевания.
Прогноз
мышечной кривошеи зависит от формы
заболевания и проводимого лечения.
Для
профилактики
заболевания необходима ранняя
диагностика, начиная с родильного
дома. Задачи: 1) сравнительная пальпация
обеих грудиноключично-сосцевидных
мышц при первом осмотре новорожденного
и выписке его из роддома; 2) обнаружение
припухлости и уплотнения в мышце на
том или ином уровне; 3) назначение лечения
— укладка ребенка к стене здоровой
стороной, кормление ребенка больше
с больной стороны, общение матери таким
образом, чтобы ребенок больше смотрел
на мать с больной стороны и вверх;
Неоперативное
лечение
мышечной кривошеи продолжают после
выписки ребенка из роддома со 2-й недели
жизни. Помимо ранее проводимых
мероприятий, начинают корригирующую
гимнастику для растяжения мышцы, после
симметричного массажа (3—4 раза в день
по 5—10 мин). Игрушки над кроваткой
ребенка необходимо располагать с
больной стороны и сверху, чтобы ребенок,
разглядывая их, активно растягивал
грудиноключично-сосцевидную мышцу.
Начинают курс УВЧ-терапии, соллюкс. С
6—8-й недели для предупреждения
рубцевания пострадавшей мышцы назначают
электрофорез калия йодида (30 сеансов
с повторением через 3—4 мес).
Для
удержания головы в положении гиперкоррекции
рекомендуется ношение картонно-ватного
воротника Шанца или чепчика с тесемками,
прикрепляющегося к лифчику.
При
невыраженной степени кривошеи излечение
ребенка наступает к концу 1-го года
жизни.
368
Операция при мышечной кривошее по с.Т.Зацепину (а), фиксация головы после операции
Симметричный массаж обеих грудиноключично-сосцевидных мышц;
Диспансеризация и контроль за результатами лечения после выписки из роддома.
ВРОЖДЕННЫЕ
ЗАБОЛЕВАНИЯ ВЕРХНИХ КОНЕЧНОСТЕЙ
Оперативное
лечение
показано при неэффективности
неоперативного в возрасте от 2 лет.
Наряду с поперечным рассечением
грудинной ножки грудиноключично-сосцевидной
мышцы (нередко с резекцией ее участка
на протяжении 1—1,5 см) обязательно
параллельно ключице рассекают
напряженное фасциальное влагалище
мышцы (передний и задний листки фасции,
рис. 290, а). При этом голову больного
наклоняют в сторону, противоположную
операции.
После
наложения швов на подкожную мышцу шеи
и на кожу накладывают торакокраниальную
гипсовую повязку в положении
гиперкоррекции. Иммобилизация
продолжается 5—6 нед, затем до 6 мес
больной носит головодержатель из
полиэтилена или головодержатель иной
конструкции (рис. 290, б, в), регулярно
проводят ЛФК и массаж.
Прогноз
при врожденной мышечной кривошее в
случае раннего начала лечения
благоприятный.
При
позднем обращении больного и наличии
деформации лицевого черепа эффективность
лечения низка.
ВРОЖДЕННЫЕ
ЗАБОЛЕВАНИЯ ВЕРХНИХ КОНЕЧНОСТЕЙ
ВРОЖДЕННАЯ
КОСОРУКОСТЬ
Врожденная
косорукость — это врожденное укорочение
сухожильно-мышечного и связочного
аппарата предплечья и кисти при
отсутствии или недоразвитии лучевой
кости, реже локтевой. Нередко эти виды
косорукости сочетаются с контрактурами
в других суставах.
Врожденная
локтевая косорукость (рис. 291, а, б).
Наблюдаются различные варианты: полное
или частичное отсутствие лучевой кости
с одной или с обеих сторон. Обычно
поражение костей предплечья сопровождается
недоразвитием мышц лучевой стороны
предплечья, I пальца, I пястной и
ладьевидной костей. При этом кисть
резко смещается в лучевую сторону, в
результате отсутствия I пальца страдает
хватательная функция кисти.
Врожденная
лучевая косорукость (рис. 291, в, г)
возникает при отсутствии мышц предплечья
по локтевому краю, частичном или полном
отсутствии локтевой кости с одновременным
отсутствием IV и V пальцев кисти, IV и V
пястных костей крючковидной, гороховидной
и трехгранной костей запястья. Оно
вызывает локтевое приведение кисти и
нарушение ее функции. Это патологическое
состояние сочетается с другими
врожденными деформациями, такими
как артрогрипоз, косолапость, расщелина
нёба и т. д.
Лечение
врожденной косорукости — сложнейшая
проблема. Его надо начинать с первых
недель жизни ребенка, исправляя
контрактуры суставов с помощью ЛФК,
массажа мышц предплечья и кисти, этапными
гипсовыми повязками. Со 2-го года жизни
необходимо производить операции на
мягких тканях — удлинение сухожилий
мышц. На ночь необходимо накладывать
специальные шины из пластмассы.
К
сожалению, неоперативное лечение
малоэффективно. Лишь хирургические
лечение позволяет исправить деформацию
предплечья, хотя функция кисти остается
прежней. Его необходимо проводить после
10—12 лет. Суть операции состоит в
коррекции деформации предплечья.
369
ОРТОПЕДИЯ
370
Врожденная локтевая косорукость (а, б), врожденная лучевая косорукость (в, г).
ВРОЖДЕННЫЕ
ЗАБОЛЕВАНИЯ ВЕРХНИХ КОНЕЧНОСТЕЙ
СИНДАКТИЛИЯ
Синдактилия
— порок развития — сращение одного
или нескольких пальцев кисти с
нарушением функции или косметического
состояния пораженного сегмента
конечности. Синдактилия развивается
на 7—8-й неделе развития эмбриона.
Частота
ее составляет 1 на 10 ООО жителей, в 2 раза
чаще встречается у мальчиков.
ОСНОВНЫЕ
ВАРИАНТЫ СИНДАКТИЛИИ
По
протяженности:
неполная
(сращение основных или основных и части
средних фаланг);
полная
(сращение всех фаланг).
По
виду сращения:
мягкотканная;
костная.
По
состоянию пораженных пальцев:
простая
форма (сращение нормально развитых
пальцев, имеющих полный объем движений);
сложная
форма (сращение пальцев со стабильной
контрактурой, клинодактилией,
недоразвитием и т. д.— рис.292, в).
При
перепончатой форме пальцы сращены
между собой кожным мостиком, имеющим
вид плавательной перепонки, состоящей
из двух листков кожи. Обычно соединяются
между собой III и IV пальцы кисти, но
хорошая подвижность обоих пальцев
сохраняется. Кожная форма синдактилии
встречается наиболее часто. При этом
оба пальца срастаются на всем протяжении.
Движения пальцами совершаются
совместно, однако они несколько
ограниченны (рис. 292, б).
При
костной форме синдактилии возможно
сращение на уровне одной фаланги;
возможно сращение всех фаланг. Встречается
концевая форма, когда не разъединены
лишь дистальные фаланги.
Лечение
синдактилии — только оперативное.
Время операции определяется видом
деформации.
При
сложных формах синдактилии, особенно
при сращениях пальцев, оперативное
лечение проводят в возрасте 6—12 мес;
при простых мягкотканных формах —
между первым и вторым годом.
Принцип
хирургического лечения состоит в
следующем. Межпальцевая складка должна
быть сформирована из собственных тканей
кисти. Сращенные пальцы разъединяют
так, чтобы на ладонной поверхности была
зигзагообразная линия разреза.
Дефекты
боковых поверхностей пальцев после
устранения синдактилии необходимо
заместить путем свободной пересадки
кожи. Деформацию пальцев устраняют
одновременно с их разъединением
(капсулотомия межфаланговых суставов,
корригирующие остеотомии и др.).
В
послеоперационном периоде кисть
фиксируют гипсовой лонгетой с разгибанием
пальцев в суставах. Швы снимают на
14—16-й день. Далее проводят ЛФК и ФТЛ.
Оперированные
пальцы на 1—1г/2
мес фиксируют на ночь лонгетой в
положении разгибания в межфаланговых
суставах для предупреждения ретракции
послеоперационных рубцов.
При
кожной форме операция разъединения
фаланг завершается свободной кожной
пластикой. Одна из методик, по
Ю.ЮДжанелидзе, представлена на рис.
292, г — з.
371
ОРТОПЕДИЯ
i
t
i
'т.
h
Ky
ж
а
—вид кисти больного с синдактилией; б
— перепончатая
форма синдактилии; в —костная форма
синдактилии, г
— з
— оперативное
лечение синдактилии по ЮЮ. Джанелидзе
(г — е — заготовка лоскута; ж —вид
лоскута;
<3 — фиксация
его к краям раны).
372

Синдактилия.
ВРОЖДЕННЫЕ
ЗАБОЛЕВАНИЯ ВЕРХНИХ КОНЕЧНОСТЕЙ
г
а—амниотические
перетяжки и врожденная ампутация
пальцев; 6 — амниотические перетяжки
в сочетании с синдактилией обеих кистей;
в — амниотические перетяжки в сочетании
с врожденной косолапостью; г —
амниотические перетяжки в сочетании
с частичным гигантизмом верхних
конечностей.
Амниотические
перетяжки — врожденные нитевидные
вдавления на протяжении сегментов
конечностей или пальцев Они возникают
в результате образования тяжей и
перемычек между стенками амниона в
раннем периоде беременности.
Клиническая
картина.
На коже различных частей конечностей
выявляются циркулярные борозды
различной глубины (вплоть до кости)
Чаще амниотические перетяжки встречаются
на голени, предплечье, кисти. Они бывают
поверхностными и глубокими. Чем глубже
перетяжка, тем тяжелее
373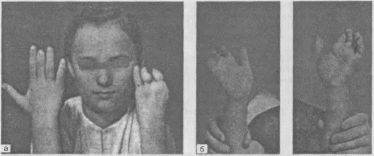
Амниотические перетяжки.
Амниотические перетяжки
ОРТОПЕДИЯ
изменения,
расположенные дистальнее нее, которые
выражаются в расстройстве
кровообращения, лимфооттока и нередко
приводят к омертвению дистального
сегмента, вплоть до полной ампутации
(рис. 293).
Возможно
также сочетание амниотической перетяжки
с врожденной косолапостью (см. рис.
293, в).
Лечение
оперативное, на первом году жизни.
Существуют 2 способа оперативного
пособия:
циркулярное
иссечение перетяжки с последующим
сближением краев раны;
после
циркулярного иссечения малоподвижной
и рубцово-измененной кожи, рассечения
фасции и освобождения от рубцов сосудов
и нервов дефект кожи закрывают с помощью
встречных треугольных лоскутов.
ПРИОБРЕТЕННЫЕ
ДЕФОРМАЦИИ КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ
ВСЛЕДСТВИЕ РАХИТА (по МКБ-10)
Рахит
— заболевание, связанное с авитаминозом
D,
при
котором все кости изменяются иод
влиянием статической нагрузки при
недостаточно крепком мышечно-связочном
аппарате и дистрофии хрящевой ткани.
Изменения опорно-двигательного
аппарата зависят от функциональной
нагрузки. Так, деформации верхних
конечностей бывают незначительными и
состоят в утолщении дистальных
метаэпифизов предплечий, избыточной
подвижности в лучезапястном и
локтевом суставах с рекурвацией или
невыраженными боковыми искривлениями
предплечий. Деформации нижних конечностей
появляются с начала стояния и ходьбы
ребенка; они различаются по форме и
степени тяжести. Патологической основой
деформации является размягчение костной
ткани при изменении соотношения
неорганических и органических веществ
в кости. В норме оно должно составлять
3:1, а при рахите оно равно 1:4. У таких
больных одновременно ослаблены мышцы
и связочный аппарат, что вызывает
избыточную подвижность в коленных
суставах и X- или О-образные деформации
нижних конечностей.
Деформация
позвоночника на почве рахита проявляется
дорсолюмбаль- ным кифозом (дугообразный
горб). Он возникает чаще в возрасте от
5 до
мес,
когда ребенок учится садиться и туловище
принимает вертикальное положение.
Вначале кифозированный позвоночник
подвижен, позднее становится
ригидным.
Различают
две стадии заболевания. В острой стадии
рахита наблюдаются атрофия костной
ткани, расширение дистальных метафизов
костей, при этом граница между метафизом
и ростковой зоной эпифиза удлиняется,
принимает неправильную зубчатую форму,
видны островки хрящевой ткани,
распространяющейся в сторону диафиза
(атрофическая стадия). При прогрессировании
заболевания контур метафиза становится
нечетким, увеличивается его размер,
изменяется форма (рис. 294, а).
После
лечения рахита выявляется уплотнение
костного рисунка, метафизы уменьшаются
в объеме, линия росткового хряща прямая,
граница между хрящом и костью четкая
и ровная. Вблизи эпифизарного хряща
надолго сохраня-
374
ПРИОБРЕТЕННЫЕ
ДЕФОРМАЦИИ КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ
ВСЛЕДСТВИЕ РАХИТА
а
—развившийся рахит у ребенка 9 мес; б
—поперечные полосы склероза в метафизе
большеберцовой кости после
перенесенного рахита; в, г — вальгусные
искривления обеих голеней при рахите
(вид
спереди и сзади).
375
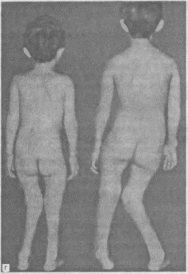
Изменения при рахите.
ОРТОПЕДИЯ
ется
поперечная полоса склеротического
участка кости (склеротическая стадия
— рис. 294, б).
Если
через год заболевание вновь обострится,
то на рентгенограмме в области ростковой
зоны можно увидеть несколько параллельных
поперечно расположенных полос склероза.
Обычно
рахит лечат с помощью витаминов группы
D,
вводимых
с пищей (молоко, масло, яичный желток и
т. д.), с рыбьим жиром; ультрафиолетового
облучения, в том числе достаточной
инсоляцией, массажа, ЛФК, при обязательном
исключении физической нагрузки. Через
6—8 нед наступает излечение. Однако
полностью исключить нагрузку у этих
детей трудно, поэтому в период от 6 мес
до 1 года возможно возникновение
деформаций. Рахитический кифюз —
характерный дугообразный горб,
захватывающий грудной и поясничный
отделы. В положении сидя выявляется
характерная круглая спина. Такие дети
нуждаются в постоянном проведении ЛФК
для укрепления мышц спины и живота,
массажа, желательно обучение плаванию
на животе в положении разгибания
позвоночника (брасс). В тяжелых случаях
заболевания в этом возрасте в результате
несоблюдения режима возможно возникновение
деформации стоп, голеней, коленных
суставов, бедренных костей, а также
тазобедренных суставов. Все это ведет
к нарушению походки, к варусному
искривлению обеих конечностей, в
частности к варусной деформации шейки
бедренной кости (coxa
vara rachitica), возникающей
под влиянием веса тела и при наличии
патологических изменений в костях. Она
характеризуется уменьшением
шеечно-диафизарного угла до 90° и более
(при норме 125—130°). При этом большой
вертел поднимается к подвздошной
кости, уменьшается сила натяжения
ягодичных мышц и таз наклоняется
кпереди, появляется положительный
симптом Тренделенбур- га. При двустороннем
патологическом процессе походка
становится переваливающейся
(«утиной»).
Наиболее
типична при рахите О- или Х-образная
деформация нижних конечностей (рис.
294, в, г).
В
норме при рождении и в первый год жизни
у здорового ребенка голень имеет
варусную форму. Эта варусная физиологическая
деформация от года до
лет
исчезает. К 3 годам ноги имеют
физиологическую вальгусную кривизну.
При
рахите в период обучения ходьбе во
время нагрузки на физиологическое
варусное колено деформация начинает
увеличиваться, ноги принимают выраженную
О-образную форму. В результате
неоперативного лечения рахита при
легкой степени деформации голени к 4
годам эта деформация исправляется.
Если к юношескому возрасту не ликвидировать
варусную деформацию сустава оперативным
или неоперативным путем, то это приведет
к тяжелому плоскостопию и торсии нижней
трети голени внутрь; после 40 лет
развиваются деформирующие изменения
в коленных суставах (рис. 295), что,
естественно, снижает трудоспособность.
Обычно
в детском возрасте с 5 лет при наличии
деформации скелета показана операция
остеотомии большеберцовой кости для
исправления деформации и профилактики
раннего гонартроза (рис. 296,а, б).
Если
делать эту операцию в подростковом
возрасте, то, как говорилось ранее,
исправление деформации голени не
приведет к устранению деформации стопы
(плоскостопие) и больной в лучшем случае
вынужден будет носить ортопедические
стельки.
Вальгусная
деформация коленного сустава, как
правило, бывает двусторонней.
Искривление часто выявляется в дистальном
отделе бедренных костей. В легких
случаях ось бедра и голени прямая, но
ввиду слабости бокового
376
ПРИОБРЕТЕННЫЕ
ДЕФОРМАЦИИ КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ
ВСЛЕДСТВИЕ РАХИТА
Вальгусная
деформация конечностей
в детском
возрасте, приведшая к 45 годам к
деформирующему артрозу коленных
суставов.
а,
б —клиновидная остеотомия большеберцовой
кости и косая остеотомия на этом же
уровне малоберцовой кости (а —до
операции; б —после операции); в, г —
клиновидная остеотомия бедренной кости
при genu
valgum (в—до
операции; г —после операции).
связочного
аппарата коленного сустава при нагрузке
голень отклоняется кнаружи до угла
160° (genu
valgum). При
тяжелой деформации, когда расстояние
между внутренними лодыжками более 8 см
и угол более 140°, наблюдается неравномерное
развитие мыщелков бедра. При этом
наружный мыщелок становится меньше,
возникает слабость внутренней боковой
и передней крестообразной связок
коленных суставов. Одновременно
стопы принимают плосковальгусное
положение, и если не проводить
неоперативного лечения в самом начале
заболевания, а позднее при прогрессировании
не оперировать больного (рис. 296, в, г),
то патологическое состояние будет
развиваться быстро и надеяться на
самоизлечение больного не следует.
Рахитические плоские стопы развиваются
вследствие преждевременной нагрузки,
когда ребенок долго стоит или ходит.
Чаще всего возникает продольное
плоскостопие, обусловленное ослаблением
мышц стопы и растяжением связок, не
способных удержать стопу в правильном
положении. Обычно на рентгенограммах
стоп изменений костей не обнаруживается.
Лечение
сводится к ношению ортопедической
стельки после года и ЛФК (ежедневно по
2 раза), ходьбе по песчаным дорогам, по
грубым шероховатым коврам; назначают
специальные упражнения для стопы с
мячом или катание круглой палки
подошвенными поверхностями стоп.
Обязательно проведение массажа мышц
стопы и голени.
Все
указанные выше методы неоперативного
лечения рахитической деформации
необходимо проводить параллельно с
противорахитическим и общеукрепляющим
лечением.
377
Клиновидная остеотомия.
ОРТОПЕДИЯ
ДИСПЛАСТИЧЕСКИЕ
ЗАБОЛЕВАНИЯ КОСТЕЙ (остеопатии по
МКБ-10)
Экзостозная
хондродисплазия (юношеские костно-хрящевые
экзостозы) наблюдается в 27% всех случаев
опухолей. Это порок развития эпифизарного
хряща в виде разрастания метафизарной
части кости. Впервые описал костнохрящевые
экзостозы как костные опухоли К.Гален
во II в. 30.11.1899 г. на заседании Лионского
общества хирургов Z.Ollier
сделал
доклад о множественных костно-хрящевых
экзостозах.
Юношеские
костно-хрящевые экзостозы, по мнению
М.В.Волкова, представляют собой порок
развития эпифизарного хряща.
Клиническая
картина.
Выявляется плотное образование в
метафизе трубчатой кости и в
непосредственной близости от зоны
роста. Экзостозы представляют собой
образование костной плотности, резко
отграниченное от мягких тканей,
неподвижное и твердое на ощупь. Размеры
варьируют от горошины до крупного
яблока. Опухоль заметна при осмотре,
если размеры значительны (рис. 297,
а). Кожа над ней не изменена. При отсутствии
сдавления нерва она безболезненна.
Наличие
единичных или множественных костно-хрящевых
экзостозов не приводит к изменению
общего состояния больного.
Как
правило, большинство экзостозов растут
до наступления синостоза эпифиза с
метафизом, т. е. до окончания роста
скелета.
Рентгенограммы
позволяют уточнить характер заболевания,
локализацию, распространенность
поражения и интенсивность роста.
Обычно
костно-хрящевые экзостозы в начале
развития располагаются вблизи
эпифизарно-хрящевой пластинки со
стороны метафиза. У детей старшего
возраста они располагаются ближе к
диафизу. По отдаленности экзостоза от
эпифиза кости судят о давности его
появления (рис. 297, б). Экзостозы при
одиночных поражениях имеют плотное
основание, а при множественной форме
ножка порозна (больше хрящевой ткани
— рис. 297, в, г).
Различают
3 степени экзостозов:
степень
— неосложненные экзостозы;
степень
— пролиферирующие экзостозы;
степень
— озлокачествленные экзостозы.
Лечение
больных с экзостозной хондродисплазией
при II и III степени только оперативное.
Суть оперативного вмешательства —
сбивание экзостоза долотом у основания
его ножки с надкостницей и хрящевым
чехлом. Операция должна проводиться
абластично.
Мраморная
болезнь. Врожденная мраморная болезнь
— это недостаточность развития
мезенхимы, ведущая к извращенному
процессу окостенения костей с избыточным
развитием компактного вещества. При
этом возникает дисгармония развития
костной и кроветворной тканей, точнее,
выключается значительная часть
кроветворной системы за счет атрофии
костномозговой ткани при гиперостозе
большинства костей. Впервые это
заболевание было описано в 1907 г.
Albers-Schonberg.
Известны
семейные формы этого заболевания.
Обычно оно начинается с рождения и
распознается в раннем детском возрасте,
хотя нередко выявляется и у взрослых.
Клиническая
картина.
Характерны повышенная утомляемость,
боль в конечностях, иногда имеют место
деформации костей; нередко возникают
патологические переломы. Одновременно
у детей появляются признаки
378

ДИСПЛАСТИЧЕСКИЕ
ЗАБОЛЕВАНИЯ КОСТЕЙ
а
—деформация голени и бедренной кости
при множественной экзостоэной хондро-
дисплазии; б— схема передвижения
экзостоза в процессе роста; в
— холмовидный
экзостоз плечевой кости; г — линейный
экзостоз большеберцовой кости.
379
D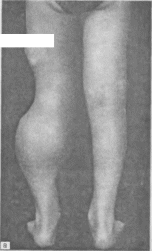
Экзостозная хондродисплазия.


ОРТОПЕДИЯ
д склерозирование
метафизов костей кисти и стопы; б
— резкое
склерозирование костей свода и
основания
черепа, отсутствие пневиатизации
сосцевидной кости; в—коленный сустав;
г —голеностопный сустав.
380
Мраморная болезнь.
ОПУХОЛИ
И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ КОСТЕЙ
гидроцефалии,
атрофии зрительного нерва и выраженная
гипохромная анемия. Вследствие нарушения
эндостального компонента остеобластического
процесса в кости и резкого уменьшения
губчатого вещества на рентгенограмме
скелета определяется более выраженный
склероз метафизов трубчатых костей по
сравнению с диафизом (рис. 298, а).
Ребра, ключицы, тазовые кости резко
склеро- зированы. Кости мозгового и
лицевого черепа также уплотнены.
Диплоическое вещество отсутствует,
нет пневматизации сосцевидных отростков
(рис. 298, б).
Таким
образом, для мраморной болезни характерна
триада симптомов: генерализованный
склероз кости, хроническая гипохромная
анемия и патологические переломы
костей.
Мраморной
болезнью болеют в основном дети. Взрослые
составляют всего 28% от общего числа
больных, и клинические симптомы более
чем у 45% отсутствуют. У взрослых выявляются
патологические переломы, утолщения и
деформации костей, нередко возникает
остеомиелит. Рентгенологически
обнаруживают системный остеосклероз
(рис. 298, в, г). В ряде случаев у таких
больных увеличиваются печень и селезенка,
выявляется полиморфный тип кроветворения.
Лечение
мраморной болезни симптоматическое,
переломы при этом лечат по общим правилам
лечения переломов. Патогенетического
лечения гиперостозов пока не существует.
ОПУХОЛИ
И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ КОСТЕЙ
ОСОБЕННОСТИ
ДИАГНОСТИКИ ПОРАЖЕНИЙ КОСТЕЙ
Диагностика
опухолевых поражений костей довольно
трудна ввиду значительного разнообразия
и отсутствия явных ранних симптомов.
Глубина расположения процесса,
затруднение оценки своего состояния
больным и отсутствие четких жалоб
ограничивают возможности диагностики.
В то же время клиническая диагностика
имеет особенности. Жалобы, особенно у
ребенка, возникают лишь тогда, когда
очаг в костной ткани достигает
значительных размеров. Общая симптоматика
может проявляться повышением температуры
тела, общей слабостью и резкими
болями, когда процесс доходит до
надкостницы. При диспластических
процессах причиной заболевания часто
может быть травма, что выявляется не
на ранних стадиях. Ведущее место при
этом занимает сбор анамнеза. Боль имеет
неопределенный характер, часто
иррадиирующий. При злокачественном
процессе интенсивность ее быстро
прогрессирует, она становится
постоянной (беспокоит даже ночью).
Местные
изменения при злокачественном течении
опухолевого процесса в кости выявляются
в виде припухлости, нередко деформации,
и изменений кожи в связи с затруднением
оттока крови и расширением подкожных
вен.
При
доброкачественном процессе болевой
синдром почти отсутствует, но проявляются
деформации, иногда возникают патологические
переломы. При дисплазии боли нерезкие,
но постоянные, возможно постепенное
развитие деформации.
При
сборе анамнеза большое внимание следует
уделять наследственности.
Общее
состояние при дисплазии и доброкачественной
опухоли в основном не изменяется. При
злокачественном процессе у маленьких
детей состояние
381
ОРТОПЕДИЯ
напоминает
острый воспалительный процесс с
высокой
температурой тела, лейкоцитозом,
повы-
шенной СОЭ. Внешний вид больного
не соответ-
ствует тяжести заболевания,
а истощение и ане-
мия бывают в
основном при запущенных стадиях
саркомы
кости. У взрослых этот процесс протека-
ет
менее интенсивно.
Пальпаторно
возможно определение опухоли
кости
на ранней стадии ее развития лишь в
мес-
тах где мягких тканей немного,
или при располо-
жении опухоли
периостально или субпериосталь-
но.
Метастазы опухоли костей никогда не
прощу-
пываются.
Уточнить
консистенцию опухоли пальпатор-
но
в большинстве случаев можно при
неглубокой
опухоли, при этом обращают
внимание на цвет
кожи над опухолью,
подвижность мягких тканей,
на наличие
расширенной венозной сети или пуль-
сации
сосудов (рис. 299).
При
некоторых видах дисплазии можно
опре-
делить сопутствующие опухоли
изменения кожи
в виде пигментации,
гиперкератоза, ангиоматоз-
ных и
варикозных венозных образований
(напри-
мер, при синдроме Маффуччи).
При определении
роста опухоли,
особенно злокачественной, в дина-
мике
необходимо замерить окружность
конечно-
сти на больной и на здоровой
стороне на одном и
том же уровне.
Доброкачественные
и диспластические пора-
жения кости
прогрессируют очень медленно. Сте-
пень
нарушения функции конечности
дополняет
сведения о распространенности
и характере пора-
жения
кости. Так, диафизарно расположенные
опухоли не приводят к наруше-
нию
движений, а при эпифизарных локализациях
они могут привести к нерв-
но-рефлекторным
контрактурам, особенно рано при
остеогенных саркомах.
При метафизарном
расположении опухоли движение в суставе
не нарушается
и болевой синдром не
выражен. Чаще всего нарушение функции
сустава связано
с патологическим
переломом, который, как правило, возникает
в поздней
стадии развития опухолевого
процесса.
Возраст
больного имеет существенное значение
в определении характера опухоли. Так,
для детей характерны первичные опухоли
костей, метастатические опухоли у
них бывают крайне редко, в то время как
у взрослых метастатические опухоли
встречаются в 20 раз чаще, чем первичные
злокачественные опухоли.
В
ряде случаев опухолевые или диспластические
процессы имеет характерную локализацию.
Так, хондромы чаще располагаются в
фалангах костей, эозинофильная гранулема
— в костях свода черепа, а очаги
дисхондроплазии — в дистальных отделах
конечностей. Доброкачественные опухоли
чаще располагаются в пределах
трубчатой кости, метадиафизарной
области. Хрящевые опухоли у детей
почти всегда связаны с эпифизарным
ростковым хрящом, в метафизах трубчатых
костей они растут по типу экхондром, в
то время как у
382
299. Злокачественная синовио- ма коленного сустава у ребенка, принятая за опухоль надколенника.
Признак |
Опухоль |
Хронический остеомиелит |
Туберкулез |
фиброзная дисплазия |
Деструкция |
+ |
+ |
+ |
+ |
Периостальная реакция |
+ |
+ |
— |
— |
Секвестр |
— |
+ |
+ |
— |
Некроз кости |
— |
+ |
|
— |
Атрофия кости |
— |
— |
’t- |
+ |
383
ОРТОПЕДИЯ
Окончательный
диагноз ставят на основании
клинико-рентгенологических и
морфологических данных.
Следует
иметь в виду, что с возрастом возможен
переход одного состояния костной ткани
в другое. Так, юношеский хрящевой
экзостоз может перейти в хондрому;
хрящевая дисплазия в зрелом возрасте
— в хондросаркому; фиброзная
остеодисплазия — в остеогенную саркому.
Поэтому необходимо по выявлении
опухолевого процесса при соответствующих
показаниях производить радикальную
операцию — резекцию опухоли и обязательное
восстановление опо- роспособности и
функции конечности. В ряде случаев при
злокачественном процессе применяют
комбинированное лечение — хирургическое
в сочетании с химиотерапией и лучевым
лечением.
ДОБРОКАЧЕСТВЕННЫЕ
ОПУХОЛИ
Липома
— доброкачественная опухоль подкожной
жировой клетчатки, окруженная тонкой
соединительнотканной капсулой. Обычно
липомы развиваются по достижении
половой зрелости, чаще у женщин, бывают
одиночными, реже множественными,
располагаются поверхностно под кожей
шеи, спины, подмышечной области.
При
пальпации определяется безболезненное
образование мягко-эластической
консистенции, отграниченное, нередко
дольчатое. Липомы, связанные с нервами
(невролипомы), болезненны. Липомы,
содержащие включения фиброзной
соединительной ткани (фибролипомы),
бывают множественными, различной
величины, при пальпации также болезненны.
Встречаются межмышеч- ные липомы,
которые чаще локализуются в подмышечной
области, на бедре, предплечье. Они имеют
разнообразную форму, прорастают вглубь,
вплоть до кости. При пальпации ощущаются
их эластичность, отсутствие резких
границ и болезненность.
Липомы
в синовиальных оболочках суставов
встречаются довольно редко, однако в
слизистых сумках и сухожильных влагалищах
— относительно часто.
Различают
две формы липом — простую и ветвистую.
К клиническим симптомам относят
боль, припухлость в области расположения,
щелканье в суставе при движениях.
Нередко выявляется выпот в суставе.
Наличие их в сухожилиях уменьшает
прочность последних и способствуют
разрыву. Липомы располагаются чаще
в сухожильных влагалищах разгибателей
пальцев кистей, стоп и в голеностопных
суставах.
Макроскопически
простая липома представляет собой
одиночное образование округлой
формы; ветвистая липома имеет грубо
ворсинчатый, узловатый вид за счет
диффузного разрастания жировой ткани
в синовиальной оболочке. Ее следует
отличать от гиперпластических разрастаний
жировой ткани по задней и нижней
поверхности надколенника при болезни
Гоффа.
Липома
самой кости встречается крайне редко.
Она чаще развивается в виде периферической
опухоли — периосталыю. Характерных
клинико-рентгенологических признаков
нет. В позвонках она встречается в виде
небольших разрастаний жировой ткани,
иногда выявляются периферические
липомы, расположенные поднадкостнично.
Лечение
оперативное при ограничении функции
суставов или при нарушении
косметичности.
Гемангиома
— доброкачественная опухоль, растущая
из кровеносных сосудов, чаще врожденной
этиологии. Растет в детском возрасте,
по окончании роста
384
ОПУХОЛИ
И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ КОСТЕЙ
ребенка
ее рост прекращается. Имеет тенденцию
к прорастанию в ткани. Различают
следующие виды гемангиом: простая,
пещеристая и ветвистая. Простая
гемангиома представляет собой расширение
кожи в виде родимого пятна красно-синей
окраски. При надавливании она уменьшается
вплоть до спадения и исчезновения,
после прекращения давления появляется
вновь. Пещеристая гемангиома имеет
узловатое строение с развитыми полостями,
заполненными кровью, величина узлов
различная. При надавливании на опухоль
последняя бледнеет или исчезает.
Ветвистая гемангиома представляет
собой сильно расширенные и утолщенные
пульсирующие сосуды. Чаще они располагаются
на кисти с переходом на предплечье. При
выслушивании отмечается двойной
(артериально-венозный) пульсирующий
шум, на коже нередко имеются трофические
изменения.
Гемангиомы
в мышцах конечностей (бедра, голени)
встречаются редко в виде небольших
плотных сосудистых опухолей округлой
формы (так называемые ангиофибромы).
Они болезненны при пальпации, имеют
четкие границы и не спадаются.
Гемангиомы
синовиальных оболочек, сумок сухожилий
также встречаются редко, локализуются
в синовиальной оболочке вне сустава и
в фасциях. Клинически проявляются
болями, пальпаторно определяется
тестоватая припухлость, то увеличивающаяся,
то спадающая при поднятии и опускании
конечности. При расположении гемангиом
внутри суставов нередко возникают
блокады последних.
Рентгенологически
гематомы выявляются лишь при образовании
флеболитов или окостенении и^с
стромы.
Оперативное
лечение осуществляют строго по
показаниям: при простой форме — чаще
при блокаде сустава, при "ветвистой
форме операция значительно сложнее.
Фиброма
— доброкачественная опухоль
соединительнотканного происхождения,
основу которой составляют фасции,
апоневрозы и сухожилия мышц. Она
встречается редко, растет медленно на
ограниченном протяжении. При пальпации
выявляется как гладкое эластичное
подвижное образование. Редко вызывает
сдавление сосудов и нарушение функции
конечности.
Опухоль
из соединительнотканных оболочек
нервов называется нейрофибромой.
Она располагается на коже, которая
обычно имеет коричневый цвет, иногда
цианотичную окраску. Располагается
(например, при нейрофибромато- зе)
проекционно походу межреберных нервов.
Имеет разную форму: округлую, продолговатую,
может висеть на ножке или иметь вид
складок кожи (складчатая слоновость),
располагаться на нервах конечностей.
Двигательных
расстройств при нейрофиброме не
отмечается, однако имеется расстройство
болевой чувствительности в виде
анестезии, гиперестезии, парестезии.
Пальпация и давление на нейрофиброму
безболезненны, но могут вызывать
парестезии по ходу нерва.
К
доброкачественным опухолям мягких
тканей относятся также фиброма- тозы,
в частности ладонный фиброматоз
(контрактура Дюпюитрена), подошвенный
фиброматоз (болезнь Ледерхозе). Первый
выражается появлением нескольких
узелков и тяжей в ладонном апоневрозе
кисти, которые медленно растут.
Встречается
преимущественно у пожилых, медленно
прогрессирует и приводит к сгибательной
контрактуре IV и V пальцев кисти. Течение
длительное, доброкачественное, процесс
ограничивается только апоневрозом.
После оперативного удаления возможны
рецидивы.
385
ОРТОПЕДИЯ
Болезнь
Ледерхозе — поражение фиброматозом
подошвенного апоневроза стопы, нередко
захватывающее подкожную клетчатку и
кожу. Встречается в любом возрасте,
чаще после 30 лет.
Лечение
преимущественно неоперативное. После
оперативного удаления измененного
подошвенного апоневроза возможны
рецидивы.
Ганглий
относится к опухолевидным кистозным
заболеваниям сухожилий или капсулы
сустава.
Опухолевидное
образование имеет шаровидную форму,
нередко величиной с лесной орех,
подвижное, слабо флюктуирующее. Наиболее
типичное расположение—на тыльной
поверхности лучезапястного сустава
(между ш. extensor
indicis и
m.
extensor carpi radialis brevis), реже
располагается на уровне запястья и
основных фаланг. У больного иногда
отмечаются невралгические боли в кисти
или по всей руке, повышенная утомляемость
и ломота в мышцах предплечья. Кожу над
ганглием можно брать в складку, она
подвижная консистенция опухоли
тугоэластическая.
Лечение:
покой, ФТЛ, ограничение физической
нагрузки. При хроническом течении
показано оперативное лечение — удаление.
Остеобластокластома
(гигантоклеточная опухоль кости)
отличается своеобразным клиническим
течением, полиморфной рентгенологической
картиной и особым видом кровообращения,
дающим специфическую гистологическую
картину. Различают доброкачественный
и злокачественный варианты. Впервые
остеобластокластома описана в 1818 г.
как злокачественная форма, а 1853 г.—
J.Paget
как
доброкачественная гигантоклеточная
форма.
Клинические
формы заболевания.
Юношеская, или солитар- ная, киста кости
является одной из форм остеобластокластом.
В зависимости от характера роста опухоли
различают 3 формы:
литическая,
с быстрым ростом и разрушениями
литического характера;
активно-кистозная,
с активным увеличением кистозного
очага;
пассивно-кистозная
— по сути, это исход опухоли без ее
явного роста.
Остеобластокластома
наблюдается у лиц моложе 30 лет, поражает
метафиз
длинных
трубчатых костей — плечевой, бедренной,
большеберцовой и т. д. Диагностика
заболевания затруднена в ранней стадии.
Начало при литической форме
остеобластокластомы характеризуется
быстрым ростом кости и болью. Позднее
повышается местная температура,
пальпируется опухоль, расширяются
подкожные вены.
В
результате истончения коркового слоя
костной опухоли к боли в покое
присоединяется боль при пальпации,
затем возникает болевая контрактура
в ближайшем суставе.
При
кистозной форме опухоль течет
бессимптомно, выявляется случайно,
после травмы. Патологический перелом
при этой форме— один из первых симптомов
заболевания.
У
больных с активно-кистозной формой
заболевания (рис. 300) наблюдаются
боли, нарушение походки в связи с
реакцией ближайшего к опухоли сустава.
Пальпаторно определяется веретенообразное
вздутие кости.
Рентгенологическая
картина.
Особенностью остеобластокласто- мы
является ее локализация в метафизах
длинных трубчатых костей у детей, у
взрослых при литических формах она
переходит на эпифиз. Вид опухоли —
преимущественно овальные просветления
с четкими границами в пределах кости;
при активно-кистозной форме границы
четкие не всюду, а при литической форме
— четкие со всех сторон. Вначале опухоль
располагается эксцентрично, а затем —
центрально. Корковый слой при этом
вздувается вплоть до надкостни-
386
ОПУХОЛИ
И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ КОСТЕЙ
цы.
Важным рентгенологическим
признаком
остеобластокластомы
является отсутствие об-
щего
остеопороза. Исключение составляет
ли-
тическая форма опухоли при
длительной им-
мобилизации. В момент
прорыва литической
остеобластокластомы
за пределы надкостни-
цы на
рентгенограмме виден костный «козы-
рек»,
имитирующий остеогенную саркому
(рис.
301).
Эти
опухоли по-разному ведут себя по
от-
ношению к эпифизарному хрящу.
При лити-
ческой форме эпифизарный
хрящ поврежда-
ется, что вызывает
задержку роста, поражение
распространяется
к суставному хрящу, но по-
следний
не поражается. При активно-кистоз-
ной
форме остеобластокластома не проникает
в
эпифиз, а «останавливается» около него,
на-
рушая питание и, как следствие,
функцию
ростковой зоны, что вызывает
значительное
укорочение конечности.
Клинико-рентгенологические
наблюде-
ния за переломами при
остеобластокластомах
свидетельствуют
о хорошем срастании кости,
однако
при активно-кистозной форме рост
опухоли
усиливается, а при пассивно-кистоз-
ной
форме тормозится. Деформации
кости,
имевшиеся до перелома,
сохраняются и их
трудно ликвидировать.
Лабораторные
исследования.
При литиче-
ских формах опухоли
отмечаются повышение
СОЭ, лейкоцитоз,
фосфорно-кальциевый об-
мен
изменяется при наличии перелома
вследствие его консолидации. В
ряде
случаев повышается активность
щелочной фосфатазы.
Морфологически
при макроскопии видны очаги литической
формы остеобластокластомы, которые
представляют собой коричнево-кровяные
сгустки, заполняющие опухоль; при
активно-кистозной форме корковый слой
не нарушен, кость как бы растянута
циркулярно и содержит значительное
число костных перегородок, внутри
содержится желеобразная масса,
напоминающая кровь. При пассивно-кистозной
форме очаг состоит из серозной жидкости,
заключенной в плотную костную коробку
или фиброзную оболочку.
Лечение
хирургическое. Тактика резекции опухоли
при остеобластокла- стоме зависит от
формы заболевания. Так, при литической
форме необходима резекция опухоли с
сохранением части надкостницы для
остеогенеза. При кистозной форме
производят под надкостничную резекцию
с сохранением коркового слоя по
одному краю. Тактика хирурга при наличии
патологического перелома вследствие
кистозных форм остеобластокластомы
должна быть выжидательной, но операцию
производят не ранее чем через месяц
после образования хорошей костной
мозоли. Необходимо особо отметить
необходимость соблюдения абластики
при операции.
Прогноз
при доброкачественных остеобластокластомах
благоприятный, при литической форме
возможен неблагоприятный исход.
300.
Активно-кистозная
форма ос- твобластокпастомы межвертвпьной
области бедренной кости.
Опухоль
распространяется дисталь- но; о ее росте
свидетельствуют нечеткие границы
и периостит.
387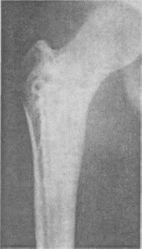


ОРТОПЕДИЯ
•SS»f<
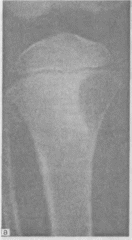

El

е
Литическая форма остеобластокластомы у ребенка 8 лет, быстрорастущая и имитирующая остеогенную саркому.
Л
а — рентгенограмма при появлении первых жалоб; б —через 1 мес; в —через 1 /2 мес; г—через
мес после резекции опухоли с замещением дефекта гомотрансплантатами; д —через год после
операции; е — макропрепарат удаленной опухоли.
388
ОПУХОЛИ
И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ КОСТЕЙ
Хондромы.
а
— экхондрома основной фаланги II пальца
кисти; 6 — энхондрома основной фаланги
IV пальца кисти; в —хондрома плечевой
кости у ребенка 13 лет (рентгенограмма
локтевого сустава в двух проекциях).
389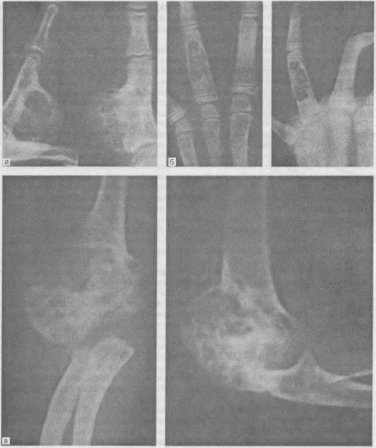
ОРТОПЕДИЯ
Хондрома
— доброкачественная опухоль хрящевой
ткани, частота ее составляет 4% от
всех первичных опухолей костей и
дисплазий у детей. По характеру роста
различают: 1) экхондромы (рис. 302, а),
растущие экзофитно; 2) энхон- дромы,
растущие внутрь кости (рис. 302, б).
Наряду
с первичными хондромами, развиваются
вторичные — на основе дисплазии или
доброкачественной опухоли. Хондромы
— истинные опухоли, отличаются от
костно-хрящевых экзостозов тем, что
последние обладают автономным ростом
независимо от роста скелета.
Клиническая
картина.
Хондрома характеризуется солитарным
очагом в одной кости, в то время как
множественные хондромы — вторичные
новообразования диснластического
характера (рис. 302, в).
Наиболее
часто хондрома локализуется в плюсневых,
пястных, костях фаланг пальцев кистей
и стоп, затем в ребрах и грудине, т. е. в
костях с наибольшим количеством хрящевой
ткани. Болевой синдром при экхондроме
обычно вызывается при распирании
опухолью костной ткани и надкостницы.
Энхондрома долго течет бессимптомно.
Деформации в результате роста хондромы
развиваются в основном на пальцах
кистей и стоп.
Рентгенологически
экхондромы характеризуются четкими
границами в виде корковой «скорлупы»,
хорошо видной у основания кости. Хрящевая
ткань экхондромы представляет собой
овальные и шаровидные скопления с
костными вкраплениями.
Энхондромы
располагаются в метафизе и диафизе
центрально. На рентгенограмме имеют
вид кисты — овального или круглого
разреженного пространства с
известковыми вкраплениями в центре и
небольшой зоной склероза вокруг.
Морфологическая
картина.
Хондрома при макроскопическом
исследовании представляет собой
плотную опухоль с бугристой поверхностью
перламутрового цвета.
Лечение
хирургическое — частичная краевая
резекция кости; лишь в сомнительных
случаях производят сегментарную
резекцию. Рецидивы опухоли крайне
редки.
ЗЛОКАЧЕСТВЕННЫЕ
ОПУХОЛИ
Остеогенная
саркома — исключительно злокачественная
опухоль, частота ее составляет 18% от
всех опухолей и 62% —от злокачественных
опухолей костей у детей.
Термин
«остеогенная саркома» предложен в 1920
г. И.Юингом (I.Ewing).
Это
первичное новообразование исходит из
самой кости и состоит из недифференцированных
мезенхимных клеток.
По
гистологической картине (по преобладанию
той или иной ткани) различают
остеобластические, хондробластические
и фибробластические саркомы. Остеогенные
саркомы локализуются преимущественно
в длинных трубчатых костях (рис. 303),
особенно образующих коленный сустав
(75% случаев).
Для
остеогенных сарком типично поражение
только одной кости, даже при
метастазировании. Метастазы могут быть
в легкие, печень, лимфатические узлы.
Клиническая
картина
в начале заболевания неопределенная.
На первом месте стоит болевой синдром.
Это интенсивные самостоятельные боли,
даже в покое. Рост опухоли быстрый, при
этом возникает отечность мягких
390
ОПУХОЛИ
И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ КОСТЕЙ
тканей
и кожи. Определяется синюшность
кожи
вследствие венозного застоя,
расширяются
подкожные вены, кожа
над опухолью истонча-
ется (рис. 304,
а).
К
3—4-му месяцу от начала заболевания
воз-
никает болевая контрактура в
ближайшем суста-
ве, из-за чего
конечность становится неопорной.
Пальпаторно
опухоль имеет плотную конси-
стенцию,
местами — участки размягчения в
ре-
зультате распада тканей. Хруст
опухоли при дав-
лении на нее является
поздним симптомом забо-
левания.
Регионарные лимфатические узлы
не
увеличиваются. Общее состояние
больного с ос-
теогенной саркомой
не изменяется, а к 3—4-му
месяцу, когда
опухоль становится большой, по-
вышается
температура тела до 38...39°С.
Лабораторные
исследования.
Вы-
являются изменения в крови в виде
лейкоцитоза,
повышенной СОЭ, анемии
в запущенной стадии.
Повышенная
активность щелочной фосфа-
тазы в
крови и моче свидетельствует о
злокаче-
ственном течении процесса.
Рентгенологическая
картина
на-
чальной стадии саркомы
характеризуется очаго-
вым остеоиорозом,
смазанностыо и нечеткостью
контуров
опухоли, которые обычно не переходят
на
эпифиз; определяется разрушение
костной струк-
туры в виде дефекта
кости (рис. 304, б). Когда
опухоль доходит
до надкостницы и отслаивает ее,
боль
резко усиливается. При разрушении
отслоен-
ной надкостницы на
рентгенофамме виден типич-
ный
«козырек». В первые месяцы «козырек»
и пе-
риостит небольшие, затем опухоль
распространя-
ется но костномозговому
каналу к центру диафиза,
а отслоенная
надкостница определяется в виде
«вздутого»
периостита. Участки диффузного
остеопороза
кости могут сочетаться со склеро-
тическими
очагами, так называемыми остеоидными
пучками. Появляется
характерный
рентгенологический признак — симптом
игольчатого периостита.
По
М.В.Волкову, различают 3 стадии течения
остеогенной саркомы.
стадия
характеризуется болью без внешних
проявлений опухоли. На рентгенограмме
она определяется в виде нечетко
очерченного очага остеопороза со
склеротическими костными включениями
в пределах нормальных границ кости.
стадия
заболевания: появляются отечность
мягких тканей в области опухоли,
некоторое расширение сети подкожных
вен, первые рентгенологические
признаки саркомы в виде разрушения
отслоенной опухолью надкостницы
(симптом «козырька»).
стадия
— видимая и пальпируемая опухоль. Кожа
над ней истончена, венозный рисунок
расширен. На рентгенограмме — большой
«козырек» и спи- куловидное пятнистое
отложение костного вещества)в мягких
тканях. Боль нестерпимая. Нарушается
функция конечности (статика и динамика).
391
303. Места развития остеогенной саркомы.

ОРТОПЕДИЯ
\
iff
ftjibJ
а
—расширение подкожных вен; б —
остеолитическая форма (обширное
поражение бедренноО кости); в
— остеогенная
саркома бедренной кости у больного 13
лет; г —больной через 6 лет после
ампутации на протезе.
392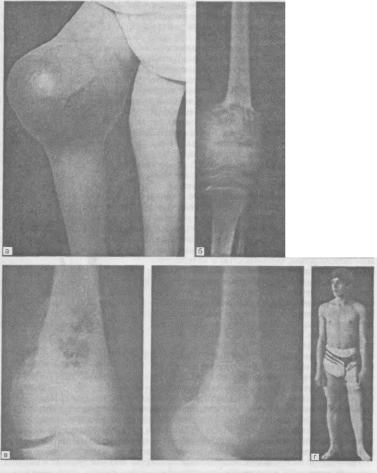

Остеогенная саркома.
ОПУХОЛИ
И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ КОСТЕЙ
I
а
— гемангиома тела III
поясничного
позвонка; 6—вторичная гемангиома
малоберцовой кости у
девочки
15 лет.
Лечение
остеогенной саркомы — одна из трудных
проблем костной онкологии. При
саркоме I и II стадии показано комбинированное
лечение, химиотерапия и ампутация
конечности с дальнейшим ее протезированием
(рис. 304, в).
Гемангиома
кости. Гемангиома кости — опухоль
неостеогенного происхождения.
Первичная гемангиома кости происходит
из сосудистых элементов красного
костного мозга.
Патогенез.
Кровяные пазухи в кости сообщаются с
костными капиллярами, раздвигают
костные элементы и тем самым вызывают
остеопороз, атрофию костных балок,
а сами элементы костной ткани
обызвествляются. Частой локализацией
гемангиомы является позвоночник, затем
— кости черепа, плечевая кость.
Наблюдается она в любом возрасте.
Клиническая
картина
гемангиомы длинной трубчатой кости
неопределенная. Первым признаком
опухоли является боль, постоянная по
интенсивности. Припухлость возникает
довольно поздно, когда гемангиома
выходит за пределы кости. Диагноз
поставить трудно даже рентгенологически;
наиболее информативна рентгеновазография.
Рентгенологически при геманги- оме
позвоночника выявляются мелкоячеистый
рисунок пораженного позвонка и лучистая
структура выступающих костных перекладин.
Ранний
признак гемангиомы позвонка — остеопороз,
локальный, без деструкции. Вторым
признаком является отсутствие изменений
межпозвоночных дисков (рис. 305, а).
При
гемангиоме длинной трубчатой кости
характерные рентгенологические
признаки отсутствуют. Первичная
гемангиома, растущая из сосудов кости,
имеет очерченный вид, при этом корковый
слой кости может быть узурирован,
393
Гемангиомы.
ОРТОПЕДИЯ
а
—рентгенограммы черепа мальчика 6 лет;
б — рентгенограммы обеих нижних
конечностей с очагами миеломноО
болезни в левом бедре.
394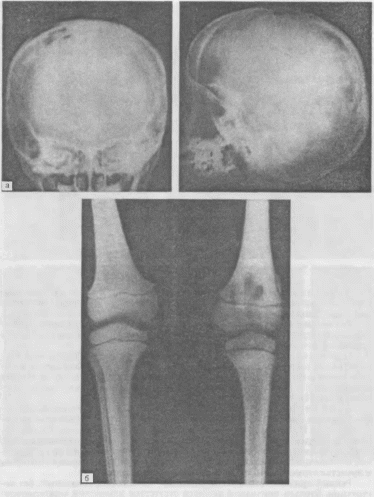
Миеломная болезнь.
ДЕФОРМАЦИИ
КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ НА ПОЧВЕ
ПОЛИОМИЕЛИТА
сама
кость истончена. При вторичной гемангиоме
границы опухоли бахромчатые (рис.
305, б).
Лечение
при гемангиоме позвоночника —
рентгенотерапия. При гемангиоме
трубчатой кости — краевая или полная
резекция кости с замещением дефекта
гомотрансплантатом.
Миеломная
болезнь. Миелома — злокачественная
опухоль кости неостеогенного
происхождения, развивающаяся из
пролиферирующих плазматических
клеток костного мозга. Миеломная болезнь
описана в 1873 г. ОА.Рустиц- ким. Различают
4 формы болезни:
многоочаговая;
диффузная
остеопоротическая без локализованных
опухолевых узлов — генерализованный
миеломатоз красного костного мозга;
остеосклеротическая;
солитарная.
Заболевание
чаще наблюдается в возрасте 50—60 лет и
крайне редко у детей. Поражаются
преимущественно плоские кости — ребра,
череп, таз.
Клиническая
картина.
Проявления заболевания начинаются с
общего упадка сил, потери
трудоспособности, ноющих болей в костях
типа ревматических, похудания.
Довольно часто возникают патологические
переломы, особенно ребер, возможны
корешковые расстройства. У больных
возможно снижение артериального
давления.
Лабораторные
данные:
в моче в 70% случаев обнаруживается белок
Бенс-Джонса, одновременно повышается
содержание кальция в моче. В крови —
гиперпротеинемия, нередко анемия.
Рентгенологически
в начальной стадии — рассеянный
остеопороз, затем определяются
множественные очаги остеолиза с
отсутствием периостальной и
эндостальной реакций (рис. 306).
В
дальнейшем процесс распространяется
на другие кости, возникают патологические
переломы, компрессия тел позвонков,
кахексия. Метастазирует миелома в
паренхиматозные органы: селезенку,
печень и редко в легкие.
Лечение.
Больные с одиночной и множественной
миеломой нуждаются в рентгенотерапии;
показаны химиотерапия, введение
кортикостероидов. Эффект от лечения
непродолжительный.
Прогноз
для жизни неблагоприятный.
ПРИОБРЕТЕННЫЕ
ДЕФОРМАЦИИ КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ НА
ПОЧВЕ ПЕРЕНЕСЕННОГО ПОЛИОМИЕЛИТА (по
МКБ-10)
Этиология
полиомиелита. Полиомиелит (детский
спинальный паралич, эпидемический
детский паралич, болезнь Гейне — Медина)
— инфекционное эпидемическое
заболевание с преимущественным
поражением передних рогов спинного
мозга. Впервые заболевание было описано
в 1840 г. немецким ортопедом Й.Гейне, а
через 50 лет (1890) шведский врач О.Медин
высказал предположение об инфекционной
природе заболевания.
Чаще
заболевают дети в 2—3-летнем возрасте,
очень редко — дети старшего возраста
и даже взрослые.
395
ОРТОПЕДИЯ
Возбудителем
является вирус. Входные ворота—рот,
пищеварительный тракт. Вирус через рот
попадает в гортань, затем из носоглотки
через предопти- ческую зону в передний
отдел основания черепа к гипоталамусу,
далее — в спинной мозг. Под влиянием
вируса полиомиелита развиваются тяжелые
морфологические изменения в мягких
оболочках головного мозга, в среднем
мозге, парацентральных извилинах, IV
желудочке, в передних рогах спинного
мозга. Предрасполагающими факторами
к заболеванию являются такие инфекционные
заболевания, как корь, коклюш, ангина
и др., авитаминоз А и С, эндокринные
расстройства и др.
В
клинической
картине
заболевания полиомиелитом различают4
стадии: 1) начальная, или препаралитическая;
2) паралитическая; 3) восстановительная;
4) стадия остаточных явлений. В
продромальном периоде отмечаются
общая слабость, вялость, отсутствие
аппетита, расстройства функции
желудочно-кишечного тракта. Эта стадия
очень кратковременная. В основном у
больных детей внезапно резко повышается
температура тела, появляются головная
боль, затемнение сознания, расстройства
функции желудочно-кишечного тракта.
Через 1—2 сут наступает некоторое
улучшение, после чего — второй пик
подъема температуры с менингеальными
симптомами. На 3—4-е сутки возникают
распространенные параличи вплоть до
параличей дыхательной мускулатуры.
Существуют
3 формы заболевания: 1) абортивная, когда
отсутствуют параличи, а отмечаются
лишь головная боль, ригидность затылочных
мышц, тошнота, рвота; 2) невротическая
форма с картиной абортивной формы, но
с появлением парестезий и анестезий;
3) спинальная форма с множественными
параличами.
В
восстановительной стадии полиомиелита
имеет место обратное развитие параличей
(обычно в сроки от 1 года до 2 лет). Стадия
остаточных явлений, или резидуальный
период полиомиелита, характеризуется
разнообразием деформаций верхних,
нижних конечностей и позвоночника в
результате выпадения функции той или
иной группы мышц. Парализованная
конечность холодна на ощупь, несколько
короче другой, мышцы атрофированы,
эластичность сухожилий теряется,
связочный аппарат растянут. Нарушение
функции конечности связано с тяжестью
поражения нервно-мышечного аппарата,
в суставах развиваются контрактуры
и деформации, кости конечностей
истончены, в них выявляется остеопороз.
Профилактика
деформаций при полиомиелите имеет
особо важное значение.
Принципы
лечения последствий пол иом иелита.
Существуют два метода лечения
последствий полиомиелита: неоперативный
и оперативный. К неоперативному
методу относится медикаментозное,
физиотерапевтическое, функциональное
и ортопедическое лечение. К медикаментозному
лечению относится применение витаминов
группы В (Bi,
Вб,
Вп), прозерина, дибазола; к
физиотерапевтическому — общие ванны,
горячие укутывания, фарадизация
парализованных мышц, электрофорез
калия йодида, новокаина и т. д.,
иглоукалывание; к функциональному
методу лечения —ЛФК, массаж (точечный,
классический, сухой, подводный); к
ортопедическому—правильное укладывание
больных для профилактики контрактур,
наложение гипсовых и пластмассовыхе
шин, применение кроваток, ортопедических
аппаратов, туторов, корсетов.
К
оперативным методам относятся операции
на мягких тканях (чаще пластика сухожилий
и мышц), костях конечностей, чаще
остеотомии (артро- ризы, артродезы), и
позвоночнике (спондилодез).
396
ДЕФОРМАЦИИ
КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ НА ПОЧВЕ
ПОЛИОМИЕЛИТА
Особенности
лечения деформаций,
развившихся на
почве полиомиелита.
Паралитический
сколиоз
— последствие распростра-
ненного
поражения спинного мозга — возникает
в ос-
трой стадии заболевания, но
чаще в течение первого
года
восстановительного периода, в результате
выпаде-
ния функции отдельных групп
мышц. Для профилак-
тики прогрессирования
деформации показаны пра-
вильное
положение в постели в острой стадии,
физио-
бальнеотерапия, ЛФК и
обязательное ношение корсе-
тов в
восстановительном и резидуальном
периодах.
Клинически
чаще определяется одна большая дуга
ис-
кривления на стороне пораженных
мышц (длинней-
шие мышцы спины,
межостистые, межпоперечные,
межреберные,
подвздошно-реберные, косые мышцы
живота
и др.). Имеется торсия тел позвонков,
асиммет-
рия их роста, реберный горб
чаще бывает пологим,
отмечается
перекос таза в результате
неравномерного
поражения мышц
подвздошной и ягодичной областей
(рис.
307).
Раннее
лечение для предупреждения
деформации
включает в себя ЛФК, ФТЛ,
постоянное ношение шин-
но-кожаного
корсета. При прогрессировании
деформа-
ции, особенно в результате
быстрого роста ребенка,
желательно
оперативное вмешательство —
задний
спондилодез по ВД.Чаклину
(рис. 308, 309).
После
операции больных укладывают в
гипсовую
кроватку, в которой ребенок
пребывает до 1 года. В по-
следующем
изготавливают шинно-кожаный корсет.
Паралитические
деформации тазобедренного сустава.
Чаще всего наблюдается частичное
поражение мышц ягодичной области, когда
заболевание развилось в раннем детском
возрасте и ребенка не лечили. Наиболее
характерны сгибательно-отводящие
контрактуры тазобедренного сустава
(рис. 310) и паралитический вывих бедра.
Эта
деформация возникает при сочетании
паралича отводящих и приводящих
мышц бедра, когда ребенок не может
подняться по лестнице, ходьба резко
затруднена. Если же к этому присоединяются
парезы мышц спины и живота, то возникает
перекос таза, общее лечение затруднено.
Лечение
подобных больных крайне сложно. В первую
очередь необходимо пытаться исправить
контрактуры с помощью этапных гипсовых
повязок. Редрессации осуществляют
каждые 10—12 дней. Если в течение 2 мес
контрактуры (чаще сгибательные) не
устраняются, то необходима операция
на мягких тканях типа Z-образного
удлинения прямой мышцы бедра. При
отсутствии эффекта необходима остеотомия
бедренной кости.
При
паралитическом вывихе бедра имеются
деформация проксимального конца
бедренной кости (повышенная антеверсия
бедра и увеличенный шеечно- диафизарный
угол) наряду с уплощением вертлужной
впадины и нарушением равновесия мышц,
удерживающих головку бедра во впадине.
Неоперативные методы лечения в этих
случаях неэффективны. Из множества
методов оперативного лечения чаще
применяется открытое вправление головки
бедра с пластикой и фиксацией головки
путем подшивания ее на круглой связке
по
397
307. Паралитический сколиоз, вызванный параличом косых мышц живота и слабостью мышц спины.
ОРТОПЕДИЯ
жение
I
а
одно1
398
а
— разрез кожи; 6
— подготовка
ложа; в
— освежение
остистых отростков дужек и поперечных
отростков на одной стороне.

Техника заднего спондиподеза по вд.Чаклину при сколиозе II степени.
ДЕФОРМАЦИИ
КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ НА ПОЧВЕ
ПОЛИОМИЕЛИТА
399
Укладка трансплантатов и обшивание их мягкими тканями.
ОРТОПЕДИЯ
Т.С.Зацепину
с последующей реконструкцией крыши
вертлужной впадины (рис. 311).
Лучший
результат оперативного вмешательства
дает артродез тазобедренного сустава,
но, во-первых, это калечащая операция,
во-вторых, детям моложе 14—15 лет ее не
делают.
Паралитические
деформации коленного сустава
возникают в результате паралича
мышц, окружающих его. Наиболее частой
деформацией бывает сгибательная
контрактура коленного сустава в
сочетании с параличом мышц тазобедренного
сустава. При запущенных сгибательных
контрактурах коленного сустава
присоединяются вальгусное отклонение
голени и подвывих ее кзади (рис. 312).
Причиной этого являются парез
четырехглавой мышцы бедра и укорочение
подвздошно-большеберцового тракта.
При одновременном развитии контрактуры
голеностопного сустава инвалидность
ребенка усугубляется.
Лечение
этих деформаций может быть неоперативным
и оперативным.
У
детей младшего возраста контрактуру
коленного сустава устраняют этапными
гипсовыми повязками. У детей старшего
возраста сочетают лечение вытяжением,
закрутками и гипсовыми повязками.
Неэффективность неоперативного
лечения является показанием к операции.
При параличе разгибателей бедра и
отсутствии деформации коленного сустава
производят мышечную пластику — пересадку
сгибателей голени на переднюю поверхность
голени. Но важным условием должна быть
хорошая функция сгибателей голени.
Пересадка сгибателей голени (двуглавой
мышцы бедра, полусухожильной) на
надколенник с фиксацией к собственной
связке надколенника представлена на
рис. 313.
Операция
на костях показана при тяжелых деформациях
(контрактура в коленном суставе, сгибание
менее 135°). Обычно это подмьнцелковая
остеотомия по Репке, по КД.Кочеву
(рис. 314) или операция метаплазии по
Р.Р.Вредену (рис. 315) После операции
накладывают иммобилизацию гипсовой
повязкой до полной консолидации.
После
этого больные нуждаются в постоянном
ношении ортопедического беззамкового
аппарата для предупреждения
прогрессирования деформации.
Паралитические
деформации стоп
встречаются более чем у 60% лиц, перенесших
полиомиелит.
Паралитическая
косолапость
развивается после полиомиелита в
результате паралича латеральной группы
пронаторов и разгибателей стопы (рис.
316). При ходьбе такие больные нагружают
наружный край стопы, где определяется
омозолелость кожи. При тяжелой форме
косолапости мягкие ткани стопы по
внутренней поверхности укорачиваются,
утолщаются. Таранная кость деформируется.
Вначале
при эквиноварусной деформации проводят
неоперативное лечение путем наложения
этапных гипсовых повязок от кончиков
пальцев до верхней трети голени. Затем
ребенок нуждается в постоянном ношении
ортопедической обуви с формированием
продольного свода стопы, поднятии
наружного края в обуви с двусторонним
жестким берцем и высоким твердым
задником.
Оперативные
вмешательства осуществляют на мягких
тканях с пересадкой передней или задней
большеберцовой мышцы на наружный край
стопы (в костный канал плюсневых костей)
и одновременно Z-образным
удлинением пяточного сухожилия. К
другому виду операций относится
комбинированный способ — сочетание
подтаранного трехсуставного артродеза
стопы с пересадкой передней или задней
большеберцовой мышцы на наружный край
стопы. Третий способ при тяжелой
деформации состоит в серповидной
резекции среднего отдела стопы по
М.И.Куслику.
400
ДЕФОРМАЦИИ
КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ НА ПОЧВЕ
ПОЛИОМИЕЛИТА
313
Сгибательно-отводящая
контрактура левого тазобедренного
сустава.
311.
Схема
операции Т.С.Зацепина при паралитическом
вывихе бедра.
312.
Больной
11 лет.
В
результате паралича чвтырехглавоО
мышцы бедра больной может ходить с
опорой рукоО на
передненижнюю
поверхность бедра.
Пересадка
сгибателей голени на надколенник.
а
—крепление сухожилий по Краснову; б —
крепление сухожилий с помощью лавсановой
ленты по
ИЛМовшовичу.
401
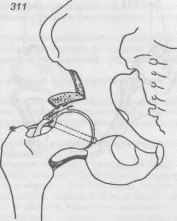
ОРТОПЕДИЯ
Схема
операции по КД.Кочеву — подмыщепковая
остеотомия бедра. 315.
Схема
операции метаплазии по Р.Р.Вредену.
Паралитическая
косолапость.
402
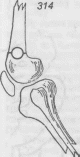


ДЕФОРМАЦИИ
КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ НА ПОЧВЕ
ПОЛИОМИЕЛИТА
Паралитическая
валъгусная стопа
развивается при параличе большеберцовых
мышц (передних и задних) и сохранении
функции малоберцовых мышц (рис. 317, а,
б).
Обычно
первоначально проводят неоперативное
лечение этого патологического
состояния этапными редрессирующими
гипсовыми повязками. После исправления
деформации обязательно ношение
специальной ортопедической обуви, а
на ночь — использование тутора.
Из
операций применяют пересадку длинной
малоберцовой мышцы на внутренний край
стопы по Р.Р.Вредену.
При
тяжелой деформации стопы производят
внесуставной подтаранный артродез по
Грайсу и Рухману в сочетании с удлинением
пяточного сухожилия и укладыванием
длинной малоберцовой мышцы в костный
канал ладьевидной кости.
Паралитическая
конская
стопа —деформация, развившаяся при
параличе всех мышц голени, за исключением
икроножной (рис. 317, в).
У
детей младшего возраста проводят
лечение этапными гипсовыми повязками;
у детей старшего возраста — оперативное
лечение. Оно состоит в дозированном
удлинении пяточного сухожилия или
тенодезе по Р.Р.Вредену (подшивание
стопы в трех точках — местах прикрепления
передней большеберцовой мышцы, длинной
малоберцовой мышцы и области пяточного
сухожилия). В последующем больной
нуждается в постоянном ношении
ортопедической обуви.
Паралитическая
пяточная стопа
развивается в результате паралича
икроножных мышц (рис. 317, г). В процессе
роста ребенка эта деформация быстро
прогрессирует и наступают значительные
изменения в таранной и пяточной костях.
Если
при начальных стадиях пяточной деформации
стопы показано неоперативное лечение
в виде этапных редрессирующих гипсовых
повязок, то при выраженной деформации
— оперативное лечение, которое состоит
в укорочении пяточного сухожилия и
пересадке длинной малоберцовой мышцы
в канал пяточной кости.
При
тяжелой деформации у детей старше 8 лет
производят клиновидную резекцию
пяточной кости. В последующем ребенку
необходимо носить ортопедическую
обувь.
Паралитические
деформации верхних конечностей
встречаются крайне редко по сравнению
с нижними конечностями. Страдают
преимущественно мышцы верхнего
плечевого пояса, из них чаще всего
дельтовидная мышца (рис. 317, д, е), в
результате чего больной не может поднять
и отвести руку кнаружи и кзади.
При
выпадении функции двуглавой мышцы
плеча отсутствует активная функция
сгибания в локтевом суставе; при
выпадении функции трехглавой мышцы
плеча нарушается активное разгибание
в локтевом суставе. При параличе
мышц предплечья и кисти возникают
сгибательные контрактуры лучезапястного
сустава и пальцев кисти.
Неоперативное
лечение деформации верхних конечностей
проводят аналогично лечению деформаций
нижних конечностей.
Больным
показаны активная и пассивная ЛФК, ФТЛ,
массаж, обязательное ношение ортопедических
изделий для удержания конечности в
среднем физиологическом положении.
При оперативных вмешательствах, так
же как и на нижних конечностях, производят
транспозиции сухожилий и мышц и артро-
дезирование.
403
ОРТОПЕДИЯ
а—6
—паралитическая вальгусная стопа; в
—паралитическая конская стопа; г
—паралитическая пяточная стопа; д —
е — паралич правой дельтовидной мышцы
после полиомиелита.
404
Паралитические деформации.
ДЕФОРМАЦИИ
НА ПОЧВЕ ДЕТСКОГО ЦЕРЕБРАЛЬНОГО ПАРАЛИЧА
ПРИОБРЕТЕННЫЕ
ДЕФОРМАЦИИ КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ НА
ПОЧВЕ ПЕРЕНЕСЕННОГО ДЕТСКОГО ЦЕРЕБРАЛЬНОГО
ПАРАЛИЧА (по МКБ-10)
Детский
церебральный паралич (ДЦП) встречается
в среднем с частотой 1,5 на 1000 детей,
приводит к инвалидности в связи с
поражением чаще всего опорно-двигательного
аппарата, он занимает третье место по
частоте поражения после врожденных
заболеваний и последствий полиомиелита
и составляет 0,8-“ 1% от всех ортопедических
заболеваний у детей.
Впервые
как нозологическую единицу заболевание
описал Little
в
1853 г. Он объединил клинические симптомы,
характеризующиеся повышенной спа-
стичностью мышц конечностей, двигательными
расстройствами, сгибательными и
приводящими контрактурами суставов,
тяжелыми эквинусными деформациями
стоп и нарушением психики ребенка, в
одно заболевание, которое позднее стало
называться болезнью Литтла. К истинной
болезни относятся детские церебральные
параличи и парезы, возникающие в
результате родовой травмы или
преждевременных родов. В 1893 г. S.Fread
ввел
термин «церебральный спастический
паралич» для всех проявлений спастических
параличей на почве пренатальных,
интранатальных и постнатальных причин.
К
врожденным причинам, способствующим
развитию церебральных спастических
параличей, относятся пороки развития
головного мозга, нередко в сочетании
с аномалией формирования черепа, а
также наследственные заболевания,
хронические инфекционные заболевания
матери, токсикоз беременных, токсоплазмоз,
кровотечения у матери во время
беременности и т. д.
К
пренатальным факторам относят
недоношенность плода. К интранаталь-
ным причинам, вызывающим церебральный
спастический паралич, относят расстройство
кровообращения в головном мозге во
время родов (большая головка плода,
узкий таз), травмы головного мозга (во
время наложения щипцов или иных
акушерских приемов), асфиксию плода
(во время отслойки плаценты или при
приращении плаценты и т. д.).
Послеродовыми
причинами развития церебрального
спастического паралича могут быть
травмы в первые дни и месяцы жизни
вследствие ушибов, сотрясения и сдавления
головного мозга, а также инфекционные
заболевания типа менингита, энцефалита,
менингоэнцефалита и т. д.
В
основе патогенеза
заболевания лежит первичное нарушение
деятельности коры головного мозга,
вызванное либо родовой травмой, либо
воспалительным процессом. Наиболее
часто ортопеды имеют дело с больными,
страдающими последствиями
интранатальной и постнатальной травм.
По
тяжести заболевания и клиническим
симптомам таких больных разделяют
на 3 группы: 1) с легкой степенью
спастического пареза; 2) со средней
степенью и 3) с резко выраженным
спастическим парезом.
Больные
I группы самостоятельно передвигаются,
обслуживают себя, интеллект у
большинства из них не нарушен. Они
учатся в школе и вузах, затем работают
(рис. 318, а).
Больные
II группы могут передвигаться с помощью
костылей или с помощью посторонних.
Самообслуживание у них затруднено,
самостоятельно одеться и раздеться
они не могут и нуждаются в уходе. Имеют
место нарушение
405
ОРТОПЕДИЯ
а—больной
с легкой степенью спастического
левостороннего пареза; б, в —больные
с тяжелыми
формами
спастического паралича.
интеллекта,
речи, зрения, слуха, контрактуры суставов
и порочные положения конечностей. Школу
посещать такие больные не могут,
приобщить их к специальному труду
очень трудно.
Больные
III группы не могут передвигаться даже
с помощью посторонних, не в состоянии
обслуживать себя. У значительного числа
их резко страдают психика, речь, зрение,
память. Имеются стойкие контрактуры и
порочные положения конечностей. Степень
контрактур и спастичность мышц различны,
а при волнении и попытке движения они
усиливаются (рис. 318, б, в).
Несмотря
на различную степень спастичности мышц
и парезов, клиническая картина
спастического паралича характерна.
Верхние конечности приведены к
туловищу, предплечья — в положении
пронации и сгибания в локтевых суставах,
кисть — в положении ладонного сгибания,
пальцы сжаты в кулак, I палец приведен.
Бедро ротировано внутрь и находится в
положении сгибания и приведения в
тазобедренном суставе. В результате
спазма приводящих мышц оба коленных
сустава трутся друг о друга, а иногда
перекрещиваются. В коленных суставах
— в основном сгибательные контрактуры,
а стопы — в положении подошвенного
сгибания и варусного приведения. Часто
встречается двустороннее спастическое
плоскостопие. Походка типичная: опора
на передние отделы стоп из-за выраженного
эквинуса (подошвенное сгибание), нижние
конечности согнуты в коленных и
тазобедренных суставах, ноги приведены,
ротированы
406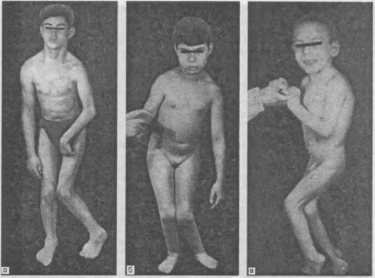
Больные с неврологическими нарушениями.
ДЕФОРМАЦИИ
НА ПОЧВЕ ДЕТСКОГО ЦЕРЕБРАЛЬНОГО ПАРАЛИЧА
внутрь,
колени трутся друг о друга, стопы
«заплетаются». Верхние конечности
приведены к туловищу, согнуты в локтевых
и лучезапястных суставах, пальцы — в
положении сгибательной контрактуры.
Характерен вид больного с церебральным
спастическим параличом: косоглазие,
незакрывающийся рот, слюнотечение.
При тяжелой степени заболевания выражены
слабоумие, гиперкинезы, атетоз. В
зависимости от локализации и
распространенности поражения очага
головного мозга возможны монопарезы
(одной верхней или одной нижней
конечности), гемипарезы (одностороннее
поражение туловища и конечностей),
парапарезы (поражение нижних конечностей)
и квадрипарезы (поражение верхних
и нижних конечностей).
Диагноз
церебрального спастического паралича
в первые месяцы жизни поставить трудно.
Однако появление спастических расстройств
движений конечностей, перекрещивание
ног, тенденция к сгибательным положениям
нижних конечностей, разгибательные
положения в локтевых суставах позволяют
заподозрить это патологическое
состояние. Ребенок отстает в психическом
развитии от сверстников. К году появляются
сгибателыю-приводящие контрактуры
в нижних конечностях и сгибательно-пронационные
установки верхних конечностей. В
возрасте 1—IV2
года
диагноз установить нетрудно. Если
ребенок к 5 годам не научился сидеть и
себя обслуживать, то прогноз восстановления
функции конечностей неблагоприятен.
Наряду с двигательными расстройствами
(изменение силы и тонуса мышц, объема
движений и скорости двигательных
реакций, снижение работоспособности
мышц, нарушение координации, наличие
патологических рефлексов и повышение
сухожильных рефлексов) у таких детей
имеются сопутствующие симптомы
расстройства черепных нервов, нарушение
речи, психики, расстройства функций
экстрапирамидной системы.
Лечение
детей с церебральными спастическими
параличами преимущественно
паллиативное, так как первопричина,
связанная с изменениями в головном
мозге, неустранима. Лечение направлено
на уменьшение ригидности мышц, устранение
контрактур и оказание помощи ребенку
в передвижении.
Лечение
делится на общее и ортопедическое.
Общее
лечение.
Маленьким и умственно отсталым детям
проводят лишь пассивную ЛФК, более
старшим детям — активную и пассивную
ЛФК. Для них важны игры в лечебных
учреждениях и в домашних условиях,
поэтому родителей специально обучают
методам ЛФК. Занятия должны включать
дыхательные, корригирующие, ритмичные
упражнения, движения на растяжение и
укрепление мышц, обучение ходьбе.
Одновременно
с ЛФК применяют ФТЛ (электро- и
светолечение, водолечение,
озокеритотерапия, парафинотерапия).
Массаж
таким детям не рекомендуется, так как
он повышает тонус мышц, который и так
имеется.
Медикаментозное
лечение направлено на снижение тонуса
мышц. Назначают препараты глутаминовой
кислоты, дибазол, тропацин (уменьшает
возбудимость м-холинореактивных
систем) и др., а также витамины группы
В иЕ. Особое внимание необходимо уделять
развитию интеллекта.
Ортопедическое
лечение
делится на неоперативное и оперативное.
Оно начинается с первых месяцев жизни
ребенка и продолжается в течение всего
периода роста.
Неоперативное
лечение состоит в исправлении контрактур
суставов конечностей с помощью
этапных гипсовых повязок, аппарата
Илизарова или гипсовых повязок с
вмонтированными в них дистракционными
шарнирными устройствами. После устранения
контрактур необходимо днем фиксировать
407

ОРТОПЕДИЯ
конечности
в ортопедических аппа-
ратах или
ботинках с высоким жест-
ким берцем,
а ночью укладывать их в
гипсовые
покрытые нитролаком или
полиэтиленовые
шины и кроватки.
Если у ребенка
имеется резкая спа-
стичность мышц,
то конечности
фиксируют в шинно-кожаных
аппа-
ратах с шарнирами (рис. 319), а
при
легких поражениях применяют
без-
замковые аппараты.
Устранение
контрактур и поста-
новка таких детей
на ноги с помощью
костылей или
аппаратов значительно
улучшают
физическое и психическое
состояние
ребенка.
Оперативное
лечение.
Виды хи-
рургических вмешательств
можно
разделить на 6 групп:
операции
на головном мозге;
операции
на спинном мозге;
операции
на вегетативной
нервной системе;
операции
на периферических
нервах;
операции
на мышцах и сухо-
жилиях
операции
на костях и суставах.
Лишь последние
три вида опера-
ций нашли применение,
так как пер-
вые три вида малоэффективны
и да-
ют высокую летальность.
Операции
на периферических нервах, мышцах и
сухожилиях, костях и суставах имеют
строгие показания и производятся в
возрасте от 5 лет и старше.
Показания
к операции — безуспешность неоперативного
лечения при следующих условиях:
резкий
спазм мышц, усиливающийся при ходьбе;
стойкие
контрактуры;
наличие
деформации верхних или нижних
конечностей, не нарушающей статику и
ходьбу.
При
этом врач должен основываться на
клинических данных общего состояния
больного, степени нарушения интеллекта
и тяжести деформаций.
Операции
на нижних конечностях.
При спастическом вывихе в тазобедренном
суставе возможно открытое вправление.
Сроки
иммобилизации в гипсовой тазобедренной
повязке удлиняются до 2 мес.
При
сгибательно-приводящих контрактурах
бедер показаны отделение сгибателей
бедра от верхней передней и нижней
передней подвздошных остей и миотомия
аддукторов бедра. При выраженной
спастичности мышц показана тенотомия
аддукторов в сочетании с резекцией
передней ветви запирательного нерва
(рис. 320). Для исправления контрактур
используют аппарат Илизарова
408
319.
Шинно-гильзовые
аппараты.
а
— для левого бедра с шарниром в коленном
суставе, башмачком и тягой при конской
стопе; б — аппарат для бедра с тазовым
поясом, замками в тазобедренных и
коленных суставах и башмачками.

ДЕФОРМАЦИИ
НА ПОЧВЕ ДЕТСКОГО ЦЕРЕБРАЛЬНОГО ПАРАЛИЧА
320.
Резекция
запирательного нерва.
321.
Схема
операции Эггерса.
322.
Схема
операции Тьюби.
Превращение
круглого пронатора в
супинатор, а
—нормальное прикрепле-
ние круглого
пронатора; б —место
прикрепления
круглого пронатора по-
сле его
перемещения.
409
Перемещение точек прикрепления сгибателей голени на мыщелки бедра.
ОРТОПЕДИЯ
или
гипсовые повязки с вмонтированными в
них дистракционно-шарнирными устройствами.
Для
устранения ротации бедра внутрь показана
деротационная подвертель- ная остеотомия
бедренной кости.
Одним
из методов устранения сгибательных
контрактур в коленных суставах
является операция Эггерса (рис. 321).
Для
устранения эквинусной (подошвенной)
флексии стопы применяют вмешательства
на сухожилиях, мышцах и костях: это
Z-образное
удлинение пяточного сухожилия, или
операция Сильвершельда (раздельная
пересадка икроножной мышцы), или тройной
артродез стопы у детей старше 8 лет.
Операции
на верхних конечностях
у детей со спастическими параличами —
одна из сложных проблем. Операции на
костях и суставах не нашли широкого
применения. В то же время активно
применяют операции на мышцах и
сухожилиях. Так, устранение приводящей
контрактуры плеча может быть достигнуто
пересечением сухожилий большой грудной
мышцы, широкой мышцы спины и большой
круглой мышцы. Сгибательно-пронационные
контрактуры предплечья могут быть
устранены операцией Тьюби (рис. 322).
Сгибательную установку кисти можно
устранить оперативно либо укорочением
костей предплечья, либо артродезом
лучезапястного сустава, либо трансоссальным
теноде- зом сгибателей пальцев через
метафиз лучевой кости по Чаклину.
При
лечении больных с церебральным
спастическим параличом необходимо
учитывать необходимость не только
восстановления функции пострадавшей
конечности, но и приспособления в
последующем к самообслуживанию, а при
возможности и к труду. Для поддержания
результатов лечения больного снабжают
протезно-ортопедическими изделиями.
ЗАБОЛЕВАНИЯ
КИСТИ
Пятнистый
посттравматический остеопороз (синдром
Зудека) — это осложнение, возникающее
после ушибов и переломов предплечья и
кисти.
Признаки.
Выявляются выраженный отек, напряженность
мягких тканей кисти и пальцев, местное
повышение или понижение температуры,
красный или белый цианоз, кожа
пораженной кисти истончена, глянцевита,
впадины и складки ее сглажены.
Движения
в лучезапястном, пястно-фаланговых и
межфаланговых суставах резко
ограниченны и болезненны. Имеются
трофические нарушения — гипергидроз,
гипертрихоз, гиперкератоз, уплотнения
ладонного апоневроза по типу контрактуры
Дюпюитрена. Нарушается кожная болевая
чувствительность (гипер- или гипалгезия).
Лечение
— долгое и настойчивое. Производят
проводниковые и футлярные новокаиновые
блокады, анестезию сгибателей пальцев
кисти. После купирования болевого
синдрома осторожно назначают ФТЛ:
легкие тепловые процедуры, легкую
ЛФК, легкий массаж. В стадии устойчивой
декомпенсации в периоде ремиссии
проводят санаторно-курортное лечение
(радоновые ванны, грязи).
Синдром
запястного канала (карпальный синдром).
Запястный канал расположен над
дистальным рядом костей запястья.
Задняя и боковые стенки его ограничены
костями запястья, передней стенкой
канала является retinaculum
flexorum (рис.
323). Содержимое запястного канала —
сухожилия поверхностных и глубоких
сгибателей II—V пальцев, окруженные
локтевой синовиаль-
410
1
— сухожилия сгибателей пальцев; 2 —
срединный нерв; 3 — локтевые артерия и
вена; 4 — связка запястного канала; 5 —
сухожилие лучевого сгибателя кисти; 6
—лучевой запястный канал; 7 —
локтевой
запястный канал.
1—срединный
нерв; 2
— удерживатель
сгибателей.
411
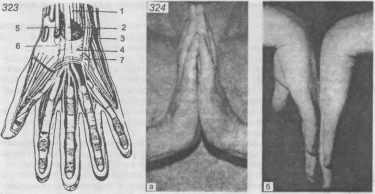
Заболевания кисти
323. Синдром запястного канала.
324. Тест сгибания запястья (а) и тест разгибания з апястья (б). 325. Тест Тиннеля. 326. Схема введения гидрокортизона в запястный канал.
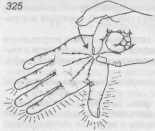
ОРТОПЕДИЯ
ной
сумкой, а также сухожилие длинного
сгибателя I пальца с его лучевой
синовиальной сумкой и срединный нерв.
В
запястном канале могут сдавливаться
не только сухожилия сгибателей всех
пальцев, но и срединный нерв, быстро
реагирующий на ишемию. В связи с этим
на первый план выступают неврологические
расстройства.
К
причинам компрессии относят как местные
факторы (переломы и вывихи костей
лучезапястного сустава и их последствия,
хроническая профессиональная
травматизация, заболевания синовиальных
влагалищ сухожилий с гипертрофией и
сужением запястного канала), так и общие
(системные заболевания соединительной
ткани, эндокринопатии, нарушения
метаболизма и др.).
Клиническая
картина
синдрома запястного канала включает
парестезии и боли в пальцах, слабость
противопоставления и отведения I пальца.
Нередко возникает гипотрофия тенара.
Парестезии
возникают и ночью, и днем. Почти все
пациенты ощущают боль преимущественно
в дистальном отделе конечности (пальцы,
кисть, предплечье). Боль обычно тупая,
ноющая, ощущается в глубоких тканях
руки.
Ранним
симптомом туннельного синдрома является
онемение рук по утрам, которое
сопровождается снижением или утратой
болевой чувствительности. Наиболее
часто нарушается чувствительность по
ладонной поверхности III и II пальцев,
затем IV и I пальцев.
Нарушения
движений при синдроме запястного канала
появляются в поздней стадии стойкого
поражения ветвей срединного нерва.
Вначале выявляется парез соответствующих
мышц, а спустя 2—3 нед становится заметной
и атрофия (в первую очередь, атрофия
мышц тенара).
Вегетативные
расстройства при синдроме запястного
канала встречаются часто и проявляются
акроцианозом или побледнением (спазм
сосудов пальцев), нарушением
потоотделения (гипер- или гипогидроз),
изменением трофики кожи и ногтей.
При
обследовании больных с синдромом
запястного канала используют
диагностические тесты.
Тест
сгибания
(рис. 324, а) и разгибания
(рис. 324, б) кисти: пассивное максимальное
сгибание и разгибание кисти и фиксация
ее в этом положении в течение 1 мин. При
синдроме запястного канала в пределах
этого времени возникает парестезия
I—III
пальцев.
Тест
Тиннеля:
легкая перкуссия на уровне запястного
канала вызывает парестезию пальцев и
иррадиацию боли в локтевую ямку, это
резко выражено при тяжелой степени
стеноза (рис. 325).
Лечение
синдрома запястного канала проводят
различными методами, в зависимости от
стадии заболевания и преобладающего
клинического проявления.
Уменьшение
отека достигается путем разгрузки
пальцев и кисти (иммобилизация руки
с помощью гипсовой лонгеты); назначают
противоотечные средства: в течение
первых 2—3 дней — общего дегидратирующего
действия (фуро- семид, верошпирон), затем
дающие местный эффект (введение
параневралыю на уровне канала
глюкокортикоидов, постоянное магнитное
поле), сеансы иг- лорефлексотерапии.
Из
препаратов, улучшающих микроциркуляцию,
назначают эуфиллин, трентал, компламин,
кавинтон.
Наиболее
эффективны локальные введения
гидрокортизона параневрально (рис.
326) по 25 мг 2—3 раза с интервалом 5—7 дней.
При
неэффективности неоперативного лечения
применяют хирургическое лечение.
412
ЗАБОЛЕВАНИЯ
КИСТИ
Схема
лигаментотомии, ревизии, декомпрессии
запястного канала
Оперативное
лечение заключается в пересечении
удерживателя сгибателей (рис. 327). Это
позволяет разгрузить срединный нерв
и сухожильные влагалища сгибателей
пальцев, чем достигаются нормализация
тканевого давления в области
запястного канала и улучшение
кровоснабжения срединного нерва.
Послеоперационную
рану зашивают, больную руку иммобилизуют
гипсовой лонгетой до снятия швов
(10—12 дней). В послеоперационном периоде
больному назначают ЛФК, массаж, витамины
группы В, тепловые процедуры, прозерин.
Трудоспособность
восстанавливается через 4—5,нед.
Ульнарный
синдром запястья. Ульнарный синдром
запястья (синдром канала Гийона) —
компрессионное ущемление локтевого
нерва в так называемом канале Гийона
(рис. 328).
Причины:
ушибы с гематомами, вывих, переломы
крючковидной кости, переломы шиловидного
отростка локтевой кости, опухоли (чаще
ганглий) и др.
Признаки:
гипестезия на ладонной поверхности V
пальца и локтевой поверхности IV пальца,
слабость сгибания и приведения V пальца.
Положительны симптомы поколачивания
(тест Тинеля) по проекции локтевого
нерва на уровне так называемого канала
Гийона и пальцевого сдавления нерва
на указанном уровне (сдавление канала
I пальцем в течение 1 мин).
Лечение
неоперативное, как и при синдроме
запястного канала. При неэффективности
— оперативное лечение.
Крепитирующий
тендовагинит. Крепитирующий тендовагинит
развивается в результате перегрузок
лучезапястного сустава со значительным
напряжением мышц в нижней трети
предплечья, на 3,5—4,5 см проксимальнее
тыльной поперечной запястной борозды.
В основе заболевания лежит асептическое
воспаление паратенона.
413
ОРТОПЕДИЯ
Признаки:
боли, отечность на тыле предплечья,
болезненность, крепитация («скрип
снега») при движениях кистью.
Лечение:
иммобилизация кисти гипсовой лонгетой
в течение 10—12 дней (с захватом I пальца
и с небольшим тыльным разгибанием
кисти), фонофорез гидрокортизона (10
сеансов), компрессы с димексидом (30—40%
раствор), озокеритовые аппликации. При
отсутствии успеха — оперативное
лечение.
Болезнь
де Кервена — стеноз первого фиброзного
канала при асептическом воспалении
сухожилий разгибателей. В нем проходят
короткая мышца разгибателя I пальца
и длинная отводящая I палец мышца. Эти
две мышцы в функциональном отношении
синергисты, испытывают постоянную
нагрузку при выполнении хватательной
функции кисти.
Стеноз
первого канала встречается у женщин в
возрасте 45—55 лет. Начало заболевания
нередко совпадает с климактерическим
периодом.
Первый
симптом болезни де Кервена — внезапно
возникшая острая боль на уровне
шиловидного отростка лучевой кости
при удержании какого-либо предмета.
При первичном обращении пациента
основная жалоба — на локальную боль в
области шиловидного отростка и снижение
силы захвата предметов I пальцем.
При
пальпации на уровне шиловидного отростка
лучевой кости обнаруживают умеренную
припухлость без признаков воспаления.
Выявляют нарушения функции, ограничение
разгибания и отведения I пястной кости.
Классический
симптом болезни де Кервена описал
H.Fincelstein
(1930):
палец
в положении лучевого приведения плотно
удерживается остальными пальцами, при
этом возникает боль в проекции первого
фиброзного канала, которая резко
усиливается при отведении кисти в
локтевую сторону (рис. 329).
Лечение
— комплексное.
Неоперативное
лечение — общее: регуляция периферического
кровообращения; местное: 1) фонофорез
гидрокортизона (10 сеансов); 2) массаж с
дол- гит-кремом; 3) введение в I канал под
тыльную связку запястья суспензии
гидрокортизона (по 25 мг 1—3 раза через
7 дней).
При
неэффективности неоперативного лечения
показно оперативное — декомпрессия
сухожилия при помощи рассечения или
частичного иссечения фиброзированной
стенки канала (рис. 330). После оперативного
лечения выздоровление при болезни
де Кервена наступает у 90—97% больных.
Стенозирующий
лигаментит кольцевидных связок пальцев
(защелкивающийся палец). На ладонной
поверхности I—V
пальцев расположены костнофиброзные
каналы, образованные утолщенной ладонной
фасцией. Соединительнотканные
волокна на протяжении фиброзных каналов
имеют направленную ориентацию в
виде укрепляющих связок: кольцевидных
на уровне проксимальной и средней
фаланг и крестообразных, совпадающих
с межфаланговыми суставами (рис. 331, а).
Анатомическое
строение костно-фиброзных каналов,
играющих роль «блоков» для сухожилий
сгибателей при сгибании пальцев,
обусловливает точки наибольшей
напряженности на уровнях кольцевидных
связок I—V
пальцев и щелевидной петли поверхностных
сгибателей II—V пальцев.
Наиболее
часто наблюдается стеноз кольцевидных
связок I пальца (рис. 331, б), реже III и IV и
лишь в единичных случаях — II и V.
Заболевают преимущественно женщины.
Стеноз
кольцевидных связок — полиэтиологичное
заболевание. Причины его возникновения
чаще всего связывают с профессиональной
перегрузкой, когда превалирует ручной
труд.
414
ЗАБОЛЕВАНИЯ
КИСТИ
328.
Ульнарный
синдром запястья.
329.
Болезнь
де Кервена. Тест Финкепьштейна.
Соотношение
анатомических структур запястья с
лучевой стороны.
1
— поверхностная ветвь лучевого нерва;
2 — тыльная связка запястья; 3
— наружная
подкожная вена I пальца; 4 —линия разреза
для вскрытия первого канала;
5 — сухожилие
длинной отводящей мышцы; 6 — сухожилие
короткого разгибателя I пальца.
Стенозирукщий
лигаментит.
а—
схема строения костно-апоневротического
канала сухожилий сгибателей
//—I/ пальцев.
1
— сухожилия
сгибателей; 2
— сухожильное
влагалище; 3 — кольцевидная связка; 4
—собственно пальцевой нерв; 5 —крестовидная
связка; 6 —пальцевая ладонная артерия;
б — стенозирующий лигаментит I пальца;
в —схема лигаментотомии.
415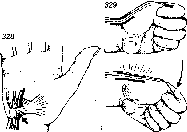

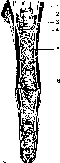


ОРТОПЕДИЯ
Признаки:
ощущение щелчков при сгибании и
разгибании пальца, болезненность при
надавливании на ладонь над пястно-фаланговым
суставом соответствующего пальца и
плотное опухолевидное образование в
этом месте.
Защелкивание
пальца может возникнуть остро и развиться
постепенно.
У многих
больных боли в пальцах в начале
заболевания или с течением времени
начинают иррадиировать в проксимальном
направлении в кисть и предплечье.
Больные жалуются на функциональную
недостаточность пальца при выполнении
различных домашних работ. Особенно
затруднительно и болезненно сгибание
и разгибание утром после сна. Чаще
болеют женщины от 18 лет и старше 60 лет.
Лечение
стеноза кольцевидных связок пальцев
кисти определяется стадией заболевания
и его прогрессированием. При постепенном
развитии стеноза и редком защелкивании,
не препятствующем функционированию
кисти, возможно использование
неоперативных методов (фонофорез
гидрокортизона, озокеритовые аппликации,
введение гидрокортизона в синовиальный
канал).
Если
неоперативное лечение неэффективно,
то назначают оперативное лечение.
Под
местной анестезией рассекают (рис. 331,
в) связку, охватывающую сухожилие,
иссекают рубцово-измененные участки
синовиального влагалища и уплотненную
часть кольцевидной связки. Если
достигнуто свободное скольжение и
нет защелкивания, то рану зашивают
наглухо. Активное функционирование
пальца с первых дней после операции
способствует предупреждению рубцовых
сращений.
Контрактура
Дюпюитрена. В 1832 г. ГДюпюитрен (G.Dupuytren)
описал
клиническую картину деформации, считая
ее причиной рубцовое перерождение
ладонного апоневроза, и предложил метод
оперативного лечения — апоневро- томию.
С того времени типичная деформация
пальцев кисти носит название контрактуры
Дюпюитрена (рис. 332).
Единой
причины развития заболевания нет.
Существуют много предположений о
причинах заболевания: нарушение
функционирования эндокринных желез,
хроническая интоксикация, генетический
фактор, частая травматизация кисти,
профессиональная вибрационная болезнь,
стойкое нарушение периферического
кровообращения и др.
Патоморфологически
установлено, что анатомическим субстратом
контрактуры является рубцовое
изменение ладонной фасции, а степень
выраженности изменений пропорциональна
степени сгибательной контрактуры.
При
изучении насыщенности организма больных
с контрактурой Дюпюитрена андрогенами
установлено понижение содержания
андрогенов в сыворотке крови. Это
свидетельствует о нейрогормональных
изменениях и, несомненно, сказывается
на частоте заболевания мужчин.
По
распространенности дистрофического
процесса на кисти определены в основном
три типичные разновидности:
ладонно-пальцевая локализация, ладонная
и пальцевая.
По
степени сгибательной контрактуры
пальцев выделяют три степени:
степень
— наличие плотных подкожных узлов
соответственно ходу лучей ладонного
апоневроза, без ограничения функции
пальцев;
степень
характеризуется распространением
уплотнения, укорочением рубцовых тяжей
апоневроза с формированием сгибательной
контрактуры пальца и ограничением
разгибания в пределах до 90°;
степень
сопровождается нарастанием сгибательной
контрактуры пальца и ограничением его
разгибания в пределах менее 90°.
416
ЗАБОЛЕВАНИЯ
КИСТИ
Степень
сгибательной контрактуры: а—1; б—II; в
—III.
Обычно
контрактура Дюпюитрена поражает обе
кисти. Одновременно могут поражаться
и стопы (болезнь Ледерхозе). У лиц старше
45—50 лет заболевание медленно
прогрессирует в течение 10—15 лет и
более. У лиц 35—45 лет болезнь характеризуется
относительно быстро прогрессирующим
развитием контрактуры пальцев кисти
в течение 3—5 лет. У больных до 30 лет
заболевание развивается стремительно
с неблагоприятным течением в
послеоперационном периоде (келоидные
рубцы, стойкие контрактуры).
Диагностика
включает осмотр, пальпацию, измерение
углов сгибания пальцев, определение
распространенности патологического
процесса, рентгенографию кисти. В
раннем периоде больной жалуется на
чувство «усталости» в руках, чувство
«онемения» в пальцах кисти, похолодание
пальцев даже в теплое время, ощущение
отека в кистях, особенно по утрам.
В
начальной стадии определяются плотная
и малоподвижная кожа на ладони, заметное
втяжение кожных складок на ладони, в
последующем контрактура прогрессирует
и наблюдается ладонный подвывих средних
фаланг; хватательная функция кисти
нарушается, кисть не раскрывается,
глубокие складки и втяжения кисти
являются причиной пролежней, мацерации
кожи и воспалительного процесса.
Лечение
должно быть комплексным, этиотропным
и патогенетическим, индивидуализированным
и начинаться при ранних симптомах
заболевания.
Неоперативное
лечение проводят как предупреждение
прогрессирования заболевания, создание
условий для длительной ремиссии и
сохранения формы и функции кисти.
В
схему комплексного лечения включают
препараты, способствующие нормализации
механизмов, регулирующих сосудистый
тонус, реологические свойства крови,
гормональный статус (пирроксан, тразикор,
кавинтон, троксе- вазин, тестостерона
пропионат, витамин Е). Курс лечения
проводят 2 раза в год.
Местное
лечение направлено на рассасывание,
размягчение рубцово-изме- ненного
апоневроза, улучшение периферического
кровотока. Назначают фоно- форез
гидрокортизона, витамина Е, озокеритовые
или парафиновые аппликации,
электрофорез лидазы или ронидазы,
массаж и ЛФК кисти и предплечья.
При
первичной форме патологический процесс
на кисти как бы останавливается на
многие годы, если соблюдается режим
профилактического лечения
417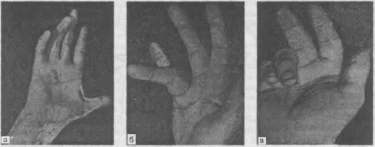
332. Контрактура Дюпюитрена.
41Q лнбр*»«е«оа, „_ло
ПРОТЕЗИРОВАНИЕ
В ТРАВМАТОЛОГИИ И ОРТОПЕДИИ
Оперативное
лечение на кисти при данном заболевании
относится к технически сложным. Его
необходимо проводить в специализированных
отделениях хирургии кисти, где имеются
инструменты и квалифицированные
специалисты.
Показания
к оперативному лечению:
II—III
степени сгибательной контрактуры
пальцев с нарушением формы и ограничением
функции кисти;
рецидивы
и рубцовые деформации кисти с ограничением
функции.
Все
операции условно делят на радикальные
и паллиативные. К первым
относится
субтотальное иссечение всех продольных
поперечных и сагиттальных волокон
на ладонной поверхности кисти, что
устраняет контрактуру и реально
предупреждает рецидив и прогрессирование
заболевания. Паллиативные операции
заключаются в иссечении только
рубцово-измененных участков апоневроза,
что способствует полному или частичному
устранению сгибательной контрактуры,
но не гарантирует от рецидива и дисфункции
кисти.
Особого
отношения требуют повторные операции
по поводу рецидивов контрактур. При
этом необходимо учитывать все приемы
реконструктивной хирургии кисти.
Немаловажное
значение имеет хирургический доступ
при различных вариантах контрактур
пальцев кисти. Его следует избирать
индивидуально, в зависимости от метода
и техники оперативного вмешательства
(рис. 333). Наиболее рациональные из
представленных доступов — дугообразные
разрезы на ладони и продольные на
пальцах.
Послеоперационное
лечение.
В ранний период, до снятия швов, необходимо
предупредить отек тканей, инфицирование
раны и способствовать улучшению
заживления первичным натяжением. В
комплекс лечебных мероприятий включают
противоотечные средства (гипотермия,
возвышенное положение кисти,
магнитотерапия). После снятия швов
через 12—14 дней необходимо подготовить
кожу для физиотерапевтических процедур
— теплые ванны (36...38°С), смазывание кожи
ладони вазелином, питательным кремом,
затем начинают озокеритовые или
парафиновые аппликации, электрофорез
калия йодида, ли- дазы, ронидазы, массаж,
ЛФК.
В
течение 1—1х/2
мес на ночь больной должен надевать
съемную гипсовую лонгету. Наилучшие
исходы наблюдаются при I и II степени.
При III степени деформации, когда имеются
артрогенные контрактуры, исходы менее
благоприятны.
ПРОТЕЗИРОВАНИЕ
В ТРАВМАТОЛОГИИ И ОРТОПЕДИИ
Протезирование
— это замещение отсутствующей конечности
или лечение специальными аппаратами
нарушения функции опоры и движения
опорно-двигательного аппарата
пострадавшего. Эта проблема охватывает
множество задач, решать которые
необходимо врачу. К ним относятся
изучение общего состояния больного,
профессии, его будущее трудоустройство,
с одной стороны, состояние культи
конечности или сегментов, ее уровень,
проблемы возможной реампутации — с
другой. Учитывая все вышеизложенное,
хирург-ортопед должен хорошо знать
вопросы предоперационной подготовки
больного, показания к ампутациям,
владеть основами самой операции,
формированием культи, а также способами
обработки всех тканей и послеоперационного
ведения больного.
419
ОРТОПЕДИЯ
Прежде
всего обратимся к общим вопросам
проблемы ампутаций и реампутаций.
Различают
круговые и лоскутные ампутации. К первым
относятся гильотинный способ, когда
все ткани и кость пересекают в одной
плоскости, и круговая ампутация (одно-,
двух- и трехмоментный способ).
В
клинической практике различают ранние
и поздние ампутации, повторные
ампутации и реампутации. Ранние ампутации
проводят по неотложным показаниям до
развития в ране клинических признаков
воспаления. Поздние ампутации осуществляют
при развитии тяжелых гнойных осложнений,
представляющих опасность для жизни,
и невозможности сохранить конечность.
Повторные ампутации производят при
неудовлетворительном исходе ранней
ампутации. Реампутация — это плановая
операция для подготовки культи
конечности к протезированию.
Показанием к последней чаще служат
порочные культи.
К
первичной ампутации относятся операции,
выполняемые по экстренным и неотложным
показаниям, а также первое хирургическое
вмешательство в виде усечения конечности
при патологических ее состояниях,
включая наличие злокачественной
опухоли. Ампутацию по типу первичной
хирургической обработки обычно
выполняют при отрыве сегмента конечности.
Наиболее
рациональным способом ампутаций и
реампутаций в настоящее время признан
лоскутно-гильотинный способ с выкраиванием
кожно-фасциальных лоскутов и
пересечением мышц в одной плоскости.
Этот способ предотвращает возникновение
конической культи или избытка мягких
тканей, а также способствует заживлению
раны и быстрому формированию культи.
Одним
из наиболее важных моментов в подготовке
больного к протезированию является
комплексное восстановительное лечение
и реабилитация инвалидов с поражением
оиорно-двигательного аппарата. Оно
направлено на устранение или
уменьшение нарушений функций, вторичных
деформаций, лечение пороков и болезней
культи конечности.
В
восстановительном лечении, а также на
этапах подготовки и освоения
протезно-ортопедических изделий
применяют ЛФК, механотерпапию, массаж,
плавание, ФТЛ и трудотерапию. Суть
лечебных мероприятий сводится к
подготовке больного к протезированию
и обучению пользованию протезно-ортопедическими
изделиями. В этот период для больного
изготавливают лечебнотренировочный
или постоянный протез. Его обучают
пользоваться искусственной
конечностью, вырабатывая новый
двигательный стереотип, одновременно
приспосабливая к жизненным условиям.
Различают
протезы для верхней и для нижней
конечности. Изготавливают ортопедические
аппараты, ортопедические средства для
туловища, ортезы для конечностей,
ортопедическую обувь, вкладыши и стельки
в обувь.
Протезы
верхних конечностей по функциональному
признаку разделяют на активные, рабочие
и косметические (рис. 334, а, б). Активные,
в свою очередь, делятся на механические
с внешними источниками питания и
комбинированные. Их используют наиболее
широко, так как цель протезирования —
восстановление функций конечности или
ее сегментов, утраченных в результате
ампутации (рис. 334, в). Это протез кисти
на беспалую культю (рис. 334, в) и протез
предплечья конструкции Руденко
(ПР-2-45 — рис. 334, г).
Противопоказанием
к назначению протезов являются боль в
культе, незаживающие раны и свищи,
неокрепшие рубцы и выстояние кости
культи.
Протезы
верхних конечностей с внешним источником
питания делятся на электрические,
пневматические, гидравлические и
комбинированные. Протезы
420
ПРОТЕЗИРОВАНИЕ
В ТРАВМАТОЛОГИИ И ОРТОПЕДИИ
а
—функционально-косметические протезы
пальцев ПРО-14; 6 - функционально-косметический
протез кисти ПРО-15;
в
—протез кисти на беспалую культю; г
—протез предплечья конструкции Руденко
ПР-2-45; д — протез плеча с активным
охватом ПР-4-38; е — протез предплечья с
биоэлектрическим управлением; ж
—протез предплечья с миотоническим
управлением.
421
Протезы.
ОРТОПЕДИЯ
336
338
337
Пациент
на протезе бедра ПН-6-Э2.
336.
Вид
протеза бедра с дополнительным модулем
под приемной гильзой.
337.
Разновидности
протеза ПН9-07 для детей при аномалии
развития голени.
338.
Протез
ПН9-08 при врожденном недоразвитии нижней
конечности на уровне бедра.
с
электрическим приводом по способу
управления делятся на биоэлектрические,
миотонические и комбинированные.
Протезы с биоэлектрическим управлением
после ампутации плеча и предплечья
впервые разработаны в нашей стране.
Они повышают функциональные возможности
конечности за счет возвращения
мышцам культи сократительной функции
(рис. 334, е). Применяются также протезы,
в которых электрический привод совмещен
с миотонической системой управления;
при этом управляющий сигнал появляется
при произвольном сокращении группы
мышц, выбранных для управления протезом
(рис. 334, ж).
422

ПРОТЕЗИРОВАНИЕ
В ТРАВМАТОЛОГИИ И ОРТОПЕДИИ
Функция
протеза предплечья с миотоническим
управлением приближается к естественной
функции здоровой руки. Мышцам культи
возвращается сократительная функция,
что способствует уменьшению атрофии
мышц и улучшению кровообращения в
культе, одновременно улучшается
координация движений протезированной
конечности.
Протезирование
после ампутации нижней конечности
является более сложной проблемой,
так как при этом необходимо решать
вопросы восстановления опорной функции
конечности и восполнения функции
коленного и голеностопного суставов.
Известные
ранее шинно-кожаные протезы бедра,
имеющие кожаную гильзу для бедра со
шнуровкой, боковыми шинами и шарнирами,
имеют большую массу и менее удобны при
пользовании. Протезы бедра с деревянной
гильзой применяются до сих пор в
отечественном и зарубежном протезировании,
как и протезы с металлическими и
полимерными приемными гильзами. При
протезировании бедра важную роль
играет длина культи, которая обычно
охватывается гильзой протеза и
помогает больному активно пользоваться
конечностью. Основная функция
приемной гильзы протеза состоит в
размещении культи в специальной полости
для восприятия нагрузки при стоянии и
ходьбе, передаче усилий по управлению
всем протезом и удержании его на культе
бедра. Обычно гильзы выполняют по
индивидуальному слепку с культи. На
рис. 335 представлен больной в протезе
бедра ПН-6-Э2. Эта конструкция имеет
коленный модуль с фиксирующей скобой
для установки гильзы, а также регулируемый
голенооткидной механизм, что позволяет
коленному узлу перемещаться при попытке
больного сесть. При короткой культе
бедра применяется полноконтактная
приемная гильза, а современные технические
решения упрощают громоздкость протеза
и повышают комфортность при его
использовании (рис. 336).
При
врожденных аномалиях развития нижних
конечностей уменьшается количество
или размеры сегментов костей конечности,
что приводит к укорочению ее, атрофии
мышц и изменению формы. Одновременно
нарушается функция суставов (от
контрактуры до полного отсутствия),
что, естественно, снижает опорно-двигательную
функцию конечности. Для восстановления
ее могут быть использованы протезы
типа ПН9-07 и ПН9-08 (рис. 337, 338).
ОРТЕЗИРОВАНИЕ
ПРИ ДЕФОРМАЦИИ И ЗАБОЛЕВАНИЯХ
ОПОРНОДВИГАТЕЛЬНОГО АППАРАТА
Ортез
— техническое средство, применяемое
для фиксации, разгрузки, коррекции,
улучшения функции конечности больного
при патологических изменениях
опорно-двигательного аппарата. По
назначению они могут быть профилактическими,
лечебными и постоянными при стойкой
утрате формы и функций конечности. По
функции ортезы бывают фиксационные,
разгружающие, корригирующие и
функционально-корригирующие.
Ортезы
изготавливают в виде реклинаторов,
бандажей, корсетов, туторов, ортопедических
шин, ортопедических аппаратов и т. д. С
их помощью осуществляют также
лечебное воздействие на ту или иную
часть тела с помощью не только механических
свойств применяемого материала, но и
одновременного воздействия физическими
методами (тепло, электростимуляция
мышц, микромассаж и т. д.). Фиксационный
ортез в виде головодержателя, применяемый
423
ОРТОПЕДИЯ
341
342
343
344
339.
Пластмассовый
залогодержатель КРО-33.
340.
Текстильный
корсет «Ленинградского» типа КРО-14.
341.
Пластмассовый
корсет на поясничный отдел позвоночника
КРО-21. 342.
Эластичный
реклинатор с поясом СПб НИИП.
343.
Тутор
на лучезапястный сустав ТРО-02.
344.
Аппарат
на предплечье с захватом лучезапястного
сустава АР2-01. 345.
Ортез
с гибкими шарнирами.
при
травме шейного отдела позвоночника,
осуществляет его стабилизацию в
функционально выгодном положении и
разгрузку шейных позвонков (рис. 339).
Функциональные корсеты для стабилизации
и разгрузки при повреждениях и
заболеваниях позвоночника представлены
на рис. 340 и 341. При нарушении осанки
применяют реклинаторы (рис. 342),
спинодержатели, орте- зы различной
конструкции.
Ортезы
верхних конечностей по функциональному
назначению делятся на фиксационные,
корригирующие, разгружающие и
функциональные (тренировочные). Их
изготавливают в виде ортопедических
шин, туторов и аппаратов (рис. 343, 344), при
этом применяют различные материалы
(металл, кожа,
424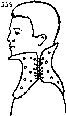

ПРОТЕЗИРОВАНИЕ
В ТРАВМАТОЛОГИИ И ОРТОПЕДИИ
347
349
350
351
352
346.
Встречное
расположение текстильных застежек
«Велкро» на ортезе.
347.
Конструкция
ортеза на голень и стопу с гильзами из
термопластичных материалов.
348.
Туторы.
а
—на голеностопный
сустав ТНО-01; б —на всю ногу ТН8-10.
Ортопедические
шины при отвисающей стопе.
Шина
для лечебно-профилактических укладок.
351.
Тутор
на дистальный отдел стопы для коррекции
вальгуса I пальца.
Аппараты.
а
—на голеностопный сустав АНО-61;
б —со «стременем»
АНО-02;
в —с двойным
следом АНО-13; г —при параличе мышц
голеностопного сустава АНО-04.
425
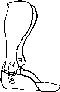

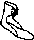
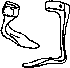
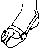
ОРТОПЕДИЯ
пластмассы,
текстиль и др.). Их разделяют на жесткие,
полужесткие, мягкие, эластичные.
Показанием к назначению являются
определенные виды травм и заболеваний
в зависимости от возраста больного,
локализации, тяжести поражения,
результатов неоперативного и оперативного
лечения. Их применяют также для
профилактики контрактур, деформаций
конечностей, закрепления результатов
восстановительного лечения.
Противопоказаниями
к назначению ортезов являются фиксационные
контрактуры, спастичность мышц или
гиперкинезы, а также повреждения кожи,
незаживающие раны кожи, кожные заболевания
и нарушение интеллекта.
Ортезирование
при заболеваниях и деформациях нижних
конечностей позволяет улучшить функцию
конечности, получить возможность
самостоятельного передвижения,
осуществлять профилактику вторичных
деформаций и восстановление нарушенной
функции конечности. Ортезы назначают
при спастических и вялых параличах,
парезах нижних конечностей, избыточной
подвижности в суставах, ложных суставах
трубчатых костей, рекурвации в коленном
суставе, косолапости, после реконструктивных
операций и при врожденном укорочении
конечности.
Некоторые
ортезы изображены на рис. 345—352.
ОРТОПЕДИЧЕСКОЕ
ОБЕСПЕЧЕНИЕ ПРИ ПРОДОЛЬНОМ ПЛОСКОСТОПИИ
И РАСПЛАСТАННОСТИ ПЕРЕДНЕГО ОТДЕЛА
СТОПЫ
Ортопедическое
обеспечение при продольном плоскостопии
и распластан- ности переднего отдела
стопы зависит от тяжести деформации
стопы и осуществляется преимущественно
для неоперативного лечения наряду с
массажем мышц стопы и голени, ЛФК, а
также после реконструктивных операций
на стопе. Так, при I степени плоскостопия,
когда клинически уплощается продольный
свод, что выявляется при нагрузке, боль
в стопе возникает к концу дня, при
функциональном исследовании выявляется
отсутствие фиксации высоты продольного
свода стопы в положении стоя на носках
с поднятыми пятками. В этом случае
показано ношение ортопедических стелек
или полустелек с жестким межстелечным
слоем (рис. 353).
При
плоскостопии II степени больные жалуются
на боли в стопах и голени при нагрузке.
Продольный свод снижен, частично
фиксирован, мышцы недолго удерживают
стопу в правильном положении стоя на
носках, и продольные своды уплощаются.
Больные с плоскостопием этой степени
могут пользоваться стандартной
обувью с вкладной ортопедической
стелькой, жестким или комбинированным
межстелечным слоем (рис. 354). Однако
лучше всего для таких больных изготавливать
индивидуальные стельки по слепку
подошвенной поверхности стопы.
При
плоскостопии III степени видно резкое
изменение формы стопы. Снижение
продольного свода стопы сочетается с
вальгусной деформацией пяточного и
среднего отделов стопы (на уровне
поперечного сустава предплюсны),
ладьевидная кость выступает на медиальной
поверхности стопы. Боль становится
постоянной, начинается под I пальцем
идет по внутреннему краю пятки вследствие
перегрузки, затем постоянная боль
распространяется по стопе, задней
поверхности голени, по бедру к пояснице;
отмечается ограничение
426
ПРОТЕЗИРОВАНИЕ
В ТРАВМАТОЛОГИИ И ОРТОПЕДИИ
Индивидуализированная
ортопедическая полустелька.
а
—вид со стороны кожаной полустельки;
б — вид
со стороны межстелечного слоя (стельки
354.
Ортопедическая
стелька с высоким жестким внутренним
козырьком (фигурная стелька).
356.
Ортопедические
изделия из пенорезины или полиуретана.
а
—цельноформованная стелька; б —
межстелечный слой; в, г
— ортопедические
валики; д —разгружающее приспособление
под пятку.
357.
Разгружающие
приспособления, а —на головку I плюсневой
кости; б
— под
«натоптыш»; в
— под
пятку; г— на мозоль.
427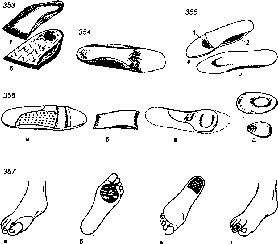
Вкладываются в стандартную обувь).
355. Ортопедическая стелька ос-зж. А —вид снизу; 1 — ортопедический валик (валик Зейтца); 2 — межстелечный слой; б— вид сверху.
ОРТОПЕДИЯ
движений
в голеностопном суставе и мелких
суставах стопы. При функциональной
пробе уплощенный свод не изменяется.
На рентгенограмме видны уплощение
продольного свода стопы, уменьшение
угла наклона пяточной кости и уменьшение
угла наклона таранной кости по отношению
к площади опоры. В этом случае рекомендуется
изготавливать ортопедическую обувь с
индивидуальной стелькой с межстелечным
слоем из мягких эластичных материалов,
которая разгружает болезненные участки
подошвенной поверхности стопы, а также
с низкой выкладкой продольных сводов.
При
распластанности переднего отдела стопы
I степени рекомендуют вкладывать
индивидуально подобранные стельки в
обычную стандартную обувь (рис. 355—357).
При распластанности II степени
рекомендуется носить ортопедическую
обувь, изготовленную по специальной
колодке, или индивидуальную
ортопедическую стельку с выкладкой
продольного свода стопы. При
распластанности переднего отдела
стопы III степени необходимо индивидуальное
изготовление ортопедической обуви на
низком каблуке, где наряду с выкладкой
сводов стопы применяется супинатор
переднего отдела стопы, включающий
опору на головки I и V плюсневых костей
и обеспечивающий разгрузку болезненных
«натоптышей» в проекции III плюсневой
кости.
При
сочетании продольного плоскостопия с
распластанностью переднего отдела
стопы корригируют каждую деформацию
путем изготовления индивидуальной
обуви. Высота каблука в обуви зависит
от ведущей деформации. Так, если
преобладает распластанность переднего
отдела стопы, то рекомендуется низкий
каблук; при выраженности продольного
плоскостопия — средний каблук.

УНИВЕРСАЛЬНАЯ
КЛАССИФИКАЦИЯ ПЕРЕЛОМОВ
Основополагающим
принципом универсальной классификации
переломов (УКП) является определение
трех типов переломов каждого сегмента
кости с помощью системы из двух
специальных вопросов, каждый из
которых имеет только два возможных
ответа. При классифицировании
подгруппы вопросы имеют три возможных
ответа.
На
рис. 1 представлено иерархическое
разделение переломов, характерных для
любого дистального сегмента длинной
кости, на 3 типа
и 9 групп.
Видно также, что с помощью бинарной
системы из 8 вопросов, каждый из которых
имеет 2 точно определенных ответа,
определяются
триады
(1 тип
и 3 группы).
Три
типа
переломов любого сегмента кости
обозначаются прописными буквами А, В
и С Каждый тип
делится на 3 группы,
обозначаемые буквами с арабскими
цифрами (Al,
А2,
АЗ, Bl,
B2, B3, Cl, С2,
С3). Повреждения группы А1 являются
самыми простыми с наилучшим прогнозом,
а С3 — наиболее тяжелыми переломами с
плохим прогнозом.
После
точного определения типа
и группы
перелома необходимо приступить к
определению подгруппы
и детализации.
Тип
Группа
Подгруппа Тяжесть
431
Иерархическое разделение переломов.
ПРИЛОЖЕНИЯ
АНАТОМИЧЕСКАЯ
ЛОКАЛИЗАЦИЯ
Анатомическую
локализацию обозначают двумя цифрами
(первая — для кости, вторая — для ее
сегмента).
Каждую
кость или группу костей обозначают
цифрой от 1 до 8 (рис. 2):
—
плечевая
кость;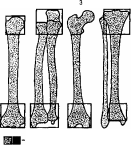
2. Обозначения костей.
— лучевая и локтевая кости;
— бедренная кость;
— большеберцовая и малоберцовая кости;
— позвоночный столб;
— кости таза;
— кости кисти;
— кости стопы.
Все остальные кости классифицируют под цифрой 9:
— надколенник;
— ключица;
— лопатка;
— нижняя челюсть;
— кости лица и черепа.
Сегменты длинных костей (рис. 3). Каждая длинная кость имеет 3 сегмента: проксимальный, диафизарный и дистальный. Лодыжки являются исключением, их классифицируют как 4-й сегмент большеберцовой или малоберцовой костей (44-).
Правило «квадратов». Проксимальный и дистальный сегменты длинной кости ограничиваются квадратом, сторона которого равна диаметру наиболее широкой части ее эпифиза.
Исключения:
31 — проксимальный сегмент бедра, ограничивается линией, проходящей поперечно по нижнему краю малого вертела;
44— переломы лодыжек не включены в сегмент 43-, они выделены в отдельный сегмент.
Распределение переломов по сегментам. Перед тем как отнести перелом к тому или иному сегменту, необходимо определить его цешр. Определить центр простого перелома несложно.
Плечевая
Локтевая, лучевая
2
Бедренная Большеберцовая, малоберцовая
4
Сегменты
1 - проксимальный
2 - диафизарный В
□□-►В
3-
(4
дистальныи - лодыжечный)
и
3. Сегменты длинных костей.
4. Типы переломов.
432
УНИВЕРСАЛЬНАЯ
КЛАССИФИКАЦИЯ ПЕРЕЛОМОВ
Центр
клиновидного перелома расположен на
уровне широкого края клиновидного
осколка. Центр сложного перелома можно
определить только после репозиции.
Всякий
перелом, при котором имеется смещение
отломка с частью суставной поверхности,
является внутрисуставным переломом.
Если перелом без смещения представлен
трещиной, достигающей суставной
поверхности, то его классифицируют как
метафизарный или диафизар- ный, в
зависимости от локализации его центра.
Три
типа переломов длинных костей. Типы
переломов диафизарных сегментов длинных
костей идентичны. Это либо простые
переломы
(тип
А),
либо оскольчатые переломы. Оскольчатые
переломы могут быть либо клиновидными
(тип
В),
либо сложными
(тип
С),
в зависимости от контакта между отломками
после репозиции (рис. 4).
Три
типа
переломов дистальных сегментов (13-,
23-, 33-, 43-) и два из четырех проксимальных
сегментов (21-, 41-) идентичны. Это либо
околосуставные
переломы
(тип
А),
либо внутрисуставные переломы,
которые могут быть либо неполными
(тип
В),
либо полными
(тип
С).
Тремя
исключениями являются проксимальный
сегмент плеча, проксимальный сегмент
бедра и лодыжки.
—
проксимальный
сегмент плеча:
тип А — околосуставной унифокальный перелом; тип В околосуставной бифокальный перелом; тип С — внутрисуставной перелом.
31 — проксимальный сегмент бедра: тип А — перелом вертельной зоны; тип В — перелом шейки; тип С — перелом головки.
44 — лодыжки:
тип А — повреждение подсиндесмозной зоны;
тип В — чрессиндесмозный перелом малоберцовой кости;
тип С — повреждение надсиндесмозной зоны.
КОДИРОВАНИЕ ДИАГНОЗА
Для обозначения диагноза, обеспечения введения его в компьютер и получения обратно была выбрана буквенно-цифровая система кодирования. Для обозначения локализации переломов длинных костей и таза используются две цифры. После них следуют буква и еще две цифры для выражения морфологической характеристики перелома.
Буквенно-цифровое кодирование диагноза переломов длинных костей (рис. 5).
Пример кодирования перелома дистального сегмента:
23-С3.2
— лучевая и локтевая кости;
