
- •Оглавление
- •Предисловие
- •Методические указания
- •Глава 1. Этиология врожденных пороков сердца
- •Глава 3. Общие патофизиологические, патоморфологические и клинические признаки врожденных пороков сердца
- •Глава 4. Дефект межпредсердной перегородки
- •Глава 5. Дефект межжелудочковой перегородки
- •Глава 6. Открытый артериальный проток
- •Глава 7. Коарктация аорты
- •Глава 8. Изолированный стеноз легочной артерии
- •Глава 9. Аортальный стеноз
- •Глава 10. Пролапс митрального клапана
- •Глава 11. Аномалия Эбштейна
- •Глава 12. Тетрада Фалло
- •Глава 13. Аномалии расположения сердца
- •Глава 14. Врожденные пороки сердца и сосудов и беременность
- •Приложение №1. Анатомия сердца
- •Приложение №2. Схема кругов кровообращения
- •Контрольные вопросы
- •Тестовые задания
- •Ситуационные задачи
- •Заключение
- •Список литературы
Глава 5. Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки (ДМЖП) - ВПС с наличием сообщения между правым и левым желудочками (рис.8). ДМЖП составляет 9–25% всех ВПС, с одинаковой частотой у лиц обоего пола.
Рис.
8. Мышечный дефект межжелудочковой
перегородки
Почти у 2/3 больных ДМЖП сочетается с другими аномалиями: ДМПП, ОАП, КоА, недостаточностью митрального клапана и др.
Варианты ДМЖП (рис.9):
Мембранозные ДМЖП (75%) располагаются в верхней части межжелудочковой перегородки, под клапаном аорты и септальной створкой трёхстворчатого клапана, часто закрываются самопроизвольно
Мышечные ДМЖП (10%) располагаются в мышечной части межжелудочковой перегородки, на значительном расстоянии от клапанов и проводящей системы, бывают множественными, фенестрированными и часто закрываются самопроизвольно
Надгребневые (ДМЖП выносящего тракта ПЖ, 5%) располагаются выше наджелудочкового гребня, часто сопровождаются аортальной недостаточностью, самопроизвольно не закрываются
Открытый АВ-канал (10%) обнаруживают в задней части межжелудочковой перегородки, около места прикрепления колец митрального и трёхстворчатого клапанов, часто встречается при синдроме Дауна, сочетается с первичным ДМПП и пороками развития створок и хорд митрального и трёхстворчатого клапанов, самопроизвольно не закрывается
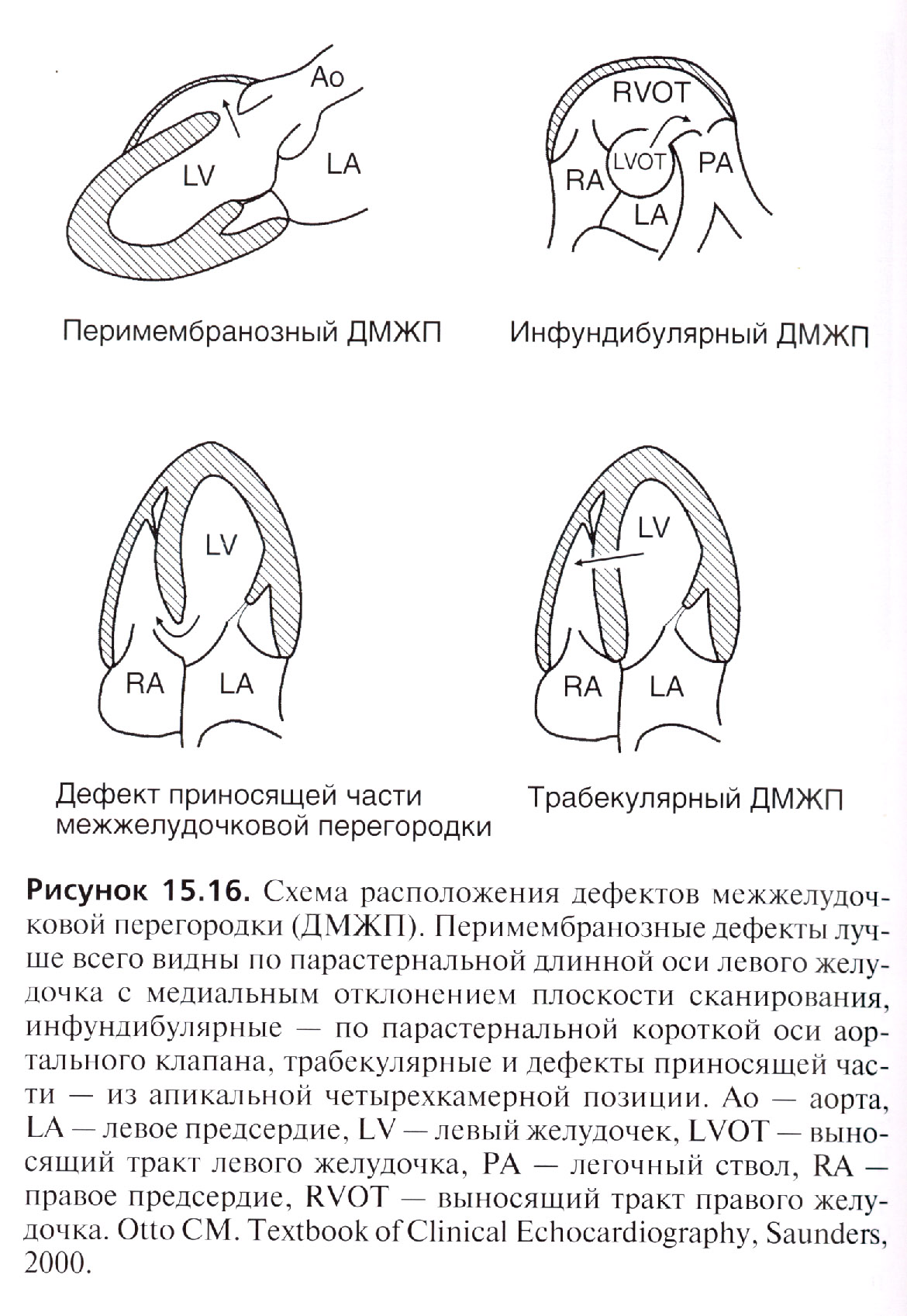
Рис. 9. Схема расположения ДМЖП
В зависимости от размера ДМЖП выделяют малые (4-5 мм), средние (5-20 мм) и большие (более 20 мм) дефекты.
Нарушения гемодинамики. Сообщение между ЛЖ и ПЖ приводит к сбросу крови слева направо, так как давление в большом круге кровобращения намного превышает давление в малом. Артериальная кровь сбрасывается из ЛЖ в ПЖ и легочную артерию, откуда возвращается в левые отделы сердца. Возникает перегрузка обоих желудочков. Компенсаторно возникающий спазм легочных сосудов препятствует их переполнению кровью и ЛГ в этот период носит «сбросовый» характер. При длительном существовании порока формируется склеротическая фаза ЛГ. Повышение общелегочного сопротивления может быть следствием спазма или склеротически измененных легочных сосудов. Нарастание легочного сосудистого сопротивления в склеротическую фазу ЛГ приводит к тому, что давление в ПЖ и ЛЖ выравниваются. А при увеличении легочного сосудистого сопротивления возможно изменение направления сброса – справа налево. Таким образом, степень функциональных нарушений зависит от величины сброса крови и общего лёгочного сосудистого сопротивления (ОЛСС). При сбросе слева направо и отношении лёгочного минутного объёма кровотока к системному (Qp/Qs) менее 1,5:1 лёгочный кровоток возрастает незначительно, и повышения ОЛСС не происходит. При больших ДМЖП (Qp/Qs более 2:1) значительно увеличиваются лёгочный кровоток и ОЛСС, и давления в правом и левом желудочках выравниваются.
Клиника. Небольшие ДМЖП (до 4-5 мм) часто протекают бессимптомно и могут остаться нераспознанными. Дефекты средних размеров (5-20 мм) дают симптоматику в детстве: отставание в физическом развитии из-за слабости, утомляемости при физической нагрузке, частых инфекций дыхательных путей. При больших дефектах (более 20 мм), как правило, больные редко без операции доживают до зрелого возраста и имеют к этому времени симптомы сердечной недостаточности (одышку, отеки, гепатомегалию, ортопноэ), расширение границ сердца, систолическое дрожание в области левого нижнего края грудины и сердечный горб. В случае развития склеротической стадии ЛГ и нарастании ОЛСС у больных могут появиться головокружения, обмороки, кровохарканье, абсцессы головного мозга, боли в грудной клетке, при смене шунта: диффузный цианоз и «барабанные» палочки.
При аускультации в I-ую гемодинамическую стадию порока (стадия до ЛГ) по левому краю грудины с эпицентром в III-IV м/р слева выслушивается грубый систолический шум, обусловленный сбросом крови из ЛЖ в ПЖ в систолу. В диастолу сброс небольшой, поэтому он не формирует диастолического шума. Причем чем меньше дефект, тем интенсивнее шум («много шума из ничего»). Исчезновение шума – признак неблагоприятный (выравнивание давления в ПЖ и ЛЖ). Над легочной артерией в этой стадии выслушивается расщепление II тона в результате удлинения периода изгнания крови из ПЖ.
Во II стадию порока (стадию ЛГ) систолический шум о левому краю грудины становится коротким , а со временем совсем исчезает, появляется акцент II тона над легочной артерией в сочетании с диастолическим шумом Грехема-Стилла.
Инструментальная диагностика. На ЭКГ при большом сбросе выявляются признаки гипертрофии и перегрузки левых отделов, а при лёгочной гипертензии - и правых.
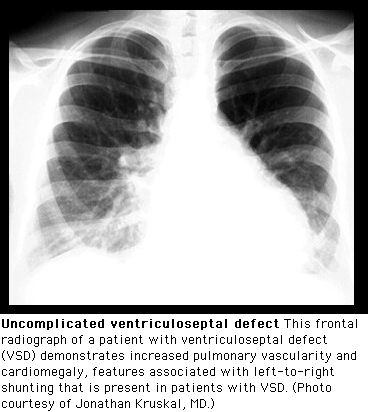
На рентгенографии органов грудной клетки при большом сбросе выбухание дуги левого желудочка (рис. 10), усиление лёгочного сосудистого рисунка, вследствие увеличения легочного кровотока.
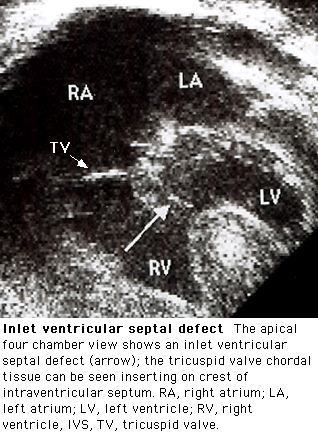
Р
Рис. 11. ДЭХОКГ при
ДМЖП
грудной клетки при ДМЖП
При лёгочной гипертензии — выбухание дуги лёгочной артерии, расширение и неструктурность корней лёгких с резким сужением дистальных ветвей и обеднением лёгочного сосудистого рисунка.
На ДЭХОКГ выявляется гипертрофия и дилатация левых отделов, а при лёгочной гипертензии — и правых, визуализируется ДМЖП в допплеровском и В-режиме (рис. 11), проводится диагностика сопутствующих аномалий (клапанных пороков, коарктация аорты и др.), определяется уровень систолического давления в ПЖ, степень и направление сброса крови.
Катетеризация камер сердца и левая вентрикулография показана при подозрении на лёгочную гипертензию, перед операцией на открытом сердце и при противоречивых клинических данных. Зондирование сердца дает возможность получить полное представление о нарушениях гемодинамики, а вентрикулография позволяет выявить уровень дефекта, исключить возможное наличие множественных дефектов, вычислить отношение лёгочного минутного кровотока к системному (Qp/Qs) — эталонный показатель величины сброса.
Показания к оперативному лечению. У взрослых определяющими факторами в решении вопроса о хирургической коррекции порока служит тяжесть его состояния, состояние миокарда и легочных сосудов. Показанием к оперативному лечению при ДМПП является наличие гемодинамически значимого сброса крови слева направо (соотношение лёгочного и системного кровотока составляет 1,5:1 и более), даже в отсутствии симптомов.
Противопоказанием к хирургическому вмешательству может служить высокая лёгочная гипертензия со сбросом крови справа налево, обусловленная склеротическими изменениями лёгочных сосудов, отношение общего лёгочного сосудистого сопротивления к ОПСС 0,9 и более.
Методы оперативного лечения. Оперативное лечение ДМЖП выполняют в условиях искусственного кровообращения, гипотермии и кардиоплегии. Небольшие дефекты (до 5 мм) ушивают, а более крупные закрывают заплатой. Эндоваскулярное закрытие краёв перимембранозного ДМЖП (при помощи специальных устройств) проводят в случае обнаружения большого расстояния между краями дефекта и полулунными (или атриовентрикулярными) клапанами. Тот же метод используют при хирургическом лечении мышечных ДМЖП.
Послеоперационная летальность не превышает 1%. Пациенты, оперированные по поводу крупных ДМЖП, нуждаются в наблюдении в течение всей жизни (вследствие возможности прогрессирования ЛГ).
Специфические послеоперационные осложнения: инфекционный эндокардит, АВ-блокада, желудочковые аритмии, реканализация ДМЖП, недостаточность трёхстворчатого клапана.
Медикаментозное лечение. При застое в малом круге кровообращения — периферические вазодилататоры (гидралазин или нитропруссид натрия), уменьшающие сброс слева направо. При правожелудочковой недостаточности — диуретики. До и в течение 6 месяцев после неосложнённой хирургической коррекции ДМЖП — профилактика инфекционного эндокардита.
Прогноз. Средняя продолжительность жизни без оперативного лечения около 23-27 лет, при небольших размерах дефекта – около 60 лет. Причины смерти: сердечная недостаточность, ЛГ, инфекционный эндокардит, тромбозы, разрыв аневризмы легочной артерии.
