
- •Введение
- •Общая этиология и патогенез расстройств функций почек Причины заболеваний почек
- •III. По уровню реализации причинного фактора.
- •1. Преренальные причины.
- •Общие механизмы (патогенез) расстройств экскреторной функции почек
- •Причины и механизмы нарушения фильтрации
- •Причины и механизмы нарушения функции канальцев
- •2. Изменение ритма мочеиспускания.
- •Нефритический синдром
- •Нефротический синдром
- •Почечная недостаточность
- •Острая почечная недостаточность
- •Хроническая почечная недостаточность
- •Почечно-каменная болезнь
- •Общие синдромы при заболеваниях почек
Нефротический синдром
Нефротический синдром – это симптомокомплекс, характеризующийся массивной протеинурией (более 3 г белка/сутки), гипо- и диспротеинемией, гиперлипидемией, гиперхолестеринемией, распространенными отеками и водянкой серозных полостей.
Причины.
Первичный нефротический синдром обусловлен патологией почек: гломерулонефрит (острый и хронический), гломерулосклероз, липоидный нефроз, мембранозная гломерулопатия, лекарственные поражения почек.
Вторичный нефротический синдром развивается при внепочечной патологии: хроническая инфекция (туберкулёз, сифилис, вирусные гепатиты и др.), болезни системы крови (лейкозы, лимфогранулематоз и др.), опухоли, болезни иммунной аутоагрессии (ревматоидный артрит, склеродермия, васкулиты и др.), сахарный диабет, интоксикации (золото, ртуть, висмут, НПВС, яды насекомых и змей), нефропатии беременных, тромбоз почечных сосудов и др.
Патогенез обусловлен повышением проницаемости базальной мембраны капилляров клубочков для белка. Это может быть связано с повреждающим действием иммунных комплексов, лизосомальных ферментов, активных форм кислорода (выделяемых нейтрофилами и моноцитами).
При любом механизме повреждения происходит повышенное поступление белков плазмы крови (преимущественно альбуминов) в клубочковый фильтрат, развивается резко выраженная протеинурия (более 3 г белка/сутки, в отдельных случаях - до 50 г белка/сутки). Следствием этого является гипопротеинемия (менее 60 г белка/л), главным образом за счет снижения содержания альбуминов.
Гипопротеинемия → вызывает снижение коллоидно-осмотического давления крови → усиленный выход жидкости из сосудов в межклеточное пространство → развитие гиповолемии → повышение активности РААС → усиление продукции альдостерона → снижение экскреции ионов Na+ с мочой, ↑ концентрации Na+ в крови → ↑ осмотического давления крови → стимуляция секреции АДГ → задержка воды в организме → развитие отека.
Стимуляция секреции АДГ под действием гипернатриемии сопровождается увеличением объема плазмы крови, происходит ее разжижение, гипопротеинемия и гипоонкия возрастают. Вследствие этого избыточная вода не задерживается в кровеносном русле, а перемещается в ткани, что способствует дальнейшему нарастанию отеков, т.е. возникает «порочный круг».
Гипопротеинемия сочетается с диспротеинемией, так как наряду с альбуминами нередко снижается содержание в крови γ-глобулинов, которые также могут поступать в мочу.
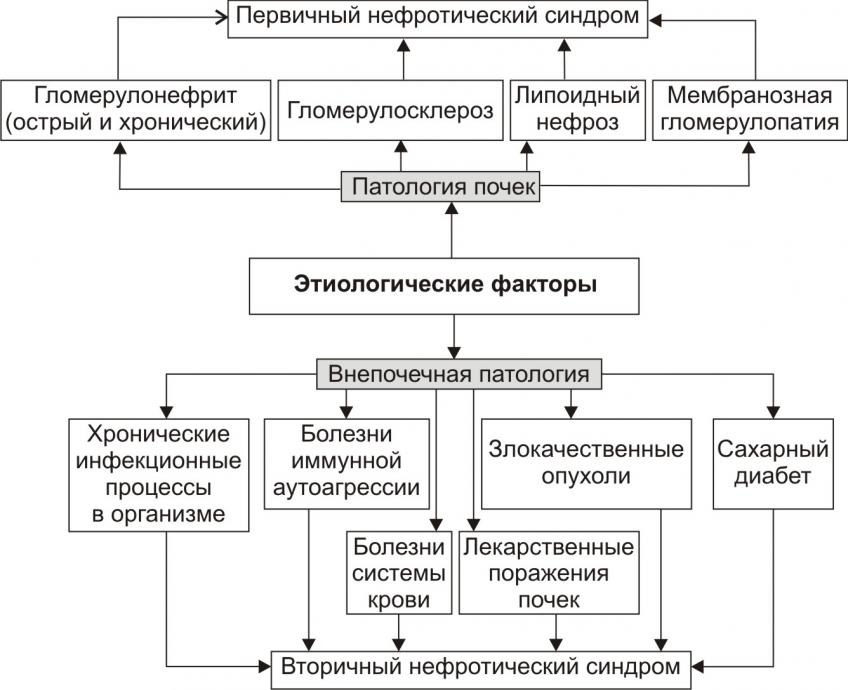
Рис. 1. Этиологические факторы нефротического синдрома.
Развивается гиперлипидемия за счет повышения содержания липопротеинов низкой и очень низкой плотности (ЛПОНП) при нормальном или пониженном уровне липопротеинов высокой плотности (ЛПВП). В плазме крови повышается содержание холестерина и триацилглицеролов.
Развитие гиперлипидемии обусловлено двумя механизмами: повышение продукции липопротеинов в печени и нарушение катаболизма ЛПОНП. Предполагается, что пониженный катаболизм липопротеинов может быть обусловлен потерей с мочой некоторых субстанций (например, липопротеиновой липазы).
При нефротическом синдроме многие транспортные белки теряются с мочой. В связи с этим в плазме крови понижен уровень ряда микроэлементов (Fe, Cu и Zn), метаболитов витамина D, тиреоидных и стероидных гормонов.
Опасность при нефротическом синдроме представляют тромбоэмболические осложнения. Гиперкоагуляции обусловлена повышением содержания прокоагулянтов – фибриногена и плазменных факторов V (проакцелерин) и VIII (антигемофильный глобулин А), снижением содержания антитромбина III, ослабление активности фибринолитической системы (снижения содержания плазминогена, повышение активности а2-антиплазмина).
Инфекционные осложнения обусловленные снижением уровня иммуноглобулинов А и G вследствие потери их с мочой.
