
Lebedenko_I_Yu_Ortopedicheskaya_Stomatologia_201
.pdfрезультате клинических обследований и рентгенологических исследований. К ним относятся следующие обозначения: N - без патологических изменений; 0 ― зуб отсутствует; 1/4 ― атрофия первой степени; 1/2 ― атрофия второй степени; 3/4 ― атрофия третьей степени. Атрофию более 3/4 относят к четвертой степени, при которой зуб удерживается мягкими тканями и подлежит удалению.
Выносливость опорных тканей пародонта обозначают условными коэффициентами, составленными на основании пропорциональных соотношений выносливости зубов к давлению у людей, не имеющих болезней пародонта. Последнее определяется путем гнатодинамометрии отдельных групп зубов.
В зависимости от степени атрофии и степени подвижности зубов уменьшается соответственно коэффициент выносливости опорных тканей к нагрузкам, возникающим во время обработки пищи.
Каждый зуб имеет резервные силы, неизрасходованные при дроблении пищи. Эти силы приблизительно равны половине возможной нагрузки, которую может вынести пародонт в норме.
Эти силы изменяются в зависимости от степени поражения опорных тканей пародонта.
В норме коэффициент выносливости шестого зуба составляет 3, а его резервная сила равна 1,5 ед. При увеличении степени атрофии резервная сила уменьшается. Так, при атрофии лунок первой степени резервные силы шестого зуба равны 0,75 ед., при второй степени ― 0, а при третьей степени наступает функциональная недостаточность.
Схема-чертеж одонтопародонтограммы состоит из трех рядов клеток, расположенных параллельно друг над другом.
Посредине чертежа располагается ряд клеток с обозначением зубной формулы, над и под этим рядом расположены клетки, в которые заносятся данные о состоянии зубов и костной ткани пародонта (норма, степень атрофии, отсутствие зубов). Затем идет ряд клеток, в которых выступают данные остаточной силы опорных тканей, выраженных в условных коэффициентах.
После заполнения схемы-чертежа условными обозначениями производят сложение коэффициентов верхней и нижней челюсти, а полученная схема выносится на правую половину одонтопародонтограммы. На основании суммарных данных определяют силовые соотношения между зубными рядами челюстей.
В приведенной на рис. 1-22 одонтопародонтограмме силовое соотношение между челюстями равно 13,9:9,1, что свидетельствует о силовом превалировании зубного ряда верхней челюсти над зубным рядом нижней челюсти.
Данные силовых соотношений отдельных групп зубов передних и боковых обеих челюстей записывают против каждой группы зубов над и под схемой одонтопародонтограммы. Эти данные дают возможность установить силовое превалирование одноименных групп ― зубов и локализацию травматических узлов.
Данные одонтопародонтограммы свидетельствуют о необходимости выравнивания силовых соотношений между отдельными группами зубов и зубных рядов в целом путем ортопедических вмешательств.
Кроме того, одонтопародонтограмма дает возможность, во-первых, определить оптимальную протяженность шинирующего приспособления, во-вторых, установить необходимое и достаточное число опорных зубов для мостовидного протеза или число кламмеров для съемного протеза.
В настоящее время внедряются компьютерные технологии диагностики в пародонтологии, такие как Florida PROBE, в систему которого входят: оптическое кодирующее устройство, зондирующее устройство, компьютерный интерфейс и программа.
У больных с поражением пародонта при осмотре могут выявляться гиперемия, отек десны, может быть видна кровоточащая зернистая ткань, выступающая из-под края десны. Нередко устанавливается связь имеющихся изменений с наличием травматического фактора. Зондирование обнаруживает нарушение зубодесневого соединения, десневой карман различной глубины с серозным или гнойным отделяемым. Определяется подвижность одного или двух зубов.
При остром пародонтите при рентгенологическом исследовании изменений костной ткани нет.
Хронический генерализованный пародонтит легкой степени тяжести сопровождается неприятным ощущениями в десне, зудом, кровоточивостью при чистке зубов и откусывании жесткой пищи, иногда появлением неприятного запаха изо рта. Во время осмотра выявляются отек, гиперемия десневого края, увеличение объема десневых сосочков, пародонтальные карманы глубиной 3,0-3,5 мм, определяемые в межзубных промежутках и редко ― с вестибулярной или оральной поверхности зубов. При легкой степени тяжести пародонтита пародонтальные карманы могут быть лишь у отдельных групп зубов, в области других зубов сохраняется целостность зубодесневого соединения. Подвижность зубов, их смещение отсутствуют, отмечается неудовлетворительная гигиена полости рта.
Определение подвижности зубов
Подвижность зубов определяют с помощью пинцета или зонда, приложив к зубу незначительное усилие в вестибулярном, оральном, медиальном, дистальном и вертикальном направлениях. Степень подвижности зубов связана с тяжестью и глубиной разрушения связочного
аппарата зуба и характером течения воспалительного процесса в пародонте. Наиболее выражена подвижность зубов при вертикальной форме резорбции альвеолярной кости и обострение воспалительного процесса. Подвижность характеризуется направлением и степенью отклонения зуба от нормального положения.
На практике следует различать четыре степени подвижности: I степень ― подвижность в каком-либо одном направлении: вестибулярном, оральном, медиальном или дистальном; II степень ― в двух: в вестибуло-оральном или медиа-дистальном; III степень ― одновременно и в вестибуло-оральном, и в медиа-дистальном направлениях; IVстепень ― во всех направлениях, включая вертикальное. Данные о подвижности зуба заносят в одонтопародонтограмму и определяют степень функциональной недостаточности пародонта. С научной целью применяют специальные приборы, позволяющие определять подвижность с высокой точностью.
Рентгенологическое исследование
В норме у взрослых людей вершины межзубных перегородок в области резцов и клыков имеют форму конуса; в области премоляров и моляров ― усеченной пирамиды. У пациентов с интактным
пародонтом четко прослеживается непрерывная замыкающая компактная пластина на вершине и по боковым поверхностям межзубных перегородок, более интенсивно выраженная на нижней челюсти, чем на верхней. Рисунок кости обусловлен костными балками в губчатом веществе и кортикальном слое, между которыми располагается костный мозг.
Общая характеристика и описание
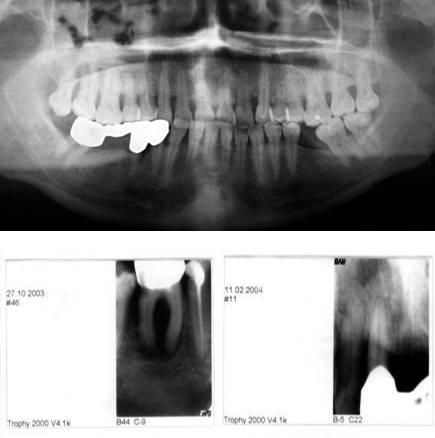
Рентгенологический метод имеет ведущее значение среди дополнительных методов исследования при заболеваниях пародонта. Метод позволяет определить наличие, характер, степень и распространенность патологических изменений в костной ткани челюстей, провести дифференциальную диагностику болезней пародонта. Для диагностики изменений пародонта оценивают интраоральные контактные и интерпроксимальные рентгенограммы; внеротовые ― панорамные рентгенограммы и ортопантомограмму.
Контактная интраоральная рентгенограмма позволяет получить изображение 3-4 зубов на всем их протяжении и альвеолярной кости области этих зубов. Чтобы получить полную информацию о структуре альвеолярной кости у пациента с заболеваниями пародонта, необходимо сделать интраоральные контактные рентгенограммы в области всех зубов верхней и нижней челюсти. При полных зубных рядах получается 6-12 интраоральных контактных рентгенограмм.
06а, 06б. Рентгенологические методы исследования пародонта: А ― радиовизиограммы зубов 4.6, 1.1; Б ― ортопантомограмма
Объектом интраоральной интерпроксимальной рентгенографии становятся межзубные промежутки с их образованиями: контактные поверхности зубов, альвеолярных отростков верхней челюсти и альвеолярной части нижней челюсти, а также межзубные перегородки.
Применение интерпроксимальных рентгенограмм ограничено, так как в зону снимка не попадают верхушки корней. Однако высокое качество снимка обеспечивает эффективность диагностики начальных проявлений пародонтита.
Более полную информацию о состоянии костной ткани челюстей дают панорамная рентгенография и ортопантомография.
Панорамная рентгенография относится к внеротовым и требует специального аппарата для панорамной рентгенографии. Она дает увеличенное изображение челюсти, включая ее тело, с увеличением изображения в 1,5-2,0 раза и хорошо отображает структуру костной ткани. Используется для оценки структур зубочелюстной системы. Недостатками являются нечеткое изображение зоны моляров и невозможность получения изображения соотношения челюстей в состоянии окклюзии.
Ортопантомография ― самый распространенный вид рентгенографии в пародонтологии. Относится к внеротовым и также требует специального рентгеновского аппарата. При ортопантомографии на одном снимке получают изображение обеих челюстей в состоянии окклюзии, тела челюсти, зубных рядов, полости носа, верхнечелюстных синусов. Ортопантомограмма дает полную информацию о состоянии губчатого вещества костной ткани и четко отображает изменения альвеолярной кости при заболеваниях пародонта. Однако степень увеличения изображения на ортопантомограмме неодинакова в центральных и боковых отделах челюстей. По вертикали объекты увеличиваются меньше, чем по горизонтали. Также в центральных отделах челюстей изображение зубов и окружающих костных структур может быть недостаточно четким.
Трехмерная компьютерная томография ― это современное рентгенологическое исследование, при котором изображение получают с помощью ограниченного конического луча компьютерного рентгеновского томографа.
Конический луч дает детализированное изображение высокого разрешения объекта диаметром 40 мм и высотой 30 мм в трехмерном виде ― осевом, коронковом и сагиттальном. Для получения всесторонней диагностической информации возможны послойные срезы под любым углом. Метод чаще используют при установке имплантатов, заболевании височно-нижнечелюстного сустава, ретенции зубов, для оценки деструкции костной ткани, а также при эндодонтическом лечении.
К основным рентгенологическим признакам генерализованного пародонтита относятся: различная степень деструкции кортикального слоя, резорбция межальвеолярных перегородок, остеопороз губчатого вещества альвеолярной кости, расширение периодонтальной щели. Эти проявления патологического процесса при различном течении болезни неодинаковы.
При хроническом пародонтите легкой степени рентгенологически отмечается резорбция межальвеолярных перегородок до 1/4 длины корня зуба, отсутствие компактной пластинки на вершине альвеолы и прилегающих боковых отделах.
При пародонтите средней тяжести на рентгенограмме отчетливо выражена резорбция альвеолярной кости до 1/2 длины корня, резорбция идет по вертикальному, горизонтальному и смешанному типу атрофии; происходит увеличение петлистости губчатой кости.
При пародонтите тяжелой степени на рентгенограмме определяется резорбция альвеолы на 3/4 длины корня и более.
Панорамная рентгенография и ортопантомография позволяют составить обзорные представления об уровне деструктивных процессов. С помощью интраоральной рентгенографии удается получить более точные данные о структуре костной ткани и более детально определить протекающие в ней процессы с определением плотности костной ткани ― ренгеноденситометрия.
В стоматологической практике существуют разнообразные методы оценки состояния гемодинамики челюстно-лицевой области, а также другие дополнительные методы исследования для оценки состояния пародонта и зубочелюстной системы в целом при заболеваниях пародонта: реография, реопародонтография, ультразвуковая и лазерная допплерография, контрастная вазография, витальная биомикроскопия, периотестметрия (исследование демпфирущей способности пародонта опорных зубов), гнатодинамометрия (измерение силы, развиваемой жевательной мускулатурой) и т.д.
Другие инструментальные исследования
Реопародонтография ― метод исследования функции кровообращения, основанный на регистрации изменений сопротивления живых тканей проходящему через них электрическому току высокой частоты. Реопародонтография позволяет оценить как состояние сосудистой стенки ― эластичность, тонус, степень повреждения, органические и функциональные изменения, так и кровообращение тканей пародонта.
Для оценки функционального состояния сосудов пародонта записывают реопародонтограмму и контрольную реограмму пальца кисти и измеряют артериальное давление. Сравнение результатов дает представление о тонусе и эластичности сосудов пародонта. При анализе реопародонтограммы учитывают в первую очередь форму кривой (острая, круглая и др.), затем инцизуру и выраженные дополнительные волны. Реографический индекс вычисляют путем деления амплитуды реографической волны в миллиметрах на высоту стандартного калибровочного сигнала реографического индекса. Среднее значение реографического индекса пародонта здоровых людей колеблется от 0,21 до 0,23 Ом, при воспалении в пародонте значения реографического индекса уменьшаются.
Фотоплетизмография ― метод исследования кровенаполнения и кровообращения тканей пародонта, основанный на регистрации пульсовых колебаний и изменения оптической плотности тканей, их светоотражения при прохождении через них светового потока. Исследование проводится бесконтактным способом. Фотоплетизмограмма и ее анализ мало отличаются от таковых реограммы.
Полярография ― метод исследования для определения состояния окислительновосстановительных процессов и выраженности гипоксии в пародонте. При этом определяется содержание кислорода (рО2) в тканях пародонта в норме и при патологии. Метод основан на восстановлении кислорода на поляризующемся платиновом электроде (катод, введенный в ткань десны). Величина тока при постоянном напряжении прямо пропорциональна концентрации кислорода в тканях. Парциальное давление кислорода определяют с помощью полярографа, в
норме рО2= 40,2 - 51,2. При заболеваниях пародонта эти показатели снижаются, так как ткани теряют способность утилизировать кислород и интенсивность окислительно-восстановительных процессов в пародонте значительно снижается.
Эхоостеометрия ― метод исследования плотности костной ткани. Метод основан на измерении изменения скорости распространения звуковой волны в костной ткани, зависящей от ее плотности. При этом регистрируют время (микросекунды) прохождения ультразвукового импульса по кости челюсти, так как ее тело имеет достаточную длину для размещения датчиков. С развитием остеопороза показатели эхоостеометрии снижаются.
Гнатодинамометрия измеряет силу давления на зубы-антагонисты при максимальном произвольном сжатии челюстей, которая зависит от плотности и упругости челюстной кости. Максимальная сила окклюзии колеблется в больших пределах (34-68 кг). Гнатодинамометрию, как и остеометрию, используют для оценки эффективности лечения заболеваний пародонта. Улучшение регионарного кровообращения, кислородного обеспечения и метаболизма приводит к повышению плотности костной ткани и устойчивости зубов, а значит, к повышению силы окклюзии при функциональной нагрузке.
Биомикроскопия десны позволяет оценить ангиоархитектонику и функциональные состояние сосудов, поток крови в них. Исследуют три зоны ― десневой край, прикрепленную десну и переходную складку при увеличении в 100-200 раз. В норме во всех зонах отсутствует извитость капилляров. Ток крови непрерывный и пульсирует в артериях и венах. В 3-й зоне имеются плазменные капилляры, в которых находится только плазма крови и нет эритроцитов. Диаметр сосудов у пожилых лиц гораздо меньше, чем у молодых, поэтому кровоснабжение десны у них снижено.
Периотестметрия ― это метод опосредованной оценки состояния опорных тканей зуба, т.е. функциональных возможностей пародонта, проводится с помощью прибора "Периотест" (Германия). "Периотест" оценивает способность тканей пародонта вернуть зуб в исходное положение после действия на него определенной внешней нагрузки (функциональной или патологической).
Физический принцип работы прибора заключается в преображении электрического импульса в механический. Исследуемый зуб перкутируется бойком наконечника через равные
промежутки времени (250 мс) с усилием, являющимся атравматичным как для твердых тканей зуба, так и для тканей пародонта. Перкутирование проводится на уровне между режущей поверхностью зуба и его экватором. Микропроцессор прибора регистрирует характеристики взаимодействия бойка с зубом, рассчитывает средний показатель за 16 ударов, контролирует правильность полученных результатов, которые после каждой серии ударов отображаются в виде индекса.
Таким образом, данные исследования помогают в решении вопросов, связанных с возможностью использования исследуемого зуба в целях протезирования, в выборе конструкции протеза, а при динамическом наблюдении позволяют оценить результаты лечения и правильность проведенных ортопедических мероприятий.
Проведя комплексные исследования функциональных возможностей пародонта зубов после удаления под- и наддесневых зубных отложений с использованием лучевых методов, изучением
подвижности зубов, определением глубины пародонтальных карманов и проведением периотестметрических исследований можно определить тяжесть поражения пародонта.
Оценка характера окклюзионных контактов и прикуса
Проводят при сомкнутых зубных рядах и в положении нижней челюсти в состоянии физиологического покоя. В последнем случае оценивают соотношение зубных рядов. Необходимо определить степень резцового перекрытия. В норме при ортогнатическом виде прикуса верхние резцы перекрывают нижние на 1/3. Если эта величина возрастает, то это характеризует наличие другого вида прикуса или патологических изменений.
Несовпадение линии центра, вертикальной линии между центральными резцами верхней и нижней челюстей может быть симптомом различных заболеваний: поражение правого или левого височнонижнечелюстного сустава, перелом челюстей, патологическая перестройка в зубных рядах из-за частичной потери зубов, наличие функции жевания только на одной стороне и др.
Расположение режущих краев резцов и клыков ниже красной каймы губ, значительное их обнажение при разговоре свидетельствует об их перемещении вертикально или вестибулярно. Смещение в вестибулярном направлении сопровождается образованием диастемы и трем, а сами зубы отодвигают губу кверху. Такое смещение приводит к образованию дизокклюзии или обусловливает перемещение нижних резцов вперед и вверх.
Сохранность окклюзионной поверхности имеет важное диагностическое значение и в группе жевательных зубов. При ортогнатическом, бипрогнатическом видах прикуса наблюдается плавное искривление линии зубного ряда начиная от первого премоляра (кривая Шпее). Разнообразие клинических форм зубочелюстных деформаций требует внимательного подхода к решению вопроса об устранении их при подготовке к ортопедическому лечению.
Оценка состояния слизистой оболочки протезного ложа
Различают три типа слизистой оболочки протезного ложа. Первый тип -нормальная - характеризуется умеренной податливостью, хорошо увлажнена, бледно-розового цвета, минимально ранима. Наиболееблагоприятна для фиксации протезов.
Второй тип - гипертрофированная ― характеризуется большим количеством промежуточного вещества. При пальпации рыхлая, гиперемирована, хорошо увлажнена, относительно легко ранима. При такой слизистой оболочке создать клапан нетрудно, но протез на такой слизистой оболочке будет подвижен из-за ее большой податливости.
Третий тип - атрофированная ― очень плотная, белесоватого цвета, сухая. Этот тип слизистой оболочки самый неблагоприятный для протезирования. Слизистая оболочка, покрывающая альвеолярный отросток верхней челюсти, неподвижно соединена с надкостницей и состоит почти на всем протяжении из многослойного плоского эпителия и собственного слоя. Учитывают цвет и влажность слизистой оболочки. Цвет может меняться от бледно-розового до синюшного. В этих случаях необходимо дифференцировать, связано ли изменение цвета с действием протезов (гиперемия, синюшность) или с заболеваниями желудочно-кишечного тракта, инфекционными заболеваниями (беловатый налет, бледность). На слизистой щек и боковых поверхностях языка могут быть видны отпечатки зубов, декубитальные язвы, разлитая гиперемия, другая патология.
Слизистая оболочка полости рта может быть подвижной, неподвижной и пассивно-подвижной. Неподвижная слизистая оболочка покрывает альвеолярный отросток и альвеолярную часть челюстей, твердое небо. В области срединного небного шва она прикрепляется без подслизистого слоя. В боковом и задних отделах твердого неба она содержит большое количество слизистых желез, смещается только под давлением по направлению к надкостнице. Необходимо определить границы перехода неподвижной слизистой оболочки в подвижную, а в последней ― границу перехода пассивно-подвижной слизистой в активно-подвижную.
Мягкое нѐбо является непосредственным продолжением твердого нѐба и может иметь три формы ската (угол наклона мягкого нѐба к глотке) ― крутой, пологий и средний.
На нижней челюсти необходимо отметить выраженность внутренних косых линий: острые, плоские, резко выраженные, невыраженные, болезненные или безболезненные. Большое значение имеют слизистые бугорки. Они могут быть плотными, мягкими, подвижными, неподвижными или податливыми.
Оценка несъемных и съемных конструкций зубных протезов
При их наличии подробно описывают состояние конструкций ― цвет, форма, целостность, соответствие анатомической форме естественных зубов, выраженность жевательных бугорков, характер взаимоотношений при артикуляции. Оценивая несъемные мостовидные протезы, отмечают: количество опорных элементов и искусственных зубов; вид протеза (штампованопаяный, цельнолитой или др.). Особо следует обратить внимание на промежуточную часть несъемного протеза ― отношение к слизистой оболочке (касательная, седловидная) и отметить наличие или отсутствие промывного пространства. Оценивают устойчивость несъемной конструкции на естественных зубах и характер взаимоотношения с зубами-антагонистами. Наконец, отмечают эстетические качества протеза и наличие протезов из разнородных металлов (золото, амальгамовые пломбы, нержавеющая сталь и др.).
При наличии съемного протеза, замещающего частичное отсутствие зубов, отмечают конструкцию (пластиночный или бюгельный), описывают положение кламмеров на зубах, границы базиса протеза, расположение дуги, характер взаимоотношения с зубами-антагонистами (плотный контакт, отсутствие контакта). Отмечают степени фиксации и стабилизации протеза.
Оценивая съемные пластиночные протезы полного зубного ряда (полные съемные протезы), обращают внимание на базис (пластмассовый, металлизированный или металлический), гигиеническое состояние, а также наличие реставраций и починок, отмечают толщину, форму, границы базиса, состояние искусственных зубов.
Диагностические модели челюстей больного служат неотъемлемой частью лечебнодиагностического процесса в клинике ортопедической стоматологии при большинстве нозологических форм. Модели необходимы для постановки диагноза и для контроля лечения (оценка начального состояния, после одонтопрепарирования, после наложения и фиксации протезов). Ряд измерительных приемов удобнее проводить на моделях, а некоторые возможны исключительно на них. Модели облегчают постановку диагноза и разработку плана лечения, позволяют судить о его результатах. С помощью диагностических моделей удается уточнить
рельеф поверхности альвеолярного отростка и альвеолярной части, степень атрофии и ее характер, деформацию после травмы.
Лабораторные, функциональные, инструментальные методы исследования считаются дополнительными. Цель этих исследований ― уточнение диагноза, обоснование целенаправленного эффективного лечения и профилактики возникновения нового заболевания.
Клинический анализ крови ― одно из самых частых лабораторных исследований. Определение числа эритроцитов, содержание гемоглобина, цветного показателя, числа лейкоцитов, лейкоцитарной формулы позволяют оценить тяжесть болезни и характер реактивной способности организма.
Цитологическое исследование позволяет изучать динамику состояния слизистой оболочки под протезом, а также провести необходимую дифференциальную диагностику воспалительных процессов слизистой оболочки полости рта и различных онкологических заболеваний. Преимущество цитологического исследования в сравнении сгистологическим состоит в следующем: имеется возможность наблюдать более тонкие структурные изменения отдельных клеток, взятие материала для исследований менее травматично для больного, значительно быстрее можно получить результат исследования.
Гистологическое исследование используется для установления или подтверждения диагноза при наличии инфильтрации, опухоли, труднозаживающих язв и др. Материал для исследования следует брать с пограничного участка между здоровой и патологической тканью.
Обследование больного при наличии металлических включений.При ортопедическом лечении используют нержавеющую сталь,кобальто-хромовые, серебряно-палладиевые, золотые, золотоплатиновые, титановые сплавы, припой для соединения деталей зубных протезов. В составе этих материалов содержится свыше 10 металлов. Необходимо тщательно соблюдать технологию изготовления мостовидных протезов, коронок, выдерживать температурный режим, предупреждать растекание и разбрызгивание припоя, добиваться качественного литья, высокого класса полирования. При нарушении одного из слагаемых могут возникнуть патологические реакции на металлические протезы, связанные с влиянием различных по своей природе материалов зубных протезов на ткани полости рта и организм человека с одной стороны и с реакциями биологических сред на зубные протезы ― с другой. Причинами поступления микроэлементов из зубных протезов в слюну являются: гальваническая коррозия, износ металлической поверхности, локальная коррозия и др. При наличии в полости рта двух различных металлов и слюны создается гальванический элемент, продуцирующий электрический ток, сила которого зависит от рН слюны. Микротоки способствуют возникновению лейкоплакии, плоского лишая, парестезии.
При клиническом обследовании лиц с наличием в полости рта металлических включений в медицинскую карту стоматологического больного необходимо внести следующие данные: характер, интенсивность, время появления жжения, привкуса металла или других субъективных признаков патологии, время протезирования, материал изготовленного протеза, внешний вид протеза, количество единиц в протезе и количество паяных соединений, состояние слизистой оболочки. Кроме того, необходимо выяснить, лечился ли больной по данному поводу до настоящего
обращения, и каковы результаты этого лечения. Также необходимо представить данные клинико-
лабораторных исследований. В некоторых случаях необходимо провести общеклиническое обследование больного: анализ крови, мочи, желудочного сока, а также получить заключение терапевта, невропатолога. При расспросе особое внимание уделяется выявлению субъективной симптоматики болезни, времени ее появления и продолжительности, а также периоду выраженных субъективных ощущений. При объективном исследовании больного оценивают состояние слизистой оболочки полости рта ― цвет, влажность, отечность, наличие эрозий или других патологических изменений. Для уточнения диагноза измеряют разность электрохимических потенциалов, определяют рН, вязкость и электропроводность слюны, вкусовую лабильность рецепторов языка.
Метод определения электрохимических потенциалов с помощью биопотенциометра. Методика состоит в следующем: один электрод (хлористоводородный или аналогичный с известным потенциалом) приводят в контакт с подъязычной областью, а с помощью второго поочередно касаются заранее выбранных участков слизистой оболочки полости рта или имеющихся искусственных включений (вкладки, пломбы, протезы и др.). Разница потенциалов в норме не должны превышать 50 мВ. При регистрации больших значений проводят тщательное всестороннее обследование для выяснения и устранения (снятия протеза, удаления пломбы и пр.) причинного металлического включения.
Метод определения порога вкусовой лабильности рецепторов языка основан на оценке состояния вкусового анализатора по показателям длительности скрытого периода ощущений и порогов вкусовой чувствительности. Для определения порога на сладкое используют раствор глюкозы концентраций 0,1, 0,5, 10, 20% и выше, на соленое ― раствор поваренной соли 0,1, 0,5, 1% и выше, на кислое ― раствор вино-каменной кислоты концентрированной 0,15, 0,5, 1% и выше, на горькое ― раствор соляно-кислого хинина концентрации от 0,0002, 0,002, 0,01% и выше. За вкусовой порог принимают величину минимальной концентрации, правильно характеризуемую обследуемым. Исследование проводят через 1,5-2,0 ч после приема пищи пациентом.
Исследование слюны проводится для уточнения предварительного диагноза. Определяют количество, скорость секреции, рН, вязкость, содержание органических и неорганических компонентов, количество осадка. Суточное количество слюны обычно составляет в среднем один литр. Если больной предъявляет жалобы на сухость во рту илинаоборот, на повышенное слюноотделение, то у него определяют скорость слюновыделения. Ротовую жидкость (слюну) собирают утром, натощак, желательно в определенное время. Пациенты пассивно сплевывают в течение 20 мин слюну в чистую стерильную градуированную пробирку, по которой определяют количество смешанной слюны. Скорость секреции определяют путем деления количества ротовой жидкости в пробирке на 20 мин. Показатель рН смешанной слюны определяют потенциометрически.
Инструментальные методы исследования: определение угла наклона зубов; электроодонтодиагностика; реодентография; термоодонтодиагностика; реопародонтография; эхоостеометрия; измерение выносливости опорно-удерживающего аппарата зубов к вертикальной и горизонтальной нагрузке; полярография; гнатодинамометрия и др. используются для установления и подтверждения диагноза.
Электроодонтодиагностика - метод оценки возбудимости чувствительных нервов зуба при их раздражении электрическим током. У интактных зубов порог раздражения чувствительных нервов зуба электрическим током лежит в пределах 2-6 мкА. Порог раздражения при глубоком кариесе - до
