- •1.Курация беременных, рожениц и родильниц.
- •2. Наружнее и внутренне акушерское исследование беременных, рожениц и родильниц
- •3. Измерение таза, индекса Соловьева, ромба Михаэлиса
- •4. Подсчет сердцебиения плода
- •5. Диагностика сроков беременности
- •7. Вскрытие плодного пузыря
- •8. Прием нормальных родов
- •9. Диагностика тазового предлежания
- •Глава 12. Беременность и роды при тазовых предлежаниях плода
- •10. Диагностика неправильных положений плода
- •11. Проведение профилактики кровотечения в родах
- •12. Определение признака отделения последа
- •13. Определение целостности последа и оценка кровопотери в родах
- •14. Оценка состояния новорожденного по шкале Апгар
- •I. Визуально определяются следующие признаки
- •II. Пальпаторно определяются и уточняются следующие признаки
- •Iiі. Пальпаторно-визуально оценивается пяточный рефлекс
- •IV. Клиническая оценка состояния новорожденного по шкале Апгар (табл 1)
- •V. Шкала Сильвермана-Андерсена для диагностики и оценки тяжести синдрома дыхательных расстройств у новорожденных (рис. 1)
- •15. Первый туалет новорожденного
- •16. Оживление новорожденного, родившегося в асфиксии
- •17. Ручное отделение и выделение последа
- •18. Ручное обследование стенок полости матки
- •19. Участие в мероприятиях по борьбе с кровотечением в послеродовом и раннем послеродовом периодах
- •20. Проведение иммунологических реакций на беременность
- •21. Профилактика, ранняя диагностика и лечение поздних гестозов (преэклампсии и эклампсии)
- •22. Послеродовый мастит, клиника диагностика, лечение
- •2. Бимануальное влагалищное исселование гинекологических больных
- •3. Осмотр шейки матки
- •4. Взятие мазков на онкоцитологию
- •5. Проба с раствором Люголя
- •6. Проведение проф осмотра
- •7. Определение тестов функциональной диагностики (симптом зрачка, растяжение слизи)
- •9. Диагностическое выскабливание матки при маточном кровотечении
- •10. Составление и чтение менограмм (дать оценку нарушений менструального цикла)
- •9.1. Аменорея
- •9.2. Аменорея центрального генеза
- •9.3. Яичниковая аменорея
- •9.4. Надпочечниковая аменорея
- •9.5. Аменорея, обусловленная патологией щитовидной железы
- •9.6. Маточная форма аменореи
- •9.7. Определение уровня и характера поражения системы регуляции менструальной функции при аменорее. Общие принципы терапии
- •9.8. Дисфункциональные маточные кровотечения
- •9.9. Дисфункциональные маточные кровотечения репродуктивного периода
- •9.10. Дисфункциональные маточные кровотечения пременопаузального периода
- •9.11. Альгодисменорея
- •11. Диагностика острого живота
- •Глава 17. "острый живот" в гинекологии
- •17.1. Внематочная беременность
- •17.2. Апоплексия яичника
- •17.3. Перекрут ножки опухолей придатков матки
- •17.4. Некроз миоматозного узла
- •12. Проведение санпросвет работы
- •13. Ведение медицинской документации
16. Оживление новорожденного, родившегося в асфиксии
Асфиксия новорожденного
Этиология и патогенез
Причины, приводящие к развитию асфиксии сразу после рождения, многочисленны. Их разделяют на следующие группы: 1) недостаток кислорода и избыток углекислоты или только недостаток кислорода в организме матери (острая кровопотеря, шок, сердечно-сосудистые заболевания, интоксикация, заболевания органов дыхания и системы крови); 2) затруднения циркуляции крови в сосудах пуповины и нарушения маточно-плацентарного кровообращения (патология пуповины и плаценты, токсикозы беременности, перенашивание беременности, аномалии родовой деятельности и др.); 3) заболевания плода и нарушения функции его центральной нервной системы (пороки развития и родовая травма с поражением головного и спинного мозга, тяжелые формы врожденных пороков сердца, гемолитическая болезнь, листериоз, другие инвазии и инфекционные заболевания); 4) полная или частичная непроходимость дыхательных путей при рождении.
Патологическая анатомия
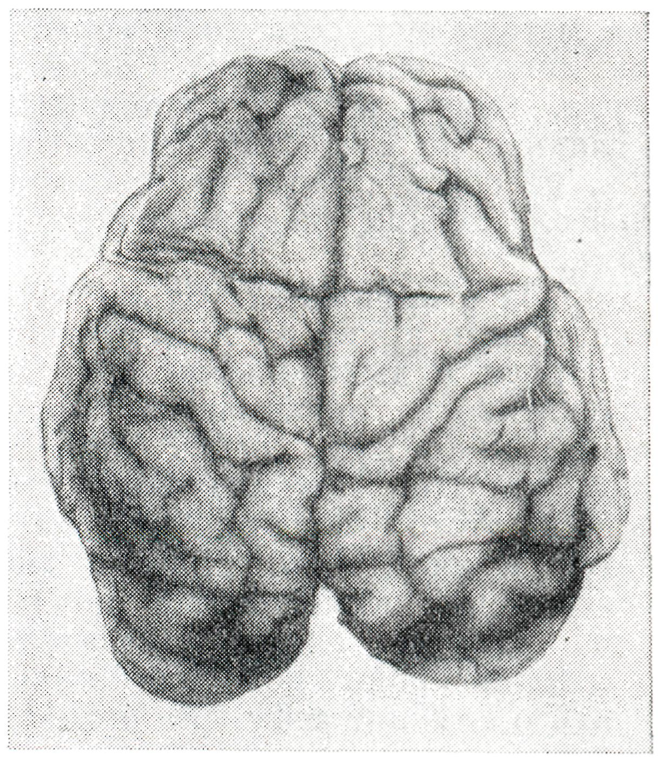
Кожные покровы трупа новорожденного, погибшего от асфиксии, могут быть бледными или синюшными («белая» или «синяя» асфиксия). При осмотре внутренних органов могут наблюдаться обширные геморрагии в ткани различных органов (например, печени) и субкапсулярные гематомы, особенно часто у недоношенных плодов; разрыв такой гематомы может вести к гемоперитонеуму и смерти плода. Спорным остается происхождение обширных кровоизлияний в надпочечники: одни авторы считают их след-ствием асфиксии, другие — прояв¬лением гемолитической болезни но¬ворожденных или родовой травмы. Типичны для асфиксии субарахноидальные (рисунок 5) и внутрижелудочковые кровоизлияния, часто симметричные. Последние регистрируются чаще у недоношенных младенцев. Интрацеребральные микрогеморрагии также располагаются относительно симметрично.
При асфиксии, возникшей не сразу после рождения, в легких чаще наблюдается сочетание ателектаза с отеком и гиалиновыми мембранами (смотри Гиалиново-мембранная болезнь новорожденных). Везикулярная эмфизема при асфиксии новорожденных бывает выражена в разной степени и носит либо компенсаторный характер, либо является следствием искусственной вентиляции легких под повышенным давлением (аппаратной или рот в рот); может наблюдаться интерстициальная эмфизема, иногда в сочетании с эмфиземой средостения и пневмотораксом.
|
|
|
Рис. 5. Субарахноидальные кровоизлияния, расположенные симметрично в затылочных долях полушарий мозга. |
||
Клиническая картина и диагноз
По тяжести течения различают 3 степени асфиксии: I степень («синяя асфиксия») характеризуется выраженным цианозом кожи, замедлением сердцебиения, но отчетливыми тонами, редким и поверхностным дыханием. Роговичный и глоточный рефлексы сохранены. При II степени кожные покровы новорожденного резко цианотичны (ливидная асфиксия), сердцебиение значительно замедлено, сердечные тоны глухие, неравномерны по звучности, дыхание почти полностью отсутствует. При III степени («белой» или «бледной» асфиксии) новорожденный не дышит, кожные покровы его бледны, слизистые оболочки цианотичны, сердцебиение очень замедлено, часто аритмично, тоны глухие, рефлексы отсутствуют, мышцы полностью расслаблены (конечности висят, как плети). Для оценки состояния новорожденного применяется шкала Апгар. Оценка по этой шкале основана на учете состояния новорожденного по пяти наиболее важным клиническим признакам (смотри Апгар метод).
Оживление новорожденных
При оживлении новорожденных, родившихся в асфиксии, применяют наиболее бережные, не травмирующие ребенка методы. Такие методы, как «качание по Шультце», похлопывания по ножкам и ягодицам ребенка, контрастные ванны, могущие сказаться отрицательно на состоянии новорожденного, не применяются. Ручные методы искусственной вентиляции легких (Сильвестра, Соколова, Верта, Огаты и другие) травматичны, а главное по существу бесполезны, так как не обеспечивают расправления альвеол легких недышавшего ребенка.
Борьба с асфиксией только путем оксигенации крови плода и введения кислорода в дыхательные пути новорожденного оказывается эффективной лишь при легких степенях асфиксии. При тяжелых формах асфиксии этого мероприятия оказывается недостаточно. Данные многочисленных исследований показывают, что по одним показателям насыщения крови кислородом нельзя судить о глубине асфиксии новорожденного.
Методы, рассчитанные на возбуждение дыхательного центра при раздражении экстерорецепторов (обрызгивание тела холодной водой, вдувание паров нашатырного спирта в ноздри ребенка и другие), могут быть эффективными лишь при сохранении рефлексов, что обычно бывает при легкой асфиксии. Применение гуморальных стимуляторов дыхания, таких как лобелии, цититон и других аналогичных препаратов, не дает эффекта при резком угнетении дыхательного центра. По данным Н. В. Лауэра (1949), В. А. Неговского (1954), Г. С. Лобанова (1961), малые дозы этих препаратов не оказывают должного действия, а большие дозы могут лишь усилить торможение дыхательного центра.
Стимулирующее действие аналептиков сопровождается усилением тканевого дыхания в нервных клетках и увеличением потребления кислорода. Наблюдающееся иногда кратковременное восстановление или усиление дыхания приводит затем к резкому истощению дыхательного центра, что в дальнейшем уменьшает возможность восстановления дыхания другими средствами.
|
|
|
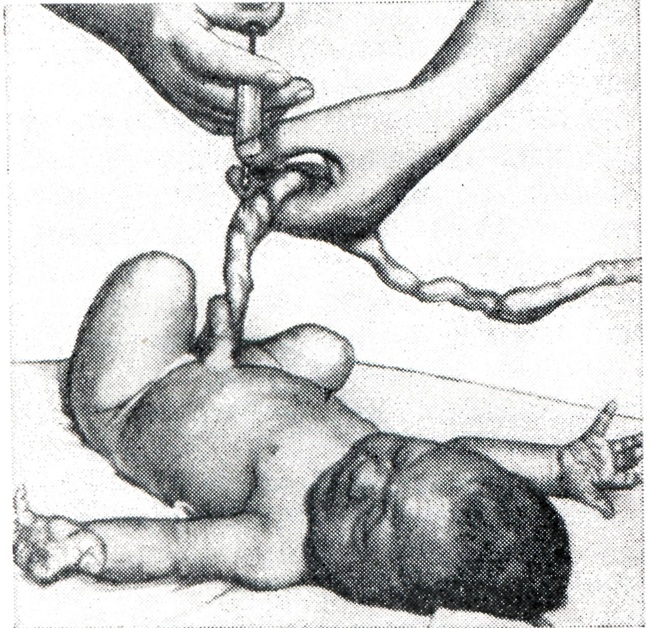
Рис. 6. Введение в артерию пуповины раствора хлорида кальция при неперевязанной пуповине новорожденному, родившемуся в асфиксии. |
||
В связи с этим применение аналептиков при оживлении детей с тяжелой асфиксией должно быть ограничено. В СССР при оживлении детей, родившихся в асфиксии, применяются методы И. С. Легенченко, Л. С. Персианинова и искусственная вентиляция легких по методике, рекомендованной В. А. Неговским.
Совершенно неправильно противопоставлять один метод другому или считать какой-нибудь из них универсальным. Применение методов оживления новорожденных следует начинать без всякой задержки. Независимо от того, какой метод используется при оживлении новорожденного, обязательным и первоочередным мероприятием должно быть освобождение дыхательных путей ребенка от слизи и околоплодных вод. Это производят с помощью катетера с центральным отверстием, соединенного с аспиратором (водоструйным, электрическим или педальным).
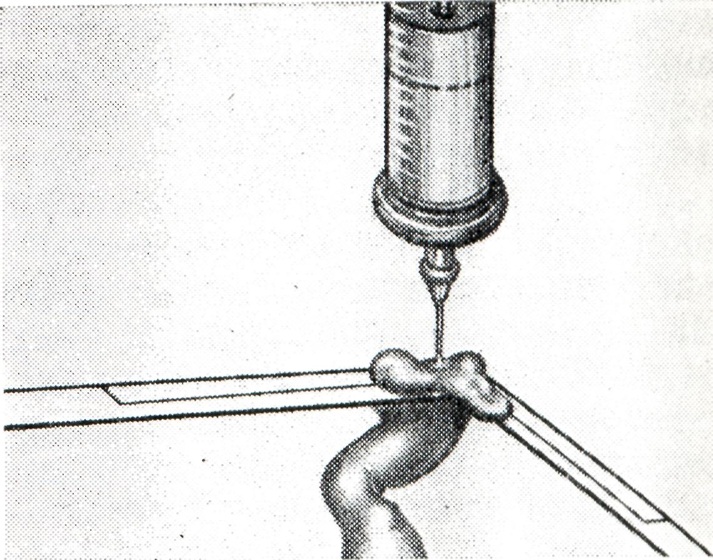
Метод Легенченко заключается в том, что ребенка не отделяют от матери, учитывая, что новорожденный получает необходимый ему кислород через плацентарный круг кровообращения при неперевязанной пуповине. Матери в это время дают для вдыхания кислород. Этот метод применяют в течение не более 3—4 минут., что нередко совпадает с периодом освобождения дыхательных путей от слизи и околоплодных вод. Метод Персианинова основан на вовлечении в процесс восстановления жизненных функций организма нервнорефлекторных механизмов, начальным звеном которых является раздражение нервнорецепторного аппарата сосудистой стенки. Последнее осуществляется введением в артерию пуповины раствора хлорида кальция и глюкозы. При неперевязанной пуповине и наличии пульсации артерии стенку ее прокалывают острой иглой и толчкообразно, отдельными порциями вводят сначала раствор хлорида кальция (рис. 6), а затем раствор глюкозы. При отсутствии пульсации или если ребенок отделен от матери, край поперечного разреза пуповины захватывают зажимом Пеана. Поддерживая пальцами одной руки зажим Пеана, второй рукой вращательным движением осторожно вводят в просвет одной из артерий пуповины иглу без острия, срезанную в поперечном направлении. После введения иглы в просвет на 1,5—2 сантиметра пуповину вместе с иглой захватывают зажимом Кохера и с помощью шприца вливают раствор хлорида кальция (рисунок 7) и затем глюкозы.
Применяя метод Персианинова, необходимо помнить следующее: количество вводимого 10% раствора хлорида кальция не должно превышать 3 милилитра нельзя вводить этот раствор в каких-либо смесях; раствор хлорида кальция (10%) при асфиксии вводят в артерию пуповины, а не в вену; дополнительно через ту же иглу можно ввести 40% раствор глюкозы (5—7 мл).
|
|
|
Рис. 7. Введение в артерию перерезанной пуповины новорожденному, родившемуся в асфиксии, раствора хлорида кальция. |
||
Метод Персианинова оказывает положительный эффект немедленно. Кожа ребенка становится ярко-розовой, появляется дыхание и крик. Если положительный результат получить не удалось, то следует сейчас же начинать аппаратное искусственное дыхание. Методы Легенченко и Персианинова могут использоваться также в сочетании один с другим.
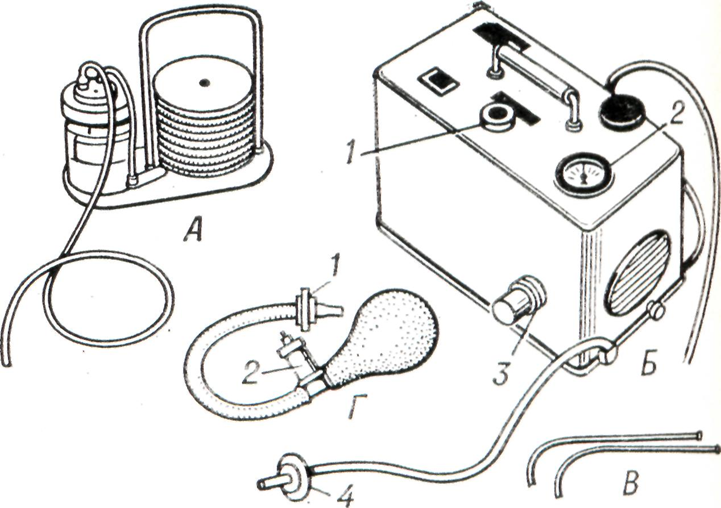
Методика Неговского: после освобождения дыхательных путей производят интубацию трахеи и приступают к искусственной вентиляции легких. Последнюю можно производить и с помощью маски для новорожденных с резиновым надувным обтуратором, соединяя с ней дыхательный аппарат (рисунок 8).
Применяя аппаратную искусственную вентиляцию, следует правильно и бережно производить интубацию новорожденного, учитывая опасность травмирования дыхательных путей и ошибочной интубации пищевода.
|
|
|
Рис. 8. Некоторые дыхательные аппараты и приспособления к ним: А — педальный отсос типа А-1; Б — дыхательный аппарат типа ДП-5 с электромотором (1 — регулятор давления; 2 — манометр; 3 — регулятор частоты дыхания; 4 — выдыхательный клапан); В — интубаторы; Г — ручной дыхательный аппарат типа РДА-1 (1 — выдыхательный клапан; 2 — регулятор давления). |
||
Искусственная вентиляция при отсутствии спонтанных дыхательных движений у ребенка проводится под давлением 35—40 сантимертов водного столба. После расправления легких и установления хороших экскурсий грудной клетки введение воздуха производится при давлении 20—25 см вод. ст. Превышение давления может привести к разрыву ткани легких. Последнее может наблюдаться и при вдувании воздуха изо рта в рот, которое производят без всякого контроля давления. Из-за опасности инфицирования новорожденного этим методом воздух нужно вдувать через 4—6 слоев стерильной марли.
Целесообразно применять гелио-кислородную смесь (50% Не \ 50% 02). Метод эффективен, позволяет быстро расправить спавшиеся альвеолы легких у новорожденных, предупредить развитие первичных и вторичных ателектазов. Искусственную или вспомогательную вентиляцию гелио-кислородной смесью производят с помощью маски и портативного дыхательного аппарата.
При асфиксии новорожденных (по шкале Апгар оценка 5 и 6) эффективны методы Легенченко и Персианинова. При белой асфиксии (оценка по Апгар 4 и менее) необходимо начинать с применения аппаратной искусственной вентиляции легких, одновременно вводя в вену пуповины щелочные растворы, а также применяя осторожно наружный массаж сердца. Чем тяжелее асфиксия, тем быстрее необходимо наладить аппаратную искусственную вентиляцию легких.
При рождении детей в состоянии асфиксии необходимо наряду с общепринятыми мероприятиями по реанимации вводить щелочные растворы. 5% раствор бикарбоната натрия вводят медленно (в течение 30— 40 сек.) в вену пуповины в количестве 10—15—20 мл в зависимости от веса ребенка; при тяжелой асфиксии вводят на 5 мл больше. После введения щелочи в ту же вену вводят 10 мл 10% раствора глюкозы.
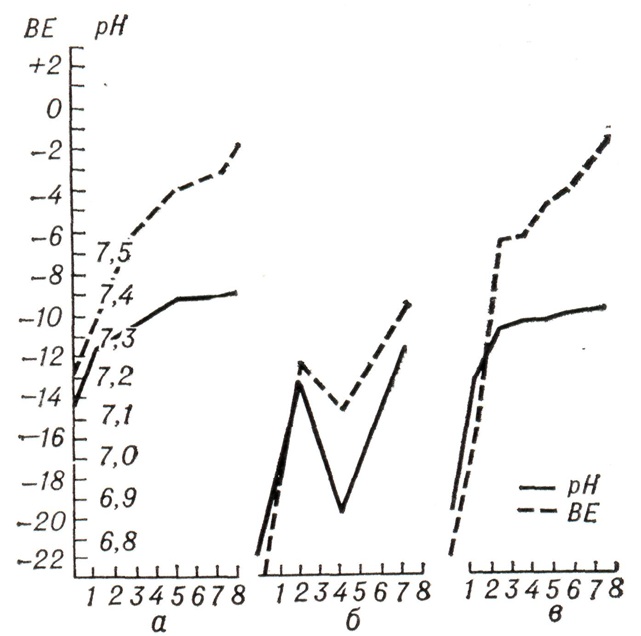
Ощелачивающее действие бикарбоната натрия ведет к нормализации окислительных процессов в организме, устраняя патологический ацидоз (рис. 9).
В известном проценте случаев у детей, родившихся в состоянии асфиксии, могут впоследствии наблюдаться различные по тяжести психоневрологические осложнения. Подобные нарушения у новорожденных не всегда связаны с длительностью срока асфиксии. Поражения нервной системы могут наблюдаться у оживленных в первые 10 минут и отсутствовать при оживлении через 30 минут.
Ребенок, перенесший асфиксию даже в легкой степени, требует тщательного наблюдения и лечения под руководством педиатра. После тяжелой асфиксии могут наблюдаться повторные приступы асфиксии, связанные с нарастанием ацидоза, что является показанием для повторного введения 5% бикарбоната натрия с последующим введением 10 мл 20% раствора глюкозы под контролем кислотно-щелочного равновесия.
Ребенку, перенесшему асфиксию, обеспечивается покой и кислород для дыхания. Необходимо назначение противогеморрагических средств: 10% раствор хлорида кальция внутрь по 5 мл 4 раза в день, рутин и викасол по 0,002 г 2 раза в день. Назначают ребенку также 0,1 мл кордиамина.
При возбуждении, связанном с нарушением мозгового кровообращения, целесообразно применять: фенобарбитал по 0,005—0,01 г 2 раза в день, 0,5% раствор бромида натрия по 5 мл 4 раза, по 0,1—0,2 мл 2,5% раствора аминазина (из расчета 0,001 г/кг в сутки). При выраженных явлениях отека головного мозга необходимо применять дегидратационную терапию путем внутривенного вливания плазмы и 20% раствора глюкозы из расчета по 10 мл на 1 кг веса. Для лечения новорожденных, родившихся в асфиксии, применяют также метод кранио-церебральной гипотермии (смотри Гипотермия искусственная).
Дети, перенесшие тяжелую асфиксию, нуждаются в раннем и тщательном неврологическом обследовании и наблюдении за их развитием, а также проведении корригирующей терапии для своевременного и полноценного восстановления жизнедеятельности организма. При наличии церебральных параличей дети переводятся в специальные неврологические отделения.
|
|
|
Рис. 9. Средние величины рН и избытка кислот (BE) в крови новорожденного: а — здорового; б — при асфиксии; в — при асфиксии после введения в вену пуповины растворов щелочи и глюкозы, что привело к быстрому и стойкому выравниванию кислотно-щелочного равновесия. (Цифры оси абсцисс — дни наблюдения.) |
||
При рождении ребенка в асфиксии, как бы быстро он ни был выведен из этого состояния, далеко не всегда можно предупредить отдаленные неблагоприятные последствия, поскольку имеет значение не столько время, прошедшее с момента рождения плода до оживления, сколько тяжесть и длительность самой внутриутробной асфиксии. Поэтому основными задачами врача являются профилактика и своевременное лечение внутриутробной асфиксии.
Диагноз асфиксии и ее тяжесть устанавливают на основании определения в 1- ю минуту после рождения степени нарушения дыхания, изменений частоты сердечных сокращений, мышечного тонуса, рефлексов, цвета кожи. О степени тяжести перенесенной асфиксии свидетельствуют также показатели кислотно-основного состояния. Так, если у здоровых новорожденных рН крови, взятой из вены пуповины, 7,22-7,36, BE (дефицит оснований) колеблется от — 9 до — 12 ммоль/л, то при асфиксии средней тяжести рН пуповинной крови уменьшается до 7,19-7,11, BE возрастает до - 13 до — 18 ммоль/л; при тяжелой асфиксии рН менее 7,1, BE от - 19 ммоль/л и ниже. Тщательное неврологическое обследование новорожденного, УЗИ головного мозга позволяют дифференцировать гипоксическое и травматическое поражение ЦНС. При преимущественно гипоксическом поражении очаговая неврологическая симптоматика у большинства детей не выявляется, развивается синдром повышенной нервно-рефлекторной возбудимости, в более тяжелых случаях — синдром угнетения ЦНС. У детей с преобладанием травматического компонента (обширные субдуральные, субарахноидальные и внутрижелудочковые кровоизлияния и др.) при рождении могут наблюдаться 8 гипоксемический сосудистый шок со спазмом периферических сосудов и выраженной бледностью кожи, гипервозбудимость. Нередко отмечаются очаговая неврологическая симптоматика и судорожный синдром, возникающий через несколько часов после рождения. Основные принципы лечения асфиксии новорожденных: 1. Восстановление самостоятельного адекватного дыхания и устранение гипоксии: восстановление проходимости дыхательных путей, согревание ребенка, ИВЛ (искусственная вентиляция лёгких) с подачей кислорода; 2. Ликвидация нарушений центральной и периферической гемодинамики; 3. Коррекция метаболических нарушений; 4. Коррекция энергетического баланса. Профилактика внутриутробной гипоксии плода и асфиксии новорожденного основана на своевременном и эффективном лечении заболеваний и осложнений беременности, рациональном ведении родов. I. ПОСЛЕДОВАТЕЛЬНОСТЬ ОКАЗАНИЯ ПЕРВИЧНОЙ И РЕАНИМАЦИОННОЙ ПОМОЩИ НОВОРОЖДЕННОМУ В РОДИЛЬНОМ ЗАЛЕ А. При оказании реанимационной помощи новорожденному в родильном зале следует строго соблюдать следующую последовательность действий: 1) Прогнозирование необходимости реанимационных мероприятий и подготовка к их выполнению. 2) Оценка состояния ребенка сразу после рождения. 3) Восстановление свободной проходимости дыхательных путей. 4) Восстановление адекватного дыхания. 5) Восстановление адекватной сердечной деятельности. 6) Введение медикаментов.9 Б. В процессе выполнения всех перечисленных мероприятий необходимо неукоснительно придерживаться важнейшего правила - при любых обстоятельствах новорожденному должен быть обеспечен оптимальный температурный режим. В. Основными факторами быстрой и эффективной реанимации новорожденного в родильном зале являются: 1) прогнозирование необходимости реанимации 2) готовность персонала и оборудования к проведению реанимации. II. ПРОГНОЗИРОВАНИЕ НЕОБХОДИМОСТИ РЕАНИМАЦИИ А. Персонал родильного зала должен быть готов к оказанию реанимационной помощи новорожденному значительно чаще, чем ему это в действительности приходится делать. Б. В большинстве случаев рождение ребенка в асфиксии или медикаментозной депрессии может быть спрогнозировано заранее на основе анализа антенатального и интранатального анамнеза. Антенатальные факторы риска: 1. гестоз 2. сахарный диабет 3. гипертензивные синдромы 4. резус-сенсибилизация 5. мертворождение в анамнезе 6. материнская инфекция 7. кровотечение во II или III триместрах беременности 8. многоводие 9. маловодие 10.перенашивание10 11.многоплодная беременность 12.задержка внутриутробного развития плода 13.употребление матерью наркотиков и алкоголя 14.применение у матери некоторых лекарств (магния сульфата, адреноблокаторов, резерпина) и др. Интранатальные факторы риска: 1. преждевременные роды 2. запоздалые роды 3. кесарево сечение 4. патологические предлежание и положение плода 5. отслойка плаценты 6. предлежание плаценты 7. выпадение петель пуповины 8. нарушения сердечного ритма у плода 9. применение общего обезболивания 10.аномалии родовой деятельности (дискоординация, затянувшиеся, быстрые и стремительные роды) 11.наличие мекония в околоплодных водах 12.инфекции в родах и др. III. ГОТОВНОСТЬ ПЕРСОНАЛА И ОБОРУДОВАНИЯ К ПРОВЕДЕНИЮ РЕАНИМАЦИОННЫХ МЕРОПРИЯТИЙ А. Иногда, несмотря на внимательное изучение анамнеза и наблюдение за родами, ребенок все-таки рождается в асфиксии. В связи с этим процесс подготовки к каждым родам должен включать в себя: 1) Создание оптимальной температурной среды для новорожденного ребенка (поддержание температуры воздуха в родильном зале не ниже 24 градусов Цельсия + установка источника лучистого тепла, заранее нагретого).11 2) Подготовку всего реанимационного оборудования (приложение 1), размещенного в родильном зале и операционной, доступного по первому требованию к использованию. 3) Обеспечение присутствия на родах хотя бы одного человека, владеющего приемами реанимации новорожденного в полном объеме; один или два других подготовленных члена дежурной бригады должны быть наготове на случай экстренной ситуации. Б. Когда прогнозируется рождение ребенка в асфиксии, в родильном зале должна присутствовать реанимационная бригада, состоящая из двух человек, обученных всем приемам реанимации новорожденных (желательно, чтобы это были неонатолог и подготовленная детская сестра). Оказание помощи новорожденному должно быть единственной обязанностью членов этой бригады. При многоплодной беременности надо иметь ввиду необходимость присутствия на родах бригады в расширенном составе. IV. ЦИКЛ "ОЦЕНКА - РЕШЕНИЕ - ДЕЙСТВИЕ" А. Чрезвычайно важным аспектом реанимации является оценка состояния ребенка сразу после рождения, на основании которой принимается решение о необходимых действиях и, затем, выполняются сами действия. Дальнейшая оценка состояния ребенка будет являться основой для принятия последующих решений и последующих действий. Эффективная реанимационная помощь новорожденному в родзале может оказываться только тогда, когда осуществляется серия циклов "оценка- решение-действие". Б. При решении вопроса о начале лечебных мероприятий следует опираться на выраженность признаков живорожденности: 1. самостоятельное дыхание, 2. сердцебиение (частоту сердечных сокращений), 3. пульсацию пуповины,12 4. произвольные движения мышц. При отсутствии всех 4-х признаков живорождения ребенок считается мертворожденным и реанимации не подлежит. Если у ребенка отмечается хотя бы один из признаков живорождения, ребенку необходимо оказать первичную и реанимационную помощь. Объем и последовательность реанимационных мероприятий зависят от выраженности 3-х основных признаков, характеризующих состояние жизненно важных функций новорожденного ребенка: 1. Самостоятельного дыхания, 2. Частоты сердечных сокращений 3. Цвета кожных покровов. Иными словами, если ребенок требует вмешательства по показателям дыхания и сердечной деятельности, такое вмешательство должно быть осуществлено незамедлительно. Оно не должно откладываться до окончания 1-й минуты жизни, когда будет произведена первая оценка по шкале Апгар. Такая отсрочка может слишком дорого стоить, особенно если у ребенка тяжелая форма асфиксии. В. Оценку по шкале Апгар следует проводить в конце 1-й и 5-й минут жизни для определения степени тяжести асфиксии и эффективности реанимационных мероприятий, включая случаи, когда ребенку на момент оценки проводится искусственная вентиляция легких. В дальнейшем, если требуется продолжение реанимационных мероприятий, следует повторять эту оценку каждые 5 минут до 20-й минуты жизни. V. ЭТАПЫ ОКАЗАНИЯ ПЕРВИЧНОЙ И РЕАНИМАЦИОННОЙ ПОМОЩИ НОВОРОЖДЕННОМУ В РОДИЛЬНОМ ЗАЛЕ 1. НАЧАЛЬНЫЕ МЕРОПРИЯТИЯ Проведение начальных мероприятий показано всем детям, которые при рождении имеют хотя бы один из признаков живорождения.13 А. Начальные мероприятия при отсутствии факторов риска развития асфиксии и светлых околоплодных водах: 1) При рождении ребенка зафиксировать время (включить часы на столике или посмотреть на настенные часы). 2) Сразу после пересечения пуповины поместить ребенка под источник лучистого тепла. 3) Насухо его вытереть теплой пеленкой. 4) Убрать влажную пеленку со столика. 5) Придать ребенку положение со слегка запрокинутой головой на спине с валиком под плечами или на правом боку. 6) При отделении большого количества слизи из верхних дыхательных путей (ВДП) отсосать сначала содержимое ротовой полости, затем носовых ходов с помощью баллончика, катетера De Lee или специального катетера для санации ВДП, подключенного через тройник к электроотсосу, при разряжении не более 100 мм рт. ст. (0,1 атм). (При санации ВДП катетером нельзя касаться задней стенки глотки!). 7) Если после санации ВДП ребенок не дышит, произвести легкую тактильную стимуляцию путем 1-2-х кратного (но не более!) похлопывания по стопам. NB! Весь процесс проведения начальных мероприятий должен занимать не более 20 секунд. Б. Начальные мероприятия при наличии факторов риска асфиксии и патологических примесей в околоплодных водах (меконий, кровь, мутные): 1) При рождении головы (до рождения плечиков!) отсосать содержимое ротовой полости и носовых ходов катетером размером не менее 10 Fr (N 10). 2) Сразу после рождения ребенка зафиксировать время (включить часы на столике или посмотреть на настенные часы).14 3) В первые секунды после рождения наложить зажимы на пуповину и пересечь ее, не дожидаясь прекращения пульсации. 4) Поместить ребенка под источник лучистого тепла. 5) Придать ребенку положение на спине с валиком под плечами со слегка запрокинутой головой и опущенным на 15-30 градусов головным концом. 6) Отсосать содержимое ротовой полости и носовых ходов с помощью катетера De Lee или специального катетера для санации ВДП. Отсасывание содержимого желудка следует выполнить не ранее, чем через 5 минут после рождения с целью уменьшения вероятности апноэ и брадикардии. 7) Под контролем прямой ларингоскопии выполнить санацию трахеи интубационной трубкой (не катетером!) соответствующего диаметра, подключенной через тройник к электроотсосу, при разряжении не более 100 мм рт. ст. (0,1 атм). 8) Насухо вытереть ребенка теплой пеленкой. 9) Убрать влажную пеленку со столика. NB! Весь процесс проведения начальных мероприятий в этом случае не должен занимать более 40 секунд. 2. ПЕРВАЯ ОЦЕНКА СОСТОЯНИЯ РЕБЕНКА ПОСЛЕ РОЖДЕНИЯ А. Оценка дыхания. Возможные варианты оценки и дальнейшие действия: 1) Отсутствует (первичное или вторичное апноэ) - начать искусственную вентиляцию легких (ИВЛ). 2) Самостоятельное, но неадекватное (судорожное, типа "gasping", или нерегулярное, поверхностное) - начать ИВЛ. 3) Самостоятельное регулярное - оценить частоту сердечных сокращений. 15 Б. Оценка частоты сердечных сокращений. Определите частоту сердечных сокращений за 6 секунд, используя один из трех методов: o аускультация сердечных тонов, пальпация верхушечного толчка, o пальпация пульса на сонных, бедренных или пупочных артериях (по пульсации пуповины). o Умножив значение ЧСС за 6 секунд на 10, получите частоту сердечных сокращений в 1 минуту. Возможные варианты оценки и дальнейшие действия: 1) ЧСС менее 100 ударов в 1 минуту - проводите масочную ИВЛ 100% кислородом до восстановления нормальной ЧСС. 2) ЧСС более 100 ударов в 1 минуту - оцените цвет кожных покровов. В. Оценка цвета кожных покровов. Возможные варианты оценки и дальнейшие действия: 1) Полностью розовые или розовые с цианозом кистей и стоп - наблюдать. Если все нормально - приложить к груди матери. 2) Цианотичные кожа и видимые слизистые - проводить ингаляцию 100% кислорода через лицевую маску до исчезновения цианоза. 3. ИСКУССТВЕННАЯ ВЕНТИЛЯЦИЯ ЛЕГКИХ А. Показания к ИВЛ. ИВЛ необходимо начать в том случае, если после проведения начальных мероприятий у ребенка: o самостоятельное дыхание отсутствует (апноэ) o самостоятельное дыхание неадекватное (типа "gasping", нерегулярное, поверхностное). Б. Техника ИВЛ. ИВЛ проводят саморасправляющимся мешком (Аmbu, Penlon, Laerdal, Blue Cross и т.п.) либо через лицевую маску, либо через эндотрахеальную трубку. Хотя ИВЛ через эндотрахеальную трубку обычно более эффективна, 16 для ее проведения необходима интубация трахеи, на которую можно потратить драгоценное время. А если интубация выполняется неумело и не с первой попытки, велик риск осложнений. В большинстве случаев своевременный и эффективный результат дает масочная вентиляция. Единственным противопоказанием к масочной ИВЛ является подозрение на диафрагмальную грыжу. 1) ИВЛ через лицевую маску. а) Перед началом ИВЛ: o проверьте исправность дыхательного мешка, подключите его к источнику кислорода, оптимально – через увлажнитель/подогреватель воздушно-кислородной смеси. o выберите лицевую маску необходимого размера в зависимости от предполагаемой массы тела плода (лучше использовать маску с мягким обтуратором), o уложите ребенка на спину с валиком под плечами со слегка запрокинутой головой. б) Наложите маску на лицо ребенка так, чтобы она верхней частью обтуратора легла на переносицу, а нижней - на подбородок. Проверьте герметичность накладывания маски, сжав мешок 2-3 раза всей кистью и наблюдая при этом за экскурсией грудной клетки. Зонд в желудок вводить не следует, так как герметичности дыхательного контура при этом добиться не удастся. в) Убедившись в том, что экскурсия грудной клетки удовлетворительная, проведите начальный этап вентиляции, соблюдая при этом следующие требования: 1. частота дыхания - 40 в 1 минуту (10 вдохов за 15 секунд), 2. концентрация кислорода в газовой смеси - 90-100%, 3. количество пальцев, участвующих в сжатии мешка – минимальное для обеспечения адекватной экскурсии грудной клетки,17 4. длительность начального этапа вентиляции - 15-30 секунд. 2) Желудочный зонд. а) Введение зонда в желудок показано только в том случае, если проведение масочной ИВЛ затягивается более 2-х минут. б) Используйте стерильный желудочный зонд N 8; зонд большего диаметра нарушит герметичность дыхательного контура. Введите зонд через рот на глубину, равную расстоянию от переносицы до мочки уха и далее - до мечевидного отростка (длина катетера измеряется приблизительно, не снимая лицевой маски и не прекращая ИВЛ). в) Присоедините к зонду шприц объемом 20 мл, быстро, но плавно отсосите содержимое желудка, после чего зафиксируйте зонд на щеке ребенка лейкопластырем, оставив его открытым на весь период масочной ИВЛ. При сохранении вздутия живота после окончания ИВЛ оставьте зонд в желудке на более длительное время (до ликвидации признаков метеоризма). 3) Ротовой воздуховод. а) В ходе масочной ИВЛ ротовой воздуховод может потребоваться в трех случаях: o Двухсторонняя атрезия хоан. o Синдром Пьера-Робена. o Невозможность обеспечения свободной проходимости верхних дыхательных путей при правильной укладке ребенка. б) В реанимационном наборе должно быть два воздуховода: один для доношенных, другой - для недоношенных детей. При введении воздуховода он должен свободно помещаться над языком и доставать до задней стенки глотки; манжета при этом должна остаться на губах ребенка. 4) ИВЛ через эндотрахеальную трубку. а) Показания к интубации трахеи: - Подозрение на диафрагмальную грыжу - Аспирация околоплодных вод, потребовавшая санации трахеи - Неэффективность масочной ИВЛ в течение 1 минуты18 - Апноэ или неадекватное самостоятельное дыхание у ребенка с гестационным возрастом менее 28 недель. б) Перед интубацией трахеи: - проверьте исправность дыхательного мешка, - подключите его к источнику кислорода, - приготовьте ларингоскоп и эндотрахеальную трубку, - уложите ребенка на спину с валиком под плечами со слегка запрокинутой головой. в) Выполните интубацию трахеи. г) Убедившись в том, что экскурсия грудной клетки удовлетворительная, проведите начальный этап вентиляции, соблюдая при этом следующие требования: - частота дыхания - 40 в 1 минуту (10 вдохов за 15 секунд) при соотношении времени вдоха и выдоха 1:1, (время вдоха - 0.7 с), - концентрация кислорода в газовой смеси - 90-100%. - количество пальцев, участвующих в сжатии мешка - минимальное для обеспечения адекватной экскурсии грудной клетки, - если в процессе ИВЛ есть возможность контролировать давление в дыхательных путях с помощью манометра, следует первые 2-3 вдоха выполнить с максимальным давлением в конце вдоха (PIP) 30-40 см вод. ст., а при последующих поддерживать его в пределах 15-20 см. вод. ст. при здоровых легких и 20-40 см. вод.ст. - при аспирации мекония или РДС; положительное давление в конце выдоха (РЕЕР) следует поддерживать на уровне 2 см вод. ст., - при применении объемного респиратора дыхательный объем необходимо задать из расчета 6 мл/кг, - длительность начального этапа вентиляции - 15-30 секунд. 19 В. Дальнейшие действия. После начального этапа ИВЛ в течение 15-30 секунд (!) произведите оценку ЧСС как это показано в п. 2. Б. 1) При ЧСС выше 80 ударов в минуту - продолжите ИВЛ до восстановления адекватного самостоятельного дыхания, после чего оцените цвет кожных покровов (см. п. 2. В.) 2) При ЧСС менее 80 ударов в минуту - продолжая ИВЛ, проверьте ее адекватность и начните непрямой массаж сердца. 4. НЕПРЯМОЙ МАССАЖ СЕРДЦА А. Показания к непрямому массажу сердца. ЧСС ниже 80 ударов в минуту после начального этапа ИВЛ в течение 15-30 секунд. Б. Техника непрямого массажа сердца. Непрямой массаж сердца можно проводить одним из двух способов: 1) С помощью двух пальцев (указательного и среднего или среднего и безымянного) одной кисти. 2) С помощью больших пальцев обеих кистей, охватывая ими грудную клетку. В обоих случаях ребенок должен находиться на твердой поверхности и надавливания на грудину должны осуществляться на границе средней и нижней 1/3 (избегать давления на мечевидный отросток из-за опасности травмы левой доли печени!) с амплитудой 1,5-2,0 см и частотой 120 в минуту (2 сжатия в секунду). В. Частота ИВЛ во время проведения массажа сердца сохраняется 40 в минуту. При этом сжатия грудины осуществляются только в фазу выдоха при соотношении "вдох: сжатия грудины" = 1:3. В случае непрямого массажа сердца на фоне масочной ИВЛ обязательно введение желудочного зонда для декомпрессии.20 Г. Дальнейшие действия: 1) Проведите оценку частоты сердечных сокращений (ЧСС). Первая оценка ЧСС проводится через 30 секунд от начала непрямого массажа сердца. При этом его прекращают на 6 секунд и оценивают ЧСС как указано в п. 2.Б. В дальнейшем ребенку, который хорошо откликается на реанимационные мероприятия, определять ЧСС необходимо каждые 30 секунд, чтобы прекратить непрямой массаж сердца как только она установится на уровне выше 80 ударов в минуту. При необходимости длительной реанимации ЧСС можно определять и реже. 2) При ЧСС выше 80 ударов в минуту - прекратите непрямой массаж сердца и продолжите ИВЛ до восстановления адекватного самостоятельного дыхания. 2) При ЧСС ниже 80 ударов в минуту - продолжите непрямой массаж сердца на фоне ИВЛ (если ИВЛ проводилась через лицевую маску - выполните интубацию трахеи) и начните лекарственную терапию. 5. ЛЕКАРСТВЕННАЯ ТЕРАПИЯ А. Показания к лекарственной терапии: 1) ЧСС ниже 80 ударов в минуту после 30 секунд непрямого массажа сердца на фоне ИВЛ. 2) Сердцебиения отсутствуют. Б. Препараты, используемые при реанимации новорожденного в родильном зале: 1) Раствор адреналина в разведении 1:10 000. 2) Растворы для восполнения дефицита объема циркулирующей крови: - альбумин 5% - изотонический раствор натрия хлорида - раствор "Рингер- лактат". 3) 4% раствор натрия гидрокарбоната. В. Способы введения лекарств.21 1) Через катетер в пупочной вене. 2) Для катетеризации пупочной вены необходимо использовать пупочные катетеры размером 3.5-4 Fr или 5-6 Fr (отечественные N 6 или N 8) с одним отверстием на конце. б) Катетер в пупочную вену следует вводить всего на 1-2 см ниже уровня кожи до появления свободного тока крови. При глубоком введении катетера повышается риск повреждения сосудов печени гиперосмолярными растворами. в) Сразу после проведения реанимационных мероприятий катетер из пупочной вены целесообразно удалить. Лишь при невозможности проведения инфузионной терапии через периферические вены катетер в пупочной вене можно оставить, продвинув его на глубину, равную расстоянию от пупочного кольца до мечевидного отростка плюс 1 см. 2) Через эндотрахеальную трубку. а) Через эндотрахеальную трубку можно вводить только адреналин. Его вводят либо непосредственно в коннектор эндотрахеальной трубки, либо через катетер 5 Fr (N6), введенный в трубку, который затем промывают изотоническим раствором натрия хлорида (0.5 мл на 40 см длины катетера). б) После эндотрахеального введения адреналина необходимо продолжить ИВЛ для более равномерного распределения и всасывания препарата в легких. Г. Характеристика лекарственных препаратов, используемых при первичной реанимации новорожденных в родильном зале. 1) Адреналин. а) Показания: - ЧСС ниже 80 ударов в минуту после 30 секунд непрямого массажа 1. сердца на фоне ИВЛ. - Сердцебиения отсутствуют. В этом случае адреналин вводится безотлагательно, одновременно с началом ИВЛ и непрямого массажа сердца.22 б) Концентрация вводимого раствора - 1:10000. в) Подготовка шприца: 1 мл из ампулы с адреналином разведите в 10 мл физиологического раствора. Наберите в отдельный шприц 1 мл приготовленного раствора. г) Доза - 0.1 - 0.3 мл/кг приготовленного раствора. д) Способ введения - в вену пуповины или эндотрахеально. е) Скорость введения - струйно. ж) Действие: - увеличивает частоту и силу сердечных сокращений; - вызывает периферическую вазоконстрикцию, ведущую к увеличению артериального давления. з) Ожидаемый эффект: через 30 секунд от момента введения ЧСС должна достигнуть 100 ударов в минуту. и) Дальнейшие действия: - Если через 30 секунд ЧСС восстанавливается и превышает 80 ударов в минуту, другие медикаменты не вводите, непрямой массаж сердца прекратите, ИВЛ продолжайте до восстановления адекватного самостоятельного дыхания. - Если через 30 секунд ЧСС остается ниже 80 ударов в минуту, продолжайте непрямой массаж сердца и ИВЛ, на фоне которых выполните одно из перечисленных ниже мероприятий: - повторите введение адреналина (при необходимости это можно делать каждые 5 минут), - если есть признаки острой кровопотери или гиповолемии (см. пункт 2) – а) введите один из растворов для восполнения ОЦК. - при подтвержденном или предполагаемом декомпенсированном метаболическом ацидозе введите бикарбонат натрия 2) Растворы для восполнения ОЦК. а) Показания.23 Симптомы острой кровопотери или гиповолемии: - сохраняющаяся бледность, несмотря на адекватную оксигенацию, - слабый, нитевидный пульс, - симптом "бледного пятна" 3 секунды и более, - низкое артериальное давление (если применяется монитор АД), - отсутствие эффекта (или слабый эффект) от проводимых реанимационных мероприятий. б) Растворы: - 5% альбумин - Изотонический раствор натрия хлорида - Раствор Рингера в) Подготовка шприца: Наберите в шприц объемом 50 мл (или в 2 шприца объемом 20 мл) 40 мл одного из растворов для восполнения ОЦК. г) Доза - 10 мл/кг. д) Способ введения - в вену пуповины. е) Скорость введения - в течение 5-10 минут. ж) Действие: - восполнение дефицита ОЦК, - уменьшение метаболического ацидоза за счет улучшении тканевой перфузии. з) Ожидаемый эффект: Исчезновение бледности, нормализация пульса, повышение артериального давления. и) Дальнейшие действия. - При получении ожидаемого эффекта и повышении ЧСС более 80 в минуту другие медикаменты не вводите, прекратите непрямой массаж сердца и продолжайте ИВЛ до восстановления адекватного самостоятельного дыхания.24 - При сохраняющихся признаках гиповолемии повторите введение раствора для восполнения ОЦК в той же дозе. - Если сохраняется брадикардия ниже 80 ударов в минуту, продолжите ИВЛ, непрямой массаж сердца и введите бикарбонат натрия. 3) Гидрокарбонат натрия. а) Показания. - Подтвержденный декомпенсированный метаболический ацидоз (рН < 7.0, ВЕ > - 12 ). - Отсутствие эффекта от ИВЛ, непрямого массажа сердца, адреналина и восполнения ОЦК (предполагаемый тяжелый ацидоз, угнетающий сердечную деятельность и дыхание). б) Концентрация вводимого раствора - 4% (0.5 мэкв/мл). в) Подготовка шприца. Наберите в шприц 20 мл 4% раствора. г) Доза - 2 мэкв/кг или 4 мл/кг 4% раствора. д) Способ введения - в вену пуповины. е) Скорость введения - 1 мэкв/кг/мин (не быстрее, чем за 2 минуты). ж) Действие: - устранение метаболического ацидоза, - в определенной степени восполнение дефицита ОЦК. З) Ожидаемый эффект Сразу после введения препарата на фоне уменьшения метаболического ацидоза ЧСС должна достигнуть 100 ударов в минуту и более. и) Дальнейшие действия. - При повышении ЧСС более 80 в минуту другие медикаменты не вводите, прекратите непрямой массаж сердца и продолжайте ИВЛ до восстановления адекватного самостоятельного дыхания.25 - Если ЧСС остается ниже 80 ударов в минуту, продолжайте непрямой массаж сердца и ИВЛ, на фоне которых выполните одно из перечисленных ниже мероприятий: - повторите введение адреналина (при необходимости это можно делать каждые 5 минут), - при сохранении признаков гиповолемии, введите один из растворов для восполнения ОЦК. NB! * Применение гидрокарбоната натрия целесообразно при реанимации детей, пострадавших от длительной гипоксии. Его введение не оправдано при острой интранатальной гипоксии. * Вводить гидрокарбонат натрия можно только на фоне адекватной ИВЛ! * Для уменьшения риска внутрижелудочкового кровоизлияния вводите гидрокарбонат натрия только в рекомендуемой концентрации и с указанной скоростью. 6. ОКОНЧАНИЕ РЕАНИМАЦИОННЫХ МЕРОПРИЯТИЙ А. Реанимационные мероприятия в родильном зале прекращают, если в течение первых 20 минут после рождения на фоне проведения адекватных реанимационных мероприятий у ребенка не восстанавливается сердечная деятельность (сердцебиения отсутствуют). Б. Положительный эффект от реанимационных мероприятий (в течение первых 20 минут после рождения восстанавливаются адекватное дыхание, нормальные частота сердечных сокращений и цвет кожных покровов) служит основанием к прекращению ИВЛ и массажа сердца. Необходимо помнить что реанимация в родильном зале является лишь первым этапом оказания помощи детям, родившимся в асфиксии. Дальнейшее наблюдение и лечение проводят, по возможности, в отделении (палате) интенсивной терапии, куда ребенка переводят с соблюдением необходимых правил транспортировки сразу по окончании реанимационных мероприятий.26 (При неадекватном самостоятельном дыхании, шоке, судорогах и центральном цианозе транспортировку новорожденного в отделение (палату) интенсивной терапии осуществляют, не прекращая ИВЛ, начатую в родильном зале). В дальнейшем, комплексное лечение проводится по общим принципам интенсивной посиндромной терапии. В. По окончании реанимационных мероприятий необходимо заполнить "Карту реанимации новорожденного в родильном зале"