
- •3.6.4. Микрохирургия в лечении патологии сосудов конечностей
- •3.8.1. Предоперационная подготовка
- •3.8.2. Анестезия в различных областях сосудистой хирургии
- •3.9. Лабораторная диагностика нарушений гомеостаза у больных во время и после хирургических вмешательств
- •3.10.1. Общие принципы ведения больных
- •3.10.1.1. Стандарты послеоперационного мониторинга
- •3.10.1.2. Методы измерения основных гемодинамических параметров
- •3.10.2. Общие принципы ведения больных в раннем послеоперационном периоде
- •3.10.2.1. Пациенты первого уровня мониторинга
- •3.10.2.2. Пациенты второго
- •3.10.2.3. Контроль за состоянием свертывающей системы крови и профилактика тромботических осложнений
- •3.10.2.4. Профилактическое применение антибиотиков
- •3.10.3. Осложнения раннего послеоперационного периода
- •3.10.3.1. Острая недостаточность кровообращения
- •3.10.3.2. Регуляция производительности сердца
- •3.10.3.5. Синдром острого повреждения легких и острый респираторный дистресс-синдром
- •3.10.3.6. Синдром полиорганной недостаточности
3.10.3.2. Регуляция производительности сердца
Принципы коррекции низкой про- изводительности сердца у кардио- хирургических больных были сфор- мулированы J.Kirklin и N.Kouchou- kos в 1974 г. Предложенный подход основан на оценке основных детер- минант сердечного выброса: конт- рактильности, преднагрузки, пост- нагрузки и частоты сердечных со- кращений. Алгоритм содержит ряд допущений. Во-первых, адекват- ность преднагрузки желудочков сердца оценивается по величине давлений наполнения желудочков
423
Схема 3.2. МОДИФИЦИРОВАННЫЙ АЛГОРИТМ КОРРЕКЦИИ НИЗКОГО СЕРДЕЧ- НОГО ВЫБРОСА
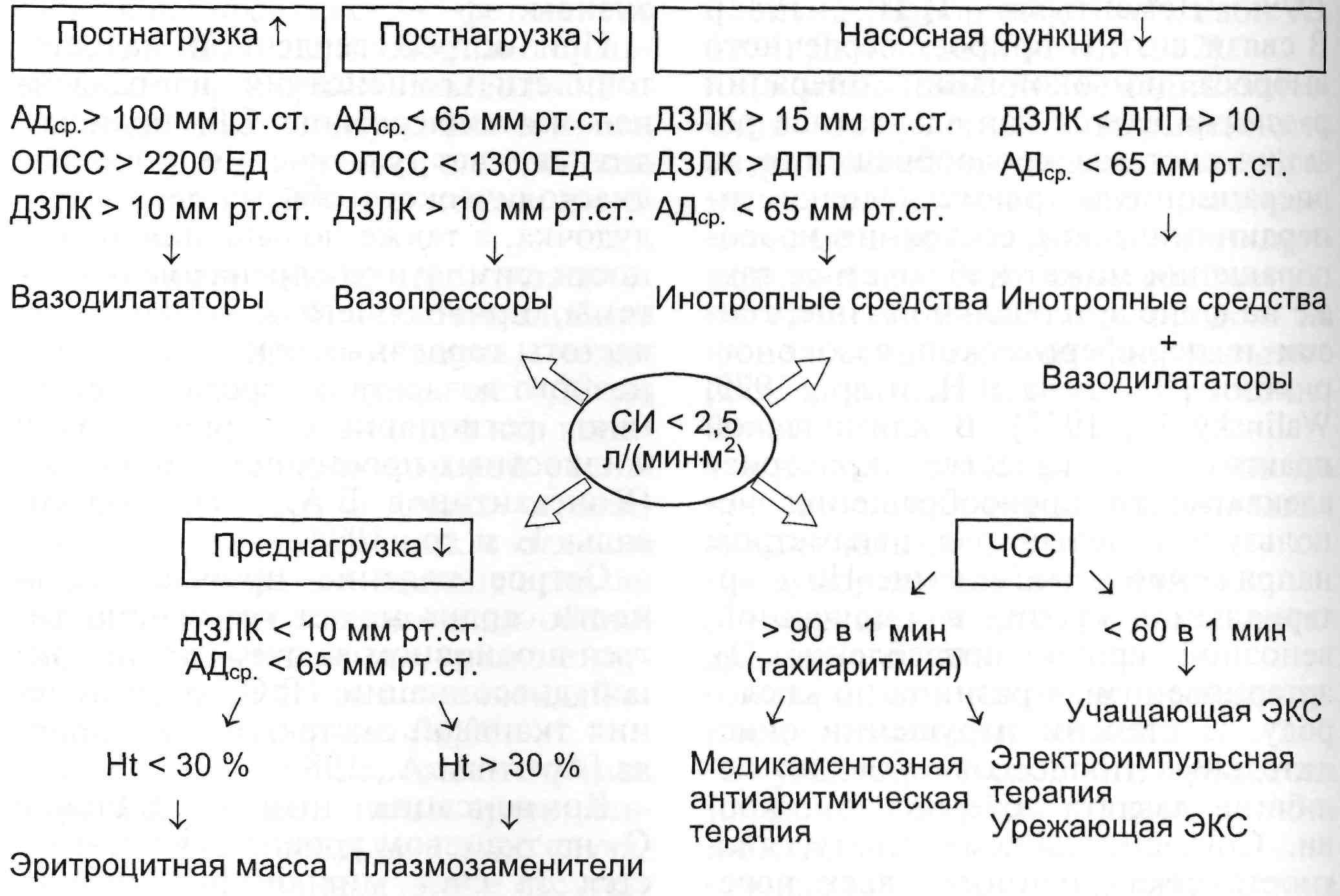
ном «насосная функция сердца», хотя для лечения подобных состоя- ний используют препараты, улуч- шающие контрактильность. В-тре- тьих, при оценке сопротивления изгнанию крови, т.е. постнагрузки, по величине среднего АД можно судить при отсутствии патологии аортального клапана. И наконец, алгоритмом можно пользоваться, исключив такие осложнения, как тампонада миокарда, падение про- изводительности сердца при сдав- лении полых вен или смещении средостения в результате пневмото- ракса и массивного гемо- или гид- роторакса, а также нарушений рит- ма сердца.
Модифицированный алгоритм коррекции низкого сердечного вы- броса представлен на схеме 3.2.
Падение СВ на фоне высоких значений давления наполнения же- лудочков сердца является показа- нием к назначению препаратов с
424
положительным инотропным эф- фектом. Подбор препарата и его дозы осуществляют индивидуально под контролем показателей гемоди- намики и кислородтранспортной функции. Более подробно совре- менные подходы к назначению препаратов этой группы изложены в разделе «Симпатомиметики».
В комплексной терапии сердеч- ной недостаточности также исполь- зуют диуретики и препараты, улуч- шающие метаболизм и энергетиче- ский потенциал миокарда (40 % раствор глюкозы с инсулином, фос- фокреатин, цитомак, альфа-токо- ферол). Низкая производительность сердца может наблюдаться в случа- ях изолированной или превалирую- щей правожелудочковой недоста- точности. При этом давление на- полнения правого желудочка серд- ца выше ДЗЛК. Лечение заключает- ся в назначении инотропных пре- паратов в сочетании с вазодилата- торами.
При снижении преднагрузки, ха- рактеризующемся падением СВ на фоне низких давлений наполнения желудочков сердца, показана инфу- зия плазмозаменителей, а если на- блюдаются низкие значения гема- токрита, — эритроцитной массы (см. раздел «Послеоперационные кровотечения»).
Для определения оптимального давления наполнения желудочков сердца целесообразно пользоваться пробой с нагрузкой объемом жидко- сти. Для этого в центральную вену в быстром темпе вводят раствор плаз- мозаменителя, регистрируя измене- ние СВ при увеличении ДЗЛК и ДПП на 1—2 мм рт.ст. Если во время проведения пробы СВ снижа- ется, инфузию жидкости прекраща- ют. На рис. 3.30 представлены вари- анты кривых функции левого желу- дочка сердца. При нормальном от- вете на пробу значения СИ достига- ют 2,5— 3,5 л/(мин • м2) после воз- растания ДЗЛК до 10—12 мм рт.ст. (кривая 1). У некоторых больных

Рис. 3.30. Алгоритм регуляции сердеч- ного выброса. Объяснение в тексте.
нормальная производительность сердца наблюдается при высоких давлениях наполнения, достигаю- щих 18—20 мм рт.ст. (кривая 2). Встречаются случаи, когда нормаль- ная производительность сердца на- блюдается при относительно невы- соких значениях показателей пред- нагрузки (кривая 3). У ряда пациен- тов при низких давлениях наполне- ния желудочков сердца инфузия не- больших объемов приводит к резко- му падению СИ, что свидетельству- ет о низких функциональных резер- вах миокарда и необходимости ино- тропной поддержки (кривая 4). В этих случаях возможно введение жидкости в медленном темпе под прикрытием симпатомиметиков.
Высокое сопротивление изгна- нию крови (постнагрузка) характе- ризуется повышением среднего АД и ОПСС. В этих случаях необходи- мо прежде всего исключить цент- рализацию кровообращения в резу- льтате гиповолемии, поэтому пер- воначально производят восполне- ние ОЦК до нормальных значений давлений наполнения желудочков сердца, после чего начинают инфу- зию вазодилататоров (см. раздел 3.9.2.4).
В ряде клинических ситуаций встречается относительная гипово- лемия или сосудистая недостаточ- ность. При этом для нормализации АД и СИ применяют препараты с вазопрессорным эффектом.
425
Падение производительности сер- дца может развиваться на фоне бра- диаритмий (синусовая, узловая бра- дикардия, атриовентрикулярная
блокада II—III степени), а также та- хиаритмий. Коррекцию этих нару- шений осуществляют с помощью электрокардиостимуляции, электро- импульсной терапии или медика- ментозной терапии.
Симпатомиметики. J.Wilson и со- авт. (1999), опираясь на результаты контролируемого рандомизирован- ного исследования, пришли к за- ключению, что периоперационное применение инотропной поддерж- ки и регуляция жидкостного балан- са под контролем инвазивного мо- ниторинга значительно снижают число осложнений, летальность и сроки пребывания в стационаре бо- льных. При операциях на сердце и магистральных сосудах частота ис- пользования симпатомиметиков до- стигает 50 %. Основные гемодина- мические эффекты наиболее часто используемых симпатомиметиков представлены в табл. 3.3.
Таблица 3.3. Гемодинамические эф- фекты терапевтических доз симпато- миметиков

Основными показаниями к ис- пользованию симпатомиметиков являются сердечная, сосудистая недостаточность или их сочетание. В связи с этим при выборе препа- рата и подборе его оптимальной дозы учитывают особенности их влияния на гемодинамику и кисло- родтранспортную функцию паци- ентов. Гемодинамические эффекты
симпатомиметиков определяются их дозой и индивидуальной чувст- вительностью больного к препа- рату.
Известно, что наиболее выражен- ным хронотропным эффектом об- ладает изопротеренол, поэтому он является препаратом выбора у бо- льных с брадикардией и нарушени- ями проводимости сердца. Прове- денные нами исследования показа- ли, что изопротеренол снижает со- противление большого и малого круга кровообращения и увеличи- вает показатели оксигенации арте- риальной крови. Допамин при ис- пользовании его в дозах свыше 5 мкг/(кг • мин) вызывал статисти- чески значимое повышение сопро- тивления сосудов малого круга кро- вообращения и фракции внутриле- гочного шунтирования. Эти эффек- ты не характерны для добутамина, поэтому ему следует отдавать пред- почтение у больных с легочной ги- пертензией и нарушениями оксиге- нирующей функции легких. У па- циентов, имеющих сочетание сер- дечной недостаточности с наруше- нием функции почек, оправдано применение средних доз добутами- на и небольших [до 2 мк/(кг • мин)] доз допамина.
В ряде клинических ситуаций на- блюдаются признаки высокой пост- нагрузки сердца в сочетании с на- рушением его инотропной функ- ции. В подобных случаях сочетают введение инотропных средств (до- бутамин, допамин) с вазодилатато- рами (нитропруссид натрия, адалат, исрадипин).
Адреналин считается препаратом выбора при анафилактических ре- акциях, которые могут возникать во время операции или в послеопера- ционном периоде. Кроме того, в ряде случаев, когда высокие дозы добутамина или допамина не при- водят к стабилизации гемоди- намики, улучшить ситуацию уда- ется путем подключения 300— 500 нг/(кг • мин) адреналина.
426
В
учебниках по сердечно-сосуди-
стой
хурургии, издаваемых 20 лет
назад,
звучал прямой запрет на ис-
пользование
норадреналина [Кон-
стантинов
Б.А., 1981]. В настоящее
время
благодаря усовершенствова-
нию методов
диагностики стало
возможным
диагностировать изоли-
рованную
сосудистую недостаточ-
ность, в
результате чего норадрена-
лин
был «реабилитирован» и нашел
свое
место в послеоперационной
интенсивной
терапии у данной ка-
тегории больных.
Изолированная
сосудистая недостаточность
в по-
слеоперационном периоде
может
наблюдаться при выраженной
ги-
пертермии, интоксикации после
ре-
васкуляризации нижних конечно-
стей
на фоне выраженных доопера-
ционных
трофических нарушений,
при сепсисе
и синдроме полиорган-
ной недостаточности.
В этих случа-
ях удается добиться
улучшения ге-
модинамики на фоне
введения
50—500
нг/(кг-мин) норадреналина.
Препарат
также может применяться
в сочетании
с инотропными средст-
вами при
комбинации сердечной и
сосудистой
недостаточности.
В течение последнего десятиле- тия существенно изменилась такти- ка назначения симпатомиметиков при интенсивной терапии. Это по- ложение иллюстрирует табл. 3.4. Проведенный нами сравнительный анализ частоты использования раз- личных симпатомиметиков в 1992 и 2001 гг. показал, что сейчас значи- тельно сократилась частота исполь- зования монотерапии допамином и добутамином. Чаще всего данные препараты применяют в небольших [до 5 мкг/(кг-мин)] или средних [5—10 мкг/(кг-мин)] дозах. Наблю- давшееся 10 лет назад применение этих препаратов в высоких дозах [10—20 мкг/кг-мин)] встречается крайне редко. В частности, высокие дозы допамина используют в 4 раза реже, а у 90 % пациентов применя- ют небольшие и средние дозы пре- парата.
Таблица 3.4. Частота использования различных доз допамина (в процен- тах) в раннем периоде после операций на сердце и магистральных сосудах

Аналогичная тенденция верна и для добутамина (табл. 3.5). Помимо того что данный препарат стал ли- дировать по частоте применения, высокие его дозы применяют лишь у 2 % больных, получающих симпа- томиметики.
Таблица 3.5. Частота использования различных доз добутамина (в процен- тах) в раннем периоде после операций на сердце и магистральных сосудах

Полученные данные объясняют- ся более активным использованием комбинации различных симпатоми- метиков, позволяющей оптимизи- ровать интенсивную терапию за счет дифференцированного учета присущих каждому из них эффек- тов. Известно, например, что как у допамина, так и у добутамина при высоких дозах инфузии превалиру- ет вазопрессорный альфа-эффект. В связи с этим их целесообразно применять в умеренных дозах, обеспечивая вазопрессорный эф- фект за счет параллельной инфузии норадреналина.
В последние годы в отделении послеоперационной интенсивной терапии кардиохирургического кор- пуса РНЦХ РАМН наблюдается
427
следующая статистика: монотера- пия добутамином осуществляется у 35 %, допамином — у 6 %, норадре- налином — у 15 %, адреналином — у 8 % пациентов. У остальных боль- ных применяют рационально подо- бранную комбинацию различных препаратов. Во всех случаях подбор симпатомиметика при выраженной недостаточности кровообраще-
ния — кропотливая работа, кото- рую осуществляют под контролем инвазивного мониторинга с учетом индивидуальной реакции пациента на вводимые препараты.
Сердечные гликозиды. Обладая положительным инотропным и от- рицательным хронотропным эф- фектом, сердечные гликозиды не увеличивают потребление миокар- дом кислорода [Константинов Б.А., 1981]. Обычно препараты этой группы неэффективны при выра- женной ОНК, в частности при кар- диогенном шоке. Спорным остает- ся также вопрос об их назначении в острой стадии инфаркта миокарда. Вместе с тем сердечные гликозиды остаются препаратами выбора у бо- льных с застойной сердечной недо- статочностью.
Сердечные гликозиды назначают больным с распространенным кар- диосклерозом, пациентам, которым выполняют коррекцию клапанных пороков сердца или вентрикулото- мию, при мерцательной аритмии с целью урежения частоты пульса и восстановления синусового ритма.
Противопоказаниями к назначе- нию сердечных гликозидов являют- ся атриовентрикулярная блокада II—III степени, слабость синусово- го узла, узловой ритм, синоаурику- лярная блокада.
В нашей практике мы применяем сердечные гликозиды у больных с нарушениями проводимости сердца на фоне проведения ЭКС через миокардиальные электроды. Чаще применяют внутривенную форму дигоксина, поскольку он выводится почками и является таким образом
более управляемым препаратом. Его средние суточные дозы состав- ляют 0,12—0,4 мг/м2.
Инфузионно-трансфузионная те- рапия. Принципы инфузионно- трансфузионной терапии. Жидкост- ные пространства организма. Об- щее содержание воды в организме составляет около 60 %, при этом она распределяется в различных жидкостных пространствах. Во внутриклеточном пространстве на- ходится 2/3 воды и во внеклеточ- ном - 1/3 [Lewis R.T., 1980].
Внеклеточное пространство со- стоит из интерстициального и внут- рисосудистого секторов. Обычно 75 % внеклеточной жидкости нахо- дится в интерстиции и 25 % — в со- судистом русле. Имеются значите- льные различия в электролитном составе внутриклеточного и внекле- точного жидкостного пространства. В клетках преобладает содержание ионов калия, а во внеклеточном пространстве — ионов натрия и хлора. Для поддержания электро- литного градиента необходимо функционирование натрий-калие- вого насоса.
В норме мембрана клетки обла- дает относительной проницаемо- стью для ионов электролитов, но она свободно проницаема для воды. Например, снижение кон- центрации натрия и осмолярности во внеклеточном пространстве по- сле инфузии 5 % раствора глюко- зы сопровождается перемещением воды в клетку, что может привести к уравниванию осмотического дав- ления в этих жидкостных секторах. И наоборот, увеличение концент- рации натрия и осмолярности во внеклеточном пространстве, на- пример в результате инфузии ги- пертонического раствора на- трия, сопровождается перемещени- ем воды из внутриклеточного во внеклеточное пространство. Инфу- зия изотонических растворов элек- тролитов не изменяет осмолярно- сти внеклеточного пространства и
428
тем самым не приводит к переме- щению воды.
Перемещение воды между двумя компонентами внесосудистого про- странства определяется прежде все- го разностью концентрации белка. Коллоидно-осмотическое давление является основным фактором, бла- годаря которому эндотелий непро- ницаем для белков плазмы. При на- рушениях белкового обмена в резу- льтате осмотического дисбаланса вода переходит из интерстициаль- ного пространства в кровяное рус- ло. Молекулы кристаллоидов не со- здают градиента давления, посколь- ку они свободно проходят через мембрану капилляра. В норме 60 % КОД обеспечивается за счет раз- личных белков (из них 75 % — за счет альбумина, остальное — за счет глобулинов и фибриногена). 40 % КОД поддерживается за счет концентрации катионов. У пациен- тов отделения интенсивной тера- пии нормальный КОД составляет от 18 до 20 мм рт.ст. [Rackow E.C. et al, 1977].
Показания к инфузионно-транс- фузионной терапии:
абсолютный дефицит объема циркулирующей крови (абсолютная гиповолемия при кровотечении, недовосполненной кровопотере во время и после операции; потеря жидкости и электролитов при по- лиурии и через желудочно-кишеч- ный тракт, гипертермии);
относительная гиповолемия (вазодилатация, анафилактический и септический шок, феномен депо- нирования крови и жидкости);
сердечная недостаточность в комплексной терапии при необхо- димости увеличения насосной фун- кции сердца через механизм Фран- ка—Старлинга;
парентеральное питание;
коррекция кислотно-щелочного и электролитного баланса, регуля- ция онкотического давления крови.
Препараты крови. Цельная донор- ская кровь, эритроцитная масса. От-
рицательные последствия трансфу- зии донорской крови хорошо изве- стны [Константинов Б.А. и др., 2000], поэтому показания к ее ис- пользованию в хирургии стараются максимально сузить.
Большинство авторов сходятся во мнении, что у больных, перенес- ших операцию на сосудах, оптима- льный гематокрит составляет 30— 35 %. По нашему мнению, этот по- казатель следует определять инди- видуально с учетом величины арте- риального транспорта кислорода и основной его детерминанты — сер- дечного индекса. Согласно прове- денным исследованиям, у опериро- ванных больных снижение гемо- глобина на 1 г% должно сопро- вождаться возрастанием СИ на 400 мл/(мин • м2]). В противном случае наблюдаются признаки неа- декватной тканевой оксигенации, что требует трансфузии эритроцит- ной массы или инотропной поддер- жки с последующей гемотрансфу- зией, которая не может быть вы- полнена в срочном порядке. Таким образом, показания к переливанию цельной крови или эритроцитной массы определяют индивидуально. У большинства больных гемотранс- фузия показана при снижении Ht < < 30 %. У больных с низким кар- диореспираторным резервом опти- мальный гематокрит определяют с учетом артериального транспорта кислорода и состояния тканевой оксигенации.
При интенсивной терапии у опе- рированных больных широко испо- льзуют кровесберегающие техноло- гии. Для этого производят предопе- рационную заготовку аутокрови и аутоплазмы в предоперационном периоде, забор и аутотрансфузию крови во время операции и в ран- нем послеоперационном периоде. При операциях, протекающих с планируемой массивной кровопоте- рей, применяют селл-сейвер (cell- saver) — сепаратор клеток кро- ви, предназначенный для сбора и
429
трансфузии аутоэритроцитов. Ап- парат транспортируют вместе с па- циентом в отделение интенсивной терапии и используют при про- должающейся послеоперационной кровопотере. У больных, опериро- ванных в условиях ИК, дренажи присоединяют к кардиотомному ре- зервуару. При значительной крово- потере в течение первых 8 ч со- бранную в нем кровь после отмыва- ния жидкой части используют для гемотрансфузии. Поскольку при кровотечении происходят травми- рование и разрушение части эрит- роцитов, трансфузия цельной кро- ви, излившейся по дренажам, мо- жет сопровождаться массивным внутрисосудистым гемолизом.
Нашивная донорская плазма — продукт обработки крови, поэтому она содержит в готовом виде мно- гие ценные вещества, однако ей присущи и отрицательные свойства крови: цитратная токсичность, аци- доз, гиперкалиемия и др. При ин- фузии нативной плазмы крови име- ется риск таких осложнений, как заражение вирусным гепатитом, ВИЧ-инфекция; высока также ве- роятность анафилактических реак- ций. Наличие в ней чужеродных лейкоцитов, когда не используются лейкоцитарные фильтры, может вызвать реакцию системного воспа- лительного ответа, особенно при введении больших объемов, поэто- му ее использование у больных с небольшой кровопотерей следует ограничить, заменив растворами кристаллоидных и синтетических коллоидных растворов. Примене- ние нативной плазмы оправдано при острой гипо- и диспротеине- мии и отсутствии синтетических коллоидных растворов и растворов альбумина.
Свежезамороженная плазма в от- личие от нативной содержит факто- ры свертывания: весь комплекс ста- бильных факторов гемостаза, фиб- ринолиза, системы комплемента и пропердина, разномолекулярные
белковые комплексы, обеспечиваю- щие онкотическое давление, анти- тела, а также иммунологическую составляющую крови. В этой связи среди компонентов крови по объ- ему применения в клинике этот препарат занимает первое место [Константинов Б.А. и др., 2000]. Показаниями к применению свеже- замороженной плазмы являются подготовка больных с дефицитом факторов свертывания, острый ДВС-синдром, послеоперационные кровотечения, связанные с дефици- том факторов свертывания.
Криопреципитат — концентриро- ванная смесь плазменных факторов свертывания крови, полученная из свежезамороженной плазмы.
Основными показаниями к исполь- зованию криопреципитата являют- ся дефицит факторов свертывания и послеоперационные кровотече- ния.
Кристаллоидные растворы. Наи- более часто в практике интенсив- ной терапии используют изотони- ческие растворы хлорида натрия и лактата Рингера. Их способность к увеличению ОЦК идентична. Они легко проходят через сосудистую мембрану и равномерно распреде- ляются во внеклеточном простран- стве. Исследования, проведенные у пациентов, находящихся в критиче- ском состоянии, показали, что че- рез 1—2 ч после инфузии в сосуди- стом русле остается менее 20 % вве- денного объема кристаллоидов [Lamke L.O. et al., 1976].
Несмотря на то что оба раствора имеют низкий рН, для нейтрализа- ции ацидоза обычно требуется вве- дение небольших объемов щелоч- ных растворов. Лактат натрия, со- держащийся в растворе лактата Рингера, не является кислотой, и он метаболизируется в печени, пре- вращаясь в бикарбонат, который оказывает умеренный ощелачиваю- щий эффект.
Растворы кристаллоидов неток- сичны, их введение не приводит к
430
анафилактоидным реакциям. При восполнении значительного дефи- цита О ЦК только растворами крис- таллоидов, когда вводят большие их объемы, неизбежно возникновение интерстициального отека, прежде всего отека легких. Кроме того, не- обходимо учитывать, что для вос- полнения дефицита ОЦК раствора- ми кристаллоидов объем инфузии должен в 3—4 раза превышать объ- ем кровопотери, поскольку они равномерно распределяются во всех жидкостных пространствах орга- низма.
Гипертонический раствор хлорида натрия. В результате инфузии ги- пертонического раствора NaCl при- рост объема внеклеточного про- странства существенно превышает объем введенного раствора, что обусловлено перемещением воды из внутриклеточного пространства. Положительный гемодинамический эффект гипертонического раствора натрия объясняется не только уве- личением ОЦК. Есть данные о том, что он обладает положительным инотропным эффектом и снижает ОПСС и сопротивление легочных сосудов за счет расширения прека- пилляров [Wildenthal К. et al., 1969]. Его положительный терапевтиче- ский эффект объясняют также по- вышением венозного тонуса, кото- рое обусловлено вагусным рефлек- сом, запускаемым при попадании гипертонического раствора в сосу- ды малого круга кровообращения [Gazitua et al., 1971]. Следует, одна- ко, учитывать, что введение гипер- тонического раствора натрия может приводить к гиперосмолярности, гипернатриемии, гиперхлоремиче- скому ацидозу и гипокалиемии. В результате дегидратации головного мозга могут возникать такие клини- ческие симптомы, как дезориента- ция, оглушенность, судороги. У бо- льных с низкими резервами произ- водительности сердца может разви- ться отек легких. В связи с этим не- контролируемое введение гиперто-
нического раствора натрия хлорида недопустимо. Данный препарат можно вводить, пока сывороточная концентрация натрия не превышает 150 ммоль/л, а осмолярность сыво- ротки крови — 350 мосмоль/л.
Коллоидные растворы. Альбумин является основным белком, кото- рый образуется в печени и состав- ляет около 50 % ее синтетической функции. Альбумин занимает поч- ти 50 % от общего состава белков плазмы и обеспечивает от 2/3 до 2/4 КОД плазмы.
Увеличение КОД и объема цир- кулирующей крови в результате ин- фузии раствора альбумина зависит от его концентрации. Выпускают 2,5 %, 5 %, 10 %, 20 % и 25 % рас- творы альбумина. В 1 л 5 % раство- ра содержится 50 г альбумина, что создает КОД, составляющий 20 мм рт.ст. Выпускается также 25 % рас- твор, содержащий 12,5 г альбумина в 50 мл раствора, что создает КОД, составляющий около 100 мм рт.ст. Инфузия альбумина приводит к эф- фективному восполнению дефици- та ОЦК и стабилизации гемодина- мики. Инфузия 500 мл 5 % раствора альбумина увеличивает ОЦК на 450—600 мл [Lamke L.O. et al., 1976]. При нормальной капилляр- ной проницаемости через 2 ч в со- судистом русле остается 90 % вве- денного раствора альбумина. При острой гиповолемии предпочтение отдают 5 % раствору альбумина, а 25 % раствор обычно используют у больных с сочетанием гиповолемии и повышенного объема внеклеточ- ной жидкости.
Длительность гемодинамического эффекта, обусловленного инфузией раствора альбумина, различна при разных патологических состояниях. В некоторых случаях наблюдаются значительный переход альбумина в интерстициальный сектор и его на- копление в коже или интерстициа- льном пространстве легких.
Частота анафилактических реак- ций, связанных с инфузией альбу-
431
мина, составляет примерно 0,11 % [Ring J. et al., 1977]. Риск зараже- ния гепатитом отсутствует, поско- льку во время приготовления рас- твора его держат при температуре 60 °С в течение 10 ч. Отсутствует также риск передачи ВИЧ-инфек- ции. Есть указания на то, что при введении больших объемов раство- ров альбумина может понижаться сывороточная концентрация иони- зированного кальция, что приводит к отрицательному инотропному эф- фекту.
Альбумин обладает некоторыми уникальными эффектами, отличаю- щими его от синтетических коллои- дов и кристаллоидов: способностью регулировать содержание во вне- клеточном пространстве различных веществ, таких как железо и били- рубин, блокировать свободные ра- дикалы, что сопровождается подав- лением перекисного окисления липидов, связывать различные токсичные вещества, образующиеся при воспалительном процессе, вли- ять на проницаемость микрососу- дов для молекул других белков. Восполнение уровня альбумина со- провождается нормализацией про- ницаемости эндотелия. Благода- ря вышеперечисленным свойствам альбумина многие врачи отдают ему предпочтение перед другими плазмозамещающими растворами. Существенным фактором, ограни- чивающим широкое применение растворов альбумина, является их высокая стоимость.
Декстраны представляют собой смесь полимеров глюкозы различ- ной величины и молекулярной мас- сы. Чаще всего в клинической практике используют декстран-70 (макродекс, полиглюкин) и декст- ран-40 (реомакродекс или реопо- лиглюкин).
Инфузия декстрана приводит к увеличению объема плазмы. Длите- льность и степень этого увеличения определяются общим объемом ин- фузии, скоростью инфузии, моле-
кулярной массой и клиренсом пре- парата из плазмы. Мелкие молеку- лы декстрана очень быстро филь- труются почками, приводя к уме- ренному диуретическому эффекту, или проходят через эндотелий в ин- терстициальное пространство, от- куда в последующем возвращаются в кровоток по лимфатическим пу- тям. Крупные молекулы декстрана недолго хранятся в гепатоцитах, клетках почечных канальцев и ретикулоэндотелиальной системы. Они не обладают токсическим эф- фектом и постепенно метаболизи- руются в углекислоту и воду.
Инфузия декстрана-70 сопровож- дается более продолжительным эф- фектом, чем декстана-40. Через 3 ч в плазме остается 70 % введенного декстрана-70, а через 24 ч — 30 % [Thompson W.L. et al., 1975]. После введения 1 л декстрана-70 больным в раннем послеоперационном пери- оде в среднем объем плазмы увели- чивается на 790 мл. Это сравнимо с эффектом от введения аналогично- го объема 6 % гидроксиэтилкрахма- ла и больше, прироста ОЦК в резу- льтате введения аналогичного объе- ма 5 % альбумина.
У декстрана-40 онкотическое давление выше, чем у 6 % декстра- на-70, однако вследствие его очень быстрого выведения почками уве- личение объема плазмы непродол- жительно. У пациентов с нормаль- ной функцией почек уже через 6 ч 60 % декстрана-40 выводится с мо- чой [Arturson G. et al., 1964]. У па- циентов, находящихся в критиче- ских состояниях, помимо увеличе- ния объема плазмы, наблюдается улучшение микроциркуляции. Оба препарата снижают вязкость крови и, таким образом, за счет улучше- ния периферического кровотока приводят к улучшению тканевой оксигенации. У пациентов с нару- шенной микроциркуляцией и рео- логией крови эти эффекты декстра- на-40 имеют большое значение и используются для профилактики
432
тромботических осложнений в ран- нем послеоперационном периоде.
Значительный объем декстрана- 40 фильтруется в почках и поступа- ет в почечные канальцы. Это суще- ственно повышает вязкость мочи. В связи с тем что канальцевая реаб- сорбция воды при этом не прекра- щается, декстран может приводить к необратимой закупорке почечных канальцев и острой почечной недо- статочности [Mailloux L. et al., 1967]. Вероятность повреждения почек повышается при нарушении их функции или обезвоживании ор- ганизма, поэтому следует избегать введения декстрана-40 больным с почечной недостаточностью.
Декстран-70 реже вызывает раз- витие острой почечной недостаточ- ности, возможно, потому, что зна- чительно меньшая часть его моле- кул фильтруется гломерулами почек [Feest T.G. et al., 1976].
Частота анафилактоидных реак- ций на декстраны составляет около 0,032 % [Ring J. et al., 1977]. Тяже- лые реакции возникают приблизи- тельно в 0,008 % случаев; обычно они развиваются в течение 5 мин после начала инфузии декстрана.
К побочным эффектам декстра- нов относят также снижение факто- ров свертывания за счет гемодилю- ции, покрытия внутренней стенки сосудов и клеточных элементов, а также нарушения образования фиб- ринового сгустка. Декстран-40 при- водит к нарушениям свертывающей системы крови в большей степени, чем декстран-70. В целях снижения риска кровотечений объем инфузи- руемого декстрана должен быть ограничен до 20 или 1,5 г/(кг • сут) [Alik M. et al., 1967]. Нельзя забы- вать, что геморрагические осложне- ния могут возникать у пациентов с предрасположенностью к ним, на- пример с тромбоцитопенией. Паци- ентами высокого риска считают бо- льных с почечной недостаточно- стью, поскольку у них возможны сочетание уремической дисфунк-
ции тромбоцитов и значительное увеличение периода полувыведения декстрана.
Растворы гидроксиэтилкрахмала. В клинической практике использу- ют 6 % и 10 % растворы гидрокси- этилкрахмала (ГЭК) в изотониче- ском растворе натрия хлорида. Наиболее часто применяют следую- щие формы растворов ГЭК: гемохес (B.Braun), HAES-стерил, плазма стерил (Фрезениус), инфукол (Зе- рум-Верк) и др. Фармакокинетика их сложна вследствие неоднородно- сти молекулярной массы и различ- ной степени гидроксиэтилирования вещества, содержащегося в рас- творе. Молекулы с мол.м. менее 50 000 Да очень быстро экскретиру- ются почками и распределяются в различных тканях организма. Мо- лекулы с большей массой могут также попадать в различные ткани организма, а также захватываться клетками ретикулоэндотелиальной системы или разрушаться амилазой крови с последующим выведением с мочой или желчью. У нормальных индивидуумов 46 % из 500 мл вве- денного 6 % раствора ГЭК выво- дится с мочой в течение 2 сут, а остальные 54 % — в течение 6 сут [Yacobi A. et al., 1982]. Ткани с от- носительно высокой активностью макрофагов, например печень и се- лезенка, захватывают небольшое количество гидроксиэтилкрахмала и задерживают его на довольно длительный период времени. Нали- чие молекул ГЭК в клетках ретику- лоэндотелиальной системы не угне- тает их функцию [Shatney C.H., 1984]. Несмотря на то что его моле- кулы попадают также в клетки эпи- телия почечных канальцев, появля- ющиеся морфологические измене- ния не сопровождаются функцио- нальными нарушениями [Shat- ney С.Н. et al., 1984].
ГЭК является очень эффектив- ным плазмозамещающим препара- том. Прирост объема плазмы зна- чительно больше объема инфузиру-
433
емого раствора. Через 24 ч после введения 1000 мл препарата объем плазмы в среднем превышает ис- ходный на 285 мл, причем эф- фективность гидроксиэтилкрахмала сравнима с альбумином или даже выше, что объясняется более высо- ким КОД 6 % раствора ГЭК.
Объем вводимого раствора ГЭК обычно подбирают индивидуально. Обычно для ликвидации гиповоле- мии достаточно введения 500—1000 мл, однако у больных с продолжаю- щимся кровотечением или септиче- ским шоком для стабилизации ге- модинамики могут потребоваться значительно большие объемы. Не- смотря на высокие вводимые объ- емы, препарат не оказывает отри- цательного влияния на функцию почек, печени или легких. Изуче- ние влияния раствора ГЭК на свер- тывающую систему крови в услови- ях клиники свидетельствует об от- сутствии значительных коагулоло- гических изменений, а имеющиеся сдвиги в состоянии свертывающей системы крови объясняются эф- фектом гемодилюции. Несмотря на это, не рекомендуется превышать дозу 20 мл/(кг • сут). Частота ана- филактоидных реакций на ГЭК не- высока. Сообщается о 14 реакциях на 16 405 инфузий, что составляет 0,085 % [Ring J. et al., 1977].
После введения ГЭК нередко по- вышается уровень сывороточной амилазы. Гиперамилаземия может привести к ошибочной постановке диагноза панкреатита. Вместе с тем данных об отрицательном влиянии препарата на поджелудочную желе- зу нет. При подозрении на наличие панкреатита у больных, получав- ших гидроксиэтилкрахмал, реко- мендуют ориентироваться на сыво- роточную концентрацию липазы или динамику уровня амилазы [Mishler J.M. et al., 1977].
Препараты желатина. В послед- ние годы разработаны новые препа- раты из желатина; одной из раз- новидностей модифицированного
жидкого желатина является гелофу- зин (B-Braun). Отечественный ана- лог — модежель.
Гелофузин — 4 % раствор жела- тина (модифицированный жидкий желатин) в растворе хлорида на- трия. Желатин получают из колла- геновой ткани (хрящей) крупного рогатого скота методом термиче- ской деградации, гидролиза и сук- цинирования. Это плазмозамещаю- щий раствор с периодом полувыве- дения около 9 ч, имеющий сред- нюю мол.м. около 30 000 Да, колло- идно-осмотическое давление (КОД) 453 мм вод.ст., или 33,3 мм рт.ст., и осмолярность 274 мосм/л.
В проспективном рандомизиро- ванном исследовании [Beards S.C. et al., 1994] сравнивали инфузию 500 мл гелофузина и гидроксиэтил- крахмала Hespan, которые вводили в течение 10 мин пациентам с гипо- волемическим шоком. Положитель- ный гемодинамический эффект, за- ключавшийся в возрастании произ- водительности сердца и артериаль- ного транспорта кислорода при не- котором снижении концентрации гемоглобина, отмечен в обеих груп- пах. Авторами не получено стати- стически достоверных различий между гемодинамическими реакци- ями на введение сравниваемых пре- паратов.
Согласно данным Марютина и соавт. (1997), у пациентов с продол- жающейся кровопотерей, получав- ших гелофузин, полиглюкин или гидроксиэтилкрахмал, наибольший волемический эффект наблюдался при использовании гидроксиэтил- крахмала, однако при анализе по- казателей гемостаза и количества геморрагических рецидивов выяв- лено несомненное преимущество гелофузина. Раствор модифициро- ванного жидкого желатина не влия- ет на свертывающую систему кро- ви, даже если объем инфузий пре- вышает 4 л за 24 ч [Edwards J.D. et al., 1987]. Есть указания на особые его преимущества при исходной ги-
434
покоагуляции и/или тромбоцитопе- нии, а также в ситуациях с высоким риском развития ДВС-синдрома [Марютин и др., 1998]. Считается, что гелофузин при инфузионной терапии гиповолемических состоя- ний различного генеза у больных хирургического профиля оказывает стойкий волемический и гемодина- мический эффект, устраняет мик- роциркуляторные нарушения и улучшает газотранспортную функ- цию крови [Beards S.C. et al., 1994].
Особого внимания заслуживает преимущество препаратов желати- на по сравнению с другими синте- тическими коллоидами у больных с почечной недостаточностью. В ра- боте H.Kohler (1979) показано, что при снижении уровня клубочковой фильтрации с 90 до 0,5 мл/мин пе- риод полувыведения препаратов желатина увеличивается менее чем в 2 раза, гидроксиэтилкрахмала — в 2,5 раза, а декстрана-40 — в 7,5 раза. Более того, имеются ука- зания на то, что у больных с ану- рией усиление элиминации ГЭК в печени может приводить к разви- тию портальной гипертензии и ас- цита.
Поскольку концентрация натрия в растворе гелофузина составляет 154 ммоль/л, нельзя забывать о воз- можности избыточного накопления этого электролита в организме па- циентов с почечной недостаточно- стью.
Частота анафилактических реак- ций на препараты модифицирован- ного жидкого желатина составляет от 1 на 6000 до 1 на 13 000 случаев. Такие реакции являются результа- том выброса большого количества вазоактивных субстанций и чаще наблюдаются у лиц, предрасполо- женных к аллергии [Ring J. et al., 1977].
Имеются публикации о возмож- ном негативном влиянии раство- ров, в основе которых лежит жела- тин, на систему иммунитета [Sale- usky, 1995; Brodin В., 1984].
В настоящее время практически все исследователи сходятся во мне- нии, что идеального плазмозамени- теля не существует. В связи с этим при их назначении учитывают ин- дивидуальные особенности пациен- та, специфику проводимых тера- певтических процедур и свойства, присущие каждому из плазмозаме- нителей.
Основные принципы инфузион- но-трансфузионной тактики заклю- чаются в сокращении перелива- ния продуктов донорской крови, при применении кровосберегаю- щих технологий, комбинированном назначении коллоидных и кристал- лоидных препаратов.
Послеоперационное кровотечение. Оценка кровопотери по дренажам не всегда позволяет полностью контролировать ее объем. Часть крови может задерживаться в поло- стях организма, а проходимость дренажей — нарушаться в результа- те образования в них сгустков кро- ви, сдавления или перегиба. В свя- зи с этим у больных, оперирован- ных на органах грудной клетки, в первые часы послеоперационного периода контролируют показатели гематокрита и свертывающей сис- темы крови, показатели гемодина- мики и газового состава артериаль- ной крови. Обязательно выполняют рентгенографию органов грудной клетки, а при подозрении на скоп- ление жидкости в области средосте- ния и перикарда — трансторакаль- ную эхокардиографию.
Значимой считается потеря по дренажам более 70 мл/м2 геморра- гической жидкости с гематокритом, близким по значению к гематокри- ту крови в течение 2—4 ч в отсутст- вие выраженных нарушений свер- тывающей системы крови или при наличии признаков гиперкоагуля- ции. Это является показанием к по- вторному оперативному вмешатель- ству с целью гемостаза.
При подозрении на внутреннее кровотечение объем потери эритро-
435
цитной составляющей ОЦК можно приблизительно определить по сте- пени падения гематокрита крови:
![]()
где Ht выражен в процентах, а ОЦК вычисляют из расчета 70 мл/кг мас- сы тела.
Данная формула дает приблизи- тельный результат, поскольку не учитывает объем эритроцитов, по- ступающих из внутренних депо, а также перемещения жидкости из внесосудистых пространств орга- низма. Кроме того, необходимо учитывать объем введенных инфу- зионно-трансфузионных препара- тов. Таким образом, данную фор- мулу можно использовать при усло- вии адекватного восполнения ОЦК под контролем данных, получаемых при гемодинамическом мониторин- ге.
Поскольку хирургическое крово- течение обычно сопровождается вторичными нарушениями гемоста- за, в первые часы при наличии признаков кровотечения проводят консервативную гемостатическую терапию:
апротинин — 2000—6000 млн ЕД;
переливание криопреципитата и свежезамороженной плазмы;
переливание тромбоконцентра- та в объеме 6—8 доз.
За исключением случаев профуз- ного кровотечения, дифференциа- льная диагностика между хирурги- ческой причиной кровотечения и нарушениями гемостаза нередко представляет очень сложную зада- чу. В этих случаях важно не допус- тить потери больших объемов кро- ви.
Следствием массивной кровопо- тери и гемотрансфузии являются ДВС-синдром, синдром системной воспалительной реакции и СПОН (см. соответствующие разделы).
Если кровотечение продолжается после проведения консервативных мероприятий, вопрос решают в по-
льзу повторного оперативного вме- шательства.
Нарушения ритма и проводимости сердца. Тахиаритмии могут приво- дить к падению сердечного выброса за счет уменьшения диастолическо- го наполнения желудочков сердца и снижения коронарного кровотока.
Синусовая тахикардия может возникать в результате гиповоле- мии, введения инотропных препа- ратов, выброса катехоламинов в кровь вследствие хирургического стресса, реакции на боль и эмоцио- нальных реакций пациента. Причи- ной тахикардии может являться также гипертермия. Лечение сину- совой тахикардии начинают с устранения вызвавшей ее причины.
Желудочковая экстрасистолия встречается у 17—50 % больных, перенесших операции реваскуляри- зации миокарда. Причинами дан- ной аритмии являются хирургиче- ская травма, электролитный дисба- ланс (прежде всего гипокалиемия и гипомагниемия), изменения рН и РаО2, введение катехоламинов, раз- дражающее действие термодилюци- онного катетера или дренажей в по- лости средостения. После исключе- ния экстракардиальных причин упорную желудочковую экстраси- столию купируют введением лидо- каина или амиодарона, а при воз- можности перорального пути введе- ния применяют соталол. Появление желудочковой тахикардии или фиб- рилляции желудочков служит пока- занием к срочной дефибрилляции.
У пациентов, оперированных на сосудах сердца и торакоабдомина- льном отделе аорты, частота воз- никновения суправентрикулярной тахикардии (предсердная пароксиз- мальная тахикардия, мерцание и трепетание предсердий) достигает 20-35 % [Hudak CM. et al., 1998]. Причинами этого являются нару- шения электролитного баланса, ишемия предсердия во время пере- жатия аорты, образование воспали- тельного инфильтрата в области
436
проводящих путей сердца. При вы- сокой ЧСС выполняют электроим- пульсную терапию, а при наличии противопоказаний применяют ан- тиаритмическую медикаментозную терапию. В целях снижения ЧСС назначают верапамил или бета-бло- каторы, а для восстановления сину- сового ритма — амиодарон, бре- ви-блок, хинидин. У пациентов с признаками сердечной недостаточ- ности используют сердечные глико- зиды. Трепетание предсердий, как правило, не поддается медикамен- тозной терапии, в связи с чем при данном виде нарушения ритма при- меняют электроимпульсное лече- ние.
Основные эффекты и доза анти- аритмических препаратов представ- лены в табл. 3.6.
Брадиаритмии (синусовая или узловая брадикардия, атриовентри- кулярная блокада II—III степени) возникают в результате угнетения
клеток проводящей системы серд- ца в результате кардиоплегии, инт- раоперационной травмы и отека, периоперационного инфаркта мио- карда. В целях улучшения прово- димости сердца назначают минера- локортикоидные гормоны (целе- стон, дексаметазон), нестероидные противовоспалительные средства (диклофенак), инфузию изопроте- ренола или астмапента. При воз- никновении атриовентрикулярной блокады II—III степени или бради- аритмии, сопровождающейся паде- нием сердечного выброса, прово- дят временную электрокардиости- муляцию.
Электроимпульсная терапия и электрокардиостимуляция. У боль- ных, оперированных на сердце (операции аортокоронарного шун- тирования, сочетание АКШ с про- тезированием клапанов сердца, операции на восходящей аорте в сочетании с протезированием или

437

Рис. 3.31. Изменение СИ (а) и НкЛЖ (б) при применении различных видов учащающей ЭКС по сравнению с соб- ственным ритмом (узловая и синусовая брадикардии) (р<0,005).
Соб.р. — собственный ритм пациента; ЭКСЖ — желудочковая экстрасистолия; ЭКСП — предсердная экстрасистолия; ЭКСС — секвенциальная экстрасистолия; НкЛЖ — насосный коэффициент левого желудочка сердца.
пластикой аортального клапана или имплантация клапансодержащего кондуита и др.), во время операции к миокарду правого желудочка под-

Рис. 3.32. Изменение СИ (а) и НкЛЖ (б) при применении различных видов учащающей ЭКС по сравнению с соб- ственным ритмом (ППБ) (р<0,005).
Условные обозначения те же, что на рис. 3.31.
шивают электроды для проведе- ния электрокардиостимуляции. Мы считаем целесообразным подшива- ние электродов также и к миокарду правого предсердия. Если при воз- никновении брадиаритмий миокар- диальные электроды отсутствуют, экстренно устанавливают эндокар- диальный электрод. Для проведе- ния ЭКС необходим двухкамерный электрокардиостимулятор. При со- хранной атриовентрикулярной про- водимости целесообразно прово- дить предсердную ЭКС. В против- ном случае применяют секвенциа- льную (предсердно-желудочковую ЭКС) с подбором оптимального времени задержки между стимуля- цией предсердия и желудочка. При невозможности применения выше- указанных режимов используют же- лудочковую ЭКС. На рис. 3.31 по- казаны гемодинамические эффекты перечисленных выше методов элек- трической стимуляции при узловой и синусовой брадикардии. Пред- сердная и секвенциальная ЭКС приводят к приблизительно одина- ковому возрастанию сердечного ин- декса. Вместе с тем предсердная ЭКС более физиологична, поэтому прирост СИ при ней происходит на фоне более благоприятного соотно- шения между ударной работой и давлением наполнения левого же- лудочка сердца, что отражает пока- затель насосного коэффициента желудочка. При желудочковой ЭКС, проводимой на фоне узловой брадикардии, производительность сердца снижалась.
На рис. 3.32 показано сравнение желудочковой и секвенциальной ЭКС при полной поперечной бло- каде сердца. Желудочковая стиму- ляция приводит к возрастанию СИ в среднем на 12 %, в то время как секвенциальная — на 25 %. Таким образом, показания к желудочко- вой ЭКС можно ограничить полной поперечной блокадой сердца или невозможностью проведения более эффективных методов ЭКС.
438
Тахиаритмии, возникающие в раннем послеоперационном перио- де, могут приводить к падению производительности сердца за счет не только сокращения длительно- сти диастолы, но и увеличения по- требности миокарда в кислороде и нарушения функции искусственных клапанов сердца. Выбор между электроимульсной терапией и ме- дикаментозным лечением зависит от вида тахиаритмии и общего со- стояния пациента. Следует учиты- вать, что большинство антиаритми- ческих препаратов обладает отрица- тельным инотропным эффектом, поэтому у больных с сердечной не- достаточностью в первые часы по- слеоперационного периода пред- почтительно использовать электро- импульсные методы лечения, осо- бенно если они находятся на про- дленной ИВЛ.
Пароксизмальная желудочковая тахикардия является абсолютным показанием к выполнению кардио- версии у данной категории пациен- тов. Пароксизм тахиформы мерца- ния или трепетания предсердий мо- жет быть купирован сверхчастой стимуляцией предсердий (с часто- той импульса 400—800 в 1 мин), а при неэффективности — с помо- щью кардиоверсии. Есть сообще- ния о положительном эффекте пар- ной урежающей стимуляции желу- дочков сердца при тахиаритмиях, рефракторных к другим методам лечения. Вместе с тем вопрос о вы- боре между медикаментозными и электроимпульсными методами ку- пирования тахиаритмии до сих пор остается дискутабельным и решает- ся индивидуально для каждого бо- льного.
3.10.3.3. Артериальная гипертензия
Артериальная гипертензия (АГ) — одно из серьезных осложнений, ухудшающих течение раннего по- слеоперационного периода у боль- ных, перенесших вмешательства на
сосудах. Она встречается в 30—60 % случаев и может привести к таким осложнениям, как нарушение гер- метичности хирургического шва, повышению кровоточивости тка- ней, цереброваскулярным геморра- гиям, ишемии миокарда [Mul- len J.S. et al., 1988; Bertolissi M. et al., 1998].
Причинами развития послеопе- рационной артериальной гипертен- зии являются:
гипертоническая болезнь в ана- мнезе;
неадекватная аналгезия и седа- ция;
гиповолемия с явлениями цент- рализации кровообращения;
гипотермия;
нейроэндокринные сдвиги во время и после операции, прежде всего активация симпатико-адрена- ловой и ренин-ангиотензиновой систем.
Учитывая особенности раннего послеоперационного периода, мож- но сформулировать следующие тре- бования к гипотензивным препара- там, применяемым в интенсивной терапии:
управляемость;
высокая эффективность при любых типах АГ;
низкая частота возникновения побочных эффектов;
возможность регуляции АД при монотерапии.
Вышеперечисленным требовани- ям удовлетворяют инфузионные формы антигипертензивных препа- ратов. Применяют следующие пре- параты.
• Нитраты:
— нитропруссид натрия в дозе 0,5—10 мкг/(кг • мин);
— нитроглицерин в дозе 5— 100 мкг/мин.
• Бета-блокаторы:
обзидан 1—5 мг внутривенно;
бреви-блок — 80 мг внутри- венно, поддерживающая инфузия 25—500 мкг/(кг • мин).
• Блокаторы кальциевых каналов:
439
адалат 0,35 мкг/(кг-мин), под- держивающая доза 0,9 мкг/(кгмин);
исрадипин — 0,6 мкг/(кг-мин), поддерживающая доза 0,11 мкг/ (кг-мин);
— дилтиазем — 2,8—14 мкг/ (кг-мин).
Необходимо учитывать возмож- ные побочные эффекты антигипер- тензивных препаратов. В частно- сти, нитроглицерин снижает не то- лько системное, но и диастоличе- ское давление, приводит к рефлек- торной тахикардии, может вызы- вать увеличение фракции внутриле- гочного шунтирования. Кроме того, он обладает слабым гипотензивным эффектом. Нитропруссид натрия также может приводить к артериа- льной гипоксемии, а в больших до- зах оказывает токсический эффект, поскольку метаболизируется с об- разованием цианидов, что может привести к тканевой гипоксии [Fla- herty J.Т. et al., 1982]. Применение обзидана ограничено недостаточ- ной кардиоселективностью и боль- шой продолжительностью дейст- вия, что в условиях нестабильной гемодинамики может приводить к развитию сердечной недостаточно- сти. Бета-блокаторы и блокаторы кальциевых каналов противопока- заны больным с нарушениями про- водимости сердца и сами могут вы- зывать эти нарушения.
Таким образом, антигипертензи- онные препараты в раннем послео- перационном периоде необходимо применять после коррекции гипо- волемии, ликвидации мышечной дрожи и отсутствии соответствую- щих противопоказаний. Выбор пре- парата и его дозы осуществляют индивидуально для каждой клини- ческой ситуации.
3.10.3.4. Периоперационный инфаркт миокарда
Острый инфаркт миокарда, развив- шийся по времени в непосредст- венной связи с оперативным вме-
шательством и явившийся ослож- нением хирургического лечения, получил название периоперацион- ного (ПИМ). Наиболее часто ПИМ встречается при операциях аорто- коронарного шунтирования, поэто- му данная проблема заслуживает пристального внимания специали- стов по интенсивной терапии.
По данным литературы [Kawashi- ma et al., 2001; Holmvang L. et al., 2002; Sadeghi N. et al., 2002], часто- та развития ПИМ в последние годы составляет от 0,9 до 6,2 % в зависи- мости от категории оперированных больных и опыта проведения опе- раций аортокоронарного шунтиро- вания.
У подавляющего большинства больных инфаркт миокарда возни- кает во время операции или в тече- ние первых суток после ее оконча- ния.
В патогенезе периоперационного инфаркта миокарда ведущая роль принадлежит тромбозу аортокоро- нарных шунтов или реконструируе- мой коронарной артерии (в 50— 80 % случаев). При операциях мам- марокоронарного шунтирования причиной инфаркта миокарда мо- жет быть спазм внутренней грудной артерии.
Развитию тромбоза в первую оче- редь способствуют ошибки в техни- ке наложения шунта (травма эндо- телия, взятие вены с клапаном, не- достаточная или избыточная длина шунта, несоответствие диаметра шунта и отверстия в аорте и др.). Кроме того, тромбозу шунтов спо- собствует низкий кровоток по ним (менее 40 мл в 1 мин).
Патогенетически важными фак- торами развития ПИМ у больных без тромбоза аортокоронарного шунта являются плохое состояние дистального русла коронарных ар- терий, неполная реваскуляризация миокарда, наличие предоперацион- ной нестабильной стенокардии, по- ражение ствола левой коронарной артерии [Sadeghi N. et al., 2002].
440
Специфической и редкой причиной ПИМ у кардиохирургических боль- ных является эмболия коронарных артерий материальными частицами или воздухом.
Диагностика периоперационного инфаркта миокарда основывается на анализе клиники, данных элект- рокардиографии, исследовании сы- вороточных ферментов и Эхо-кар- диографии. Радионуклидным мето- дам исследования отводится второ- степенная роль.
Общепринятые клинические кри- терии инфаркта миокарда (боль, лейкоцитоз, лихорадка) неинформа- тивны у больных во время операции и по ее окончании. Первыми при- знаками инфаркта миокарда у дан- ной категории пациентов, как пра- вило, являются острая недостаточ- ность кровообращения, упорные на- рушения ритма, внезапная останов- ка кровообращения.
«Золотым стандартом» ЭКГ-диа- гностики крупноочагового ПИМ считают появление нового зубца Q в одном или более отведениях про- должительностью не менее 0,04 с, который сохраняется на ЭКГ в те- чение 24—48 ч в отсутствие нару- шений проводимости.
При сопоставлении патологоана- томических данных с клиническим течением мы обнаружили, что лишь у 72,5 % больных с крупноочаговым инфарктом миокарда имелись ти- пичные изменения на ЭКГ с новы- ми зубцами Q. У 16,5 % пациентов регистрировали только снижение амплитуды зубца R в отведениях, соответствующих локализации ин- фаркта миокарда, у 4,1 % — изме- нения только конечной части желу- дочкового комплекса, а у 6,9 % бо- льных изменения в 12 отведениях стандартной ЭКГ отсутствовали.
В подавляющем большинстве случаев причинами ложноотрицате- льных изменений на ЭКГ при крупноочаговом ПИМ считают раз- витие инфаркта миокарда на фоне «старых» рубцовых изменений мио-
карда и циркулярного инфаркта миокарда переднезадней локализа- ции, наличие внутрижелудочковых блокад, особенно левой ножки пуч- ка Гиса.
Исследование сывороточных фер- ментов является вторым по значи- мости методом диагностики ПИМ.
До 70—80-х годов прошлого сто- летия для диагностики ПИМ широ- ко использовались такие сыворо- точные ферменты, как аспартат- аминотрансфераза (ACT), лактатде- гидрогеназа (ЛДГ), креатинфосфо- киназа (КФК), однако ввиду их не- высокой специфичности точность диагностики ПИМ при учете пере- численных ферментов не превыша- ла 75—80 %. Эти ферменты могут быть использованы в диагностике ПИМ через 12—24 ч после его раз- вития в случаях, когда уровень ACT не ниже 200 е/л при отношении АСТ/АЛТ > 2 в сочетании с уров- нем ЛДГ выше 1300 е/л и уровнем общей КФК выше 1000 е/л. Точ- ность диагностики при этом дости- гает 80 %. Более ранняя диагности- ка ПИМ возможна при исследова- нии миокардиальной фракции кре- атинфосфокиназы, которая повы- шается к 6-му часу после его разви- тия. Мы обнаружили, что у 52,5 % больных с ПИМ после аортокоро- нарного шунтирования МВ-КФК находилась в пределах 6—8 %, у 45 % — составляла более 8 %, и только у 2,5 % пациентов ее значе- ния были ниже 6 %. Таким обра- зом, точность диагностики при определении МВ-КФК составляет 97,5 %.
В последние несколько лет в ли- тературе приводятся убедительные данные о практически 100 % точно- сти диагностики ПИМ с помощью исследования у больных в сыворот- ке крови тропонина Т и I [Svedje- holm et al., 1999; Benoit M.O. et al., 2001; Holmvang L. et al., 2002].
Анализ клинического течения периоперационного инфаркта мио- карда у больных после АКШ пока-
441
зал, что более чем в 90 % случаев ПИМ сопровождается нарушения- ми в системе кровообращения или комбинацией этих нарушений с по- лиорганной дисфункцией. Принципы лечения:
поддержание адекватной функ- ции кровообращения и дыхания;
предупреждение и лечение опасных для жизни аритмий;
попытки восстановления коро- нарного кровотока в месте окклю- зии (ангиопластика, стентирование коронарных артерий; экстренная операция АКШ), которые следует предпринимать не позднее 6 ч от развития ПИМ;
мероприятия, направленные на ограничение зоны инфаркта (внут- риаортальная баллонная контрпу- льсация, бета-адреноблокаторы, ан- тагонисты кальция, препараты, воз- действующие на обменные процес- сы — неотон, актовегин, цитомак и
др.);
антикоагулянтная и антиагре- гантная терапия;
профилактика и лечение сопут- ствующих осложнений.
Летальность при ПИМ в среднем колеблется от 20 до 24 % [Барк- рофт Д., 1937; Лабори А., 1970], од- нако если он протекает с клиникой кардиогенного шока, то достигает 60-90 %.
Особую роль в комплексном ле- чении ПИМ занимает внутриаорта- льная баллонная контрпульсация. За последние годы показания к ис- пользованию данного метода зна- чительно расширились. Метод при- меняют в следующих случаях:
при остром инфаркте миокарда, осложненном кардиогенным шо- ком;
при тяжелых формах нестабиль- ной стенокардии;
при постинфарктной митраль- ной недостаточности или дефекте межжелудочковой перегородки;
в остром периоде крупноочаго- вого инфаркта миокарда в целях сокращения зоны инфаркта;
442
• при острой левожелудочковой недостаточности у оперированных больных (при невозможности от- ключить аппарат ИК).
Нами изучено влияние комп- лексной терапии с применением внутриаортальной баллонной конт- рпульсации в группе больных с кар- диогенным шоком при Q-образую- щем ПИМ. Результаты лечения сравнивали с сопоставимой груп- пой пациентов, которым ВАБК не проводилась. Достоверных разли- чий в показателе летальности в сравниваемых группах обнаружено не было. Вместе с тем, если у паци- ентов первой группы ВАБК начи- нали в течение первых 6 ч от мо- мента развития ПИМ, то выживали 76 % больных. При более позднем начале баллонной контрпульсации выживаемость составила 29 %. По- лученные данные свидетельствуют в пользу как можно более раннего начала максимально эффективных терапевтических мероприятий при периоперационном инфаркте мио- карда.
Острая дыхательная недостаточ- ность. Различают две основные формы острой дыхательной недо- статочности (ОДН) — гипоксемиче- скую и гиперкапническую. ОДН может быть следствием нарушений на следующих уровнях:
центральная нервная регуляция дыхания;
регуляция на уровне перифери- ческой нервной системы и нер- вно-мышечной передачи;
состоятельность дыхательной мускулатуры и каркаса грудной клетки;
проходимость дыхательных пу- тей;
газообмен на уровне альвеоло- капиллярной мембраны (наруше- ния вентиляционно-перфузионных соотношений и диффузии газов).
В раннем послеоперационном периоде ДН может быть результа- том комбинации перечисленных выше факторов.
При возникновении артериаль- ной гипоксемии включаются следу- ющие компенсаторные факторы: гипервентиляция, перераспределе- ние легочного кровотока в резуль- тате повышения давления в легоч- ной артерии, увеличение произво- дительности сердца, возрастание содержания в крови гемоглобина за счет поступления из депо организ- ма, смещение кривой диссоциации оксигемоглобина вправо в результа- те увеличения содержания в эрит- роцитах 2,3 ДФГ и метаболического ацидоза. В острых случаях эффек- тивность компенсаторных механиз- мов ограничена, в связи с чем мо- жет развиваться гипоксия органов и тканей.
Основы проведения аппаратного дыхания в послеоперационном пери- оде. Выбор режима вентиляции. Проведение полноценной респира- торной терапии прежде всего по- дразумевает наличие дыхательного аппарата с широкими функциона- льными возможностями. Необходи- мый для этого набор включает сле- дующие режимы вентиляции.
• CONTROL - ИВЛ, управляе- мая:
по объему;
по давлению.
ASSIST/CONTROL - триггер- ная управляемая механическая вен- тиляция.
SIMV — синхронизированная перемежающаяся принудительная вентиляция.
Pressure Support — поддержка давлением.
Flow Support — поддержка по- током.
PEEP — положительное давле- ние в конце вдоха.
СРАР — постоянное положите- льное давление в дыхательном кон- туре.
Вурар — вентиляция с раздель- ной регуляцией давления на вдохе и на выдохе.
Перечисленные выше режимы вентиляции детально описаны в со-
ответствующих руководствах [Кас- силь В.Л. и др., 1997].
Большинство врачей предпочита- ют работать с режимом ИВЛ, регу- лируемой по объему, однако следу- ет учитывать, что при высоком со- противлении дыхательных путей при данном режиме величина пи- кового давления на вдохе может превышать 30 см вод.ст., что увели- чивает риск баротравмы. Величину давления на вдохе можно снизить путем уменьшения пикового потока на вдохе или изменения формы по- тока на выдохе. Если это не приво- дит к желаемому результату или со- храняются лабораторные признаки нарушения оксигенирующей функ- ции легких, переходят на ИВЛ, ре- гулируемую по давлению.
При использовании данного ре- жима необходимо постоянно конт- ролировать дыхательный объем, по- скольку на фоне стабильной вели- чины пикового давления на вдохе с изменением резистентности дыха- тельных путей этот параметр может изменяться. При тяжелой ОДН (Pa02/Fi02 < 300 мм рт.ст.), требу- ющей установки повышенных фракций О2 (Fi02 = 0,6—0,9), при- меняют специальные режимы ИВЛ:
пошагового увеличения PEEP (от 5 до 15 см вод.ст.);
вентиляции по давлению с ин- вертированным соотношением дли- тельности вдоха к выдоху (1:1—4:1).
Вопрос об оптимальном значе- нии положительного давления в конце выдоха широко дискутирует- ся в литературе. Мы придерживаем- ся тактики пошагового увеличения PEEP с подбором его значений, приводящих к максимальному улучшению артериальной оксигена- ции и ТО2. Устанавливать PEEP, превышающий 15 см вод.ст., счита- ем нецелесообразным.
Проведение ИВЛ с инвертиро- ванным соотношением длительно- сти вдоха к выдоху сопряжено с опасностью возникновения ауто- РЕЕР (непреднамеренного повы-
443
шения давления в конце вдоха) и риском баротравмы легкого, поэто- му использование данного режима предполагает особое внимание к мониторированию кривых и пара- метров дыхательной функции.
В случае неэффективности пере- численных выше мероприятий ис- пользуют специальные методы, на- правленные на улучшение артериа- льной оксигенации.
Тактика перевода больного на са- мостоятельное дыхание. В зависи- мости от состояния дыхательной функции пациента перевод на са- мостоятельное дыхание может от- личаться по длительности. При не- осложненном течении послеопера- ционного периода переход к само- стоятельному дыханию осуществля- ется в течение короткого промежут- ка времени. У пациентов, имеющих осложнения в кардиореспиратор- ной системе, этот процесс может быть долгим, что зависит от излече- ния причины, вызвавшей необхо- димость длительной ИВЛ.
Общие принципы заключаются в плавном переходе больного к само- стоятельному дыханию. В этих це- лях используют различные режимы вспомогательной вентиляции лег- ких.
Триггерная управляемая механи- ческая вентиляция применяется у пациентов, которые при попытке самостоятельного вдоха не способ- ны генерировать адекватный ДО. Поскольку на каждую попытку са- мостоятельного вдоха аппарат отве- чает подачей установленного на нем ДО, в случае тахипноэ при этом режиме вентиляции может на- блюдаться выраженная гипервенти- ляция. Данный режим применим у пациентов с нормальной частотой дыхания.
Режим SIMV позволяет обеспе- чить плавный переход на самостоя- тельное дыхание. Аппаратный вдох генерируется только в определен- ном интервале дыхательного цикла (обычно последней трети). В тече-
ние периода, составляющего 2/3 ды- хательного цикла, пациент дышит самостоятельно. Продолжитель- ность самостоятельного дыхания увеличивается за счет снижения ча- стоты аппаратных вдохов.
Pressure support может использо- ваться отдельно или в сочетании с режимом SIMV. При данном спосо- бе вспомогательной вентиляции на каждую попытку самостоятельного вдоха аппарат создает в контуре установленное давление. Величину давления на вдохе подбирают инди- видуально в зависимости от значе- ний ДО, при этом не рекомендует- ся превышать 15 см вод.ст.
Режим поддержки потоком за- ключается в создании в дыхатель- ном контуре постоянного потока газовой смеси, что облегчает само- стоятельное дыхание пациента.
Режим Вурар применяют при не- обходимости создания положитель- ного давления на выдохе. При этом величина давления на вдохе (pressu- re support) регулируется отдельно. Вспомогательную вентиляцию с равновеликими значениями давле- ния на вдохе и на выдохе называют СРАР. Данные режимы применяют у больных с осложнениями в систе- ме дыхания:
центральное угнетение дыхания после анестезии;
пневмония;
левожелудочковая сердечная недостаточность с застойными яв- лениями в сосудах малого круга кровообращения;
выраженные дислектазы, лик- видация ателектаза легкого;
вспомогательная вентиляция после разрешения СОПЛ и ОРДС;
при исходных нарушениях фун- кции внешнего дыхания (хрониче- ские обструктивные заболевания легких).
Вспомогательные режимы венти- ляции можно применять с исполь- зованием специальных масок для неинвазивной респираторной под- держки (respironics). Это позволяет
444
сократить сроки вентиляции через интубационную трубку, а у ряда бо- льных с ОДН, развившейся на фоне самостоятельного дыхания, избе- жать интубации трахеи.
Критерии готовности к экстуба- ции трахеи:
восстановление сознания, мы- шечного тонуса, кашлевого рефлек- са;
нормальные показатели Ра02 и Нb02, рН и РаС02;
частота дыхания < 20 мин, ДО > 6-8 мл/кг;
стабильное состояние гемоди- намики (допускается использова- ние небольших доз вазопрессоров, кардиотоников или вазодилатато- ров).
У пациентов, находившихся на длительной ИВЛ, необходимо изле- чение причины, вызвавшей ОДН.
Перед экстубацией обязательно удаляют секрет из трахеи, полости рта, носа и ротоглотки, а также со- держимое желудка через желудоч- ный зонд, затем его извлекают. По- сле удаления интубационной труб- ки больному дают ингаляцию кис- лорода и контролируют показатели пульсоксиметрии и газового соста- ва артериальной крови.
После экстубации трахеи важное значение имеет эффективная эва- куация мокроты. Каждые 2 ч про- водят дыхательную гимнастику — глубокое дыхание и активное от- кашливание мокроты. При отсутст- вии противопоказаний дважды в сутки выполняют массаж грудной клетки.
Принципы ухода за пациентом, находящимся на ИВЛ, имеют отли- чия в зависимости от ее продолжи- тельности. При продолжительной ИВЛ соблюдают следующие усло- вия.
Применение аппаратов ИВЛ с широкими функциональными воз- можностями.
Придание больному положе- ния с приподнятым (на 25—30°) концом кровати.
Использование интубацион- ных или трахеостомических трубок с манжетой низкого давления.
Использование одноразовых катетеров для удаления секрета и индивидуальных вакуум-отсосов, санация трахеи каждые 2 ч.
Физиотерапия:
а) ингаляция бронхомуколити- ков и антибиотиков через не- булайзер, включенный в кон- тур аппарата;
б) вибромассаж, позиционная терапия.
6. Профилактика нозокомиаль- ной инфекции:
а) антибактериальная терапия с учетом результатов бактерио- логического исследования;
б) определение и коррекция рН желудочного секрета;
в) деконтаминация кишечника;
г) выполнение всех процедур, связанных с разгерметизацией дыхательного контура, в сте- рильных перчатках;
д) использование одноразовых дыхательных контуров и бакте- риальных фильтров.
7. Раннее начало энтерально-зон- дового питания (специальными смесями: Петамен, Нутрен, Нутри- лан, Нутризон и др.).
При непродолжительной ИВЛ соблюдают все перечисленные выше принципы, за исключением п. 4, 5а, 6в и 7.
Этиология и клинические крите- рии ОДН. Простым, но достаточно информативным показателем окси- генирующей функции легких явля- ется коэффициент оксигенации (Pa02/ Fi02), который должен со- ставлять не менее 300 мм рт.ст. В практике используют также показа- тели фракции внутрилегочного шунтирования крови — Qs/Qt — и альвеолоартериальную разность по кислороду — (А-а)Р02 (см. табл. 3.2).
Состояние артериальной оксиге- нации оценивают на основании Ра02 артериальной крови, а также
445
насыщения кислородом гемоглоби- на артериальной крови, нижняя гра- ница которого составляет 93 %, Сле- дует отметить, что уровень гемогло- бина не всегда соответствует дан- ным пульсоксиметрии. Это может быть следствием спазма перифери- ческих сосудов на фоне централиза- ции кровообращения, а также зна- чительного повышения содержания в крови фракций гемоглобина, не переносящих кислород (СО, метге- моглобин, сульфгемоглобин и фета- льный гемоглобин). Нормальные значения РаО2 при дыхании атмо- сферным воздухом указаны в табл. 3.1. В раннем послеоперационном периоде данный показатель поддер- живают на уровне не ниже 90— 100 мм рт.ст. У пациентов, находя- щихся на самостоятельном дыха- нии, для этого используют ингаля- цию кислорода через маску. Во из- бежание токсических эффектов кис- лорода РаО2 не рекомендуется уве- личивать более 150 мм рт.ст.
У больных, находящихся на са- мостоятельном дыхании, клиниче- ская картина ОДН зависит от ее причины. В первые часы может на- блюдаться центральное угнетение дыхания, проявляющееся затормо- женностью сознания, снижением частоты и глубины дыхания, гипер- капнией и гипоксемией в анализах артериальной крови, снижением насыщения крови кислородом по данным пульсоксиметрии. Альтер- нативой интубации трахеи в этих случаях является неинвазивная ма- сочная вспомогательная вентиля- ция, которая позволяет обеспечить адекватную респираторную поддер- жку до полного восстановления функции дыхания.
Послеоперационная боль может быть причиной значительного угне- тения дыхательной функции, в свя- зи с чем адекватное обезболивание пациента имеет важное значение.
Гипоксемическая дыхательная недостаточность проявляется одыш- кой, ощущением нехватки воздуха,
беспокойством больного, участием вспомогательной мускулатуры в акте дыхания, цианозом видимых слизистых оболочек и ногтевых лож. Главным результатом является зна- чительное увеличение работы дыха- ния.
В случае появления вышепере- численных симптомов показаны использование ингаляции кислоро- да через маску, неинвазивная ма- сочная вентиляция, а при неэффек- тивности этих мер или при наличии выраженной артериальной гипоксе- мии — интубация трахеи и ИВЛ.
При возникновении артериаль- ной гипоксемии у больных, находя- щихся на ИВЛ, прежде всего иск- лючают обструкцию дыхательных путей бронхолегочным секретом, формирование ателектазов и дис- лектазов, смещение интубационной трубки, ее перегиб, пневмоторакс, гемо- или гидроторакс. Необходимо также исключить разгерметизацию дыхательного контура аппарата или его неисправность.
Причиной ОДН в первые часы послеоперационного периода мо- жет быть гиперволемия малого кру- га кровообращения в результате из- быточного введения кристаллоид- ных растворов.
Левожелудочковая сердечная не- достаточность с интерстициальным или альвеолярным отеком легких обычно сопровождается выражен- ной артериальной гипоксемией.
Острое нарушение мозгового кровообращения, обусловленное поражением ствола мозга, приводит к выраженной ОДН.
У пациентов, перенесших опера- цию на сосудах брюшной полости и забрюшинного пространства, в пер- вые несколько суток уделяют боль- шое внимание восстановлению функции кишечника и ликвидации пареза кишечника и метеоризма. Повышение внутрибрюшного дав- ления у таких пациентов может быть причиной дыхательной недо- статочности, формирования гипо-
446
вентиляции и ателектазов нижних отделов легких. В отсроченном по- слеоперационном периоде (свыше 3 сут) причиной ОДН может быть пневмония.
При значительных нарушениях газообмена, проявляющихся сниже- нием индекса оксигенации < 300 мм рт.ст., причиной ОДН может явля- ться СОПЛ, который в последую- щем может привести к респиратор- ному дистресс-синдрому.
