
- •Системный подход в исследованиях жизнедеятельности человека
- •Механизмы организации живых систем
- •«Болезни цивилизации» и системный подход
- •Психогенные аспекты патологии и системный анализ
- •Реактивность
- •Специфический иммунный ответ
- •Строение иммунной системы
- •Клеточные основы иммунного ответа
- •Гуморальный иммунитет
- •Гипоксия
- •Изменения метаболизма при гипоксии
- •Нарушения работы систем организма
- •Морфологические проявления
- •Приспособительные реакции при гипоксии
- •Химические и лекарственные факторы
- •Избыточное питание
- •Физические факторы
- •Изменение атмосферного давления
- •Действие лучистой энергии
- •Повреждение клетки и межклеточных структур
- •Нарушения межклеточных взаимодействий
- •Повреждение клеточных органелл
- •Дистрофии
- •Белковая дистрофия
- •Гиалиновые изменения
- •Жировая дистрофия миокарда
- •Нарушение обмена нуклеопротеидов
- •Патология водно-электролитного обмена
- •Нефротические отёки
- •Кахексические отёки
- •Нефритические отёки
- •Почечные механизмы
- •Патофизиологические эффекты ацидозов и алкалозов
- •Показатели нарушения кислотно-основного состояния
- •Этиология и патогенез
- •Морфогенез
- •Макроскопические признаки
- •Микроскопические и ультраструктурные признаки
- •Клинико-морфологические формы
- •Апоптоз
- •Этиология и патогенез
- •Морфология
- •Сравнительная характеристика некроза и апоптоза
- •Биохимические отличия апопотоза от некроза
- •Нарушения регуляции апоптоза в патологии и его клиническое значение
- •Свободнорадикальная смерть клеток
- •Смерть клеток при действии ионизирующей радиации
- •Патогенез
- •Местное венозное полнокровие
- •Кровотечение
- •Внутренняя (кровяная) система коагуляции
- •Внешняя (тканевая) система коагуляции
- •Антикоагуляционная система крови
- •Фибринолиз
- •Эндотелий в коагуляции и фибринолизе
- •Тромбоциты
- •Тромбоз
- •Морфология тромба
- •Исходы тромба
- •Патогенез
- •Морфология двс-синдрома
- •Морфология ишемии
- •Инфаркт
- •Воспаление и иммунитет
- •Местные реакции при воспалении
- •Воспаление как общепатологический процесс
- •Гнойное воспаление
- •Продуктивное воспаление
- •Хроническое экссудативное воспаление
- •Воспаление вокруг паразитов и инородных тел
- •Патогенез
- •Стадии развития
- •Классификация
- •Изменения в органах и системах
- •Тепловой и солнечный удары
- •Гипотермия
- •Динамика заживления ран
- •Стадия резистентности
- •Стадия истощения
- •Механизм увеличения функционирующих структур
- •Механизм преобразования структур
- •Реакции гиперчувствительности типа II
- •Аутоиммунные болезни
- •Системные аутоиммунные заболевания
- •Органоспецифические аутоиммунные заболевания
- •Диссеминированные аутоиммунные заболевания
- •Иммунодефициты клеточного происхождения
- •Иммунодефициты гуморального происхождения
- •Амилоидоз
- •Эпидемиология опухолей
- •Этиология опухолей
- •Инфекционная теория канцерогенеза
- •Клеточные онкогены — промоторы опухолевого роста
- •Гены — супрессоры рака
- •Биохимический атипизм
- •Антигенный атипизм
- •Теории опухолевой трансформации
- •Предопухолевая дисплазия
- •Стадия инвазивной опухоли
- •Метастазирование
- •Строма опухоли
- •Ангиогенез в опухоли
- •Характер роста опухоли
- •Взаимодействие опухоли и организма
- •Классификация опухолей
- •Опухоли из эпителия
- •Нейроэндокринные опухоли
- •Опухоли мягких тканей
- •Опухоли меланинпродуцирующей ткани
- •Этиология
- •Диагноз
- •Расхождение диагнозов
- •Ятрогении
- •Патоморфоз
- •Дифференцировка клеток костного мозга
- •Патология эритроцитов
- •Эритроцитозы
- •Классификация анемий
- •Анемии при кровопотерях
- •Дисэритропоэтические анемии
- •Патология лейкоцитов
- •Лейкемоидные реакции
- •Гемобластозы
- •Новообразования миелоидной ткани
- •Острые миелоидные лейкозы
- •Миелодиспластические (миелопролиферативные) заболевания
- •Миелодиспластические синдромы
- •Новообразования лимфоидной ткани
- •Международная классификация новообразований лимфоидной ткани
- •III. Болезнь Ходжкина.
- •Острые лимфобластные лейкозы
- •Хронический лимфоцитарный лейкоз
- •Опухоли из плазматических клеток
- •Болезнь ходжкина
- •Лимфомы кожи
- •Опухоли из гистиоцитов
- •Опухоли из тучных клеток
- •Тромбоцитарные заболевания. Коагулопатии
- •Нарушения сосудистых факторов свёртывания
- •Нарушения плазменных факторов свёртывания
- •Гемофилия
- •Болезнь виллебранда
- •Нарушения тромбоцитарных факторов свёртывания
- •Атеросклероз
- •Гиперлипидемии
- •Патогенез атеросклероза
- •Основные этапы патогенеза атеросклероза
- •Доброкачественная гипертоническая болезнь
- •Заболевания сердца
- •Аритмии
- •Нарушения автоматизма
- •Нарушения проводимости
- •Нарушения возбудимости
- •Смешанные формы аритмий
- •Формы ибс
- •Инфаркт миокарда
- •Хроническая ишемическая болезнь сердца
- •Кардиомиопатии
- •Первичные кардиомиопатии
- •Вторичные кардиомиопатии
- •Миокардиты
- •Перикардиты
- •Сердечная недостаточность
- •Острая сердечная недостаточность
- •Хроническая сердечная недостаточность
- •Опухоли сердца
- •Приобретённые аневризмы артерий
- •Варикозное расширение вен
- •Обструкция лимфатических сосудов
- •Вторичные васкулиты
- •Сосудистые опухоли промежуточной группы
- •Строение и физиология лёгких
- •Нереспираторные функции лёгких
- •Механизмы защиты бронхолёгочной системы
- •Крупозная пневмония
- •Бронхопневмония
- •Отдельные виды острой интерстициальной пневмонии
- •Абсцесс лёгкого
- •Сосудистая патология лёгких
- •Хронические обструктивные заболевания лёгких
- •Хронический обструктивный бронхит
- •Бронхоэктатическая болезнь
- •Хроническая обструктивная эмфизема лёгких
- •Бронхиальная астма
- •Лёгочные васкулиты
- •Пневмокониозы
- •Дыхательная недостаточность
- •Рак лёгкого
- •Болезни плевры
- •Аномалии языка и слизистой оболочки рта
- •Аномалии слюнных желёз
- •Аномалии зубов
- •Кисты головы и шеи
- •Пульпит
- •Некариозные поражения твёрдых тканей зуба
- •Болезни пародонта
- •Гингивит
- •Пародонтит
- •Пародонтоз
- •Хейлиты
- •Глоссит
- •Язвенно-некротический гингивит
- •Кандидозный стоматит
- •Туберкулёз
- •Сифилис
- •Хронический сиаладенит
- •Сухой синдром Шёгрена
- •Опухоли слюнных желёз
- •Кисты челюстей
- •Опухолеподобные поражения челюстей
- •Мезенхимальные одонтогенные доброкачественные опухоли
- •Смешанные одонтогенные доброкачественные опухоли
- •Недостаточность пищеварения
- •Нарушения аппетита
- •Нарушение пищеварения в полости рта
- •Болезни пищевода
- •Дивертикулы пищевода
- •Хиатальная грыжа
- •Эзофагит
- •Врождённые и наследственные аномалии
- •Гастрит
- •Хронический гастрит
- •Опухоли желудка
- •Врождённые аномалии кишечника
- •Синдром мальабсорбции
- •Ишемическая болезнь кишечника
- •Аппендицит
- •Опухоли аппендикса
- •Колоректальный рак (рак толстой кишки)
- •Заболевания брюшины
Бронхопневмония
Для бронхопневмонии, или очаговой пневмонии характерно развитие в лёгочной паренхиме очагов острого воспаления размерами от ацинуса до сегмента, связанных с поражённой бронхиолой.
Этиология разнообразна. Развитию заболевания предшествуют воспалительные процессы в бронхах, их можно обнаружить одновременно с очагами бронхопневмонии.
Патогенез бронхопневмонии связан с воздушно-капельным, гематогенным, реже контактным путями распространения возбудителя. Бронхопневмонии чаще вторичны.
Морфогенез. Обязательное условие развития бронхопневмонии — нарушение дренажной функции бронхов. Это ведёт к проникновению микроорганизмов в альвеолярные ходы, альвеолы, поражению бронхов. Способствующие факторы: переохлаждение, состояние опьянения, наркоз и др. При деструктивном бронхите и бронхиолите возможен перибронхиальный путь. При генерализованной инфекции (септикопиемии) наблюдают гематогенное проникновение возбудителя в лёгкие.
Особую группу бронхопневмоний составляют аспирационная, гипостатическая и послеоперационная пневмонии, связанные с активацией аутоинфекции.
Макроскопически обнаруживают плотные безвоздушные очаги различных размеров вокруг бронхов. Просвет бронхов заполнен жидким мутным содержимым серо-красного цвета. Как правило, бывают поражены задние и задне-нижние сегменты лёгких (2, 6, 8, 9, 10). В зависимости от размеров очагов различают милиарную, ацинозную, дольковую, сливную дольковую, сегментарную и полисегментарную бронхопневмонии.
Микроскопические изменения при бронхопневмониях в значительной степени зависят от вида возбудителя. Однако есть и изменения, характерные для всех видов бронхопневмоний. Это формирование очага воспаления вокруг мелкого бронха, бронхиолы с явлениями бронхита и/или бронхиолита (серозного, слизистого, гнойного, смешанного). Происходит распространение воспаления на респираторные бронхиолы и альвеолы (рис. 11-3), воспалительная инфильтрация стенок бронхиол, накопление экссудата в просветах альвеол, бронхиол, бронхов. Экссудат может иметь серозный, гнойный, геморрагический, смешанный характер, что связано с этиологией и тяжестью процесса. По периферии очагов — сохранная лёгочная ткань с явлениями перифокальной эмфиземы.
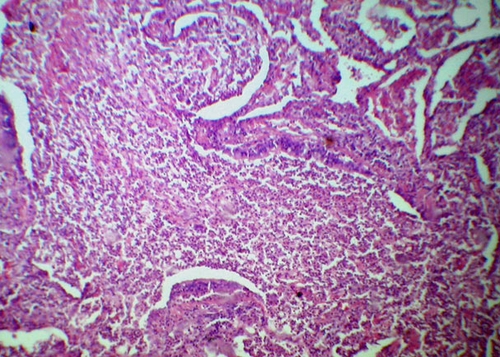
Рис. 11-3. Очаг бронхопневмонии. Окраска гематоксилином и эозином (x100).
Осложнения бронхопневмонии такие же, как при крупозной пневмонии. Смерть больных может быть вызвана самой пневмонией, её гнойными осложнениями, лёгочно-сердечной недостаточностью.
Отдельные виды бронхопневмоний
● Пневмококковая бронхопневмония — самая частая этиологическая форма заболевания. Характерно образование очагов, связанных с бронхиолами и содержащих фибринозный экссудат. По периферии очагов выражен отёк, где обнаруживают большое количество пневмококков.
● Стафилококковая бронхопневмония крайне редка (5–10% острых пневмоний). Возможно её развитие после фарингита, вирусной инфекции (чаще гриппа). Имеет морфологию типичной бронхопневмонии с геморрагическим и деструктивным бронхитом, склонностью к нагноениям и некрозу альвеолярных перегородок. Нередко развитие острых абсцессов, гнойного плеврита, пневматоцеле, кист, выраженный фиброз как исход заболевания.
● Стрептококковая бронхопневмония составляет 11–13% острых пневмоний. Обычно её вызывает гемолитический стрептококк групп А и В, нередко в сочетании с вирусами. Характерно поражение нижних долей. Микроскопически обнаруживают очаги бронхопневмонии с серозно-лейкоцитарным экссудатом и выраженным интерстициальным компонентом. Возможно развитие острых абсцессов, бронхоэктазов, плеврита.
● Бронхопневмония, вызываемая синегнойной палочкой — одна из частых внутрибольничных острых пневмоний. При аспирационном проникновении возбудителя в лёгкие возникает бронхопневмония с абсцедированием и плевритом. Гематогенный путь заражения возможен у больных со злокачественными опухолями или обширными гнойными ранами, когда бронхопневмония протекает с выраженным коагуляционным некрозом и геморрагическим компонентом. Смертность составляет около 50%.
● Бронхопневмония, вызываемая кишечной палочкой. Обычно возбудитель попадает в лёгкие гематогенным путём при инфекциях мочевых путей, желудочно-кишечного тракта, после хирургических вмешательств. Пневмония часто двусторонняя с геморрагическим экссудатом, очагами некроза, абсцедированием.
● Бронхопневмония, вызываемая грибами, чаще рода Candida. Очаги пневмонии различных размеров со скоплениями полиморфноядерных лейкоцитов и эозинофилов, образованием полостей распада, где можно обнаружить нити гриба. При гиперергических реакциях возникает интерстициальное воспаление с последующим фиброзом.
Острая интерстициальная пневмония
Для острой интерстициальной пневмонии (острого пневмонита) характерно первичное развитие острого воспаления в интерстиции респираторного отдела лёгких и альвеолярной стенке. Возможно вторичное образование экссудата в просвете альвеол и бронхиол.
Этиология связана с вирусами, микоплазмой, легионеллой, грибами, пневмоцистой, часто не установлена. Хаммен и Рич описали острую межуточную пневмонию с летальным исходом в течение 2–4 мес от острой лёгочно-сердечной недостаточности неясной этиологии (болезнь Хаммена–Рича). Термин «острый пневмонит» подчёркивает отличие заболевания от острых пневмоний и необходимость других методов лечения. Использование антибиотиков при интерстициальных пневмониях не показано, это может усилить иммунопатологические процессы и прогрессирование заболевания.
Патогенез острых интерстициальных пневмоний. Первично поражение возбудителями альвеолярной стенки — пневмоцитов первого и второго порядка, эндотелия капилляров с развитием острого воспаления. Нередко участие иммунопатологических механизмов по типу реакций ГНТ и ГЗТ.
Морфологические проявления стереотипны: повреждение и регенерация альвеолярного эпителия, полнокровие альвеолярных капилляров, воспалительная инфильтрация альвеолярной стенки, скопление белковой жидкости в просветах альвеол, нередко формирование гиалиновых мембран. Возможна примесь полиморфноядерных лейкоцитов и макрофагов, характерные включения. Нередко развитие интерстициального фиброза.
Осложнения зависят от этиологии заболевания и тяжести его течения. Смерть может наступить на фоне прогрессирующей лёгочно-сердечной недостаточности.
