
4 курс / Лучевая диагностика / Мельников_Рентгенодиагностика_заболевайни_ОГК
.pdf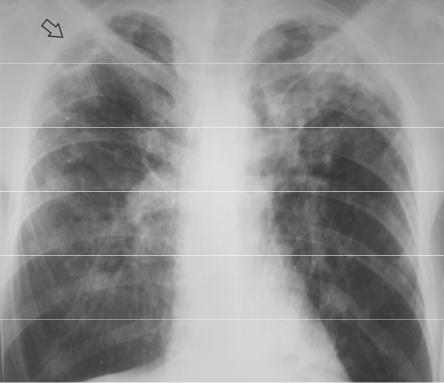
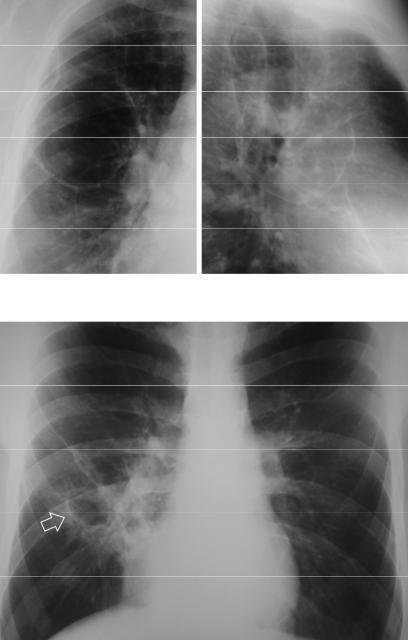
Рисунок 4.13. Изменения в легких, обусловленные хроническим диссеминированным туберкулезом. В верхних и средних отделах легочных полей определяются высокоинтенсивные («плотные») очаги, фиброзные тяжи, деформация рисунка с образованием ретикулярных теней. Справа в верхней доле – тонкостенная полость (стрелка). Верхние доли уменьшены в объеме, о чем свидетельствует смещение корней легких вверх. Сосуды в нижних долях легких при этом имеют преимущественно вертикальный ход и образуют с корнями характерную картину «ветвей плакучей ивы».
При неблагоприятном течении хронический диссеминированный туберкулез может перейти в фиброзно-кавернозный. Тяжелым осложнением всех форм диссеминированного туберкулеза является лобулярная казеозная пневмония. При благоприятном исходе подострого и хронического диссеминированного туберкулеза в легких определяются остаточные явления в виде множественных очаговых теней высокой интенсивности.
Лимфогенная туберкулезная диссеминация в легких часто ассиметрична при распространении в обоих легких, либо поражает только одно легкое. Лимфогенно диссеминированный туберкулез проявляется усилением и деформацией легочного рисунка с образованием ретикулярных теней, на этом фоне определяются немногочисленные мелкоочаговые тени. Могут выявляться признаки бронхопульмональной и медиастинальной лимфоаденопатии.
Фиброзно-кавернозный туберкулез
Фиброзно-кавернозный туберкулез (сокращенно обозначается как ФКТ) – форма туберкулеза с хроническим течением, характеризующаяся наличием одной или нескольких толстостенных полостей – фиброзных каверн и фиброзных изменений в окружающей их легочной ткани. ФКТ может сформироваться из инфильтративного туберкулеза, казеозной пневмонии, подострого и хронического диссеминированного, а также кавернозного туберкулеза. Эта форма туберкулеза протекает волнообразно, с периодами обострений и ремиссий, пациентов беспокоят потливость, похудание, повышение температуры, кашель одышка, кровохарканье. Осложнениями ФКТ являются легочное кровотечение, сердечная недостаточность.
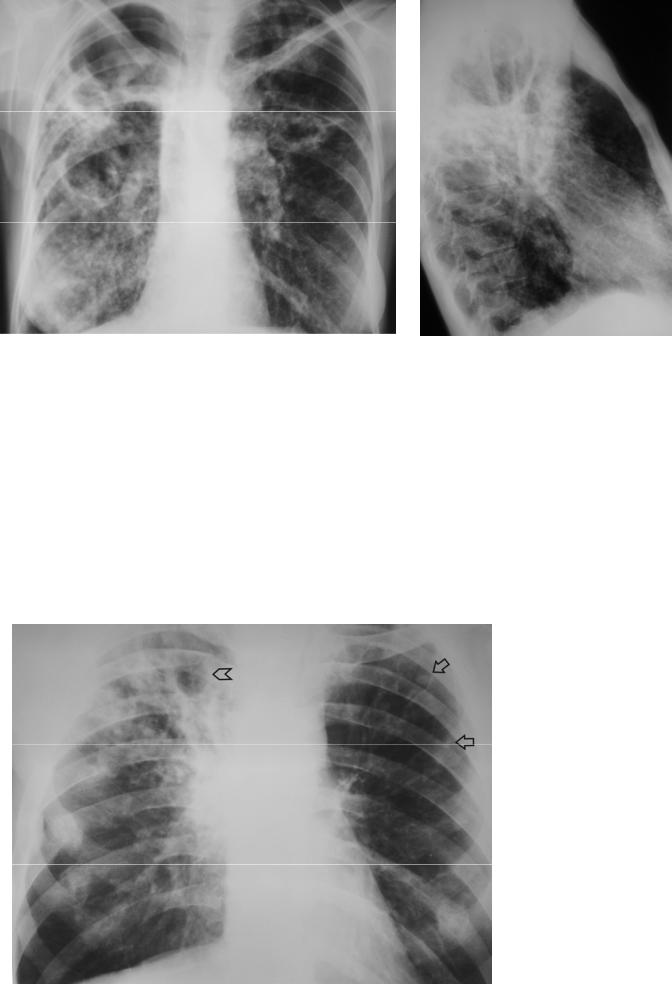
Каверны (сокращенно обозначают как CV) при фиброзно-кавернозном туберкулезе имеют толщину стенки в среднем 5 – 6 мм, размеры их различны – от нескольких сантиметров до целой доли, форма полости округлая или неправильная, характерна локализация в S 1, 2, 6 (рисунок 4.14).
51
а |
б |
Рисунок 4.14. Фиброзно-кавернозный туберкулез легких. а – рентгенограмма в прямой проекции, б – рентгенограмма в правой боковой проекции. В обоих легких определяются крупные полости с типичной локализацией, а также множественные двусторонние очаги.
Внутренний контур стенки каверны чёткий, наружный – менее чёткий, в полости каверны иногда определяется секвестр, редко может быть горизонтальный уровень содержимого. Каверны располагаются на фоне участков фиброза, плевральных наслоений, полиморфных («старых» и «свежих») очагов, кальцинатов. При выраженных фиброзных изменениях пораженные отделы легкого уменьшаются в размерах, корень «подтягивается» кверху, средостение смещается в сторону поражения (рисунок 4.3). Обычно определяются очаги бронхогенного обсеменения в пораженном легком и в противоположном легком (рисунок 4.15).
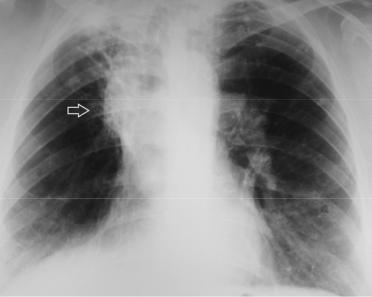
Рисунок 4.15. Фибрознокавернозный туберкулез верхней доли справа. В верхней доле правого легкого определяется толстостенная полость (указатель), фиброзные изменения и очаговые тени. Правый корень смещен вверх, что свидетельствует об уменьшении верхней доли в объеме. В левом легком определяются единичные очаги (стрелки).
52
При локализации каверны в верхней доле правого легкого очаги обсеменения чаще локализуются в S 3, 6 правого легкого и S 4, 5 левого легкого. При расположении каверны в верхней доле левого легкого очаги обычно локализуются в S 3, 6, 4, 5 левого легкого. При положительной динамике процесса определяется уменьшение толщины стенки каверны и рассасывание очагово-инфильтративных изменений. РКТ лучше выявляет как каверны, так и очаги отсева.
Кавернозный туберкулез
Кавернозный туберкулез встречается реже, он развивается из инфильтративного туберкулеза, туберкуломы. Обычно определяется одна каверна с тонкими (2 – 3 мм) стенками, в окружающей ткани нет значительных фиброзных изменений, что отличает кавернозный туберкулез от фиброзно-кавернозного. Отсутствие выраженной инфильтрации вокруг каверны позволяет разграничить кавернозный туберкулез и инфильтративный туберкулез с распадом. При обострении наружные контуры каверны нечеткие за счёт незначительно выраженной перифокальной инфильтрации, в полости иногда определяется уровень содержимого, в окружающей ткани выявляются немногочисленные очаговые тени. При благоприятном течении каверна уменьшается с образованием рубца, либо образуется тонкостенная кистоподобная полость (санированная каверна). При прогрессировании кавернозного туберкулеза может сформироваться фиброзно-кавернозный туберкулез.
Цирротический туберкулез
Цирротический туберкулез (иногда сокращенно обозначается как ЦТ) характеризуется массивным разрастанием соединительной ткани и преобладанием фиброза легочной ткани, но клинические проявления активного туберкулезного процесса сохраняются. Цирротический туберкулез формируется в исходе фиброзно-кавернозного, диссеминированного, инфильтративного туберкулеза, туберкулезного плеврита. На рентгенограмме определяется высокоинтенсивное, однородное снижение прозрачности пораженного участка легкого с чёткими контурами. На этом фоне могут определяться плотные очаги, кальцинаты, просветления неправильной щелевидной формы (остаточные каверны). Определяются признаки уменьшения пораженного участка в объеме - подтягивание корня вверх, смещение средостения в пораженную сторону.
При посттуберкулезном циррозе (рисунок 4.16), в отличие от цирротического туберкулеза, отсутствуют клинические признаки активного туберкулезного процесса.
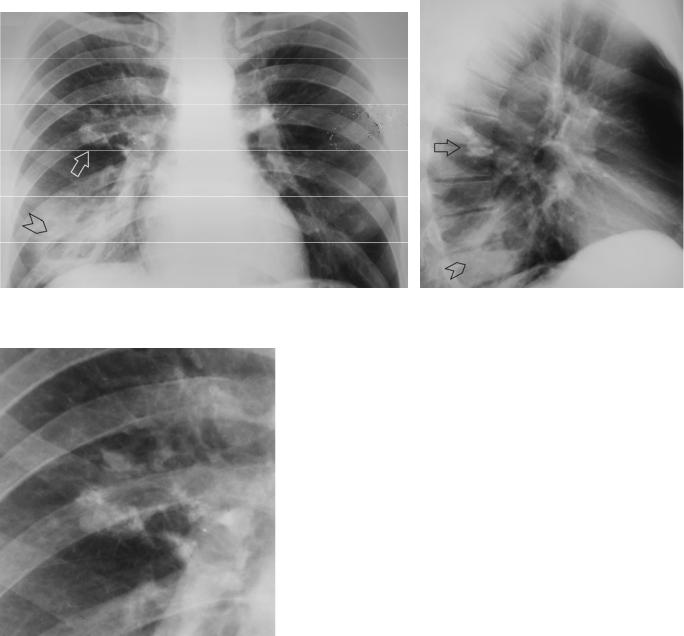
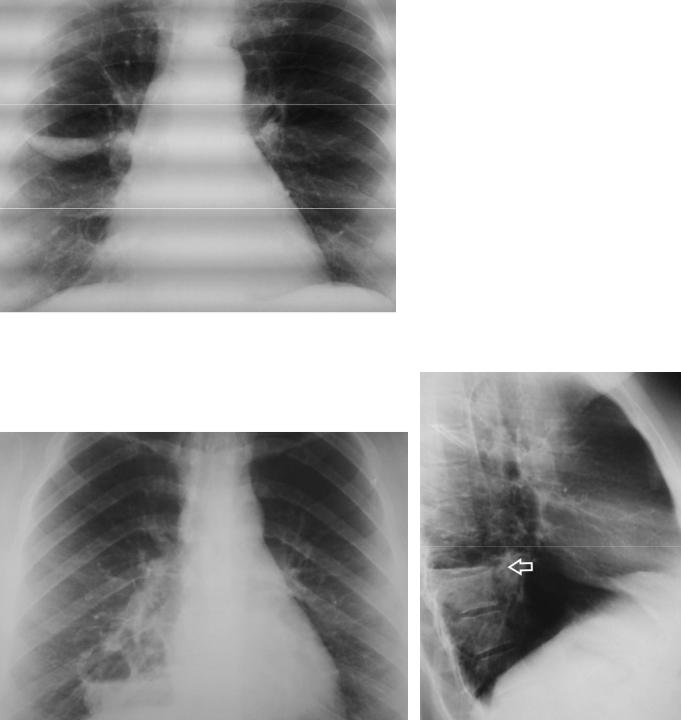
Рисунок 4.16. Посттуберкулезный цирроз верхней доли справа. Верхняя доля справа значительно уменьшена в объеме, о чем свидетельствует выраженное смещение корня вверх. В верхней доле справа снижение прозрачности за счёт фиброза, фиброзные тяжи и множественные кальцинаты. В прикорневой зоне определяются кольцевидные тени – склерозированные стенки бронхов (стрелки). Кальцинаты видны и в верхней доле слева.
53
Туберкулома
Туберкулома представляет собой инкапсулированный участок казеозного некроза размерами более 1 см (что позволяет отличать туберкулому от очагового туберкулеза), клиническое течение туберкулом малосимптомное. Туберкуломы образуются из туберкулезного инфильтрата, либо из очагового туберкулеза при развитии общей капсулы у нескольких очагов, расположенных рядом (конгломератная туберкулома). Возможно их формирование при заполнении казеозными массами тонкостенной каверны. Туберкуломы чаще располагаются в S 1, 2, 6. Размеры их обычно 2 – 4 см (туберкуломы более 4 – 5 см встречаются редко), форма округлая, овальная, контуры чаще четкие и ровные. Структура туберкуломы может быть неоднородной за счёт обызвествлений, участков распада, в окружающей туберкулому легочной ткани определяются фиброзные и очаговые изменения (рисунок 4.17). Конгломератные туберкуломы возникают в результате слияния нескольких очагов казеоза, форма таких туберкулом неправильная, а контуры неровные, полициклические. В легких туберкулом может быть несколько.
а |
б |
Рисунок 4.17. Туберкулома в S 6 нижней доли справа. а – рентгенограмма в прямой проекции, б – рентгенограмма в правой боковой проекции. Туберкулома (стрелка) в виде образования овальной формы с чёткими и ровными контурами располагается на измененном легочном фоне (очаги, фиброзные изменения). В нижней доле справа – полость с горизонтальным уровнем содержимого и инфильтрацией окружающей легочной ткани (указатель), обусловленная вероятно неспецифическим процессом (абсцесс). в – увеличенный фрагмент рентгенограммы в прямой проекции. В туберкуломе видны кальцинаты, в окружающей легочной ткани
– «плотные» очаги, кальцинаты, усиление и деформация рисунка за счёт фиброзных изменений.
в
54

Туберкуломы на протяжении многих лет могут оставаться в фазе стационарного (стабильного) состояния.
Вфазе прогрессирования контуры туберкуломы становятся нечеткими за счёт появления перифокальной инфильтрации, размеры туберкуломы в этом случае могут медленно увеличиваться, возможно образование полости распада. Полость чаще имеет округлую, овальную форму, реже – щелевидную или серповидную, с ровным внутренним контуром. Полость обычно располагается в нижне-медиальных отделах туберкуломы (у устья дренирующего бронха). В крупных туберкуломах (более 3 см) полость распада может располагаться в центральной части, полости иногда множественные, уровни жидкости для них не характерны. При распаде может определяться «дорожка», идущая от туберкуломы
ккорню, она обусловлена воспалением вокруг дренирующего бронха. В окружающей легочной ткани в фазе прогрессирования появляются новые очаги.
Вфазе регрессирования туберкулома уменьшается в размерах, иногда она фрагментируется на отдельные очаги с последующим их уплотнением. При полном опорожнении туберкуломы образуется тонкостенная полость, которая может зарубцеваться. Туберкуломы необходимо дифференцировать с периферическим раком легкого (раздел 10), доброкачественными опухолями легких, большое значение для дифференциальной диагностики имеет РКТ.
Туберкулезный плеврит
Туберкулезный плеврит представляет собой самостоятельную клиническую форму или осложнение другой формы туберкулеза (рисунки 4.18, 4.7). Туберкулезный плеврит иногда может быть единственным проявлением туберкулезной инфекции (при отсутствии других специфических изменений в легких), особенно у детей и подростков. Экссудативный плеврит рентгенологически проявляется картиной гидроторакса (раздел 13).
а |
б |
Рисунок 4.18. Двусторонний экссудативный плеврит при диссеминированном туберкулезе легких. а – рентгенограмма в прямой проекции, б – рентгенограмма в левой боковой проекции. С 2 сторон в плевральных полостях значительное количество содержимого. В легких выявляются множественные мелкие очаги (больше в верхних отделах легких и справа).
55
По патогенетическим особенностям выделяют следующие виды туберкулезного плеврита: Аллергический плеврит является параспецифической реакцией, микобактерии туберкулеза в экссудате не обнаруживаются, он протекает остро, с накоплением большого количества содержимого в плевральной полости и разрешается в течение 3 – 4 недель. Перифокальный плеврит возникает при переходе воспалительного процесса из субплеврально расположенного очага или инфильтрата в легком. Количество содержимого в плевральной полости различно, течение процесса длительное. Туберкулез плевры возникает путем гематогенного распространения с образованием на плевре множественных казеозных очагов либо при прорыве каверны в плевральную полость или при распаде субплевральных казеозных масс. При прорыве каверны в плевральную полость поступают казеозные массы и воздух, формируется картина гидропневмоторакса, туберкулез плевры может осложниться эмпиемой плевры (раздел 14). После туберкулезной эмпиемы остаются массивные плевральные наслоения и фиброзные изменения в легком, кальциноз плевры.
Туберкулез внутригрудных лимфатических узлов
Туберкулез внутригрудных лимфатических узлов относится к первичному туберкулезу, характерному для детей, подростков и молодых людей, но встречается и во взрослом возрасте как проявление вторичного туберкулеза. Увеличение медиастинальных лимфоузлов (паратрахеальных, трахеобронхиальных) проявляется расширением тени средостения с неровным контуром. Увеличение лимфоузлов корней легких (бронхопульмональных) обуславливает расширение корня, потерю его структурности, наружный контур корня становится нечетким, неровным, полициклическим. Увеличение внутригрудных лимфоузлов (особенно «малые» формы) лучше выявляется при проведении РКТ. Казеозные массы из пораженного лимфоузла иногда прорываются в бронх, что может привести к обсеменению легкого с развитием казеозной пневмонии или нарушению бронхиальной проводимости с ателектазом.
◊◊◊
В настоящее время рентгенологическая картина туберкулеза легких изменилась, особенно у пациентов с ВИЧ-инфекцией. При иммунодефиците нарушается формирование туберкулезной гранулемы и развитие соединительной ткани, что препятствует ограничению патологического процесса, таким образом, для таких пациентов характерны диссеминированные формы туберкулеза легких. У пациентов с ВИЧ-инфекцией чаще встречается увеличение внутригрудных лимфатических узлов, нижнедолевая локализация процесса, реже выявляются деструктивные изменения [11]. При ВИЧ-инфекции выявляются такие нехарактерные для туберкулеза проявления как интерстициальная инфильтрация по типу «матового стекла» и тонкостенные полости [12].
Кроме микобактерий туберкулеза, поражение легких могут вызвать и т. н. нетуберкулезные микобактерии. К ним относится группа микроорганизмов, обозначаемых как Micobacterium avium complex (MAC), а также другие виды нетуберкулезных микобактерий. Заболевание легких, которое они вызывают, обозначают как микобактериоз. В отличие от туберкулеза, микобактериоз не передается от человека к человеку. Предрасполагающими факторами заболевания являются ХОБЛ, бронхоэктазы, сахарный диабет, алкоголизм, иммунодефицит, в том числе ВИЧ-инфекция. Заболевание проявляется изменениями в легких, схожими с вторичным туберкулезом – на рентгенограмме выявляются инфильтраты с полостями распада, каверны, фиброзные изменения в верхних отделах легких, очаговые тени. Эти изменения на основе одних лучевых методов исследования невозможно дифференцировать с туберкулезными. Другим вариантом проявлений нетуберкулезных микобактериозов считается поражение средней доли, язычковых сегментов с формированием множественных бронхоэктазов, эти изменения характерны для пожилых женщин [4]. Диагноз требует обязательного подтверждения сложными микробиологическими методиками.
56

Раздел 5. Кисты и кистоподобные полостные образования в легких
Киста – тонкостенная полость в легком без инфильтрации в окружающей легочной ткани. Происхождение кист различно, они могут быть одиночные и множественные.
Кисты, полностью заполненные содержимым (закрытые кисты), выглядят как округлые образования (затемнения) правильной формы, однородной структуры с чётким и ровным контуром. Если киста заполнена содержимым не полностью, то она выглядит как полостное образование с горизонтальным уровнем содержимого, стенки её тонкие, контуры также ровные и чёткие. Воздушная или полностью опорожнившаяся киста выглядит как тонкостенная полость – кольцевидная тень (рисунок 5.1). При воспалении контуры кисты могут становиться несколько нечёткими, в полости вновь появляется горизонтальный уровень содержимого. Осложнениями кист являются прорыв кисты в бронх, нагноение (рентгенологически проявляется появлением горизонтального уровня содержимого), кровотечение, пневмоторакс (при разрыве в плевральную полость).
Рисунок 5.1. Схематичное изображение кист в легком: 1 – заполненная киста. 2 – частично заполненная киста. 3 – воздушная киста.
Истинные кисты являются врожденными и обусловлены нарушением развития бронхиального дерева, их стенки выстланы бронхиальным эпителием. Такие кисты могут возникать как в средостении, так и в легком. Кисты средостения описываются в разделе 18. Полностью заполненные кисты необходимо дифференцировать с доброкачественными опухолями легких, для этого используется РКТ, которая выявляет жидкостное содержимое кисты.
В группу кистоподобных образований входят тонкостенные остаточные полости в исходе абсцессов легких, деструктивных пневмоний (рисунок 5.2) и септических эмболий в легкие («септических пневмоний»). Это «ложные кисты», стенки этих полостей не выстланы бронхиальным эпителием, поэтому правильнее
57
их называть остаточными полостями. Со временем они могут исчезать бесследно или на их месте формируется участок фиброза. Такие остаточные полости в исходе абсцесса рентгенологически могут отличаться от врожденных кист только несколько неправильной формой и фиброзными изменениями в окружающей ткани. Помочь в дифференциальной диагностике в этом случае также могут данные анамнеза.
Рисунок 5.2. Остаточные полости в легких. а – остаточная полость в правом легком после абсцесса (фрагменты рентгенограмм в прямой и правой боковой проекции). б – остаточная полость в нижней доле справа (стрелка) после деструктивной пневмонии. Вокруг полости определяются фиброзные тяжи.
а
б
Киста в легком (особенно частично заполненная) иногда требует дифференциальной диагностики с абсцессом легкого. Врожденные кисты чаще впервые выявляются у детей и молодых людей, клиническая картина их не такая яркая, как при абсцессе легкого, а при отсутствии воспаления кисты могут протекать бессимптомно. Абсцесс легкого до прорыва в бронх характеризуется затемнением неправильно-округлой формы, контуры его нечёткие, «размытые» за счёт инфильтрации в окружающей ткани, структура может быть неоднородной за счёт участков некроза (дающих тень более высокой интенсивности). Киста имеет более правильную округлую форму, контуры её ровные и четкие, нет выраженной инфильтрации в окружающей ткани. После прорыва в бронх в абсцессе
58
появляется полость с горизонтальным уровнем содержимого, внутренние контуры её стенки вначале неровные за счёт неравномерного отторжения некротизированной ткани. Стенки кисты ровные и тонкие (рисунок 5.3). После полного очищения абсцесса на его месте образуется тонкостенная полость, практически неотличимая от кисты.
Кист в легких может быть несколько (рисунок 5.4), также они могут быть множественными (рисунок 5.5).
← Рисунок 5.3. Частично заполненная (нагноившаяся) тонкостенная полость правого легкого (тот же пациент, что и на рисунке 5.2а). Контуры полости четкие, вокруг неё нет инфильтрации легочной ткани, (сравните с абсцессом на рисунке
3.4).
а |
б |
Рисунок 5.4. Кисты в нижней доле справа. а, б – рентгенограммы в прямой и правой боковой проекции. Справа в нижней доле определяются несколько рядом расположенных тонкостенных полостных образований с горизонтальным уровнем содержимого (на рентгенограмме в боковой проекции уровень содержимого в полости отмечен стрелкой).
59

← Рисунок 5.4в – тот же пациент через месяц. Положительная динамика, количество содержимого в кистах значительно уменьшилось, определяется незначительное количество содержимого в одной из полостей (стрелка).
а |
б |
Рисунок 5.5. Множественные кисты в легких (поликистоз). а – в обоих легких видны тонкостенные полости в верхних долях легких (стрелки), самая крупная полость – слева, на уровне 5 ребра, в ней определяется небольшое количество содержимого. Справа в верхней доле - выраженные фиброзные изменения. б – увеличенный фрагмент предыдущей рентгенограммы (верхняя доля справа). в
– рентгенограмма этого же пациента, выполненная тремя годами ранее, в период обострения. Слева в крупной полости определяется значительное количество содержимого.
в
60
